Алт аст при раке поджелудочной железы
Быстрый переход по странице
О том, что раковые заболевания являются одними из самых страшных патологий, часто не поддающихся лечению, знают многие. Впрочем, даже вовремя проведенная терапия не всегда гарантирует полное исцеление. Безусловно, рак – грозное заболевание, а злокачественное новообразование поджелудочной железы признано одной из самых высоко летальных онкологических патологий.
Развивается оно, как правило, в возрасте после 70 лет (более 60% больных), причем, у мужчин в 1,5 раза чаще. Среди известных онкозаболеваний рак поджелудочной железы – далеко не самая распространенная форма, ее частота не более 2-3% от общей заболеваемости, однако из-за позднего диагностирования подавляющее большинство заболевших спасти не удается.
Рак поджелудочной железы — что это такое?
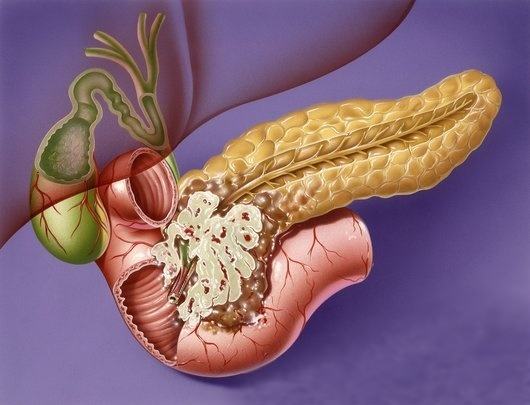
Рак поджелудочной железы — это перерождение клеток поджелудочной железы в злокачественные с последующим их размножением и формированием опухоли. В зависимости от поврежденных структур развиваются разные типы онкопатологий, отличающиеся скоростью распространения и симптоматикой.
Поджелудочная железа способна не только производить пищеварительные ферменты, но и синтезировать гормоны. Железистые клетки, ответственные за выработку панкреатического сока, локализуются в передней расширенной зоне органа, называемой головкой.
Образование гормонов происходит в скоплениях клеток, называемых островками Лангерганса. Главным образом они располагаются в задней части поджелудочной железы – хвосте. Основными гормонами являются следующие:
- гастрин, стимулирующий выработку желудочного сока;
- глюкагон, назначение которого – повышать уровень глюкозы в крови;
- инсулин – увеличивает активность метаболизма глюкозы, снижая ее концентрацию в крови.
Между головкой и хвостом лежит область, называемая телом. По статистике, чаще всего развивается рак головки поджелудочной железы, и значительно менее распространены поражения других частей.
Если происходит онкоперерождение клеток островков Лангерганса, страдает эндокринная функция органа. На этом фоне развиваются опухоли гастриномы, глюкагономы, инсулиномы.
Поражение структурных элементов, выстилающих протоки, называется плоскоклеточным раком поджелудочной железы. Когда онкотрансформации подвергаются железистые клетки, диагностируют аденокарциному. А железисто-плоскоклеточный рак поджелудочной железы – это смешанная форма, при которой поражены и фермент-продуцирующие единицы, и клетки выводных протоков.
Кроме того, озлокачествляться могут кисты в поджелудочной железе. При этом развиваются гигантоклеточные аденокарциномы и муцинозные цистаденокарциномы. Когда переродившиеся клетки располагаются в форме гроздьев, говорят об ацинарном раке.
Однако самым опасным считается недифференцированная форма рака поджелудочной железы. Она стремительнее других прогрессирует и очень склонна к метастазированию.
Впрочем, все разновидности рака поджелудочной железы отличаются высокой злокачественностью. От начала заболевания до перехода в терминальную стадию может пройти не несколько лет, как это бывает с другими онкопатологиями, а всего лишь 6-8 месяцев.
Причины возникновения рака поджелудочной железы
К сожалению, четко не установлено, какие именно причины вызывают рак поджелудочной железы — считается, что в группу риска попадают такие категории лиц:
- мужчины старше 60 лет;
- курящие люди;
- лица, злоупотребляющие алкоголем;
- те, у кого в анамнезе заболевания желчного пузыря, печени, язва желудка, сахарный диабет;
- люди с воспалительными заболеваниями полости рта (пульпит, пародонтит);
- больные, прооперированные по поводу язвы желудка;
- лица с предраковыми заболеваниями: кистами, хроническим панкреатитом, язвенным колитом, болезнью Крона;
- люди с отягощенной наследственностью по раку поджелудочной железы.
Не последнюю роль играют и профессиональные вредности: систематический контакт с асбестом, красителями для металлургии. Доказано — значительно увеличивает риски раковых заболеваний поджелудочной железы неправильный рацион с преобладанием жирной пищи и большим количеством приправ.
Потенциально опасны мясо, приготовленное на гриле, колбасные изделия, копчености, бекон. Страдает поджелудочная железа и от пищи с большим содержанием сахаров, простых углеводов, газированных напитков.
Следует помнить, что любой хронический воспалительный процесс многократно повышает вероятность онкоперерождения клеток. Это же касается и поджелудочной железы, причем рак в ней может развиться даже на фоне воспалений в близлежащих анатомических структурах, с которыми этот орган тесно связан:
- двенадцатиперстной кишке;
- желчном пузыре;
- печени.
Любопытным является тот факт, что злокачественные процессы в рассматриваемом органе имеют этнические «предпочтения». Так, онкозаболеваниям поджелудочной железы более подвержены африканцы.
Стадии рака поджелудочной железы, особенности
Рак поджелудочной железы не зря называется «тихий убийца» – симптомы его становятся явными, лишь когда опухоль находится на 3 или 4 стадии. В начальной стадии рака функционирование органа не нарушено, и никаких существенных проявлений у больного нет.
На первой стадии раковая опухоль в поджелудочной железе еще не превышает 2 см в диамере, она не распространяется за пределы органа, не прорастает в сосуды.
Если новообразование локализуется в головке железы, оно может начать сдавливать двенадцатиперстную кишку, что будет проявляться нарушениями стула в виде поноса и периодической тошнотой. Онкологи обозначают описанную ситуацию подстадией 1А. Для этапа 1В характерно увеличение опухоли в размерах до 2 см и более при локализации ее еще в пределах железы.
Подстадия 2А уже предполагает прорастание новообразования в соседние органы (протоки желчного пузыря, 12-перстную кишку), а на стадии 2В поражаются ближайшие лимфатические узлы.
О 3 стадии рака поджелудочной железы говорят, если опухоль внедрилась в крупные артерии и вены, селезенку, желудок, кишечник. Метастазы в лимфоузлах допустимы или их может не быть.
Четвертая стадия рака – это отдаленные метастазы. При раке поджелудочной железы они растут в печени, легких, мозге, почках, яичниках.
Первые симптомы рака поджелудочной железы, проявления
боли могут отдавать в спину или живот
Коварство рака поджелудочной железы состоит в многообразии проявлений и отсутствии характерной клинической картины. Рак может иметь симптомы панкреатита либо маскироваться под диабет, а проявление боли, отдающей в поясницу, при поражении задней части органа больные нередко списывают на радикулит.
В зависимости от того, какие клетки подверглись онкотрансформации, различается и картина первых симптомов рака поджелудочной железы. При гастриноме повышается продукция желудочного сока, на фоне чего развивается изжога, язва, не поддающаяся лечению. Отмечаются рвота и стул коричневого цвета, понос жирным зловонным содержимым, боли после еды.
Глюкагонома сопряжена с повышением сахара в крови и проявляется признаками диабета:
- полиурия (увеличение объема мочи);
- жажда;
- потеря веса
- сухость во рту;
- у больных краснеет и распухает язык, появляются высыпания коричневатого оттенка.
Клиническая картина инсулиномы, наоборот, связана с падением сахара в крови и характеризуется:
- слабостью;
- дрожанием рук;
- предобморочными состояниями, обмороками либо комой;
- частым сердцебиением.
Первые симптомы ранний стадии рака поджелудочной железы сопровождаются снижением работоспособности, утомляемостью, слабостью. Часто больные теряют аппетит либо у них наблюдается отвращение к тем или иным продуктам. Возможно порявление болевых ощущений в верхней части живота, а иногда и в средней, усиливающихся при наклоне вперед и стихающих в позе эмбриона.
По мере прогрессирования рака поджелудочной железы проявляются более выраженные признаки, связанные с нарушениями выработки ферментов:
- тяжесть «под ложечкой»;
- жирный зловонный понос;
- похудение больного из-за неспособности усваивать компоненты пищи;
- анорексия (отсутствие аппетита);
- непереносимость белковой пищи и жиров;
- тошнота и рвота.
Если опухолью сдавлен желчный проток, развивается желтуха, проявляющаяся пожелтением склер глаз, кожи, слизистых. Кал светлеет, а моча, наоборот, темнеет. Желчный пузырь увеличен, а в коже часто скапливаются кристаллы желчных кислот, вызывающие зуд.
Сдавление новообразованием селезенки вызывает тяжесть и распирание в левом подреберье. Врастание опухоли в кишечную стенку приводит к запорам и непроходимости.
На 3 и 4 стадиях, признаки рака поджелудочной железы проявляются накоплением жидкости в брюшной полости (асцит). Растет риск внутренних кровотечений, тромбофлебита. Пациент истощен, страдает от болей, часто становящихся опоясывающими.
- Интоксикация продуктами распада опухоли приводит к стойкому повышению температуры тела.
Лечение рака поджелудочной железы
Если опухоль не поразила крупных сосудов и множества органов, не дала отдаленных метастазов, лучшим способом лечения является хирургический. Поскольку рак поджелудочной железы прогрессирует очень быстро, затягивать с операцией не стоит. В зависимости от области поражения выделяют такие виды хирургического лечения:
- Операция Уиппла – удаление головки железы, регионарных лимфоузлов, желчного пузыря и его протока, части желудка, кишечника;
- Полная резекция органа;
- Дистальная или сегментарная резекция – удаление тела и хвоста либо только центральной части, соответственно.
При неоперабельных опухолях 3 и 4 стадии возможно проведение стентирования желчного протока, если новообразование блокирует отток желчи.
Сдавление раком желудка и кишечника устраняется методом шунтирования – два этих органа подшиваются в обход опухоли.
Современным методом является проведение операций с помощью гамма-ножа, позволяющего одновременно облучать ткани, убивая переродившиеся клетки.
Помимо хирургического лечения, при раке поджелудочной железы широко применяют лучевую и химиотерапию. Последняя может проводиться несколькими препаратами или одним (монотерапия). Чаще всего используют такие лекарственные средства:
- семустин;
- фторурацил;
- гемцитаниб;
- цисплатин;
- доцетаксел.
Лучевая терапия показана как при неоперабельных опухолях, так и в комплексе с хирургическим лечением. Этот метод основан на применении ионизирующей радиации, особенно губительной для делящихся клеток новообразования.
Кроме того, в последние годы активно создаются и исследуются новые методики лечения рака: таргетная и иммунотерапия. В рамках последней применяют препараты, мобилизирующие собственные защитные силы для борьбы с новообразованием. Таргетная терапия позволяет убивать прицельно только перерожденные клетки. Для такого лечения применяют препарат Эрлотиниб.
Прогноз — сколько живут с раком поджелудочной железы
Рак поджелудочной железы имеет неблагоприятный прогноз жизни. Даже при проведенной вовремя операции Уиппла 5-летняя выживаемость не превышает 25%, но при разных формах патологии показатели существенно различаются.
Так, больные с гигантоклеточными аденокарциномами умирают в течение года с момента обнаружения опухоли, а при муцидозной аденокарциноме 50% пациентов способны прожить 5 лет.
По данным статистики, рак поджелудочной железы уносит жизни людей в течение 4-6 месяцев после постановки диагноза: заболевание с метастазами в печень отмеряет заболевшему не более 16 недель, при вторичных опухолях другой локализации этот срок может увеличиться до 6-12 месяцев.
С 4 стадией заболевания прожить более года удается лишь 4% пациентов. Известно, что чем сильнее признаки интоксикации и боль, тем короче будет жизнь больного.
Источник
ЗАПИСЬ НА КОСНУЛЬТАЦИЮ >>>
+7 (921) 951-7-951
Клиника. Ведущими симптомами являются боль, похудание, диспептические расстройства, желтуха.
Боль — самый частый симптом, наблюдающийся у 70-85% больных. Она может локализоваться в эпигастральной области, правом подреберье, иррадиировать в спину. У основной части больных боль появляется за несколько недель или месяцев до желтухи и служит первым признаком заболевания. Чаще возникает в результате прорастания или сдавления опухолью нервных стволов, реже вызвана закупоркой желчного или вирсунгова протока либо перитонеальными явлениями из-за обострения сопутствующего панкреатита.
Вторым существенным симптомом заболевания является Похудание. Этот признак связан не столько с опухолевой интоксикацией, сколько с нарушением процессов пищеварения в результате частичного или полного прекращения поступления в кишечник панкреатического сока. К числу клинических симптомов рака головки поджелудочной железы относятся также анорексия, тошнота, отрыжка, чувство тяжести в эпигастрии, рвота, иногда поносы, запоры. В дальнейшем к триаде клинических признаков опухоли (боль, похудание, диспептические расстройства) присоединяются более поздние симптомы, определяющиеся локализацией, величиной опухоли, ее отношением к окружающим органам, характером метастазирования. Если опухоль развивается из эпителия конечной части панкреатического протока, в процесс вовлекается общий желчный проток, который сдавливается, вследствие чего развивается быстро нарастающая желтуха, увеличиваются желчный пузырь (симптом Курвуазье) и печень. У таких больных вскоре полностью обесцвечивается кал, моча приобретает темную окраску, желтуха сопровождается мучительным кожным зудом, особенно беспокоящим по ночам. На коже видны расчесы, петехиальные высыпания. В результате нарастания холемии может иметь место геморрагический синдром (носовые кровотечения, кровавая рвота, мелена). Если опухоль исходит из эпителия ацинозной части поджелудочной железы, она может, не сдавливая общий желчный проток, прорастать в двенадцатиперстную кишку, протекая под видом язвенной болезни двенадцатиперстной кишки или стеноза привратника.
Желтуха — один из основных и важных симптомов рака головки поджелудочной железы, но в большинстве случаев она возникает позже, чем боль, похудание и диспептические явления. Развитие желтухи как первичного и ведущего симптома в ранние периоды заболевания возможно, когда раковый узел локализуется в конечной части вирсунгова протока и, хотя узел мал по размерам, довольно быстро ведет к затруднению оттока желчи вследствие сдавления общего желчного протока. Печень при раке головки поджелудочной железы достигает больших размеров, безболезненна, край ее острый. В далеко зашедших случаях могут присоединяться асцит, кишечное кровотечение, тромбозы сосудов нижних конечностей, инфаркты легких, селезенки.
Диагностика. Для диагностики рака головки поджелудочной железы важное значение имеют данные лабораторных исследований. При обтурационной желтухе и вторичном холангите нередко отмечается лейкоцитоз. Количество лейкоцитов в крови может достигать 20 • 109/л и более, наступает выраженный сдвиг формулы белой крови влево, повышается СОЭ. Нередко отмечается тромбоцитоз. Это может помочь в дифференциальной диагностике опухоли головки поджелудочной железы, обтурационной желтухи, вызванной другими факторами, и болезни Боткина. У больных с опухолью головки поджелудочной железы, сопровождающейся желтухой, резко увеличивается содержание билирубина в сыворотке крови, в основном за счет повышения его прямой фракции. Не меньшее значение в дифференциальной диагностике паренхиматозных и механических желтух имеет определение активности аминотрансфераз: аспартатаминотрансферазы (АсТ) и аланинаминотрансферазы (АлТ). При болезни Боткина активность АлТ в начале заболевания повышается до 250-400 Е/л и более, АсТ — до 250-300 Е/л и более. При механических желтухах активность аминотрансферазы чаще всего нормальная или повышена незначительно (50-100 Е/л).
Наряду с исследованием сыворотки крови в распознавании рака головки поджелудочной железы важную роль играют лабораторные анализы мочи и кала. При полной обтурации желчного протока реакции на уробилин и стеркобилин становятся отрицательными. В кале появляются непереваренные мышечные волокна (креаторея), он приобретает специфический блеск (стеаторея). Большое значение для диагностики рака головки поджелудочной железы имеет выявление раковых клеток в цитологических препаратах из дуоденальной жидкости.
В комплексе современных методов распознавания рака головки поджелудочной железы важное место занимает рентгенологическое исследование. С его помощью можно установить такие признаки, как разворот подковы двенадцатиперстной кишки; деформация контуров кишки и пилорического отдела желудка; симптом Фростберга (дефект в нисходящем отделе двенадцатиперстной кишки в форме буквы Е), сужение просвета кишки и замедленная эвакуация желудочного содержимого. Более полную информацию можно получить, используя данные КТ, УЗИ и эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ).
СПЕЦИАЛИЗИРОВАННАЯ ОНКОЛОГИЧЕСКАЯ ПОМОЩЬ >>>
Источник
Аланинаминотрансфераза и аспартатаминотрансфераза являются специфическими белками и содержатся только внутри клеток тканей различных органов. Эти соединения поступают только в случае разрушения клеточных структур.
В разных органов содержится различный объем этих компонентов. Поэтому изменение одного из этих соединений может указывать на наличие заболеваний в определенных органах.
АЛаТ – фермент, содержащийся преимущественно в тканях печени, мышц и поджелудочной. При возникновении повреждений уровень этого компонента резко возрастает, что свидетельствует о разрушении указанных тканей.
АСаТ является ферментом, содержащимся в большей степени:
- печени;
- мышц;
- нервных тканей.
В составе ткани легких, почек и поджелудочной железы это вещество содержится в незначительном количестве.
Рост концентрации АСаТ может свидетельствовать о наличии сбоев в работе печени мышечных структур и нервной ткани.
Аланинаминотрансфераза и аспартатаминотрансфераза представляют собой ферменты, содержащиеся в клетках и принимающие участие во внутриклеточном аминокислотном обмене. Увеличение этих компонентов свидетельствует о наличии у пациента сбоев в функционировании какого-либо органа.
Так, например, значительное повышение АЛТ может свидетельствовать о развитии панкреатита в хронической или острой формах.
В случае выявления снижения концентрации этих видов трансфераз можно предположить развитие тяжелой патологии печени такой, например, как цирроз.
Зависимость концентрации этих трансфераз от состояния внутренних органов и наличия повреждений тела позволяет этот параметр использовать при диагностировании заболеваний.
Нормальный уровень АЛТ и АСТ
Определение этих ферментов производится путем биохимического анализа.
Для получения результатов анализа с высоким уровнем достоверности биоматериал для лабораторного исследования следует сдавать в утренние часы и натощак. Рекомендуется перед сдачей крови как минимум 8 часов не употреблять пищу.
 Забор биоматериала для лабораторного исследования производится из вены.
Забор биоматериала для лабораторного исследования производится из вены.
В нормальном состоянии содержание этих ферментов в крови человека отличается в зависимости от пола.
Для женщин считается нормальным уровень, не превышающий по обоим показателям значения в 31 ЕД/л. Для мужской части населения нормальными показателямиаланинаминотрансферазы считаются значения, не превышающие 45 ЕД/л, а для аспартатаминотрансферазы нормальный уровень у мужчин меньше 47ЕД/л.
В детском возрасте этот показатель способен варьировать от 50 до 140 Ед/л
Нормальные показатели содержания этих ферментов могут изменяться в зависимости от используемого для проведения анализа оборудования, поэтому трактовать эти показатели может только врач знакомый с нормами лаборатории, в которой проводился биохимический анализ.
Причины повышения уровня аланинаминотрансфераза
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Высокое содержание в кровяном русле аланинаминотрансферазы свидетельствует о наличии болезней тех органов, в которых этот компонент содержится в большом количестве.
В зависимости от степени отклонения от нормальной концентрации врач может предположить не только наличие определенного вида заболевания, но и его активность, а также степень развития.
Причин повышения фермента может быть несколько.
Такими причинами может являться:
- Гепатит и некоторые другие болезни, такие как цирроз, жировой гепатоз и рак. При наличии любой формы гепатита происходит разрушение ткани, что провоцирует рост АЛТ. Одновременно с ростом этого показателя для гепатита характерно повышение билирубина. Очень часто повышение АЛТ в кровяном русле предшествует появлению первых признаков заболевания. Степень повышения концентрации аланинаминотрансферазы находится в пропорциональной зависимости от тяжести развития болезни.
- Инфаркт миокарда приводит к гибели и разрушению сердечной мышцы это провоцирует выброс как аланинаминотрансферазы, так и АСТ. При инфаркте наблюдается одновременный рост обоих показателей.
- Получение обширных травм с повреждением мышечных структур.
- Получение ожогов.
- Развитие острого панкреатита, являющегося воспалением тканей поджелудочной железы.
Все причины повышения АЛТ указывают на наличие патологических процессов в органах, содержащих большое количество этого фермента и сопровождающихся разрушением ткани.
Увеличение аланинаминотрансферазы происходит значительно раньше, чем появляются первые характерные симптомы развития патологии.
Причины повышения уровня аспартатаминотрансферазы
Увеличение АСТ в кровяном русле свидетельствует о возникновении заболеваний сердца, печени и поджелудочной железы и развитии патологий в функционировании этих органов.
 Повышенная концентрация АСаТ может свидетельствовать о разрушении тканей органов, содержащих большое количество этого вида трансферазы.
Повышенная концентрация АСаТ может свидетельствовать о разрушении тканей органов, содержащих большое количество этого вида трансферазы.
Существует несколько факторов, способствующих увеличению концентрации АСТ.
Основными факторами являются следующие:
- Развитие инфаркта миокарда – наиболее частая причина роста количества аспартатаминотрансферазы. При инфаркте наблюдается значительный рост АСТ при одновременном не значительном подъеме количества АЛТ.
- Возникновение и прогрессирование миокардита и ревмокардита.
- Патологии печени – вирусные гепатиты и гепатиты алкогольной и лекарственной природы, цирроз и рак. Эти состояния приводят к одновременному подъему как АСТ, так АЛТ.
- Получение человеком обширных травм и ожогов.
- Прогрессирование острого и хронического панкреатита.
При интерпретации данных, полученных при проведении биохимического анализа крови, следует обязательно учитывать гендерные различия.
АЛТ и АСТ при выявлении панкреатита
 Каким образом осуществляется расшифровка биохимического анализа при проведении исследований на АЛТ и АСТ?
Каким образом осуществляется расшифровка биохимического анализа при проведении исследований на АЛТ и АСТ?
АЛТ и АСТ при панкреатите всегда имеют завышенные показатели.
В случае выявления присутствия в крови аспартатаминотрансферазы требуется определить насколько этот параметр отклоняется от нормального. В норме аспартатаминотрансфераза у женщины не превышает 31 ЕДл, а у мужчин — не более 37 ЕДл.
В случае обострения заболевания рост аспартатаминотрансферазы происходит в несколько раз, чаще всего наблюдается подъем концентрации в 2-5 раз. Помимо этого при панкреатите наравне с ростом аспартатаминотрансферазы наблюдается появление болевых симптомов в районе пупка, теряется масса тела и человека мучает частая диарея. Не исключено появление рвоты при панкреатите.
Количество АЛТ при панкреатите также растет, и такой рост может сопровождаться повышениемаланинаминотрансферазы в 6-10 раз.
Перед проведением биохимического анализа на трансферазы не рекомендуется принимать пищу на протяжении как минимум 8 часов.
Помимо этого не следует использовать лекарственные средства способные повысить содержание этих типов ферментов. Не следует перед сдачей крови для проведения анализа подвергаться серьезным физическим нагрузкам.
Панкреатит представляет собой болезнь, сопровождающую пациента на протяжении всей жизни.
Для того чтобы течение панкреатита не сопровождали периоды сильного обострения, больным рекомендуется регулярно сдавать кровь для проведения биохимического исследования.
Помимо этого пациентам следует регулярно и в соответствии с рекомендациями лечащего врача принимать лекарственные препараты купирующие прогрессирование болезни и специальные ферменты призванные снизить рабочую нагрузку на поджелудочную.
Дополнительно в процессе лечения следует использовать лекарственные средства, действие которых направлено на дезинтоксикацию и выведение продуктов, возникающих при разрушении ткани поджелудочной.
Об анализе крови на АЛТ и АСТ рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник


