Боль во время еды в поджелудочной железе
Жалобы на боли в поджелудочной железе после еды – не редкость при хроническом заболевании этого органа. Но, вопреки опасениям пациентов, болит не всегда из-за обострения панкреатита – нередко причиной служит пищевая перегрузка или болезни других органов. Рассмотрим, почему пища вызывает боль в поджелудочной железе.
1. Обострение хронического панкреатита
Заболевание проявляется постоянным болевым синдромом, усиливающимся после употребления пищи.
Причины
© shutterstock
Провоцирует обострение болезни:
- спиртное;
- несоблюдение диеты;
- курение;
- газированные напитки;
- сопутствующие заболевания ЖКТ.
Наиболее часто хронический панкреатит обостряется после праздников, когда человек разрешает себе скушать чуть-чуть острой или копченой пищи и принять немного алкоголя.
Симптомы
Боли носят опоясывающий характер, а интенсивность болезненных ощущений зависит от тяжести воспаления органа.
Помимо болей при обострении появляются:
- тошнота и рвота;
- послабление стула.
Но основной симптом при панкреатите – человек не может найти положение, в котором будет меньше болеть. Начинает ходить, стараясь уменьшить болезненные ощущения или непрерывно поворачиваться, лежа в постели.
2. Терапевтические мероприятия
При обострении панкреатита показана экстренная госпитализация в стационар, где врачи подбирают тактику лечения в зависимости от тяжести воспаления.
© shutterstock
При панкреатите проводится консервативная терапия, направленная на восстановление работы поджелудочной железы и устранение болевого дискомфорта.
Для купирования болей назначают:
- Спазмалгон;
- Дротаверин;
- Папаверин;
- Парацетамол.
До приезда медицинской бригады заболевшему необходимо оказать первую помощь:
- Усадить и попросить лечь животом на колени. В этой позиции интенсивность болезненных проявлений немного снижается.
- Положить холод на эпигастральную область. Чтобы избежать переохлаждения, холодовые компрессы накладывают на 15-20 минут, а затем делают перерыв на четверть часа.
До осмотра врачом, больного нельзя кормить и давать пить. Если после рвоты ощущается неприятный привкус во рту или сохнут слизистые, необходимо делать полоскания или смачивать губы влажной салфеткой.
Врачи запрещают при панкреатическом приступе пить анальгетики. Но, когда невозможно быстро доставить больного к врачу, допустимо принять одно из обезболивающих средств, перечисленных выше.
Если вода не провоцирует рвотный рефлекс то, при невозможности быстрого получения врачебной помощи, разрешается пить жидкость небольшими порциями.
А вот употребление пищи запрещено в первые 3 дня после приступа. Голод уменьшает нагрузку на воспаленный орган.
Куда обращаться
Если в анамнезе есть хронический панкреатит, а еда вызывает выраженные боли, то требуется помощь хирурга.
3. Ферментативная недостаточность
Возникает при удалении части поджелудочной железы при панкреонекрозе или при снижении секреторной функции органа.
© shutterstock
Причины
Панкреальный секрет необходим для полноценного пищеварения и недостаточный синтез ферментов приводит к тому, что болит поджелудочная железа после еды.
Ферментативную недостаточность выявляют еще в стационарных условиях и пациентам назначают заместительную терапию, которую необходимо принимать пожизненно.
Частой причиной болей в поджелудочной железе является то, что человек, почувствовав временное улучшение самочувствия, перестает пить таблетки.
Симптомы
Умеренные боли и дискомфорт в животе будут возникать после трапезы. Помимо болезненных проявлений у человека может появляться:
- неприятная отрыжка;
- тошнота;
- ощущение тяжести в желудке;
- метеоризм;
- расстройство стула.
Возникшие пищевые нарушения усиливаются после употребления пищи. Если такое происходит часто, то люди, стараясь избежать дискомфорта, меньше кушают и теряют в весе.
Лечение
Если впервые после еды болит поджелудочная железа или боль возникает при приеме ферментативных средств, то нужна помощь врача. Пациентам могут быть назначены:
- Панкреатин;
- Мезим;
- Креон;
- Фестал.
А когда боль и другие симптомы появились из-за того, что пациент не пил таблетки, то необходимо возобновить назначенную ранее терапию. Уже после 1-3 приема лекарства боли после еды исчезнут.
Кто лечит
Если секреторная недостаточность провоцирует развитие болей, то следует посетить хирурга или гастроэнтеролога.
4. Киста поджелудочной железы
На органе появляется доброкачественное новообразование, заполненное серозной жидкостью.
© shutterstock
Причины
Провоцируют появление кист:
- тяжелая физическая работа;
- травмы верхних отделов живота;
- нерациональное питание;
- панкреатит.
Мелкие кисты не причиняют дискомфорта и выявляются только при УЗИ органов живота. Крупные образования давят на орган, вызывая боль, которая усиливается во время приема пищи
Симптомы
Появляются болезненные ощущения после еды, которые постепенно снижаются и исчезают спустя 2-3 часа. Это связано с тем, что при приеме пищи орган начинает сокращаться, синтезируя необходимые для пищеварения ферменты.
Прием ферментов и анальгетиков незначительно облегчает возникшее состояние.
Кроме болей в поджелудочной железе, при большом размере кисты может болеть желудок, печень или желчный пузырь.
Лечение
Если боль в поджелудочной железе после еды вызвана кистой большого размера, то показано хирургическое вмешательство.
Для этого проводят:
- полостную операцию;
- лапороскопию.
После удаления образования проводят антибиотикотерапию для предотвращения послеоперационных осложнений.
Кто поможет
При выявлении кисты большого размера требуется операция в хирургическом отделении.
5. Опухоли
Мелкие опухолевидные образования на ранней стадии протекают бессимптомно и выявляются, когда достигают больших размеров.
© shutterstock
Причины
Поражение тканей поджелудочной железы опухолевым процессом провоцируют:
- курение;
- употребление спиртного;
- работа с вредными веществами (пестициды, нефтеперерабатывающая промышленность, химические реактивы);
- радиоактивное облучение;
- нарушение обменных процессов.
У некоторых пациентов есть наследственная предрасположенность к развитию опухолей, и образование появляется без видимых причин.
Симптомы
Как поджелудочная железа болит от еды, зависит от характера новообразования.
Доброкачественное
Боль умеренная и чаще возникает в связи с приемом пищи. При большом размере новообразования появляется дискомфорт в желудке или печени из-за сдавления этих органов.
Злокачественные
Помимо того, что еда вызывает боль, у пациента выявляют:
- патологическое снижение веса;
- сухость и шелушение кожи;
- желтушность эпидермиса;
- отсутствие аппетита.
Нередко пациенты с онкологией поджелудочной железы не обращают внимание на похудение или шелушение кожи, а обращаются к врачу на поздней стадии, когда появляется боль.
Лечение
Терапия зависит от характера опухолевого процесса:
- доброкачественные образования удаляют и проводят восстановительные послеоперационные мероприятия;
- злокачественные формы болезни лечат в зависимости от стадии новообразования (на раннем этапе удаляют опухоль, а при запущенных формах проводят химиотерапию).
Если при доброкачественных опухолях прогноз благоприятный, о пр лечении злокачественных новообразований часто возможна только симптоматическая терапия для продления жизни пациента.
Куда обращаться
Удалением доброкачественных опухолей занимаются хирурги, а при раковых образованиях потребуется помощь онколога.
Почему после еды болит, если поджелудочная железа здорова
Причины боли после приема пищи не всегда связаны с патологиями поджелудочной железы, нередко болевой синдром провоцируют патологии близлежащих органов:
- Гастрит. Поджелудочная железа и желудок расположены рядом и поэтому при воспалении слизистой желудка появляются после еды боли в области поджелудочной железы.
- Неправильное питание. У людей, предпочитающих кушать копченую, сильно соленую ли жирную еду после приема пищи поджелудочная железа болит. Сначала это временные нарушения в работе органа, а потом развивается панкреатит.
- Дискинезия желчевыводящих путей. У печени и поджелудочной железы общие протки и затруднение оттока секрета органов провоцирует боль.
Реже в области поджелудочной железы от еды болит из-за отраженных болей в кишечнике или мочекаменной болезни.
Что делать при болях
При самодиагностике сложно определить: болит поджелудочная или близлежащие органы. Поэтому доктора советуют:
- при острой боли в верхних отделах живота вызывать «скорую»;
- если появление болей связано с едой – посетить гастроэнтеролога и, при необходимости, хирурга;
- сильное похудение и боли поле еды требуют, помимо консультации у гастроэнтеролога – посещения онколога (необходимо исключить рост раковой опухоли);
- метеоризм и болезненность в эпигастре после трапезы могут указывать на кишечные патологии, и стоит посетить терапевта или гастроэнтеролога;
- когда сильнее болит возле пупка и появляется синюшность в этой области, то следует предположить повреждение селезенки из-за воспаления или травм.
Не всегда после еды боль в области поджелудочной железы вызвана панкреатитом или другими отклонениями в работе органа. Иногда причиной становятся е связанные с пищеварением заболевания (патологии почек и печени). Но следует запомнить: у покушавшего человека ничего не болит, а если появилась боль после еды, то это повод для проведения медицинского обследования, чтобы выяснить причину возникшего нарушения
Источник
Поджелудочная железа — один из главных внутренних органов человека, но большинство почти ничего не знает о его работе, заболеваниях и даже точном расположении. Однако это полезная информация, необходимая каждому: поджелудочная железа — деликатный орган, и нарушить его работу несложно. Боли в поджелудочной железе — серьезный симптом, который сопутствует многим заболеваниям.
Где находится важный орган пищеварительной системы — поджелудочная железа?
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять–десять сантиметров выше пупка. Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов, которые врачи называют головой, телом и хвостом. Головка прилегает к двенадцатиперстной кишке, тело расположено вплотную к желудку, а хвост находится рядом с селезенкой.
Хотя поджелудочная железа — орган относительно небольшой, на нем лежит множество разнообразных функций. Поджелудочная выделяет панкреатический сок — «коктейль» из ферментов и солей, необходимых для расщепления различных питательных веществ и их усвоения. Без ферментов мы не смогли бы переваривать пищу. Их в нашем теле вырабатываются десятки видов, не только в поджелудочной, но и в желудке, и в слюнных железах, и в кишечнике.
Интересный факт
За сутки поджелудочная железа может выделять до одного литра панкреатического сока.
Каждый фермент предназначен для расщепления строго определенного типа веществ: одни занимаются белками, другие — соединительными тканями, третьи — углеводами, и так далее. Нехватка даже одного из них может привести к существенным проблемам с пищеварением.
Кроме того, поджелудочная железа вырабатывает гормоны, необходимые для обменных процессов — в частности, инсулин.
Почему болит поджелудочная железа: выясняем причины
Боли в поджелудочной железе никогда не возникают просто так. Они всегда сигнализируют о неполадках, более или менее серьезных.
Боли в поджелудочной железе часто возникают при таких заболеваниях, как панкреатит, вирусные гепатиты, патологии желчевыводящих путей, при которых нарушается отток желчи, диабет, опухоли, аутоиммунные заболевания, глистные инвазии. Сильнее всего боль в поджелудочной железе проявляется при панкреатите.
На заметку
Примерно 90% пациентов с панкреатитом жалуются на сильные боли в поджелудочной железе, и только у 10% заболевание проходит без болевого синдрома.
Болевые ощущения нередко сопровождают прием некоторых лекарственных препаратов, таких как кортикостероиды, гормональные препараты, антибиотики тетрациклинового ряда.
Однако очень часто боль в поджелудочной вызывается не болезнями, а погрешностями в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить.
Как понять, что болит именно поджелудочная железа? Опознать проблему нетрудно, боль в поджелудочной железе проявляется достаточно специфически. Болевые ощущения локализованы в области вокруг пупка, а при остром панкреатите отдает в спину — этот эффект врачи называют «опоясывающей болью». Боли в поджелудочной усиливаются после обильной или жирной пищи, алкогольных напитков, а также в положении лежа на спине. Эта боль практически не купируется анальгетиками и спазмолитиками, носит постоянный, неприступообразный характер и немного ослабевает, если сесть и наклониться вперед. При панкреатите, помимо боли, наблюдаются тошнота и рвота, слабость, потливость.
Что делать, если болит поджелудочная железа: рекомендации
Боль в поджелудочной часто бывает настолько сильной, что у человека не остается иного выхода, кроме обращения к врачам. И это правильное решение: заподозрив неполадки с поджелудочной, ни в коем случае нельзя заниматься самолечением. Как мы уже говорили выше, эта боль сопровождает множество разных заболеваний, которые требуют различной терапии. А определить причину можно только после всесторонней диагностики: лабораторных исследований, УЗИ, томографии, рентген-исследования и, в некоторых случаях, диагностической лапароскопии.
Терапия основного заболевания всегда включает в себя комплекс мер.
- Диета. Первая задача при лечении поджелудочной железы — максимально разгрузить этот орган, облегчить его работу. Вне зависимости от того, что вызвало боль в поджелудочной, назначается щадящая диета. В первую очередь нужно полностью исключить алкоголь, газированные напитки, кофе и крепкий чай, острую, жирную, жареную пищу, шоколад. Даже у здоровых людей злоупотребление этими продуктами может вызвать неприятные ощущения в области поджелудочной железы. Обычно назначается так называемый стол №5 — меню, основанное на ограничении в жирах и кислых продуктах. Стол №5 — это пища, приготовленная на пару или отварная, пудинги и заливное, нежирное мясо, птица и рыба, продукты, богатые пектинами и клетчаткой: зерновой хлеб, сладкие ягоды, макароны, овощи. Питаться нужно часто и понемногу — это позволяет ЖКТ усваивать пищу, не включая «аварийный режим». Желательно есть как минимум пять раз в день, но порции должны быть небольшими. Кстати, такая диета будет полезна не только тем, кто страдает от серьезных заболеваний печени и поджелудочной железы. Она поможет восстановиться после чрезмерного застолья. Даже здоровым людям знакомы такие симптомы, как тяжесть в желудке, тошнота, метеоризм и расстройство желудка — расплата за переедание или непривычную пищу. После праздников с их бесконечными обедами и возлияниями будет полезно временно переключиться на мягкую диету, чтобы вернуть пищеварение в норму. Стол №5 — диета комфортная и не предполагает отказа от широкой группы продуктов.
- Медикаментозная терапия. Лечение зависит от основного заболевания, но в любом случае врач назначит препараты, которые помогут снять симптомы и улучшить работу пищеварительного тракта. При боли в поджелудочной железе назначают обезболивающие средства для купирования острых приступов, антациды для восстановления уровня желудочной кислотности и нормализации функции пищеварения, а также ферментные препараты (при хроническом панкреатите вне периода обострений). Ферменты, которые содержатся в них, практически не отличаются от наших собственных ферментов и помогают справиться с усвоением пищи, если поджелудочная железа не может вырабатывать достаточное количество панкреатического сока. Кроме того, в некоторых случаях назначают желчегонные средства, антисекреторные вещества (так называемые Н2-блокаторы гистаминовых рецепторов и ингибиторы протонной помпы).
Боль в поджелудочной железе — симптом, который нельзя игнорировать. Однако стоит помнить о том, что пусть и редко, но болезни поджелудочной могут развиваться практически бессимптомно. Поэтому желательно хотя бы раз в пару лет проходить общее обследование у гастроэнтеролога. Это особенно актуально для тех, кто не привык отказывать себе в алкоголе, жирной и жареной пище.
Источник

Поджелудочная железа играет большую роль в процессе пищеварения. Она выделяет ферменты, которые обеспечивают эффективное усвоение белков, жиров и углеводов из пищи. Если поджелудочная болит после еды, это может быть признаком ее воспаления и развития опасного недуга – панкреатита. О том, почему болит поджелудочная железа после еды, какой характер будет иметь болевой синдром и что нужно делать при его появлении, читайте в статье.
Содержание:
- Особенности органа
- Почему после еды болит поджелудочная: механизм болевого синдрома
- Заболевания, проявляющиеся болью в поджелудочной
- Как болит поджелудочная
- Что нужно делать
Коротко о поджелудочной железе
Поджелудочная железа (ПЖ) является органом, относящимся сразу к двум системам – пищеварительной и эндокринной. Она находится за желудком, что понятно из ее названия, и соединена с 12-перстной кишкой протоком. Орган имеет вытянутую форму и размер от 16 до 22 сантиметров, анатомически разделен на хвост, головку и тело.
Как орган пищеварительной системы ПЖ вырабатывает панкреатические ферменты – энзимы, которые обеспечивают расщепление белков, углеводов и жиров до простых веществ, способных усвоиться организмом. Без панкреатических ферментов еда в желудке не сможет перевариться эффективно, а питательные вещества из пищи плохо всосутся в кровь.
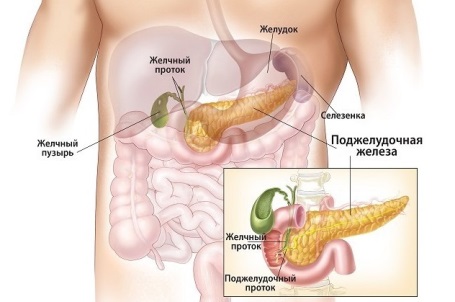
Как орган эндокринной системы поджелудочная вырабатывает гормоны, регулирующие обмен глюкозы в организме человека – инсулин и глюкагон. При сбоях в работе ПЖ повышается вероятность развития сахарного диабета. Кроме того, железа продуцирует гормон соматостатин, отвечающий за выработку желчи, тиреотропного гормона, пищеварительных ферментов. Еще один важный гормон, синтезируемый железой – панкреатический полипептид. Он активизирует процесс выработки желудочного сока, уменьшает перистальтику желчного пузыря.
Поджелудочная железа участвует в жизненно важных процессах в организме и нарушение ее работы негативно отражается на их протекании. При патологиях поджелудочной возникает выраженный болевой синдром, отражающийся на самочувствии человека.
Почему после еды болит поджелудочная: механизм развития болевого синдрома
Особенности работы органа и выполняемые им функции объясняют механизм развития болевого синдрома при патологиях поджелудочной железы. Чаще всего боли в органе возникают после приема пищи. Потребление пищи приводит к выработке железой панкреатического сока, содержащего гормоны и энзимы. Сначала панкреатический сок скапливается в теле железы, а затем из малых протоков поступает по большому в двенадцатиперстную кишку. Там панкреатические ферменты активно участвуют в процессе пищеварения. Болевой синдром развивается при невозможности выведения из тела ПЖ выработанного ею панкреатического секрета.
В большинстве случаев развитие патологий поджелудочной железы негативно отражается на функционировании ее протоков. Их сдавливание, отек или закупорка приводит к нарушению проходимости и застаиванию секрета в теле железы. В результате этого панкреатический секрет раздражает нервные рецепторы поджелудочной, происходит «самопереваривание» органа, разрушение его тканей. В дополнение к этому наблюдается сдавливание кровеносных сосудов ПЖ, что приводит к ухудшению циркуляции крови, недостатку кислорода и отмиранию тканей органа. Все эти процессы приводят к развитию сильной боли.
Рекомендуем узнать, почему возникает зуд в заднем проходе.
Читайте: как берут соскоб на энтеробиоз.
Интенсивность болевого приступа напрямую связана с приемом пищи. При потреблении пищи поджелудочная активизируется – начинает вырабатывать гормоны и ферменты, которые направляются в 12-перстную кишку по протокам железы. Чем сильнее выражена непроходимость протоков, тем интенсивнее будет болевой синдром. Вот почему при патологиях поджелудочной возникает боль при употреблении пищи и сразу после него.

Заболевания, проявляющиеся болью в поджелудочной
Болеть в области расположения поджелудочной железы может не только из-за патологий этого органа. Болевой синдром бывает и результатом повреждения других органов, находящихся поблизости. Все патологии, проявляющиеся болью в области ПЖ, можно разделить на 3 категории:
- связанные с самой железой;
- связанные с расположенными по соседству органами;
- связанные с отдаленными органами (отраженная боль).
Болезни ПЖ
Среди заболеваний непосредственно ПЖ выделяют:
- панкреатит (острый и хронический) – воспалительный процесс в тканях железы, проявляется выраженными и постоянными болями в верхней части живота, усиливающимися после еды, при употреблении алкоголя, в положении лежа на спине;
- опухоли – при развитии рака поджелудочной железы симптомы нередко появляются уже на поздних стадиях, помимо боли пациент жалуется на снижение аппетита, похудение, желтушность кожи;
- кисты – могут быть врожденными и приобретенными, нередко развиваются на фоне панкреатита, внутри кисты скапливается жидкость, что приводит к увеличению ее размеров и сдавливанию ею окружающих органов.

Болезни соседних органов
Расположение поджелудочной железы в непосредственной близости к желчному пузырю обуславливает появление боли в области ПЖ при таких патологиях, как:
- желчнокаменная болезнь – для недуга характерно образование камней в протоках желчного пузыря и полости органа, симптомы появляются спустя несколько лет после его развития и выражаются в пожелтении кожи и желчной колике;
- холецистит – воспалительный процесс в тканях желчного пузыря, проявляющийся болями в правой части живота, тошнотой и рвотой, повышением температуры тела;
- дискинезия желчевыводящих путей – проявляется болью в правой части живота, в том числе после приема пищи, горечью во рту и неприятным запахом из его полости.
Боли отраженного характера
При развитии таких заболеваний, как мочекаменная болезнь, пиелонефрит, язва желудка, гастрит, межреберная невралгия, остеохондроз, энтерит, опоясывающий лишай могут возникать боли, локализующиеся в области поджелудочной железы. Это так называемые отраженные боли.
В диагностике важную роль играет наличие других симптомов, свойственных конкретному заболеванию. К примеру, при пиелонефрите помимо болей, отраженных в левое подреберье, болевые ощущения локализуются в области поясницы. Особенно сильно боли при поражении почек ощущаются в холодную и сырую погоду. В связи с тем, что воспалительный процесс обычно переходит и на мочевой пузырь, мочеиспускание становится частым и болезненным.
При мочекаменной болезни неприятные ощущения будут усиливаться после физических нагрузок, при движении. Помимо боли, среди жалоб пациентов – примеси крови в моче, тошнота и рвота.
Энтерит – воспаление тонкого кишечника, проявляется болями, похожими на боли в поджелудочной железе. Они носят тупой, ноющий характер, сопровождаются чувством тяжести и распирания в животе после приема пищи. У пациентов ухудшается аппетит, появляется слабость, нарушается стул.
Узнайте, как проводится эзофагоскопия пищевода.
Читайте: как действует препарат Холестирамин.
Рекомендуем узнать, что такое пищевод Барретта.
Как болит поджелудочная?
Распознать боли в ПЖ можно по характерным для них признакам. Панкреатические боли зачастую возникают после еды, так как пища становится фактором, активизирующим работу органа. Как правило, боль имеет острый характер, сильнее ощущается в левом подреберье. Локализация боли зависит от того, какая часть органа поражена – хвост, головка или тело. При остром поражении железы боль может ощущаться с двух сторон, иметь опоясывающий характер. Особенности расположения органа способны обуславливать появление боли в спине.
При прощупывании болезненной области чувствуется усиление неприятных ощущений при отпускании в сравнении с нажатием. При пальпации области поджелудочной железы врачом могут наблюдаться такие симптомы, указывающие на панкреатит:
- симптом Мэйо-Робсона: болевые ощущения возникают при нажатии на левый реберно-позвоночный угол;
- симптом Дудкевича: боль усиливается, если врач кладет руку на 2 сантиметра ниже пупка и двигает ее вверх и внутрь;
- симптом Чухриенко: болевой приступ усиливается при постукивании ребром руки в области эпигастрия.
Что делать при болях в ПЖ?
Если после еды болит поджелудочная железа, первое, что нужно делать – это обратиться за помощью к гастроэнтерологу. Врач сможет установить точную причину болевых ощущений и после ряда обследований диагностировать заболевание. До момента осмотра врача необходимо руководствоваться следующими рекомендациями:
- отказаться от еды (хотя бы на сутки): если боль – симптом панкреатита, голод позволит снять нагрузку с органа, что должно привести к улучшению самочувствия больного;
- поместить лед или холодную грелку на зону эпигастрия: холод снимет отек железы и протоков, что уменьшит болезненность;
- пить негазированную щелочную воду: она усилит отток желчи и панкреатического секрета;
- принять спазмолитик (Но-шпа, Дротаверин, Спазмалгон): лекарства снимут спазм, улучшат отток секрета из полости органа, уменьшат болевые ощущения;
- находиться в коленно-локтевой позе: в таком положении болезненность стихает.

Даже если болевой синдром выражен слабо, и неприятное ощущение возникает только после еды, не стоит ждать, что они пройдут сами собой. Любой недуг лучше лечить на ранней стадии. Чтобы не спровоцировать усиления болезненности, следует придерживаться диеты:
- из меню исключают жирные продукты, жареное мясо, копчености, колбасу, сыры, майонез, острые соусы, сладости;
- от алкогольных напитков нужно отказаться полностью;
- продукты, усиливающие секрецию панкреатических ферментов (бульоны, красная икра, шампиньоны), убирают из рациона;
- пищу готовят на пару, отваривают, масло и соль используют в минимальном количестве;
- в течение дня едят до 6 раз, маленькими порциями;
- важно соблюдать питьевой режим.
Назначать и проводить лечение заболеваний поджелудочной железы может только врач. Самолечение способно обернуться серьезными проблемами со здоровьем!
Источник


