Болезнь поджелудочная железа воспаление
Первый признак панкреатита, с которым нужно немедленно обращаться за скорой медицинской помощью, это интенсивная внезапная боль в верхней части живота под рёбрами. Самолечение при таком серьёзном заболевании приведёт только к ухудшению состояния и развитию тяжёлых осложнений.
Роль поджелудочной железы
Орган, расположенный в брюшной полости позади желудка на уровне верхних поясничных позвонков, выполняет в организме два предназначения:
- Выделяет в тонкий кишечник панкреатический сок с пищеварительными ферментами, где происходит процесс усваивания и всасывания в кровь питательных веществ.
- Вырабатывает гормоны глюкагон и инсулин, которым отведена роль в регуляции обменных процессов.
Вредная привычка женщин переедать, питаться жирными продуктами или садиться на диеты с дефицитом белков приводит к воспалению поджелудочной железы, когда пищеварительные ферменты стимулируются раньше, чем попадают в тонкий кишечник. На фото ниже показаны здоровый и больной орган.
Симптомы воспаления поджелудочной железы
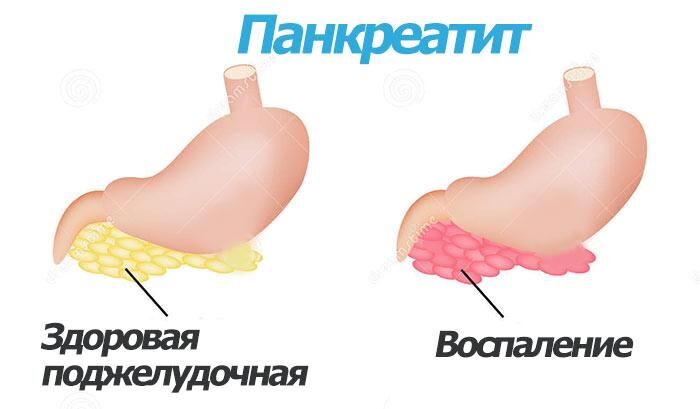
Проявления панкреатита похожи на признаки заболеваний ЖКТ или отравления: также беспокоит живот, тошнит и открывается рвота из-за интоксикации организма. Но при этом присутствуют и другие симптомы воспаления поджелудочной железы, которые определяются после исследования крови, стула, кожных покровов и зависят от формы течения заболевания.
Острый панкреатит
Видео: Острый панкреатит
Первые признаки воспаления – это возникновение коликов и повторяющая рвота. Потом появляется опоясывающая боль в верхней части живота, которая в течение трёх дней отдаёт в лопатки, а затем приобретает ноющий характер с постепенным снижением интенсивности на протяжении недели. Одновременно отмечаются и такие симптомы:
- Бледность кожных покровов лица, заострённость в чертах.
- Увеличенный живот.
- Запоры и вздутие.
- Зловонный стул с пеной и непереваренными кусочками пищи.
- Учащённый сердечный ритм.
- Лихорадка – повышение температуры тела и мышечная дрожь, ощущение холода.
С этими признаками нужно срочно обращаться за медицинской помощью. Острый приступ панкреатита в тяжёлых случаях приводит к кровотечению в железе, инфекции и формированию кисты. Из-за этих нарушений повреждаются другие жизненно важные органы – почки, сердце и лёгкие.
Хронический панкреатит
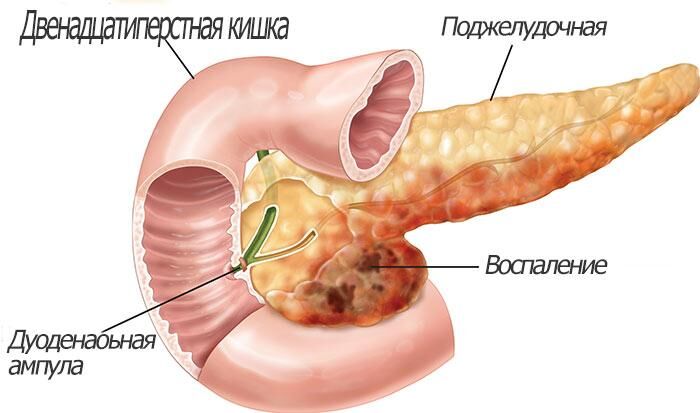
Продолжительный воспалительный процесс развивается по двум причинам:
- После пьянства, когда мужчины становятся зависимыми от алкоголя.
- По окончании эпизода острой формы заболевания, если не проводилось правильное лечение, так как квалифицированная помощь при таком течении панкреатита помогает больным людям полностью выздороветь.
Хроническое воспаление охватывает два периода. Первый характеризуется повторяющейся сменой ухудшений с отсутствием болезненных симптомов, а второй – постоянным дискомфортом, похожим на острое течение, также с тошнотой, рвотой и запорами, но с появлением новых признаков:
- Желтоватый тон кожных покровов.
- Диарея и снижение веса.
- Продолжительный болевой синдром в верхней части живота после переедания или приёма жирных продуктов. При этом легче становится в положении сидя или только после нескольких часов или даже дней с момента попадания тяжёлой пищи в желудок.
Видео: Эффективное лечение поджелудочной железы без лекарств или лекарствами
Хронический панкреатит, продолжающийся годы, приводит к разрушению поджелудочной железы, изменению структуры тканей органа. В результате развиваются:
- Секреторная недостаточность.
- Сахарный диабет.
- Синдром мальабсорбции, который служит источником серьёзных осложнений: анемии, расстройства репродуктивной функции, недостаточности питательных веществ в организме.
Причины воспаления поджелудочной железы
 Панкреатит развивается из-за двух сотен оснований, но чаще встречается у женщин и мужчин с определёнными факторами риска, к которым относятся:
Панкреатит развивается из-за двух сотен оснований, но чаще встречается у женщин и мужчин с определёнными факторами риска, к которым относятся:
- Пьянство.
- Холелитиаз – образование камней в жёлчном пузыре.
Воспаление в поджелудочной железе всегда начинается на фоне других заболеваний ЖКТ – язвы, гастрита, патологий в двенадцатипёрстной кишке. Процесс с трудом диагностируется или поддаётся лечению из-за сложности строения и маленьких размеров органа, который состоит из головки – 32 мм, тела – 21 мм и хвоста – 35 мм.
Эти цифры относятся к показателям, соответствующим норме, отклонения от которой говорит о патологии. Помимо камней в жёлчном пузыре, или пьянства, причинами острой формы заболевания считаются:
- Бесконтрольный приём лекарственных препаратов – стероидов, антибиотиков, статинов, ингибиторов протонной помпы, из-за которых развивается медикаментозный панкреатит. Такой редкой формой воспаления поджелудочной железы может заболеть и взрослый человек, и ребёнок, но чаще эта патология встречается в детском возрасте и у ВИЧ-инфицированных.
- Инфекции – гепатит, паротит, тонзиллит, оспа, сепсис в кишечнике.
- Травмы живота.
- Нарушения обмена веществ.
- Хирургическое вмешательство.
- Аутоиммунные заболевания.
Причины хронической формы панкреатита:
- Алкоголизм.
- Камни в жёлчном пузыре.
- Наследственные патологии поджелудочной железы.
- Кистозный фиброз.
- Высокий уровень триглицеридов в крови.
- Курение.
- Переедание и жирная пища.
Обострение хронической формы панкреатита может также произойти под влиянием продолжительного приёма лекарств, к которым относятся: глюкокортикоидные гормоны, эстрагены, наркотические препараты, Фуросемид, Индометацин. При этом поджелудочная железа обостряется на фоне больной печени или жёлчного пузыря.
Диагностика
 Заключение о том, по какой причине болит поджелудочная железа у женщин, делают после проведения тестов и инструментальных методов:
Заключение о том, по какой причине болит поджелудочная железа у женщин, делают после проведения тестов и инструментальных методов:
- Общий и биохимический анализ крови. О воспалении в органе свидетельствуют высокие уровни амилазы и липазы, повышение количества лейкоцитов, увеличение СОЭ.
- Тест на толерантность к глюкозе.
- Рентгенография, ультразвуковое исследование брюшной полости.
- ЭГДС – гастроскопия. Оценка вовлечения в воспалительный процесс желудка и двенадцатипёрстной кишки.
- Компьютерная томография – для поиска камней в жёлчном пузыре и определения степени поражения поджелудочной железы.
- Копрограмма и анализ мочи, в которой при панкреатите присутствует амилаза.
- Биопсия и функциональные тесты.
- ЭРХПГ и магнитно-резонансная томография.
Лечение воспаления поджелудочной железы
Острый панкреатит представляет опасность для здоровья и жизни, поэтому с приступами боли не занимаются лечением народными средствами в домашних условиях, а человека немедленно направляют в стационар. При этом пациентов с тяжёлым течением патологии переводят в отделение интенсивной терапии, где они находятся под пристальным вниманием врачей.
Лечение воспаления у женщин при остром течении заболевания или хроническом в период рецидива начинают с проведения следующих немедикаментозных мероприятий:
- Постельный режим.
- Лечебный голод.
- Лёд на живот.
- Отжимание железы (кончики пальцев кладут на область подреберья и мягко надавливают до ощущения напряжения брюшной стенки в течение трёх минут).
- Упражнения для улучшения кровообращения и функции поджелудочной железы.
Медикаментозная терапия включает назначение:
- Внутривенных вливаний, которые восполняют потери организмом жидкости и нормализуют кровяное давление.
- Болеутоляющих, мочегонных препаратов.
- Процедур для очищения крови.
- Соматостатина или синтетических аналогов, для угнетения функции поджелудочной железы.
- Антибиотиков широкого спектра действия.
С осложнением сахарный диабет терапия для пациентов назначается эндокринологом.
При деструктивном панкреатите делают операции по удалению мёртвых или повреждённых тканей. Хирургическим методом приходится лечить также пациентов, у которых:
- Обострился интоксикационный синдром.
- Нет улучшений после двух дней консервативной терапии.
- Поставлен диагноз – очаговый инфицированный панкреонекроз.
Препараты для лечения
При хроническом течении воспаления в поджелудочной железе, когда происходит рецидив, проводится терапия:
- Ферментными препаратами, это Вобэнзим с курсом приёма до двух месяцев, Панкреатин, Мезим, Холензим.
- Таблетками Аллохол, но их можно пить только при отсутствии симптомов сильного обострения.
- Болеутоляющими средствами, это Баралгин, Но-шпа, Дюспаталин.
- Минеральной водой (Смирновская, Славянская, Ессентуки №4 и №17).
- Лекарственными травами – одуванчиком, кукурузными рыльцами, расторопшей, корнем лопуха.
При остром течении воспаления в поджелудочной железе назначают следующие препараты для лечения:
- Спазмолитики – Папаверин, Дротаверин, Но-шпа. С их помощью купируется болевой синдром, расслабляется гладкая мускулатура сфинктера Одди и желчевыводящий путей, снижается давление в двенадцатипёрстной кишке и желудке.
- Противовоспалительные препараты – Диклофенак, Декскетопрофен, которые купируют болевой синдром и уменьшают отёк.
- Наркотические анальгетики – Морфин назначают при деструктивном панкреатите.
Лечебная диета
Видео: Панкреатит — причины и избавление от болезни
Питанию при воспалительных процессах в поджелудочной железе отводится важная роль. Рацион подбирается таким, который не провоцирует возобновление симптомов болезни после выздоровления. При этом должны всегда выполняться определённые правила приёма пищи:
- Не переедать.
- Кушать часто и маленькими порциями.
- Не употреблять холодные или горячие блюда, а только в тёплом виде.
В момент кризиса, когда появляются болезненные симптомы, в первые 24 часа ничего не едят. Через каждые 15–20 минут пьют по несколько глотков кипячённой или минеральной воды Боржоми и Ессентуки, отвара шиповника, некрепкого зелёного чая, приготовленного из 1 столовой ложки сырья на стакан жидкости.
Диета при воспалении поджелудочной железы, начиная со второго дня после рецидива, состоит из следующего примерного перечня:
- На завтрак можно варить жидкие каши на воде.
- Разрешается пить ягодные компоты, смородиновый и клюквенный морсы, есть сухарики.
- С 3 дня рацион разнообразят отварами из риса или овсянки. Из овощей делают жидкие пюре без масла. Каши из манки, перетёртой гречки или риса готовят как на воде, так и на молоке.
Начиная со второй недели в меню включают:
- Рыбные и мясные суфле или паровые котлеты.
- Омлеты без желтков.
- Запечённые в духовке яблоки и груши.
- Творог и молочнокислые продукты.
- Слизистые крупяные супы.
- Пудинги и пюре из овощей – картофеля, кабачков, тыквы с морковью.
Лечение в домашних условиях диетой подразумевает исключение:
- Алкогольных напитков и пива.
- Приправ и специй.
- Жирной, копчённой и жареной пищи.
- Колбас и консервов.
- Конфет, тортов, пирожных и прочих подобных изделий, шоколада.
- Кислых соков.
- Солёной рыбы.
- Кофе и бананов.
Диетическое питание при воспалении поджелудочной железы продолжается в течение года. В дальнейшем, включая в рацион запрещённые продукты, есть вероятность повторных рецидивов.
Примерное меню на неделю при панкреатите:
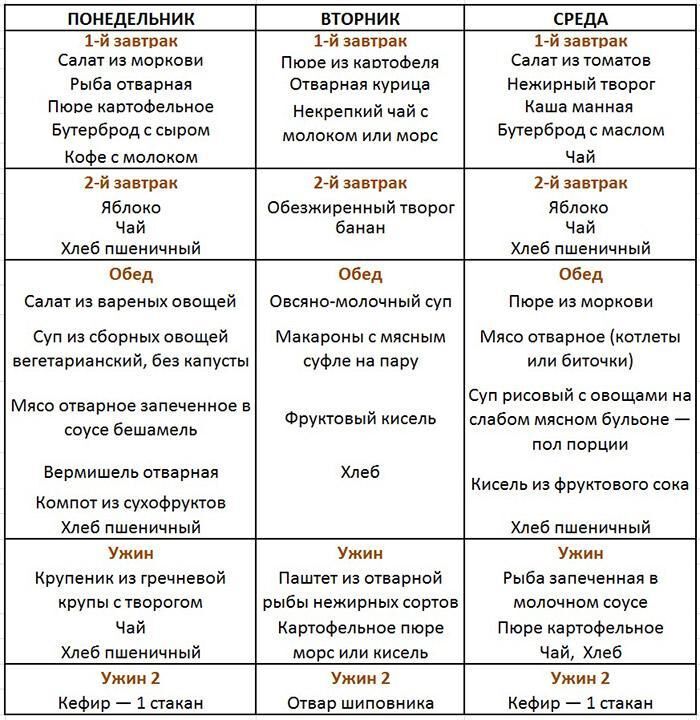
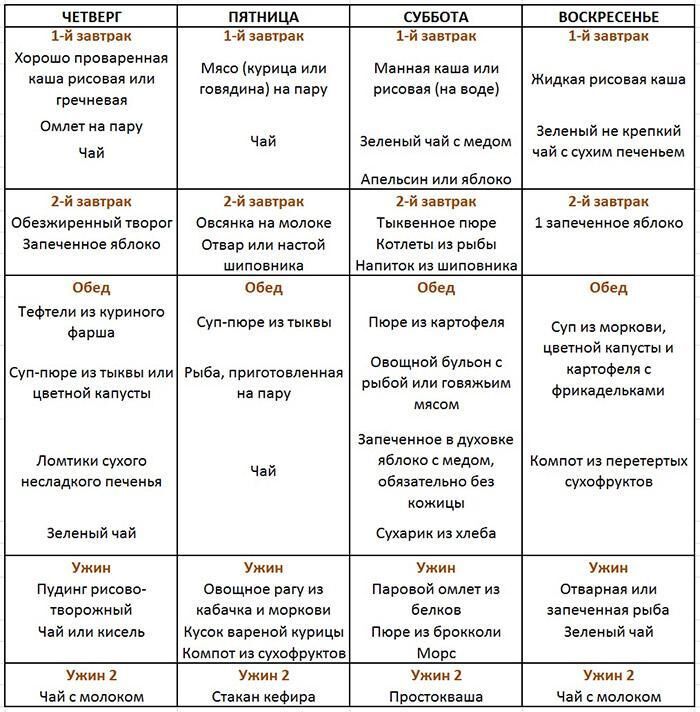
Тест на состояние поджелудочной железы
Как мы выяснили, хронический панкреатит продолжается годами с периодической сменой рецидивов и ремиссий. Пройдите тест, чтобы выяснить в каком состоянии сейчас ваша поджелудочная железа, когда вам можно остаться дома и продолжить лечение народными средствами, а в каких случаях нужно срочно идти к гастроэнтерологу.
1. Когда чувствуете усталость?
Всегда.
Во второй половине дня.
Никогда.
Только после физических нагрузок.
2. После приёма пищи появляется боль под левым ребром?
Почти всегда.
В редких случаях.
Никогда.
Часто.
3. Какой стул при дефекации?
Изредка водянистый.
Плотный.
Частые поносы и редкие запоры.
Редкие поносы и запоры.
4. Тошнит после еды?
Только после жирной или тяжёлой пищи.
Часто.
Никогда.
Всегда, а иногда и с рвотой.
Почему какашки зелёные вы можете найти в нашей статье.
Загрузка…
Источник
Главная » Наше здоровье » Какие симптомы и признаки заболевания поджелудочной железы?
Роберт Прокофьев
23.05.2017

Заболевания поджелудочной железы негативно отражаются на многих функциях организма и проявляют себя диспепсическими расстройствами и болевым синдромом. Эта железа, несмотря на свой небольшой вес и размеры, играет важную роль, принимает непосредственное участие в пищеварительных процессах и отвечает за выработку ферментов и инсулина.
Любые сбои в работе органа могут привести к опасным последствиям, поэтому обращаться за медицинской помощью нужно при первых признаках неблагополучия.
Поджелудочная железа: ее роль в организме

Поджелудочная железа залегает в глубине брюшной полости, плотно прилегая к стенкам желудка. У взрослого человека орган весит всего 70- 80 г, а его размеры составляют 20-25 см. Тем не менее, он выполнят две важнейшие функции:
- Эндокринную. Заключается в выработке инсулина и гормона глюкагона, которые принимают непосредственное участие в углеводном обмене и отвечают за поддержание сахара в крови на нормальном уровне. При недостаточной выработке инсулина развивается такое заболевание, как сахарный диабет.
- Экзокринную. Отвечает за выработку панкреатического сока, необходимого для полноценного переваривания пищи. Именно в панкреатическом соке содержатся важнейшие ферменты, способствующие расщеплению углеводов, жиров и белков. Кроме ферментов, в нем присутствуют особые вещества, которые нейтрализуют кислую среду желудочного сока и защищают слизистую желудка от повреждений.
Причины заболеваний поджелудочной железы

Предрасполагающими факторами к возникновению заболеваний поджелудочной железы являются:
- патологии желчевыводящих путей и двенадцатиперстной кишки;
- затруднение оттока секрета вследствие опухолевых процессов;
- травмы железы;
- хронический алкоголизм;
- генетический фактор (врожденные аномалии);
- инфекционные заболевания;
- неправильное питание;
- влияние токсичных веществ и канцерогенов;
- психосоматический фактор, связанный с сильными стрессами.
Влияние алкоголя на поджелудочную железу неоднозначно. В некоторых случаях пациенты, страдающие хроническим алкоголизмом, избегают воспалительных процессов, тогда как прием даже небольшой дозы алкоголя может обернуться для непьющего, здорового человека летальным исходом вследствие деструкции поджелудочной железы.
Нередко поражение железы связано с аномалиями ее анатомического строения (перегибом, неправильным строением протоков, гипоплазией) или тяжелыми инфекциями матери и плода во время беременности. Кроме того, в развитии патологий поджелудочной железы определенную роль играют возраст и пол пациента, экологическая обстановка, образ жизни, профессиональные вредности, наличие сопутствующих заболеваний (диабета, холецистита, гепатита и пр.).
Симптомы
Основные признаки заболеваний поджелудочной железы — это болевой синдром, диспепсические расстройства, изменение цвета кожных покровов.
Болевые ощущения

Могут быть тупыми, тянущими, либо резкими и мучительными (при остром воспалительном процессе). Возникают они в подложечной области и могут преследовать больного постоянно, либо носить приступообразный характер и проявляться при нарушениях диеты (после употребления острой, жирной пищи, алкоголя, переедания) или стрессовых ситуациях. Боль обычно отдает в левое подреберье и лопатку, спину или носит опоясывающий характер.
Выраженность болевого синдрома снижается в определенной позе (лежа на боку, с согнутыми ногами). Можно облегчить страдания больного с помощью холодного компресса, тогда как применение тепла только усиливает боль и способствует распространению воспалительного процесса. При таком состоянии, как панкреонекроз, этот синдром выражен настолько сильно, что может привести к развитию болевого шока, представляющего угрозу жизни.
Диспепсические явления сопровождаются отсутствием аппетита, тошнотой, рвотой, расстройством стула (диареей, запорами). На начальном этапе наблюдается вздутие живота, метеоризм, задержка стула, что связано с недостаточным поступлением ферментов и желчных кислот. Затем, после нескольких дней запора появляется частый жидкий стул. Больного преследует мучительная жажда, сухость во рту, слабость, периодически может повышаться температура.
Рвота

Обусловлена интоксикацией организма и обычно не приносит облегчения. Сначала в рвотных массах присутствует содержимое желудка, а затем выходит лишь желчь. Постоянные приступы рвоты провоцируют потерю жидкости и электролитов и ведут к обезвоживанию организма.
В тяжелых случаях такое состояние сопровождается падением артериального давления, нарушением сердечного ритма, спутанностью сознания. При развитии ацидоза пациент может потерять сознание из-за гиповолемического шока.
Кожа становится бледной или желтушной. Это связано с тем, что отечная поджелудочная железа сдавливает желчные протоки. Кроме этого, вследствие интоксикации организма и сопутствующих дыхательных расстройств появляется синюшность в области носогубного треугольника, на коже живота (справа от пупка).
Дополнительно, во время пальпации живота выявляются специфические симптомы. Определить их и правильно оценить, может только врач. Уточнить диагноз помогут лабораторные исследования крови, кала и мочи, УЗИ или КТ поджелудочной железы, определение гормонального фона.
Распространенные заболевания поджелудочной железы
Остановимся подробнее на распространенных заболеваниях поджелудочной железы, расскажем о том, как они проявляются и какими методами лечатся. В этом списке:
- панкреатиты разной этиологии (острые, хронические, реактивные);
- опухоли и киста поджелудочной железы;
- муковисцидоз;
- панкреонекроз;
- поражение железы, связанное с развитием сахарного диабета;
- камни в поджелудочной железе.
Острый панкреатит

Это внезапно развивающееся воспаление поджелудочной железы, сопровождающееся отеком и поражением определенного отдела органа. В редких случаях развивается такое тяжелое состояние, как некроз, с нагноением тканей и кровоизлияниями, что ведет к летальному исходу даже при интенсивной терапии.
Причиной острого приступа может стать неумеренное употребление алкоголя, переедание (с преобладанием жирных и острых блюд), прием некоторых лекарственных средств, сопутствующие заболевания желчного пузыря и двенадцатиперстной кишки. Воспалительный процесс запускает нарушение оттока панкреатического секрета, что вызывает повышение давления в протоках железы. Высокоактивные ферменты проникают в ткани органа, вызывают развитие отека и нарушение выделения пищеварительных ферментов. В результате, вместо того, чтобы расщеплять пищу, они начинают переваривать клетки самой поджелудочной железы.
Во время приступа острого панкреатита больной испытывает сильные боли, которые тяжело снять медикаментами. Состояние усугубляет тошнота, рвота, падение артериального давления, нарушение сердечного ритма. При остром панкреатите больной нуждается в неотложной медицинской помощи и госпитализации.
Хронический панкреатит
Течение болезни длительное, сопровождающееся периодическими обострениями. Во время ремиссии болевой синдром отсутствует, при обострении появляется опоясывающая или тупая боль в эпистрагии разной степени интенсивности, отдающая в поясницу, спину, под левую лопатку.
Отмечается снижение аппетита, тошнота, случаются единичные приступы рвоты пищей или желчью. Присутствует вздутие живота, метеоризм, неустойчивость стула (запор, диарея). Как правило, рецидив болезни возникает на фоне нарушения диеты, стресса, употребления алкоголя, обострения желчнокаменной болезни или холецистита.
Опухолевые процессы

В поджелудочной железе разделяют на гормонально- активные опухоли и злокачественные образования (рак). Гормональные опухоли бывают доброкачественными и злокачественными и развиваются вследствие переизбытка гормонов поджелудочной железы. Такие процессы обычно сопровождаются нарушением обменных процессов.
Рак поджелудочной железы в последние годы встречается довольно часто. На ранних стадиях возможны приступы тошноты, появление неустойчивого жирного стула, вздутие живота, отсутствие аппетита, потеря веса. Боли могут возникать периодически или носить постоянный характер. На поздних стадиях рака состояние осложняется частой рвотой и профузной диареей, кожные покровы становятся бледными или желтушными.
Киста поджелудочной железы
При небольших размерах кисты выраженность болевого синдрома слабая, если же образование крупное, оно сдавливает нервные окончания и протоки железы и вызывает сильные боли. Если поражению подвергается головка органа, отмечается похудение, учащение стула, вздутие живота.
В тех случаях, когда киста формируется в теле или хвосте поджелудочной железы, появляется тошнота, запоры и обесцвеченный стул. Кисту крупных размеров можно прощупать через брюшную стенку. При нагноении образования состояние больного осложняется повышением температуры.
При муковисцидозе возникают схваткообразные боли в кишечнике, появляется жидкий и жирный стул, объем которого в несколько раз превышает норму. Характерным признаком становится снижение аппетита, метеоризм, сухость во рту, отмечается мышечная слабость, появляются кристаллики соли на коже.
Сахарный диабет 1 типа, связанный с прекращением выработки инсулина поджелудочной железой, не сопровождается болевым синдромом. Характерными признаками является неутолимая жажда, кожный зуд, увеличение объема мочи, слабость и резкое ощущение голода при гипогликемических кризах, тошнота, повышенная потливость, резкое снижение веса.
Панкреонекроз
Сопровождается чрезвычайно острыми и резкими болями за грудиной или в надчревье, которые могут отдавать в спину, поясницу, ключицу. Иногда болевой синдром такой силы ведет к шоковому состоянию с потерей сознания. Среди прочих симптомов отмечается вздутие живота и запор. Пациенту необходима срочная медицинская помощь, иначе он может погибнуть от болевого или токсического шока.
Камни в поджелудочной железе
Формируются редко. Чаще всего они локализуются в головке железы и состоят из фосфора и карбонатов кальция. До сих пор точные причины возникновения камней не ясны, но предполагается, что причиной их появления становится застой панкреатического сока, нарушение фосфорно- кальциевого обмена или воспалительный процесс в тканях железы, сопровождающий вторичные инфекции.
Иногда характерные симптомы отсутствуют, и камни обнаруживают случайно, при рентгенологическом обследовании. Но чаще появляются выраженные боли в верней части живота, отдающие в спину. Причем, приступы боли становятся более выраженными через несколько часов после приема пищи. При прогрессировании болезни наблюдается отсутствие аппетита, чередование запоров и диареи. Если камни мигрируют в общий желчный проток, проявляется механическая желтуха.
Лечение

Схема терапии зависит от разновидности заболевания и подбирается врачом с учетом многих факторов: общего состояния больного, тяжести симптомов, наличия сопутствующих болезней и возможных противопоказаний. Основу лечебных мероприятий составляет медикаментозная терапия и соблюдение строгой диеты. В качестве дополнения к основному лечению можно использовать средства народной медицины (после консультации с врачом).
Острые формы панкреатита, панкреонекроз лечат в стационаре. Опухоли, кисты и камни в поджелудочной железе удаляют хирургическим путем. Прочие патологии, связанные с сопутствующими болезнями (муковисцидозом, сахарным диабетом, болезнями печени и желчного пузыря) нуждаются в специфическом лечении.
Лечение заболеваний поджелудочной железы медикаментами при обострении панкреатита строится на применении препаратов, уменьшающих выделение желудочного сока и приеме ферментов, не содержащих компонентов желчи. Устранить приступы тошноты помогут такие препараты, как Церукал или Мотилиум. Для снятия болевого синдрома рекомендуют принимать спазмолитики (Но-шпу, Папаверин, Мебеверин). При необходимости делают инъекции обезболивающих препаратов, применяют антибиотики, статины, ингибиторы протеаз, осуществляют инфузионную терапию.
При остром панкреатите советуют отказаться от приема пищи на 2-3 дня, в это время рекомендуют лишь негазированные минеральные воды (щелочные) и некрепкий зеленый чай. Затем, постепенно в меню больного вводят легкие протертые блюда и в последующем соблюдают строгую диету.

При хроническом панкреатите в период ремиссии показан прием ферментных препаратов, улучшающих процессы пищеварения (Фестала, Панкреатина, Мезима, Креона). Восстановить нормальную кислотность желудочного сока помогут антициды:
- Альмагель,
- Фосфалюгель,
- Маалокс.
Медикаменты следует периодически менять, а при улучшении состояния больного — делать перерыв в лечении.
Лечение заболеваний поджелудочной железы народными средствами
При патологиях поджелудочной железы хороший терапевтический эффект дает применение желчегонных трав. Растительные отвары способствуют снятию воспаления, улучшают отхождение желчи, устраняют застойные явления и способствуют улучшению пищеварительных процессов. Травяные сборы можно приобрести в любой аптеке. Для лечения поджелудочной железы чаще всего используют следующие растительные средства:
- кукурузные рыльца;
- корень одуванчика;
- чистотел;
- горец птичий;
- мята;
- семена укропа;
- ромашка;
- боярышник;
- бессмертник.
Отвар готовят в соответствии с инструкцией, указанной на упаковке. Удобнее всего использовать сборы, расфасованные в фильтр — пакетики. Их просто заваривают как чай, настаивают 15- 20 минут и принимают по 50 — 100 мл за полчаса до еды. Прием растительных отваров необходимо согласовывать с лечащим врачом, так как некоторые сборы могут подавлять действие медикаментов и снижать эффективность лечения.

При обострении панкреатита хорошо помогает сок квашеной капусты. Он содержит молочную кислоту, которая подавляет воспалительный процесс и способствует устранению болевого синдрома.
Диета при заболевании поджелудочной железы

Лечение острого панкреатита начинают с нескольких суток голодания. Это поможет снизить выработку пищеварительных ферментов и уменьшить выраженность воспалительного процесса. В течение 2-3 дней рекомендуют выпивать до 1,5 л теплой минеральной воды без газа или отвар шиповника (200-400 мл).
Далее назначается строгая панкреатическая диета №5п. Она максимально щадящая, малокалорийная, что позволяет нормализовать функцию поджелудочной железы. Ее суть заключается в резком ограничении жиров и углеводов с сохранением физиологической нормы белка.
Запрещенные продукты:
- жирные, острые и жареные блюда;
- сладкие газированные напитки;
- соленья, маринады, копчености;
- специи и приправы;
- колбасные изделия, сало, субпродукты;
- консервы и полуфабрикаты;
- сдобная выпечка, кондитерские изделия (особенно с кремом);
- животные жиры;
- мороженое;
- кислые фрукты (яблоки, цитрусы);
- сладости, шоколад, мед, варенье, сахар и прочие «быстрые» углеводы;
- кофе, какао;
- алкоголь.
Продукты с грубой клетчаткой и большим содержанием экстрактивных веществ, должны быть исключены. Они вызывают вздутие живота и провоцируют бродильные и гнилостные процессы в кишечнике. Нельзя употреблять сырые овощи и фрукты, белокочанную капусту, редис, репу, редьку, чеснок, щавель, добавлять в блюда пряности и специи.
Питание при заболеваниях поджелудочной железы должно быть не только химически, но и механически щадящим. А это значит, что все блюда нужно готовить в протертом виде, максимально облегчающем процесс усвоения. Такой способ термической обработки, как жарение, должен быть исключен. Все блюда необходимо готовить на пару, отваривать или запекать. Важно соблюдать температурный режим, при подаче блюда должны быть теплыми.
Блюда и продукты, рекомендованные к употреблению:

- первые блюда — протертые или слизистые супы из круп и овощей;
- нежирное мясо и рыба в виде паровых котлет, суфле, кнелей;
- паровые омлеты;
- овощные гарниры в виде пюре и паровых пудингов;
- печеные яблоки (сладких сортов);
- кисели, протертые компоты, муссы, желе;
- некрепкий зеленый чай, минеральная вода без газа.
Разрешено добавлять в блюда небольшое количество сливочного масла. Хлеб можно употреблять только пшеничный и вчерашней выпечки (не более 50 г в день). Питание должно быть дробным, пищу употребляют небольшими порциями 5 — 6 раз в день.
Меры профилактики
Профилактические мероприятия по поддержанию функций поджелудочной железы строятся на соблюдении следующих рекомендаций:
- полный запрет на употребление алкогольных напитков;
- отказ от курения;
- правильное и сбалансированное питание;
- отказ от жирных, острых, высококалорийных блюд;
- соблюдение предписанной диеты;
- дробное питание;
- здоровый и активный образ жизни.
Не стоит допускать переедания, перекусов «на ходу». Необходимо соблюдать умеренность в еде, пищу принимать небольшими порциями, желательно в одно и то же время. Алкоголь необходимо исключить полностью, придерживаться здорового образа жизни, заниматься спортом, укреплять иммунитет. Хорошей профилактикой заболеваний поджелудочной железы является регулярное употребление травяных чаев с шиповником, брусникой, черникой, боярышником, мятой.
При малейших сбоях в работе поджелудочной железы, необходимо корректировать рацион питания и ограничивать употребление жиров и углеводов. Любые проблемы с ЖКТ должны стать поводом для обращения к врачу, прохождения полноценного обследования и своевременного лечения.
Источник



