Болезни сосудов поджелудочной железы
Главная —
Заболевания —
Ишемический панкреатит
Ишемический панкреатит – это заболевание поджелудочной железы, характеризующееся ее жировой дистрофией (заменой функционирующей, железистой ткани органа на жировую ткань) и прекращением или полной утратой ее секреторной (выделительной) функции вследствие недостаточности кровоснабжения данного органа. Заболевание встречается достаточно часто и возникает преимущественно в пожилом и старческом возрасте.
Симптомы ишемический панкреатита
- Рецидивирующие (повторяющиеся) боли в верхних отделах живота (часто опоясывающего характера), продолжительные, усиливающиеся после приема пищи и при лежании на спине. Боли могут быть тянущими (тупыми) и острыми, постоянными и эпизодическими.
- Диспептические явления.
- Диарея (частый жидкий стул) – 2-4 раза в сутки. Стул обильный, зловонный, кашицеобразной консистенции, может быть сероватого цвета и содержать непереваренные остатки пищи (лиентерея).
- Сахарный диабет.
- Снижение веса.
Формы
Выделяют острый и хронический ишемический панкреатит.
- Острый ишемический панкреатит – возникает стремительно вследствие резкой ишемизации (возникновения недостатка кровоснабжения) поджелудочной железы. Такой вариант заболевания наблюдается при эмболии (закупорке) или лигировании (перевязывании) панкреатодуоденальных артерий (сосудов, питающих поджелудочную железу), травме поджелудочной железы.
- Хронический ишемический панкреатит – развивается в течение длительного времени вследствие сдавления питающих поджелудочную железу сосудов (лимфатическим узлом, опухолью, кистой (патологической (отсутствующей в норме) полостью в ткани органа, имеющей стенку и содержащей жидкость)). Также может возникать в результате длительно существующих сосудистых заболеваний (атеросклероза, хронического тромбангиита (воспалительного поражения мелких артерий) и т.д.).
Причины
- Причины острого ишемического панкреатита.
- Эмболия (закупорка) панкреатодуоденальных артерий (сосудов, питающих поджелудочную железу), в том числе тромбоэмболия (закупорка тромбом (сгустком крови)).
- Лигирование (перевязывание) панкреатодуоденальных артерий.
- Травма поджелудочной железы и питающих ее сосудов.
- Причины хронического ишемического панкреатита делятся на экстравазальные (внесосудистые) и интравазальные (внутрисосудистые).
- Суть экстравазальных причин заключается в сдавлении чревного ствола (артерии, ветви которой кровоснабжают органы пищеварительной системы, в том числе поджелудочную железу):
- ножками диафрагмы (дыхательной мышцы);
- опухолями (новообразованиями);
- кистами (патологическими (отсутствующими в норме) полостями в ткани органа, имеющими стенку и содержащими жидкость);
- увеличенными лимфатическими узлами;
- волокнами чревного сплетения (крупного нервного сплетения, расположенного в брюшной полости);
- увеличенной поджелудочной железой при обострениях панкреатита.
- Интравазальные причины (связанные с заболеваниями сосудов).
- Атеросклероз.
- Хронический тромбангиит (воспалительное поражение мелких артерий).
- Диабетическая ангиопатия (поражение кровеносных сосудов при сахарном диабете).
- Суть экстравазальных причин заключается в сдавлении чревного ствола (артерии, ветви которой кровоснабжают органы пищеварительной системы, в том числе поджелудочную железу):
LookMedBook напоминает: чем раньше Вы обратитесь за помощью к специалисту, тем больше шансов сохранить здоровье и снизить риск развития осложнений:
Диагностика
- Анализ анамнеза заболевания и жалоб пациента (когда (как давно) появились боль в верхних отделах живота, тошнота и рвота, вздутие живота, отрыжка, диарея (частый жидкий стул), снижение массы тела, с чем пациент связывает возникновение этих симптомов).
- Лабораторные данные.
- Общеклинический анализ крови: повышение содержания в крови лейкоцитов (белых клеток крови), скорости оседания эритроцитов (красных клеток крови) — лабораторного показателя, указывающего на наличие воспаления в организме (СОЭ). Эти явления наблюдаются, как правило, при обострении заболевания.
- Биохимический анализ крови: повышение уровня глюкозы (сахара) в крови, липазы (фермента (белка, ускоряющего химические реакции в организме), участвующего в расщеплении жиров), амилазы (фермента, участвующего в расщеплении углеводов), трипсина и эластазы I (ферментов, участвующих в расщеплении белков), фруктозамина (белка, образующегося в результате взаимодействия глюкозы и белков крови и являющегося одним из показателей содержания глюкозы в крови), билирубина (желчного пигмента (красящего вещества), образующегося в результате разрушения эритроцитов).
- Общеклинический анализ мочи: в моче может обнаруживаться глюкоза (при тяжелом сахарном диабете, являющемся одним из основных симптомов заболевания).
- Биохимический анализ мочи выявляет микроальбуминурию (наличие альбумина (одного из белков крови) в моче в количестве до 300 мг за сутки) и микротрансферринурию (присутствие в моче следов трансферрина – белка, осуществляющего перенос железа в плазме (жидкой части крови)), отсутствующие в норме.
- Общеклинический анализ кала может свидетельствовать о нарушении экскреторной (выделительной) активности поджелудочной железы. Может отмечаться повышенное содержание в кале нейтральных жиров (жировых компонентов пищи, не подвергшихся расщеплению или усвоению и выделенных в неизмененном виде), жирных кислот, наличие непереваренной клетчатки (пищевых волокон).
- Секретин-панкреозиминовый (церулеиновый) тест – заключается в стимуляции внешнесекреторной функции (функции выработки пищеварительных ферментов) подже лудочной железы последовательным внутривенным введением секретина (гормона, вызывающего выделение сока поджелудочной железы), а через 30 минут — холецистокинина (гормона, вырабатывающегося в ответ на поступление пищевой кашицы в 12-перстную кишку, вызывающего сокращение желчного пузыря и выработку ферментов поджелудочной железы). Оценивается количество секрета (выделяемого вещества) в полученных 6-ти порциях содержимого 12-перстной кишки, концентрация бикарбо натов (солей, вырабатываемых поджелудочной железой) в первых 3-х и ферментов — в последних 3-х порциях. Тест применяется для оценки функциональной активности поджелудочной железы (способности данного органа участвовать в пищеварении).
- Инструментальные данные.
- Ультразвуковое исследование (УЗИ) брюшной полости – неинвазивное (без проникновения через кожу или слизистые оболочки) исследование организма человека с помощью ультразвуковых волн. Позволяет выявить изменения в ткани поджелудочной железы, наличие патологических (отсутствующих в норме) образований, которые могли бы препятствовать кровотоку в зоне данного органа, развитие осложнений.
- Компьютерная томография (КТ) брюшной полости – метод, позволяющий сканировать различные органы послойно с использованием рентгеновского излучения. КТ применяется для оценки состояния поджелудочной железы и соседних органов, а также для исключения опухолевого процесса (новообразований в тканях органа).
- Магнитно-резонансная томография (МРТ) – высокоинформативный диагностический метод. Применяется, в основном, для диагностики патологических процессов в мягких тканях (мышцах, внутренних органах). Диагностическая функция МРТ при ишемическом панкреатите аналогична таковой у КТ.
- Ангиография висцеральных артерий – метод рентгенологического исследования кровеносных сосудов, который применяется для оценки проходимости артерий, питающих органы брюшной полости, и выявления участка ишемии (недостатка кровоснабжения).
- Эндоскопическая ультрасонография (ЭУС) – метод ультразвуковой диагностики заболеваний поджелудочной железы, при котором сканирование производится через стенки желуд ка и 12-перстной кишки. Позволяет детально изучить структуру ткани поджелудочной железы, исключить опухолевый процесс.
- Рентгенография брюшной полости – исследование брюшной полости с использованием рентгеновского излучения. Позволяет оценить состояние поджелудочной железы и близлежащих органов.
- Возможна также консультация терапевта.
Лечение ишемический панкреатита
Выделяют консервативное (безоперационное) и хирургическое лечение заболевания, а также общие рекомендации.
- Общие рекомендации.
- Диетотерапия. Диету необходимо соблюдать на протяжении всей жизни — стол №5п по Певзнеру (№5 панкреатический, диета с повышенным содержанием белка, уменьшением жиров и углеводов, в частности, сахара).
- Отказ от курения.
- Консервативное лечение проводится с целью устранения симптомов заболевания.
- Заместительная терапия (медикаментозное лечение, направленное на возмещение утраченной или ослабленной экзокринной (выделительной) функции поджелудочной железы (выработки панкреатического сока – вещества, расщепляющего углеводы и жиры)). Заместительная терапия осуществляется с помощью микрокапсулированных ферментов (белков, расщепляющих питательные вещества (белки, жиры, углеводы) и заключенных в капсулы).
- Анальгетические (обезболивающие) и противорвотные препараты – применяются для устранения/облегчения боли, тошноты и рвоты.
- Спазмолитические препараты применяются для устранения сосудистого спазма (сокращения стенки сосудов), а также способствуют облегчению боли.
- Гиполипидемические (снижающие уровень липидов (жиров) в крови) средства используются для нормализации уровня липидов, что особенно важно в случае ишемии (недостатка кровоснабжения) вследствие атеросклеротического поражения сосудов.
- Антикоагулянты (препараты, угнетающие свертываемость крови) назначаются для профилактики образования тромбов (сгустков крови в просвете кровеносных сосудов).
- Коррекция гликемии (уровня глюкозы (сахара) в крови) – поддержание оптимального уровня глюкозы в крови.
- Хирургическое лечение заключается в нормализации кровоснабжения поджелудочной железы.
- Ангиопластика чревного ствола (артерии, ветви которой кровоснабжают органы пищеварительной системы, в том числе поджелудочную железу) – операция, при которой просвет сосуда раскрывается посредством введения в него тонкого катетера (трубки) с расширяющимся баллоном на конце.
- Хирургическое удаление образования, сдавливающего чревный ствол и его ветви – опухоли или кисты (патологические (отсутствующие) образования в ткани, имеющие стенку и содержащие жидкость).
- Резекция (удаление пораженного участка) поджелудочной железы показана при развившихся осложнениях (например, при образовавшихся в органе кистах или при панкреонекрозе – омертвении поджелудочной железы или ее участка).
Осложнения и последствия
- Кисты (патологические (отсутствующие в норме) полости в ткани органа, имеющие стенку и содержащие жидкость) и абсцессы (ограниченные капсулой скопления гноя в тканях) поджелудочной железы.
- Сахарный диабет – является одновременно и симптомом, и осложнением заболевания.
- Панкреосклероз (разрастание соединительной (функционально неактивной) ткани в поджелудочной железе).
- Панкреонекроз (омертвение поджелудочной железы или ее участка).
Профилактика ишемический панкреатита
- Авторы
- Хронический панкреатит / Маев И.В., Казюлин А.Н., Кучерявый Ю.А. и др. / М: Медицина, 2005. – 504 с.
Что делать при ишемический панкреатите?
Мы нашли для Вас 335 врачей гастроэнтерологов
Источник
Поджелудочная железа считается ключевым органом эндокринной и пищеварительной систем. Название она получила из-за своего расположения под желудком (в верхней части брюшной полости). Эту железу разделяют на три части. Широкий конец называют головкой, среднюю часть – телом, а узкий конец – хвостом.
Каковы функции поджелудочной железы?
Поджелудочной железой выполняются две важные функции.
- Она вырабатывает энзимы (пищеварительные ферменты) и выделяет их в двенадцатиперстную кишку. Энзимы в пищеварительном тракте разлагают углеводы, белки и жиры. Это так называемая экзокринная функция.
- Еще одна функция — эндокринная, которую выполняют бета-клетки островков Лангерганса, вырабатывая инсулин (гормон), и альфа-клетки, вырабатывая глюкагон. Инсулин контролирует уровень глюкозы (сахара) в крови. Он действует при гипергликемии (высоком содержании сахара в крови), а глюкагон устраняет гипогликемию (недостаток сахара в крови). Инсулин способствует также усвоению глюкозы в печени, где та хранится в виде гликогена, а затем и используется при стрессе и физических нагрузках. Когда островки Лангерганса производят мало инсулина, уровень глюкозы поднимается и возникает риск развития сахарного диабета и др.
Каковы симптомы заболеваний поджелудочной железы?
Проблемы железы проявляются определенными симптомами:
- боль в верхней части живота, в спине
- тошнота
- рвота
- вспучивание живота
- понос
- потеря аппетита
- высыпания (пятна) на коже в области поджелудочной железы и др.
Распространенных заболеваниях поджелудочной железы
Панкреатит
Острый панкреатит – это воспаление поджелудочной железы, возникшее стремительно.
Заболевание возникает, когда выход синтезируемых ею ферментов из железы затруднен и происходит «самопереваривание» органа, вызывающее острую боль.
Наиболее частые причины возникновения острого панкреатита: инфекции, злоупотребление алкоголем и камни в желчном пузыре, попадающие в желчевыводящие пути (поджелудочная железа соединена с желчевыводящими протоками в месте впадения в двенадцатиперстную кишку) и блокирующие выход ферментов. Другие факторы: прием некоторых препаратов, повреждения железы (физические), эпидемический паротит и рак поджелудочной железы.
Хронический панкреатит – это вялотекущие, периодически повторяющиеся обострения воспаления поджелудочной железы. При обострении появляются симптомы острого панкреатита, а в фазе ремиссии – в основном, пищеварительные расстройства.
При лечении панкреатита следует провести терапию болезней, которые могли стать причиной хронического воспаления. Важно отказаться от употребления алкоголя. Если в желчном пузыре есть камни, наш доктор направит вас на их удаление.
Врач назначает препараты, уменьшающие выделение желудочного сока, а также ферментные средства, не содержащие компоненты желчи. Рекомендуется поголодать первые несколько дней лечения. Разрешено употреблять негазированные щелочные минеральные воды, некрепкий чай.
Доброкачественные новообразования
Кисты располагаются непосредственно в поджелудочной железе или в окружающих тканях. Они часто вызывают боли и сдавливание протоков, поэтому должны быть удалены. В железе появляются и доброкачественные опухоли (фибромы, липомы, аденомы и т.д.), которые тоже удаляют хирургическим путем.
Рак поджелудочной железы
Рак обычно поражает клетки основного протока железы и распространяется на тело органа.
К факторам риска относят курение, хронический панкреатит и возраст старше 65 лет. Запущенный рак поджелудочной железы способен распространиться на органы брюшной полости, привести к летальному исходу.
Для лечения используются хирургические методы, химиотерапия, лучевая терапия и пожизненное введение инсулина и др.
Диагностика
Диагностику заболеваний поджелудочной железы проводят, чтобы выявить особенности патологического процесса. Наши доктора-гастроэнтерологи используют разные методы:
- УЗИ
- 13С-дыхательный тест
- секретин-панкреозиминовый тест
- определение эластазы в кале
- исследование показателей крови и др.
Профилактика заболеваний поджелудочной железы
Следует помнить, что на функционирование железы наиболее негативно влияет алкоголь, курение, нерегулярный прием пищи, жареная, острая и жирная пища. Всего этого следует избегать. Рацион питания должен быть здоровым. Принимать пищу нужно по четыре-пять раз в день, также важна умеренность в еде.
К заболеваниям поджелудочной железы следует серьезно относиться и обязательно всесторонне обследоваться, чтобы получить оптимальное лечение.
Наша клиника предлагает современные способы диагностики с консультацией опытных специалистов для лечения заболеваний поджелудочной железы. Не откладывайте на потом и запишитесь на прием к гастроэнтерологу прямо сейчас.
Источник
Общие сведения
Поджелудочная железа расположена глубоко в брюшной полости, вверху. Эта железа имеет огромное значение в процессе жизнедеятельности человека. Она вырабатывает ферменты, которые принимают непосредственное участие в процессе переваривания белков, углеводов и жиров.
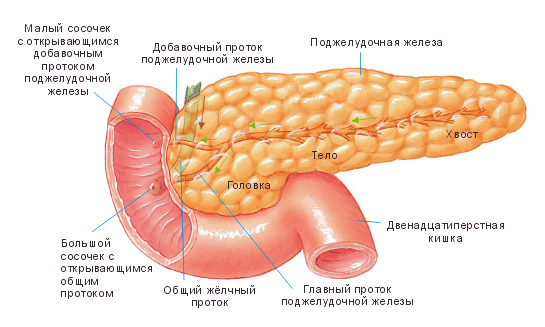
Строение поджелудочной железы
Сначала эти ферменты попадают в общий проток поджелудочной железы, а потом – в двенадцатиперстную кишку. Там и происходит их воздействие на пищу. К тому же именно в поджелудочной железе есть особенные клетки, которые вырабатывают жизненно необходимый гормон инсулин. Гормоны поджелудочной железы, попадая в кровь, осуществляют регуляцию обмена сахара в организме. Если инсулина поджелудочная железа вырабатывает недостаточно, то следствием такого сбоя становиться заболевание сахарным диабетом.
Симптомы заболеваний поджелудочной железы
Симптомы заболевания поджелудочной железы при разных недугах относительно схожи между собой. Прежде всего, при нарушениях функций поджелудочной железы у человека проявляются боли и диспептические расстройства. Болевые ощущения проявляются в животе, в подложечной области. Также боль может отдавать в левое подреберье, в спину или левую лопатку, принимать опоясывающий характер. Иногда боль имеет постоянный характер, в других случаях она проявляется приступами. После того, как человек передает, употребляет много жирной, острой или жареной еды, алкогольные напитки, боль значительно усиливается.
Болевые ощущения уменьшаются после применения холода, в то же время тепло только усиливает боль. Также ослабить боль можно, приняв определенную позу: для этого нужно сесть и согнуться вперед, можно также лечь на бок и притянуть к груди колени.
В процессе прощупывания живота боли могут проявиться в левом подреберье. В качестве диспептических признаков при заболеваниях поджелудочной железы чаще всего проявляется рвота и тошнота. Также возможен понос.
Если функции поджелудочной железы нарушены, у человека может заметно снизиться аппетит, соответственно, происходит снижение веса. Более подробные данные о заболеваниях дают результаты УЗИ, компьютерной томографии, ряда рентгеновских исследований.
Воспаление поджелудочной железы
Острый панкреатит
Внезапно проявляющееся у человека воспаление поджелудочной железы называют острым панкреатитом. Основными причинами такого недуга чаще всего является злоупотребление алкогольными напитками, болезни двенадцатиперстной кишки и желчного пузыря. В связи с указанными причинами нарушается процесс оттока секрета в протоки поджелудочной железы. Следовательно, в протоках повышается давление. Ферменты поджелудочной железы, которые отличаются высокой активностью, всасываются в ткань поджелудочной железы. Таким образом, происходит своеобразный процесс «самопереваривания» клеток. Очень быстро развивается сильное воспаление поджелудочной железы.
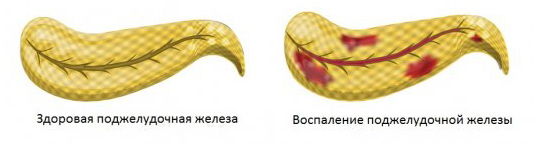
При остром панкреатите часто проявляются диффузные изменения поджелудочной железы. В тканях происходят кровоизлияния, отеки вплоть до возникновения некроза поджелудочной железы. Заболевание практически всегда начинается остро, его главным отличающим признаком является боль в обоих подреберьях, под ложечкой, иногда боль бывает опоясывающей.
Проявления боли очень сильные, и снять такие приступы сложно. Кроме того, приступы сопровождает частая рвота и постоянная тошнота. Общее состояние организма также очень плохое: артериальное давление понижено, пульс учащен. В данном случае в обязательном порядке необходима неотложная помощь. Как правило, пациента госпитализируют.
Хронический панкреатит
Иногда острая форма заболевания переходит в хронический панкреатит.
При хронической форме воспаления поджелудочной железы отмечается длительное течение недуга. Начальные этапы болезни могут выражаться отеками и кровоизлияниями. Далее, при развитии болезни, ткань железы становится меньшей в объеме, и ее замещает соединительная ткань. Причинами развития хронического панкреатита является злоупотребление алкоголем, наличие желчнокаменной болезни, язвенная болезнь и другие недуги двенадцатиперстной кишки. У больных атеросклерозом ввиду нарушений кровообращения в поджелудочной железе также может развиваться хронический панкреатит.
Расположение поджелудочной железы в организме
В начале болезни у человека периоды обострения возникают время от времени, их основной симптом – сильная боль, как при остром панкреатите. Лекарственные препараты снимают боль не всегда. В процессе развития заболевания уменьшается объем ткани железы, и проявляются признаки, которые обусловливает снижение количества ферментов поджелудочной железы. Пища плохо переваривается, у больного постоянно урчит в животе, аппетит снижается, возможны как поносы, так и запоры. Возможно также уменьшение выработки гормонов поджелудочной железы, вследствие чего может значительно повыситься уровень сахара в крови.
Диагностировать хронический панкреатит достаточно сложно, ведь большинство признаков болезни напоминают симптомы целого ряда заболеваний ЖКТ. Самые точные данные о заболевании поджелудочной железы можно получить в процессе исследования путем УЗИ, компьютерной томографии и рентгена протоков поджелудочной железы.
При лечении хронического панкреатита важно проявить достаточное терпение, придерживаться диеты и выполнять все рекомендации специалистов.
Лечение воспаления поджелудочной железы
При лечении поджелудочной железы необходимо параллельно провести соответствующую терапию тех болезней, которые могут стать причиной хронического воспаления поджелудочной железы. Очень важно полностью отказаться от употребления алкоголя. Если в желчном пузыре больного есть камни, их следует удалить.
При обострении болезни либо при острой форме недуга врач, как правило, назначает препараты, которые уменьшают выделение желудочного сока, а также средства ферментного типа, которые не содержат компонентов желчи. Рекомендуется вообще не принимать пищу в первые несколько дней лечения поджелудочной железы. При этом разрешено употребление негазированных щелочных минеральных вод, некрепкого чая.
Если болезнь перешла в более позднюю хроническую стадию, то ферментные средства следует принимать уже более длительный период. Препараты периодически следует менять, а если состояние больного улучшается, то на время в лечении поджелудочной железы можно делать перерыв.
Опухоли поджелудочной железы
Опухоль поджелудочной железы может быть двух видов: рак поджелудочной железы, который в наше время встречается относительно часто, и гормонально-активные опухоли, развивающиеся из специальных клеток. Эти опухоли в больших количествах выделяют гормоны поджелудочной железы.
 Рак поджелудочной железы может проявиться разнообразными симптомами. Признаки болезни могут быть разными, в зависимости от того, где именно – в каком месте железы — опухоль развивается. Так, если возникает рак головки органа, то у человека развивается желтуха из-за того, что общий желчный проток сдавлен. Если рак проявляется в теле или хвосте железы, то у больного стремительно прогрессирует сахарный диабет.
Рак поджелудочной железы может проявиться разнообразными симптомами. Признаки болезни могут быть разными, в зависимости от того, где именно – в каком месте железы — опухоль развивается. Так, если возникает рак головки органа, то у человека развивается желтуха из-за того, что общий желчный проток сдавлен. Если рак проявляется в теле или хвосте железы, то у больного стремительно прогрессирует сахарный диабет.
Чаще всего при раке поджелудочной железы наблюдаются такие же симптомы, как при прогрессирующем развитии хронического панкреатита. К тому же данное злокачественное заболевание часто возникает как следствие длительного воспаления поджелудочной железы. При этом человек чувствует очень сильные боли, значительно теряет в весе, у него снижается аппетит. На сегодняшний день благодаря исследованию с помощью ультразвука опухоль поджелудочной железы определяют на самых ранних стадиях.
Гормонально-активные опухоли бывают как доброкачественного, так и злокачественного характера. Начальными симптомами при таких заболеваниях являются признаки нарушения обменных процессов, при которых в крови появляется слишком большое количество определенного гормона. Именно увеличение содержания гормона в крови и является одним из методов диагностики опухолей такого рода. Также подобную опухоль можно распознать в процессе компьютерной томографии и УЗ-исследования. В данном случае возможно лечение путем хирургической операции, а также применение химиотерапии.
Киста поджелудочной железы
Киста поджелудочной железы – это ограниченная капсула, где скапливается жидкость в виде полостей. Киста может располагаться и непосредственно в железе, и в тканях около нее. Такой недуг с одинаковой частотой встречается и у мужчин, и у женщин в разном возрасте. Принято различать два вида кист: врожденные и приобретенные. В свою очередь, приобретенные кисты выделяют следующие: ретенционные, дегенерационные, пролиферационные, паразитарные.
Кроме того, иногда больному ставят диагноз «ложная киста». Это образование проявляется вследствие развития острого панкреатита либо некроза поджелудочной железы, который образовался вследствие травм. В полости ложной кисты, как правило, находится жидкость и некротические ткани. Ложная киста поджелудочной железы может располагаться в любой ее части и разрастаться до большого размера: иногда в кисте находится около 1-2 литров содержимого.
Если киста поджелудочной железы имеет небольшой размер, то у больного симптомы могут вообще не проявляться. Явные признаки болезни возникают тогда, когда киста разрастается до особенно больших размеров и сдавливает либо смещает органы, которые расположены рядом. При наличии в организме большой кисты у человека могут возникать боли вверху живота, похудание, периодические скачки температуры тела, диспепсические явления. Боль может быть как постоянной, так и приступообразной. Лечение кисты в данном случае производится хирургическим путем, при этом выбор методики зависит от размера и расположения образования в поджелудочной железе.
Камни поджелудочной железы
Камни в поджелудочной железе формируются сравнительно редко. Появление камней в протоках железы либо диффузное отложение солей в паренхиме железы может проявиться как самостоятельный недуг, либо как следствие раньше перенесенных заболеваний поджелудочной железы. Если рассматривать химический состав камней в поджелудочной железе, то чаще всего образуются они из карбонатов кальция и фосфора. Камни из солей магния, кремния и алюминия возникают реже. Они могут иметь разную величину, быть множественными, и возникать по одному. Камни чаще всего находятся в головке железы, реже — в других частях.
 До сегодняшнего дня до конца не ясны причины возникновения камней, но предполагается, что камни возникают вследствие нарушения фосфорно-кальциевого обмена в организме. Предрасполагают к появлению камней в поджелудочной железе застой панкреатического сока в поджелудочной железе и воспаления, которые возникают вследствие вторичной инфекции.
До сегодняшнего дня до конца не ясны причины возникновения камней, но предполагается, что камни возникают вследствие нарушения фосфорно-кальциевого обмена в организме. Предрасполагают к появлению камней в поджелудочной железе застой панкреатического сока в поджелудочной железе и воспаления, которые возникают вследствие вторичной инфекции.
Не всегда проявляются выраженные симптомы данного недуга. Часто камни выявляют случайно по результатам рентгеновского исследования. При выраженных симптомах больной чувствует постоянную сильную боль вверху живота, отдающую в спину. Случается, что боль периодически переходит в приступообразную форму. Болевые ощущения становятся более выраженными спустя несколько часов после приема пищи.
Если заболевание прогрессирует, то у больного чередуются запоры и поносы, снижается аппетит. Если происходит миграция камней в общий желчный проток из главного панкреатического протока, у пациента может проявиться механическая желтуха.
Для постановки диагноза врач руководствуется результатами опроса и осмотра больного, а также данными рентгеновских исследований. Способ лечения выбирают в зависимости от того, насколько тяжелым является состояние больного, есть ли осложнения. Если болезнь протекает легко, то достаточно будет назначения лечебного питания, симптоматической и заместительной терапии. Если заболевание имеет тяжелый характер, фиксируются частые приступы, то в данном случае назначают хирургическое лечение.
Диета при заболеваниях поджелудочной железы
При лечении поджелудочной железы очень важно строго придерживаться специальной диеты для поджелудочной железы. Существует набор продуктов, которые рекомендуется употреблять людям с заболеваниями поджелудочной железы. Следует включить в меню белый хлеб, а также черный хлеб вчерашней выпечки.
Диета для поджелудочной железы предполагает регулярное включение в рацион первых блюд – овощных и молочных супов, борщей, щи. На второе при соблюдении подобной диеты можно употреблять нежирную куртину, говядину, мясо кролика, рыбу в отварном виде либо в виде котлет на пару, фрикаделей, рагу. Разрешены овощи во всех видах, за исключением жареных. В диету для поджелудочной железы входит регулярное употребление круп, макарон, молочных продуктов и блюд. От жиров следует воздержаться, допускается сливочное масло в малых количествах и растительное масло. Также допустимо употребление одного яйца в день. В качестве напитков подойдет компот, кисель, слабый чай.
В диете не допускается употребление слишком горячих и холодных блюд, копченостей, рыбных, мясных бульонов, жирных видов рыбы, мяса, пряностей, шоколада, мороженого, кислых яблок, грибов, алкоголя. Важно учесть, что блюда следует готовить на пару либо отварными, нельзя добавлять в них специи.
Профилактика заболеваний поджелудочной железы
Методы профилактики заболеваний поджелудочной железы, прежде всего, заключаются в следовании некоторым важным правилам. Следует всегда помнить, что наиболее негативно на функционирование железы влияет алкоголь, курение, нерегулярные трапезы, слишком жирная пища. Всего этого следует по возможности избегать. Хорошим профилактическим методом является периодическое употребление травяных чаев из черники, крапивы, брусники, одуванчика, шиповника. При малейших проблемах с поджелудочной железой следует отказаться от острой и жареной пищи, слишком жирных блюд, не допускать перекусов «на ходу» и злоупотребления алкоголем.
Следует разнообразить рацион питания и сделать его более здоровым. В идеале принимать пищу нужно дробно, по четыре-пять раз в день, и между трапезами должны быть примерно одинаковые интервалы. Не менее важна умеренность в еде.
Если у человека имеются другие недуги желудочно-кишечного тракта, следует регулярно проходить исследования и консультации у врача.
Источник



