Болит поджелудочная железа при вдохе
Поджелудочная железа — один из главных внутренних органов человека, но большинство почти ничего не знает о его работе, заболеваниях и даже точном расположении. Однако это полезная информация, необходимая каждому: поджелудочная железа — деликатный орган, и нарушить его работу несложно. Боли в поджелудочной железе — серьезный симптом, который сопутствует многим заболеваниям.
Где находится важный орган пищеварительной системы — поджелудочная железа?
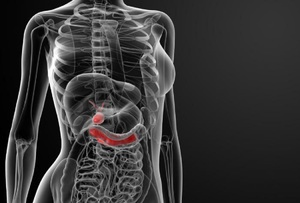
Поджелудочная железа — продолговатый орган, расположенный позади желудка, приблизительно на пять–десять сантиметров выше пупка. Длина поджелудочной железы — 15–22 сантиметра, а вес — всего 50–70 граммов. Орган состоит из трех отделов, которые врачи называют головой, телом и хвостом. Головка прилегает к двенадцатиперстной кишке, тело расположено вплотную к желудку, а хвост находится рядом с селезенкой.
Хотя поджелудочная железа — орган относительно небольшой, на нем лежит множество разнообразных функций. Поджелудочная выделяет панкреатический сок — «коктейль» из ферментов и солей, необходимых для расщепления различных питательных веществ и их усвоения. Без ферментов мы не смогли бы переваривать пищу. Их в нашем теле вырабатываются десятки видов, не только в поджелудочной, но и в желудке, и в слюнных железах, и в кишечнике.
Интересный факт
За сутки поджелудочная железа может выделять до одного литра панкреатического сока.
Каждый фермент предназначен для расщепления строго определенного типа веществ: одни занимаются белками, другие — соединительными тканями, третьи — углеводами, и так далее. Нехватка даже одного из них может привести к существенным проблемам с пищеварением.
Кроме того, поджелудочная железа вырабатывает гормоны, необходимые для обменных процессов — в частности, инсулин.
Почему болит поджелудочная железа: выясняем причины
Боли в поджелудочной железе никогда не возникают просто так. Они всегда сигнализируют о неполадках, более или менее серьезных.
Боли в поджелудочной железе часто возникают при таких заболеваниях, как панкреатит, вирусные гепатиты, патологии желчевыводящих путей, при которых нарушается отток желчи, диабет, опухоли, аутоиммунные заболевания, глистные инвазии. Сильнее всего боль в поджелудочной железе проявляется при панкреатите.
На заметку
Примерно 90% пациентов с панкреатитом жалуются на сильные боли в поджелудочной железе, и только у 10% заболевание проходит без болевого синдрома.
Болевые ощущения нередко сопровождают прием некоторых лекарственных препаратов, таких как кортикостероиды, гормональные препараты, антибиотики тетрациклинового ряда.
Однако очень часто боль в поджелудочной вызывается не болезнями, а погрешностями в диете. Если мы переедаем или употребляем слишком много алкоголя и тяжелых жирных продуктов, железа работает на пределе возможностей, чтобы помочь организму их усвоить.
Как понять, что болит именно поджелудочная железа? Опознать проблему нетрудно, боль в поджелудочной железе проявляется достаточно специфически. Болевые ощущения локализованы в области вокруг пупка, а при остром панкреатите отдает в спину — этот эффект врачи называют «опоясывающей болью». Боли в поджелудочной усиливаются после обильной или жирной пищи, алкогольных напитков, а также в положении лежа на спине. Эта боль практически не купируется анальгетиками и спазмолитиками, носит постоянный, неприступообразный характер и немного ослабевает, если сесть и наклониться вперед. При панкреатите, помимо боли, наблюдаются тошнота и рвота, слабость, потливость.
Что делать, если болит поджелудочная железа: рекомендации
Боль в поджелудочной часто бывает настолько сильной, что у человека не остается иного выхода, кроме обращения к врачам. И это правильное решение: заподозрив неполадки с поджелудочной, ни в коем случае нельзя заниматься самолечением. Как мы уже говорили выше, эта боль сопровождает множество разных заболеваний, которые требуют различной терапии. А определить причину можно только после всесторонней диагностики: лабораторных исследований, УЗИ, томографии, рентген-исследования и, в некоторых случаях, диагностической лапароскопии.
Терапия основного заболевания всегда включает в себя комплекс мер.
- Диета. Первая задача при лечении поджелудочной железы — максимально разгрузить этот орган, облегчить его работу. Вне зависимости от того, что вызвало боль в поджелудочной, назначается щадящая диета. В первую очередь нужно полностью исключить алкоголь, газированные напитки, кофе и крепкий чай, острую, жирную, жареную пищу, шоколад. Даже у здоровых людей злоупотребление этими продуктами может вызвать неприятные ощущения в области поджелудочной железы. Обычно назначается так называемый стол №5 — меню, основанное на ограничении в жирах и кислых продуктах. Стол №5 — это пища, приготовленная на пару или отварная, пудинги и заливное, нежирное мясо, птица и рыба, продукты, богатые пектинами и клетчаткой: зерновой хлеб, сладкие ягоды, макароны, овощи. Питаться нужно часто и понемногу — это позволяет ЖКТ усваивать пищу, не включая «аварийный режим». Желательно есть как минимум пять раз в день, но порции должны быть небольшими. Кстати, такая диета будет полезна не только тем, кто страдает от серьезных заболеваний печени и поджелудочной железы. Она поможет восстановиться после чрезмерного застолья. Даже здоровым людям знакомы такие симптомы, как тяжесть в желудке, тошнота, метеоризм и расстройство желудка — расплата за переедание или непривычную пищу. После праздников с их бесконечными обедами и возлияниями будет полезно временно переключиться на мягкую диету, чтобы вернуть пищеварение в норму. Стол №5 — диета комфортная и не предполагает отказа от широкой группы продуктов.
- Медикаментозная терапия. Лечение зависит от основного заболевания, но в любом случае врач назначит препараты, которые помогут снять симптомы и улучшить работу пищеварительного тракта. При боли в поджелудочной железе назначают обезболивающие средства для купирования острых приступов, антациды для восстановления уровня желудочной кислотности и нормализации функции пищеварения, а также ферментные препараты (при хроническом панкреатите вне периода обострений). Ферменты, которые содержатся в них, практически не отличаются от наших собственных ферментов и помогают справиться с усвоением пищи, если поджелудочная железа не может вырабатывать достаточное количество панкреатического сока. Кроме того, в некоторых случаях назначают желчегонные средства, антисекреторные вещества (так называемые Н2-блокаторы гистаминовых рецепторов и ингибиторы протонной помпы).
Боль в поджелудочной железе — симптом, который нельзя игнорировать. Однако стоит помнить о том, что пусть и редко, но болезни поджелудочной могут развиваться практически бессимптомно. Поэтому желательно хотя бы раз в пару лет проходить общее обследование у гастроэнтеролога. Это особенно актуально для тех, кто не привык отказывать себе в алкоголе, жирной и жареной пище.
Источник
 Негативные изменения в функционировании поджелудочной железы сказываются на работе всего организма. Поджелудочная железа остро реагирует на воспалительные и деструктивные процессы. Типичной патологией болезни поджелудочной железы являются симптомы острого панкреатита. Панкреатит значится наиболее частым заболеванием поджелудочной железы. Это заболевание неинфекционное. Характеризуется воспалением ткани железы и отеками, распадом и отмиранием железистой ткани. Нарушается функционирование железы и разрушается ее анатомическое строение. Ситуация может усугубиться вплоть до образования бактериального нагноения, появления кист и наличия кровотечения.
Негативные изменения в функционировании поджелудочной железы сказываются на работе всего организма. Поджелудочная железа остро реагирует на воспалительные и деструктивные процессы. Типичной патологией болезни поджелудочной железы являются симптомы острого панкреатита. Панкреатит значится наиболее частым заболеванием поджелудочной железы. Это заболевание неинфекционное. Характеризуется воспалением ткани железы и отеками, распадом и отмиранием железистой ткани. Нарушается функционирование железы и разрушается ее анатомическое строение. Ситуация может усугубиться вплоть до образования бактериального нагноения, появления кист и наличия кровотечения.
Однако многие заболевания имеют весьма схожие симптомы и поставить точный диагноз сможет лишь квалифицированный врач, опираясь на лабораторные исследования.
Острый панкреатит: симптомы
Поджелудочная железа является одной из составляющих пищеварительной системы. Она выполняет двойную функцию:
- Вырабатывает ферменты, которые расщепляют жиры, белки и углеводы, и тем самым следит за процессами переваривания пищи.
- Железа синтезирует инсулин и глюкагон, обеспечивая устойчивость внутренней системы организма; регулирует белковые, углеводные и жировые обмены.
Боли в поджелудочной железе
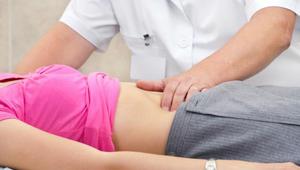
 Важным свидетельством наличия панкреатита является боль. Она может быть разной в зависимости от объема поражения органа. В худшем случае в процесс воспаления могут быть втянуты листки брюшины. При пальпации поджелудочной железы проявление боли будет интенсивнее при отпускании, нежели при надавливании.
Важным свидетельством наличия панкреатита является боль. Она может быть разной в зависимости от объема поражения органа. В худшем случае в процесс воспаления могут быть втянуты листки брюшины. При пальпации поджелудочной железы проявление боли будет интенсивнее при отпускании, нежели при надавливании.
При отеке растягиваются капсулы поджелудочной железы, сдавливаются нервные окончания и переполняются протоки продуктами секреции, что и вызывает характерную боль.
Длительно время выявляется несоответствие между болью с большой интенсивностью и тем, что мышцы передней брюшной стенки не производят защитного напряжения. При пальпации живот мягкий.
Локализация боли в разных местах — в левой, в правой или средней части надчревья объясняется местонахождением очага патологии в одной из частей железы — хвосте, головке или теле.
Распространение боли в области спины обусловлено расположением самой железы и особенностями возбуждения органа.
Обычно боль не соотносится с приемом пищи. Имеет постоянный и продолжительный характер. Боль нарастает по мере увеличения патологических изменений в железе. Очень редким проявлением боли является ее локализация в загрудинном пространстве или области сердца с расширением в область ключицы. В этом случае очень важно отделить боль поджелудочной железы от сердечной боли.
В течение панкреонекроза боль может привести к шоку, который может спровоцировать гибель пациента.
Диспепсические явления
Панкреатит сопровождается диспепсией — тошнотой, нарушением аппетита, рвотой и неустойчивым стулом. Диспепсия обычно возникает на начальной стадии заболевания из-за нарушения диеты (употребления жирного, конченого, помидоров, алкоголя и меда). Можно привести частый случай, ставший классикой, — употребление водки, а на закуску помидор и холодная котлета. Иногда патологический процесс может быть спровоцирован лекарственными препаратами. Например, приемом антибиотиков, вальпургиевой кислоты, цитостатиков, нитрофуранов, сульфаниламидов и др.
-
 Тошнота и рвота. Первое предшествует второму, что напрямую связано с раздраженностью блуждающего нерва, который иннервирует железу. Рвота возникает в большинстве случаев и не приносит никакого облегчения. Появление рвотных позывов обусловлено процессом интоксикации. Поначалу в рвотной массе присутствует съеденная пища, а впоследствии в рвотных массах может оказаться внутреннее содержимое двенадцатиперстной кишки. Частота рвоты и объемы рвотных масс приводят к обезвоживанию организма с потерей воды и электролитов. Значительные потери солей приводят к гипосоматической дегидратации.
Тошнота и рвота. Первое предшествует второму, что напрямую связано с раздраженностью блуждающего нерва, который иннервирует железу. Рвота возникает в большинстве случаев и не приносит никакого облегчения. Появление рвотных позывов обусловлено процессом интоксикации. Поначалу в рвотной массе присутствует съеденная пища, а впоследствии в рвотных массах может оказаться внутреннее содержимое двенадцатиперстной кишки. Частота рвоты и объемы рвотных масс приводят к обезвоживанию организма с потерей воды и электролитов. Значительные потери солей приводят к гипосоматической дегидратации. - Обезвоживание. Обезвоживание различается по степеням. Первая степень — происходит потеря 3% веса пациента. Больной обеспокоен слабой жаждой, слизистые еще влажные. Жажда неярко выражена, ее заменяет одышка и учащенное дыхание. Вторая ступень — потеря 9% массы больного. Слизистые сухие, жажда ярко выражена. Падает упругость кожи. Нарушения в системе кровообращения приводят к учащенному пульсу и сердцебиению. Уменьшается объем мочеиспускания. Моча темнеет. Третья степень — потеря 90% массы тела. Больной заторможен и сонлив. Артериальное давление понижено. Слизистые и кожа сухие. Сердечный ритм расстроен. Путается речь и сознание.
- Неустойчивый стул. Запоры сменяются поносами и наоборот. Начальная стадия заболевания проявляется вздутием живота больного и задержками стула. Это связано с тем, что желчные кислоты и панкреатические ферменты не попадают в достаточном количестве в кишечник. Через несколько дней запора стул может быть жидким.
Кожные изменения
На коже панкреатит проявляется бледностью или желтушностью, что происходит из-за сдавленных от отека желчных протоков. Может возникнуть синюшность носогубного треугольника и пальцев. Такие синюшные пятна могут возникнуть и на коже живота — обычно от пупка справа.
Боли поджелудочной железы: симптомы
Обычно могут быть определены только врачом при надавливании пальцами на живот больного.
Различают следующие симптомы:
-
 Мэйо-Робсона — боли при надавливании в левый реберно-позвоночный угол.
Мэйо-Робсона — боли при надавливании в левый реберно-позвоночный угол. - Дудкевича — болезненная пальпация при надавливании внутрь и косо вверх. Точка воздействия — 2 см ниже пупка.
- Чухриенко — проявляется при надавливании ребром ладони в области надчревья. Надавливание производится толчкообразным движением.
- Щеткина-Блюмберга — при прощупывании живота боль усиливается при движении от тела после надавливания. Что весьма характерно для перитонита.
Лабораторные признаки
Воспаление и деструкция поджелудочной железы изменяют клинические и биохимические анализы мочи и крови.
Клинический анализ крови
При воспалении увеличивается скорость оседания эритроцитов и проявляется значительный лейкоцитоз. Деструкция и наличие гнойной инфекции проявляется в увеличении количества сегментоядерных и палочкоядерных лейкоцитов. Из-за обезвоживания повышена гематокритная величина ( мужчины: >54 %, женщины: >47 % ). Возрастает уровень глюкозы — свыше 5.5 ммоль/л.
Биохимический анализ крови
При исследовании биохимии крови часто наблюдают за уровнем амилаза, который в первые 12 часов протекания болезни поднимается выше 125 Ед/л. Появление некроза вызывает распад амилазы. Повышение липаза, трипсина и уровня ингибиторов ферментов весьма показательно для заболевания. В первые два дня весьма специфично повышение эластазы крови.
Но не каждая лаборатория может выявить этот фермент. Повышение норм АЛаТ, ЛДГ и АСаТ говорит о клеточном распаде. От желтухи растет число общего и непрямого билирубина. Снижение уровня наличия хлоридов, магния и кальция говорит о смещении кислотно-щелочного баланса в организме — ацидозе.
Изменения в моче
Увеличивается относительная плотность, появляется белок, лейкоциты и эритроциты. Причиной изменения является обезвоживание организма или поражение почек токсинами. Диастаза мочи превышает 100 Ед при норме в 64 Ед. Свидетельством нарушения белкового и углеводного обменов является появление в моче сахара и кетоновых тел.
Симптомы других заболеваний поджелудочной железы
 Кроме острого панкреатита, существуют и другие заболевания, поражающие поджелудочную железу. В этих случаях симптомы зависят от стадии развития патологии.
Кроме острого панкреатита, существуют и другие заболевания, поражающие поджелудочную железу. В этих случаях симптомы зависят от стадии развития патологии.
Большинство заболеваний поджелудочной железы имеют характерные симптомы — боль, диспепсия. Особенности проявляются в специфических признаках и диагностике.
Боль
- Рак поджелудочной железы. Характер боли может быть как эпизодический, так и постоянный. Зависит от местоположения опухоли и стадии заболевания.
- Муковисцидоз. Присутствуют болевые схватки по всему кишечнику.
- Киста поджелудочной железы. При малых размерах кисты боль тупая и непостоянная, выражена слабо или вообще не ощущается. Ярко выраженная боль возникает от кисты значительных размеров, которая сдавливает протоки, нервные стволы и растягивает капсулы органа. При поражении головки — боль в правой части надчревья, при протекании процессов в хвостовой части — боль в левой части.
- Панкреатит хронический. Если процесс не обострен, то болевой синдром не проявляется. При обострении чувствуется острая или тупая боль в эпигастральной области с расширением в область поясницы. Либо присутствуют боли опоясывающего характера различной степени интенсивности.
- При сахарном диабете первого типа боли отсутствуют.
- Панкреонекроз. Сильные ярко выраженные острые боли в области надчревья или за грудиной с иррадиацией в ключицу или спину. Пик боли может вызвать шоковое состояние, которое, в свою очередь, может привести к потере сознания.
Диспепсические симптомы
- Рак поджелудочной железы. На начальной стадии заболевания при нарушении диеты эпизодически появляется тошнота, неустойчивый жирный стул и пониженный аппетит. Отмечаются потери в массе тела. Живот характерно вздут. Поздняя стадия заболевания сопровождается частой рвотой и профузным поносом.
- Муковисцидоз. Наличие частого жирного стула с объемами, в несколько раз превышающими норму. Аппетит снижен, метеоризм.
- Киста поджелудочной железы. Живот вздут, худоба и учащенный стул происходит при поражении головки органа. Патология тела и хвоста выражена обесцвеченным стулом, запорами, эпизодическими приступами тошноты.
- Панкреатит хронический. Стул неустойчивый — запоры сменяются поносами. При нарушении диеты — частый жирный стул. Постоянная тошнота, рвота либо пищей, либо желчью.
- Сахарный диабет первого типа. Вес сильно снижен. Слабость и ощущение голода при гипогликлемическом состоянии. Если у пациента кетоацидоз, то состояние характеризуется тошнотой и рвотой.
- Панкреонекроз. Живот вздут, задержка стула.
Специфические признаки
-
 Рак поджелудочной железы. Желтуха, бледность. Поздняя стадия выражается крайней истощенностью организма.
Рак поджелудочной железы. Желтуха, бледность. Поздняя стадия выражается крайней истощенностью организма. - Муковисцидоз. На коже откладываются кристаллы соли, слабость, сухость в ротовой полости.
- Киста поджелудочной железы. Крупные образования можно прощупать через брюшную стенку. Нагноение кисты характеризуется болью в животе и высокой температурой.
- Панкреатит хронический. Употребление маринадов, а также жирной, копченой и жареной пищи провоцирует обострение.
- Сахарный диабет первого типа. Увеличивается объем выделяемой мочи, жажда, зуд слизистых и кожи. Гипогликемия и кетоацидоз.
- Панкреонекроз. Острая брюшная боль, велика вероятность болевого или токсического шока.
Лабораторные данные и диагностика
- Рак поджелудочной железы. Скорость оседания эритроцитов ускорена — больше 30 мм/час. Анемия и лейкоцитоз. УЗИ выявляет образование округлой формы. Диагноз подтверждается исходя из результатов биопсии.
- Муковисцидоз. Показание эластазы кала понижена. Потовый тест с высоким содержанием хлоридов. Диагностика ДНК.
- Киста поджелудочной железы. Уровень ферментов в моче и крови повышен незначительно. При помощи УЗИ обнаруживается жидкостное образование.
- Панкреатит хронический. В фазе обострения повышается эластаза крови. Снижена эластаза кала.
- Сахарный диабет первого типа. Содержание сахара в крови превышает 6.1 ммоль/л. Уровень гликемированного гемоглобина > 6.5 %.
- Панкреонекроз. УЗИ выявляет деструкцию поджелудочной железы.
Заключение
Лечением железы может заниматься только врач. Только квалифицированный специалист сможет провести соответствующие исследования, правильно поставить диагноз и прописать курс лечения.
Источник
Боли в поджелудочной железе свидетельствуют о воспалительном поражении тканей эндокринного органа. Приводят к стремительному ухудшению самочувствия пациента и нарушению его работоспособности, требуют оказания неотложной медицинской помощи.

Боли в поджелудочной железе свидетельствуют о воспалительном поражении тканей эндокринного органа.
Где и что болит
При поражении поджелудочной железы боль имеет распространенный характер. Во многом это зависит от того, в какой части органа локализуется патологический процесс:
- Головка поджелудочной железы. Провоцирует появление боли под ребрами справа, имеет тенденцию к распространению в нижнюю часть живота, по ходу петель кишечника.
- Тело эндокринного органа. Неприятные ощущения локализуются под ложечкой (в верхней части живота, в области эпигастрия).
- Хвост. Приводит к возникновению болей с левого боку.
Воспаление всех частей органа провоцирует то, что локализация болей не всегда может быть установлена. У человека болит все в районе поджелудочной железы: слева, справа, в спине, в подвздошной и паховой областях.
Характер боли в поджелудочной железе
Острый приступ панкреатита сопровождается выраженным болевым синдромом. При этом боль развивается внезапно, имеет острый, пульсирующий, режущий, колющий, постоянный и опоясывающий характер. Сильно увеличивается при пальпации живота. Пациент не может найти положение, способствующее облегчению самочувствия, боль долго не проходит даже после применения анальгетиков. Возможно развитие болевого шока.
Хроническое течение заболевания имеет менее выраженную клиническую симптоматику. Боль появляется периодически, тупая и ноющая.

Острый приступ панкреатита сопровождается выраженным болевым синдромом. Сильно увеличивается при пальпации живота.
Когда болит
Боли в поджелудочной железе свидетельствуют о развитии воспалительного процесса. Чаще всего это случается после воздействия провоцирующих факторов: после алкоголя, отравления или резкого нарушения диеты.
Приступ панкреатита может возникнуть в любое время суток: ночью, утром, днем или вечером. Часто это происходит натощак.
Спровоцировать ухудшение больного с хроническим воспалением поджелудочной железы способны занятия спортом. Боль появляется при беге, длительной ходьбе. Приступ может возникнуть на вдохе, при наклоне туловища в сторону, надавливании или нажатии в области проекции эндокринного органа.

Спровоцировать ухудшение больного с хроническим воспалением поджелудочной железы способны занятия спортом. Боль появляется при беге, длительной ходьбе.
Сколько длятся
Приступ боли в поджелудочной железе при панкреатите может продолжаться от 2-3 часов до нескольких дней. Это зависит от индивидуальных особенностей организма больного, степени поражения тканей поджелудочной железы, интенсивности воспалительного процесса и своевременности оказания медицинской помощи.
Чаще всего приступ панкреатита длится не дольше чем неделю.
Как отличить боль в поджелудочной от боли в желудке
При гастрите боль появляется чаще всего после приема пищи, имеет тупой характер, локализуется в эпигастрии.
Боль при воспалении поджелудочной железы носит внезапный и более интенсивный характер. Сосредоточивается преимущественно в левом подреберье или охватывает всю поясницу (опоясывающая боль).
В чем заключается специфика лечения гастрита и панкреатита читайте в следующей статье.
Причины
Приступ панкреатита развивается вследствие закупорки выводного протока органа, развития воспаления и отека тканей или формирования рубцов и уменьшения просвета выводного протока. Причин этого явления чрезвычайно много: интоксикации алкоголем, медикаментами и другими вредными веществами. Воспаление может развиваться вследствие инфицирования органа патогенными микроорганизмами и под влиянием прочих провоцирующих факторов.
Панкреатит способен провоцировать развитие некоторых заболеваний, таких как межреберная невралгия, болезни сердца и патологии диафрагмы.
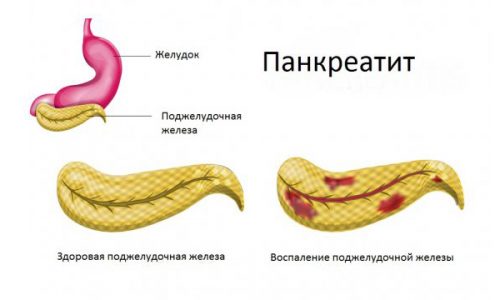
Приступ панкреатита развивается вследствие закупорки выводного протока органа, развития воспаления и отека тканей или формирования рубцов и уменьшения просвета выводного протока.
Симптомы
Воспаление поджелудочной железы характеризуется появлением не только боли, но и многих других симптомов. Первые признаки включают в себя возникновение тошноты и рвоты. Характерно расстройство стула в виде диареи (понос). При высокой степени тяжести заболевания повышается температура тела, развивается слабость и интоксикация организма.
Главное проявление хронического воспаления поджелудочной железы заключается в том, что у больного наблюдается нарушение стула в виде постоянных запоров и тошнота при пренебрежении диетой.
Что делать, если болит поджелудочная железа
При возникновении приступа панкреатита больной должен немедленно обратиться за медицинской помощью.
Как оказать первую помощь при панкреатите?

При возникновении приступа панкреатита больной должен немедленно обратиться за медицинской помощью.
Первая помощь
До приезда скорой помощи человек может принять обезболивающие или спазмолитические препараты (Но-шпа, Дротаверин и др.), а также приложить холод к эпигастральной области. Это поможет снять боль и отек.
Категорически запрещено есть или принимать ферменты поджелудочной железы. Это может привести к активизации выработки пищеварительных ферментов органа, что грозит самоперевариванием клеток и ухудшением состояния.
К какому врачу обратиться
Лечением воспаления поджелудочной железы занимаются терапевт и гастроэнтеролог. Приступ панкреатита лечится только в условиях стационара, где помощь оказывает хирург.
Диагностика
Заподозрить воспаление поджелудочной железы можно на основании данных анамнеза и осмотра пациента. Чтобы убедиться в том, что это панкреатит, установить степень тяжести заболевания, характер и распространение воспалительного процесса, человек должен пройти дополнительные лабораторные и инструментальные методы исследования. К ним относятся:
- Аускультация брюшной стенки (прослушивание с помощью фонендоскопа). Отсутствует перистальтика кишечника.
- Общий анализ мочи. Свидетельством воспалительного процесса в поджелудочной железе является наличие в урине амилазы.
- Общий анализ крови. Присутствуют признаки воспалительного процесса в организме человека: повышается уровень лейкоцитов и скорость оседания эритроцитов.
- Биохимический анализ крови. Повышаются показатели амилазы, липазы, глюкозы, мочевины, наблюдается снижение общего белка. В крови появляется С-реактивный белок.
- Ионограмма. Показана к проведению при массивной рвоте и риске возникновения обезвоживания. При этом происходит снижение уровня калия, кальция и натрия.
- УЗИ поджелудочной железы. Это главный метод диагностики, позволяющий установить состояние органа.
- Диагностическая лапароскопия. Дает возможность определить наличие прямых признаков панкреатита, к которым относятся появление геморрагического экссудата в брюшной полости, пятен цитостеатонекроза на поджелудочной железы и брюшине, наличие кровоизлияний и др.
- Компьютерная томография. Высокоточный метод, с помощью которого можно установить очаги некроза, подробно рассмотреть структуру органа в разрезе.
Лечение
Лечение панкреатита нужно начинать незамедлительно. Чтобы убрать боли в поджелудочной железе, показано применение анальгетиков, спазмолитиков и мочегонных препаратов. При выраженном воспалительном процессе рекомендуется использовать не таблетки, а уколы. Эти лекарственные средства позволят быстро снять отек и спазм выводного протока эндокринного органа, обеспечат выведение пищеварительных ферментов в двенадцатиперстную кишку.
Помимо медикаментозных средств в схему лечения включают народные методы терапии и специальную диету.
Медикаментозная терапия
Необходимые препараты для лечения панкреатита врач подбирает индивидуально для каждого пациента. При активизации воспалительного процесса используют спазмолитики, М-холинолитики, антиферментные и антисекреторные лекарства. При недостаточной функции поджелудочной железы показано применение панкреатических ферментов.

При недостаточной функции поджелудочной железы показано применение панкреатических ферментов.
Лечение заболевания включает нормализацию кислотно-щелочного баланса, витаминотерапию, использование средств для стимуляции моторной функции кишечника и парентеральное питание.
Народные средства
В комплексном лечении панкреатита широко применяют народные методы лечения. В их основе лежит использование лекарственных трав, обладающих противовоспалительным, обезболивающим, спазмолитическим и противомикробным действием.
В терапии панкреатита показано применение следующих рецептов:
- Смешать 10 г цветков ромашки, 30 г семян укропа, 20 г плодов боярышника, 20 г цветов бессмертника песчаного, 30 г листьев перечной мяты. Все травы измельчить, 2 ст.л. сбора залить 500 мл кипятка и настоять в течение 2-3 часов. Перед использованием процедить и принимать по 50-70 мл 3 раза в день. Средство снимает отек, воспаление, оказывает желчегонное и болеутоляющее действие.
- Смешать по 50 г корневища аира и корней одуванчика, по 25 г шишек хмеля, корней крапивы и травы чабреца. Массу смолоть на кофемолке и 5 ст.л. порошка смешать с 200 г жидкого меда. Лекарство принимать ежедневно по 1-2 ч.л. в течение 3-4 недель.

В комплексном лечении панкреатита широко применяют народные методы лечения. В их основе лежит использование лекарственных трав, обладающих противовоспалительным, обезболивающим, спазмолитическим и противомикробным действием.
Диета
Первые несколько дней после приступа больной должен голодать. Утолять жажду можно негазированной минеральной водой, несладким чаем и отваром на основе шиповника.
В дальнейшем человек должен всю жизнь воздерживаться от употребления спиртного. Под запрет попадают жирная, жареная, соленая пища.
Следует избегать продуктов, содержащих большое количество разрыхлителей, ароматизаторов, красителей и других вредных компонентов.
Боли в поджелудочной железе у женщин
Воспаление поджелудочной железы у женщин характеризуется более слабыми клиническими проявлениями, чем у мужчин. В первую очередь это обусловлено тем, что представительницы прекрасного пола бережнее относятся к своему здоровью. Не употребляют в больших количествах спиртное, часто придерживаются диеты, при которой в рационе отсутствуют вредные продукты, обеспечивающие повышенную нагрузку на поджелудочную железу.
При беременности
Во время вынашивания плода организм женщины испытывает повышенные нагрузки. Это грозит активизацией всех хронических заболеваний, в т.ч. и панкреатита.
На этапе планирования беременности женщина должна пройти комплексное обследование, чтобы предотвратить развитие возможных осложнений.

Во время вынашивания плода организм женщины испытывает повышенные нагрузки. Это грозит активизацией всех хронических заболеваний, в т.ч. и панкреатита.
Специфика у мужчин
Воспаление поджелудочной железы чаще всего диагностируется у мужчин. Причин этому много: злоупотребление алкоголем, курение, нерациональное питание, физические перегрузки. Кроме того, мужчины редко обращаются за медицинской помощью своевременно, поэтому заболевание диагностируется на поздних стадиях и сопровождается выраженными клиническими проявлениями.
Особенности у детей
Воспаление поджелудочной железы у детей – чрезвычайно распространенное явление. На начальных стадиях развития заболевание маскируется под другие патологии ЖКТ: гастрит, язвенную болезнь, холецистит и др.
Панкреатит в детском возрасте часто приводит к нарушению обмена веществ, что грозит развитием сахарного диабета.
Воспаление поджелудочной железы у детей – чрезвычайно распространенное явление.
Панкреатит — опасная болезнь, которая может повлечь за собой серьезные осложнения, поэтому особо важно выявит самые первые симптомы панкреатита у детей.
Профилактика
В основе


