Больная поджелудочная железа и диабет
Поджелудочная железа и сахарный диабет имеют тесную взаимосвязь. Поджелудочная железа продуцирует особый гормон – инсулин. При его недостаточном образовании либо нарушении чувствительности тканей к инсулину развивается такое заболевание, как сахарный диабет.
Основные функции органа
Поджелудочная железа является органом внутренней секреции и выполняет в организме две основные функции: экзокринную (секреция ферментов) и эндокринную (выработка гормонов). Также она выделяет панкреатический сок, который поступает в начальный отдел кишечника. Эта жидкость начинает вырабатываться через несколько минут после попадания пищи из пищевода в желудок. В зависимости от количества поступающей еды железой может вырабатываться от 500 мл до 2 л. пищеварительного сока.
К панкреатическим ферментам относятся:
- Амилаза, сахараза, мальтаза. Они расщепляют сложные углеводы на простые: глюкозу и фруктозу. Уменьшают брожение и образование газов в кишечнике.
- Лактаза. Способствует усвоению молочных продуктов.
- Трипсин – фермент, катализирующий расщепление белков. В поджелудочной железе образуется в неактивном виде, иначе железа переваривала бы сама себя. Он активизируется только при поступлении в двенадцатиперстную кишку.
- Липаза. Расщепляет жиры до легкоусвояемых жирных кислот, способствует всасыванию жирораствримых витаминов.
Количество вырабатываемых ферментов зависит от преобладания поступившей в организм пищи: белковой, углеводной или жирной. Это позволяет расщепить все поступающие вещества и улучшить их всасывание.
Вторая основная функция поджелудочной железы – выработка инсулина и глюкагона. Инсулин регулирует уровень глюкозы в крови и оказывает следующие действия: повышение артериального давления, увеличения числа сердечных сокращений.
Патологические изменения при диабете
При сахарном диабете структурных изменений в поджелудочной железе может и не наблюдаться. В основном при этом заболевании ухудшается функциональная способность органа. Размеры, эхогенность, контуры железы или другие изменения можно определить при помощи УЗИ или КТ.
При диабете 1 типа в начальной стадии нет никаких изменений: эхоструктура не нарушена, контуры ровные и четкие. По мере прогрессирования заболевания железа уменьшается в размерах, развивается вторичное сморщивание. Происходит замена нормальных клеток соединительной и жировой тканью, развивается липоматоз.
Симптомы проявления
Сахарным диабетом называется патология, характеризующаяся абсолютной или относительной инсулиновой недостаточностью. Возможно развитие осложнений со стороны сосудов, нервной системы, внутренних органов, глаз. Абсолютная – характеризуется пониженной выработкой инсулина клетками поджелудочной железы. В крови его недостаточно, нарушается проникновение глюкозы в клетку. Развивается сахарный диабет 1 типа.
При относительной недостаточности количество вырабатываемого инсулина в норме, но нарушена чувствительность рецептов тканей к инсулину. Это так называемый сахарный диабет второго типа.
Симптомы, характерные для каждого из видов диабета указаны в таблице:
| Признак | 1 тип | 2 тип |
|---|---|---|
| Повышенная жажда и выделение большого количества мочи. | Является одним из основных признаков. Из-за недостаточной выработки инсулина уменьшается его количество в крови. Глюкоза не проникают в клетку, а свободно циркулирует в плазме. Избыток сахара выводится из организма с мочой, это вызывает обильное мочеиспускание. | Эти симптомы не выражены либо могут быть вызваны другими причинами |
| Аппетит. | Повышенный. Глюкоза является основным поставщиком энергии в организме. При недостатке инсулина сахар не может проникнуть через клеточную мембрану, следовательно, не усваивается клетками. Ткани недополучает углеводов и энергии. | Повышен. Это наиболее опасно для диабета такого типа. Переедание провоцирует повышение уровня сахара в крови. |
| Изменение массы тела. | Часто бывает резкое похудание на 10 — 15 кг за 2-3 месяца. Нарушается синтез белка, усиливается распад, его запасы истощаются. Это способствует снижению массы тела и мышечной массы. | Нехарактерно. Больной страдает лишним весом или ожирением. |
| Зуд кожи. | Выражен. Обычно кожа чешется в области половых органов, между пальцами, на сгибательных и разгибательных поверхностях суставов. | Появляется очень часто. |
| Утомляемость, усталость. | Глюкоза является основным источником энергии. При диабете она не может попасть в ткани, так как вырабатываются малое количество инсулина. Глюкоза остаётся циркулировать в крови. Организм не получает энергию Не характерно. | Не характерно. |
| Нарушение зрения. | В первую очередь поражаются мелкие кровеносные сосуды, развивается диабетическая ретинопатия. Возможно развитие глаукомы, катаракты, снижение зрения. | Развивается постепенно. Могут быть возрастные болезни органов зрения. |
| Возраст. | Чаще возникает у детей, подростков, молодых юношей и девушек. | У лиц старше 45 лет, склонных к ожирению. |
| Начало заболевания. | Быстрое, стремительное. | Постепенное. |
Характерным признаком диабета является запах ацетона изо рта. Этот признак возникает в результате кетоацидоза (скопления кетоновых тел в крови), возникает неприятный запах изо рта и от мочи.
При появлении хотя бы одного из подобных признаков необходимо проверить уровень сахара в крови и обратиться к врачу
Иногда могут появиться симптомы, свидетельствующие о нарушении работы поджелудочной железы: тошнота, рвота, непереваренные кусочки пищи в кале. В такой ситуации многие задумываются том, как можно почистить поджелудочную железу в домашних условиях.
Иногда может вырабатываться недостаточно веществ, способствующих расщеплению жиров, белков и углеводов. В этом случае назначается ферментативная замещающая терапия. К ней относится лекарства: панзинорм, фестал, креон. Также эти методы будут профилактировать развитие диабета 2 типа.
Диагностика
Диагностика включает в себя определение формы диабета, степени тяжести и наличие возможных осложнений. При подозрении на диабет назначаются следующие виды наследования:
- Глюкоза крови натощак. В норме составляет 3,3 – 5,5 ммоль/л. Повышение этого показателя свыше 11 ммоль/л при отсутствии погрешности в диете позволяет поставить диагноз диабета без дальнейших обследований.
- Сахар крови с нагрузкой. Забор крови производится натощак и через 2 часа после принятия внутрь раствора глюкозы. В норме он равен 7,8 моль/л. Все, что выше расценивается как преддиабетическое состояние или нарушение толерантности к глюкозе.
- Сахар в моче. В норме его быть не должно. Глюкоза в моче определяется только при превышении почечного барьера (свыше 6 миллимоль на литр).
- Гликозилированный гемоглобин. Определяет, было ли повышение сахара за последние 3 месяца. Кровь для этого анализа берется только из вены.
 УЗИ – один из методов диагностики поджелудочной железы
УЗИ – один из методов диагностики поджелудочной железы
Для диагностики возможных осложнений диабета проводят дополнительные методы исследования: осмотр глазного дна, УЗИ внутренних органов, электрокардиограмма.
Также производится взятие биохимия и общеклинических анализов.
Способы лечения
Лечение диабета направлено на повышение уровня инсулина в крови, улучшение чувствительности тканей к глюкозе, нормализации обмена веществ и предупреждение осложнений. К основным методам лечения диабета 1 и 2 типа относятся:
- Медикаментозное лечение. Применяются сахароснижающие таблетки или инъекции инсулина.
- Диета. Ограничиваются углеводы и жиры. Пища должна быть богатым белками витаминами и микроэлементами.
- Умеренная физическая нагрузка. При этом происходит усиленный распад глюкозы, в связи с чем уменьшается ее содержание в крови. Иногда при активных занятиях в спортзале диабетики могут уменьшать дозу инсулина.
В диете используются такое понятие, как хлебная единица. 1 ХЕ примерно равна небольшому кусочку черного хлеба и содержит 12 г углеводов или столовую ложку сахара. Для расщепления одной хлебной единицы необходимо от 1 до 2 единиц инсулина. При употреблении продуктов необходимо обращать внимание на содержание в них углеводов. Это число нужно разделить на 12, полученное количество будет равняться содержанию хлебных единиц в продукте. В зависимости от массы тела, роста, физической активности организм нуждается в употреблении 18 – 25 хлебных единиц в сутки. Они распределяются на 4 – 5 приемов пищи, причем больше половины общего количества должно употребляться на обед и ужин.
Недостаток инсулина или его повышенное количество может привести к развитию опасных для жизни осложнений. Следует помнить, что соблюдение диеты, применение народных методов, физическая активность не могут полноценно регулировать содержание глюкоза в крови.
Поэтому необходимо строго соблюдать назначенную лекарственную терапию.
Экзокринная функция этого органа подается коррекции.
Лечить и восстановить поджелудочную железу при хроническом панкреатите можно соблюдением строгой диеты и одновременным применением медикаментозных препаратов. Восстановить эндокринную функцию при сахарном диабете невозможно. Достижение “ремиссии” при этом заболевании возможно только при строгом соблюдении рекомендаций лечащего врача.
Медикаментозные
К медикаментозному лечению относится применение таблетированных форм, направленных на снижение сахара в крови, и инъекции инсулина.
Инсулин может быть:
- Ультракороткого действия. Начинает работать через пять-десять минут после укола. После этого необходимо употребить пищу. Такие препараты редко применяют в комплексном лечении, так как они оказывают очень короткое инсулинснижающее действие. К ним относятся: апидра, новорапид.
- Короткого действия. Актрапид, хумулин чаще используют в лечении диабета. Их вводят за 15-20 минут до еды. Дозу и количесто введения инсулина рассчитывается индивидуально.
- Средней продолжительности. Такие лекарства, как протафан, инсуман обычно назначают утром и вечером за час-полтора до еды. Их эффект длится от 16 до 20 часов.
- Продленный или пролонгированный. Левемир, лантус являются базисной терапией сахарного диабета. Вводятся один раз в день, эффект длится в течение суток. Они не имеют пиков активности и устанавливают равномерную концентрацию в крови.
 Актрапид – препарат для лечения поджелудочной железы при сахарном диабета
Актрапид – препарат для лечения поджелудочной железы при сахарном диабета
Доза инсулина и часы приема устанавливаются врачом. Не рекомендуется допускать нарушения во времени введения инъекций. Это чревато развитием комы или возникновения иных осложнений.
Таблетки для лечения сахарного диабета делятся на две группы:
- Увеличивающие выработку инсулина: гликлазид, глипизид.
- Повышающие чувствительность тканей к инсулину: сиофор, метформин.
Полностью вылечиться от диабета невозможно. Лечение при этом диагнозе направлено в первую очередь на предотвращение осложнений. При диабете 2 типа с помощью коррекции питания, нормализации массы тела, умеренных физических нагрузок от гипергликемии можно успешно избавиться.
Народные
Необходимо помнить, что при применении народных методов нельзя отказываться от инсулина. Иначе возможно развитие серьезных осложнений, которые могут привести к летальному исходу.
Существует множество способов и методов, направленных на то, чтобы почистить поджелудочную железу народными средствами. Вот несколько из них:
- Гречка. Нужно измельчить столовую ложку крупы, положить в миску, влить 1 стакан кефира. Закрыть крышкой и оставить на ночь. Утром полученную смесь выпить за 30 минут до еды.
- Лавровый лист. 10 средних листков хорошо промыть под проточной холодной водой. Залить двумя стаканами кипятка. Настоять течение 12 часов, принимать по 50 мл 2 раза в день.
- 1 крупный лимон, по 300 г чеснока и петрушки перекрутить на мясорубке. Поставить в холодное место, применять по одной чайной ложке 3 раза в день.
Поджелудочную железу также можно почистить при помощи трав. Чтобы знать, какой травяной сбор правильно очистит железу, необходимо проконсультироваться с врачом. Часто применяют следующее травы:
- Липа. Одну столовую ложку цветков липы заваривают одним стаканом крутого кипятка. Настаивают, процеживают и пьют вместо чая на протяжении нескольких недель.
- Листья облепихи вечером заливают кипятком. Настаивают до утра, пьют по одной трети стакана два раза в день.
- Одну чайную ложку мяты и две столовые ложки расторопши заливают кипятком. Настой принимают по 1 столовой ложке 3 раза в день.
- По столовой ложке зверобоя, плодов шиповника, душица и бузины заливают 500 мм кипятка. Настаивают в течение 10 -12 часов, пьют по 1/3 ст. 3 раза в сутки.
- Ромашку заваривают и пьют вместо чая.
 Отвар липа – народное средство для лечения поджелудочной железы при сахарном диабете
Отвар липа – народное средство для лечения поджелудочной железы при сахарном диабете
Применение таких средств обязательно нужно проводить под строгим контролем сахара в крови, чтобы не допустить его резких скачков.
Осложнения
К осложнениям этого заболевания относятся:
- Поражение сосудов: ангиопатия, ретинопатия, нефропатия.
- Поражение периферических нервов, развитие полинейропатии.
- Нарушение кровообращения в нижних конечностях, формирование «диабетической» стопы и трофических язв.
- Гипергликемическое состояние. Развивается при резком повышении сахара и кетоновых тел в крови.
- Гипогликемическая кома. Наступает при значительном понижении сахара, чаще связано с передозировкой инсулина.
Адекватное лечение и постоянный самоконтроль уровня сахара в крови помогут предотвратить возможные осложнения.
Профилактика
Чтобы минимизировать вероятность развития этой патологии необходимо соблюдать некоторые правила:
- Ограничение углеводов и жиров.
- Физическая активность.
- Нормализация массы тела.
- Отказ от вредных привычек.
- Частое дробное питание малыми порциями.
- Отсутствие стрессов.
- Витаминотерапия.
Полностью предотвратить развитие этого заболевания нельзя, поскольку оно имеет наследственную предрасположенность. Однако путем соблюдения вышеперечисленных мер можно уменьшить факторы риска развития сахарного диабета.
Источник
Панкреатогенный сахарный диабет — эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) — вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
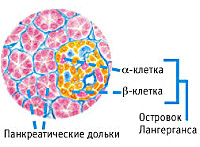
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови — не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник



