Диабет поджелудочная железа понос
Диабет и поджелудочная железа
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Эндокринное заболевание сахарный диабет и поджелудочная железа имеют тесную связь между собой. От работы этого органа внутренней секреции зависит возникновение многих болезней в человеческом организме. Сахарный диабет – одно из них, проявляется хроническим повышением уровня глюкозы в крови и сниженной выработкой инсулина, который необходим для связывания глюкозы и транспортировки ее в мышечную ткань для преобразования в энергию. Поджелудочная железа при сахарном диабете не выполняет функцию выработки гормона инсулина в достаточном количестве для организма.
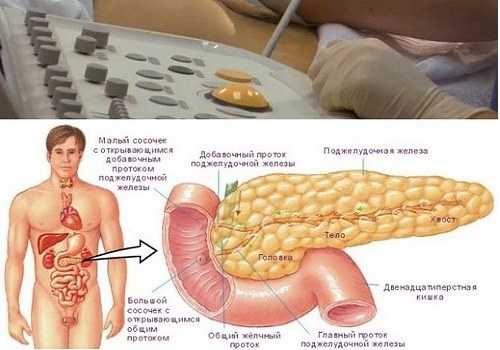
Строение поджелудочной железы и виды диабета
Поджелудочная железа – крупная железа внутренней и внешней секреции, участвующая в пищеварении. С одной стороны, она выделяет панкреатический сок, в состав которого входят ферменты, участвующие в пищеварении. С другой стороны, её внутренняя секреторная функция отвечает за выработку гормона инсулина. Кроме этого, у нее есть еще другие свойства, это контроль обмена в организме белков, жиров и углеводов.
В строении поджелудочной железы выделяют три основные части:
- Головка в поджелудочной железе обхватывается двенадцатиперстной кишкой. Отделяется от тела органа бороздой и имеет проток, впадающий в эту кишку через дуоденальный малый сосочек.
- Треугольная форма тела этого органа имеет 3 края и 3 поверхности.
- Хвост грушевидной формы простирается к селезенке.
Состоит железа из разных типов тканевой поверхности, отвечающих каждый за свою функцию. Экзокринная секреция выполняется при помощи мелких составляющих внешней секреторной функции – ацинусов. Они имеют протоки, соединяющиеся в один общий, и через головку поджелудочной железы выходят в двенадцатиперстную кишку, по ним туда попадает панкреатический сок.
Эндокринная функция зависит от клеток, расположенных между ацинусов. Это островки Лангергарса, которые не имеют протоков и благодаря сети кровеносных сосудов, соединяющих их, гормон инсулин поступает в кровь.
Чтобы понять, как проявляется сахарный диабет, надо знать, что его разделяют на несколько видов:
- Заболевание первого типа проявляется сбоем в работе поджелудочной железы и отсутствием выработки инсулина клетками этого органа.
- Недуг второго типа не проявляется дефицитом инсулина, потому что клетки вырабатывают его в достаточном количестве. Организм перестает воспринимать этот гормон и становится резистентным к инсулину. Железа при этом может оставаться совершенно здоровой.
- Симптоматический.
- Скрытая форма.
- Диабет беременных.
- Вызванный недостаточным количеством пищи.
Как появляется диабет первого типа
Сахарный диабет и поджелудочная железа для первого типа заболевания характеризуется связью синдромов развития:
- боль;
- нарушение пищеварения;
- диабет.
Воспалительные процессы, панкреатиты проявляются болями разного характера, длящимися много лет, с периодическими обострениями и периодами ремиссий.
Далее появляется пищеварительная дисфункция с ухудшением аппетита, изжогой, диареей и метеоризмом. Клетки, ответственные за выработку инсулина, находятся в раздраженном состоянии и начинают работать с перебоями. Часто случаются инсулиновые выбросы, из-за которых наступает нарушение углеводного обмена и гипогликемические состояния.
Такие воспаления перерастают в развитие хронического панкреатита, клетки ответственные за выработку гормона разрушаются и заменяются жировой или соединительной тканью. Уровень глюкозы в крови утром натощак составляет норму, после еды повышается выше допустимой нормы. Часто проявляются гипергликемические состояния.
Более трети всех болеющих хроническим панкреатитом впоследствии становятся обладателями сахарного диабета. Это намного чаще, чем у больных с другими хроническими патологиями.
Второй тип диабета и панкреатит
Очень часто развитие этого заболевания происходит из-за панкреатита. Воспалительные процессы способствуют повышению в крови уровня глюкозы. Острая опоясывающая боль в животе и нарушение пищеварения свидетельствуют о заболевании и далее возможно развитие диабета.
- Происходящие обострения с последующими ремиссиями могут нарушить нормальную работу железы, а также погрешности в питании способны еще больше усугубить ситуацию.
- Довольно часто диабет этого типа возникает в здоровой железе при переизбытке питательных веществ в организме и глюкозы в крови и моче. Это случается из-за неадекватного отношения организма к инсулину, он его не чувствует.
- Избыточная масса тела и генетическая предрасположенность в более зрелом возрасте увеличивают риск возникновения инсулиновой резистентности в организме и развитие диабета. Избыточная жировая ткань нарушает действие инсулина.
Регулярные физические нагрузки способны вместе с диетой отрегулировать обменные процессы и чувствительность к инсулину, она может повышаться.
Другие виды заболевания их развитие
Симптоматический вид диабета, как указывалось ранее, вызывается хроническими воспалениями поджелудочной железы.
Кроме этого, существует еще несколько причин его развития:
- удаление железы;
- онкологическое заболевание железы;
- гемохроматоз;
- патологические процессы в надпочечниках.
Признаки диабета первого типа развиваются при удалении или раке поджелудочной железы, а также гемохроматозе – наследственном нарушении обмена железа и накопление его в организме.
При патологических процессах в надпочечниках развиваются неконтролируемые выбросы гормонов, негативно действующих на инсулин, что впоследствии вызывает развитие диабета второго типа.
Скрытая форма диабета бывает при нормальных показателях сахара в крови до и после еды. При исследовании крови после перегрузки организма глюкозой в анализе наблюдаются патологически высокие показатели. Если не ограничивать прием углеводов, скрытый диабет становится явным.
В период беременности диабет и поджелудочная железа у женщин находятся под усиленным контролем врачей.
Потому что в это время у женщины, в связи с гормональными перестройками, может возникнуть такое заболевание.
Из-за этого может случиться выкидыш, родиться мертвый ребенок или живой и здоровый малыш, но с очень большим весом. В дальнейшем диабет может пройти по истечении срока беременности, а может остаться на всю жизнь.
Разновидность диабета, развивающегося от недостаточного поступления пищи, чаще происходит у детей, проживающих в тропических странах, это может произойти и на наших территориях, если у ребенка в детстве были постоянные недоедания или однообразная вредная еда.
Лечение и профилактика
Современная медицина диагностирует диабет, тоже исследуя мочу на содержание сахара в ее составе лабораторными методами, а также делается анализ крови.
Лечение назначает врач, который ставит заключительный диагноз и определяет тип диабета в организме больного:
- Для больных диабетом первого типа лечение состоит из назначения препаратов инсулина и диеты, а также лечения хронического панкреатита.
- Для второго типа подбирается диета с низким содержанием углеводов и препараты, которые возвращают клеткам чувствительность к инсулину.
- Беременным назначается диета и инсулин, любые другие препараты могут вызвать уродство у детей, поэтому лечение проводится под строгим контролем гинеколога и эндокринолога.
Диабетикам второго типа соблюдение диеты назначается пожизненно. Здоровое питание и физические нагрузки оказывают положительное действие на организм человека с диагнозом диабет.
Функции поджелудочной железы в организме человека
Но железы отличаются от органов более тонкой организацией и отсутствием «желания» к самовосстановлению. Начнётся сбой в одной – и разладится весь организм.
Так дисфункция поджелудочной железы может привести к страшным последствиям сахарного диабета. А всё потому, что перестанет вырабатываться всего один гормон.
Железа с секретами
Поджелудочная железа находится в забрюшинном пространстве брюшной полости. Располагается позади желудка, тесно касаясь двенадцатиперстной кишки, и простирается до селезёнки. Кишка огибает головку железы, образуя «подкову». Со стороны спины локацию определяют I-II поясничные позвонки.
Анатомия делит этот дольчатый орган на три части:
- головку,
- тело,
- хвост.
Протоки разной крупности проходят через железу и впадают в двенадцатиперстную кишку.
Здоровый цвет – серовато-красный.
Вернуться к содержанию
Функции поджелудочной железы
Экзокринная функция
Экзо-функция поджелудочной железы заключается в вырабатывании ферментов, которые помогают переваривать пищу и вычленять из неё белки, углеводы и жиры.
Сигналом для выделения ферментов служит поступление из желудка в двенадцатиперстную кишку продуктов, обработанных желудочным соком. Выработка панкреатического сока усиливается через 2-3 минуты после начала приёма пищи и продолжается в таком режиме от 6 до 14 часов.
Продолжительность зависит от количества и характера пищи. Чем выше кислотность обработанной желудочными секретами пищи, тем больше будет выработано сока, который обладает щелочной реакцией. В 12-перстной кишке он нейтрализует (ощелачивает) продукты пищеварения.
При нарушении синтеза ферментов функцию замещения берёт на себя тонкая кишка. При этом углеводы продолжают усваиваться в прежнем ритме, а с жирами и белками происходят сбои.
Вернуться к содержанию
Эндокринная функция
Между ацинусами находятся панкреатические островки Лангерганса – эндокринная часть железы. Клетки-инсулиты, составляющие эти островки, продуцируют:
- инсулин
- глюкагон
- соматостатин
- вазоактивный интестинальный полипептид (ВИП)
- панкреатический полипептид
В ПЖ взрослого человека насчитывается около 1-2 млн панкреатических островков.
Вернуться к содержанию
Гормоны поджелудочной железы
В норме инсулин вырабатывается соответственно уровню глюкозы в плазме крови. Если бета-клетки поджелудочной железы отказываются вырабатывать инсулин – возникает сахарный диабет 1-го типа (абсолютная недостаточность инсулина). СД 2-го типа (относительная недостаточность инсулина) возникает, если инсулин некорректно работает в тканях.
Вернуться к содержанию
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Сахарный диабет и поджелудочная железа
Регулярные инъекции инсулина помогают компенсировать дисфункцию поджелудочной железы. Происходит имитация секреторного процесса.Для этого установлены специальные дозировки: 0,5 – 1 единица на кг массы в сутки.
Прогрессивные методы помощи больным СД подразумевают введение базальных (продлённого действия) и инсулинов короткого действия. Базальные вводятся утром и вечером, кратковременные после каждого приёма пищи, несущей углеводы.
Вернуться к содержанию
Профилактика заболеваний поджелудочной железы
Первое условие правильной работы поджелудочной железы – нормализация рациона.
В идеале рекомендуется исключить 80% привычных организму животных жиров. Их переваривание требует от железы напряжения всех сил и выброса максимального объёма ферментов. Регулярная форсированная секреция панкреатического сока приводит к тому, что железа начинает переваривать сама себя. Возникает воспаление – панкреатит. Его ещё именуют «болезнью алкоголиков».
Алкоголь сужает сосуды, питающие ПЖ, и провоцирует отмирание производящих гормоны клеток. Если для печени существуют установленные нормы критического объёма алкоголя, то для поджелудочной железы они настолько малы, что могут приравниваться к глотку. Особенно чувствительна к крепким напиткам ПЖ у женщин. Поэтому специалисты рекомендуют тем, кто бережёт свою поджелудочную, отказаться от алкоголя и от табакокурения (как постоянной сосудосуживающей процедуры) полностью.
То есть определённые объёмы пищи нужно съедать каждый раз в одно и то же время. Наилучший вариант – изо дня в день сохранять неизменным количество углеводов, белков и жиров в завтрак, обед и ужин.
Вернуться к содержанию
Принципы лечения поджелудочной железы при сопутствующем сахарном диабете
Эти два заболевания — панкреатит и сахарный диабет — нередко встречаются в совокупности. Это связано с тем, что поджелудочная железа — место образования инсулина. Таким образом, острое или хроническое воспаление этого органа способно привести к тому, что формируется и сахарный диабет — инсулинозависимый, или первого типа. Чем лечить поджелудочную железу, одновременно корректируя диабет?
Диетотерапия
Немаловажное значение в лечении органа имеет формирование правильного пищевого поведения. Этот орган является источником многих пищеварительных ферментов. При поступлении неправильной пищи — жирной, содержащей много углеводов, тяжелых жиров — поджелудочная железа и вынуждена работать более интенсивно, чтобы выделить достаточное для переваривания такой пищи количество ферментов.
Здоровая ткань способна на такую интенсивную работу. Воспаленная — нет. Появляются боли, диспептические явления. Клетки поврежденной железы начинают погибать.
- пища должна быть легкоусваиваемой — это означает, что исключаются продукты, содержащие трудноперевариваемые вещества: сало, колбасы, жирное мясо, кондитерские изделия;
- разрешены в таком случае диетическое мясо (курица, индейка, телятина), овощи, фрукты, крупы, бульоны, молочные супы и каши;
- приемы пищи должны быть частыми (6-7 раз в день), а объем пищи за раз не более 200 г или мл;
- из напитков разрешаются травяные чаи, морсы, простая питьевая вода;
- сладости заменяются медом, джемами, вареньем.
Питание такое абсолютно полноценное, и содержит все необходимые организму вещества. Исключаются лишь вредные продукты. Эти же принципы питания актуальны и при сахарном диабете и позволяют поддерживать уровень глюкозы на допустимых цифрах.
к содержанию ↑
Образ жизни
- во-первых, необходима регуляция режима труда и отдыха — чрезмерная нагрузка, как физическая, так и эмоциональная, не способствуют нормальной работе поджелудочной железы;
- нормализация эмоционального состояния — частые стрессы заставляют активнее работать все железы внутренней секреции, в том числе и поджелудочную;
- регулярное выполнение специальных гимнастических упражнений;
- к немедикаментозным методам лечения относится и массаж поджелудочной железы, выполняемый через переднюю брюшную стенку.
к содержанию ↑
Медикаментозная терапия
Все же основным методом лечения поджелудочной железы при сахарном диабете остается лекарственный. Для восстановления и дальнейшего поддержания функции органа используются различные группы лекарственных средств. Как лечить поджелудочную железу при сахарном диабете с помощью препаратов?
к содержанию ↑
Антиферментные средства
Препараты этой группы назначаются в острую фазу воспаления ткани органа для подавления ее функции. Суть действия данных препаратов заключается в ингибировании протеаз — разрушении белковых молекул, из которых и состоят ферменты, вырабатываемые поджелудочной железой.
- Контрикал. Действующее вещество этого препарата — белковая молекула, получаемая из легочной ткани крупного рогатого скота. Она обладает способностью уменьшать активность ферментов и снижать их выработку. Препарат выпускается в виде раствора для инъекций. Назначается при остром панкреатите, обострении воспаления ткани органа при сахарном диабете.
- Гордокс. Обладает сходным с Контрикалом действием. Вводится также внутривенно при остром и рецидиве хронического панкреатите, в том числе и при сахарном диабете.
к содержанию ↑
Ферменты
В фазу ремиссии, когда воспаления ткани органа нет, напротив, показано назначение заместительной терапии. Это связано с тем, что при сахарном диабете поджелудочная железа обычно повреждена, и она вырабатывает недостаточное количество ферментов. Вследствие этого могут развиваться диспептические явления. Какие препараты используются в качестве заместительной терапии при диабете 2 типа?
- Креон — комплексный препарат, содержащий все ферменты поджелудочной железы, способные расщеплять белки, жиры и углеводы. Назначается внутрь в дозе 25000 ЕД три раза в день до еды;
- подобные по действию препараты — Энзистал, Фестал, Панкреатин. Содержат различные вариации ферментов в разных дозировках. Способ применения аналогичен Креону.
к содержанию ↑
Антисекреторные средства
Препараты этой группы применяют для подавления кислотности желудочного сока, которая, в свою очередь, вызывает повышенную активность поджелудочной железы. К таким средствам относятся Омепразол, Рабепразол, Ранитидин и Фамотидин. Применяются в дозировке от 20 до 40 мг 1-2 раза в день.
Лечение поджелудочной железы при сахарном диабете 2 типа включает в себя немедикаментозные методы — диета и нормализация образа жизни; и медикаментозные — применение различных групп лекарственных препаратов.
к содержанию ↑
Видео
Источник
Понос при панкреатите – типичный признак патологии. Каловые массы при обычном отравлении легко распознать с воспалением поджелудочной железы благодаря характерному внешнему виду.
Фекалии имеют зеленоватый или серый окрас с неприятным запахом. В них наблюдаются непереваренные частицы пищи. Патологическое изменение испражнений взаимосвязано с нарушением выработки пищеварительных ферментов.
Лечение заболевания включает в себя специальную диету и прием медикаментов: ферментативных средств, энтеросорбентов, спазмолитиков, анальгетиков, противодиарейных препаратов, пробиотиков. Главным этапом терапии является устранение воспалительного процесса и токсинов. Затем восстанавливается полезная микрофлора кишечника и иммунитет.
Что такое панкреатит?
Одним из наиболее распространенных прогрессирующих заболеваний желудочно-кишечного тракта является панкреатит. Ферменты, которые производит поджелудочная железа, в норме должны поступать в двенадцатиперстную кишку.
При развитии патологии они активизируются в железе, запуская процесс самопереваривания. В запущенных случаях болезнь приводит к необратимому нарушению работы пищеварительной системы. Если ферменты и токсические вещества попадают в кровь, они повреждают другие системы органов: сердечно-сосудистую, нервную, дыхательную, мочевыводящую.
Как правило, очаги воспаления в поджелудочной железе возникают в результате действия вредных привычек. Наиболее распространенная причина панкреатита заключается в длительном злоупотреблении алкогольными напитками. Второе место занимает курение, ведь никотин пагубно воздействует практически на все системы органов человека.
Помимо этого факторами, увеличивающими риск появления заболевания, являются:
- регулярное переедание;
- злоупотребление белковой диетой;
- длительный прием препаратов (антибиотики, противозачаточные средства, диуретики).
Заболевание может протекать в острой и хронической форме. Острая форма возникает в результате цитомегаловируса, гепатита В и С, гельминтозов, дискинезии желчных протоков, прободной язвы ДПК, инфаркта кишечника, холецистита хронической и острой формы, каменной болезни, локализирующейся в желчном пузыре.
Неэффективное лечение влечет за собой перерождение острого панкреатита в хронический. При этом острая боль, постоянный запор, желтушность кожных покровов сменяется периодическими абдоминальными болями после приема пищи или натощак. Также типичным признаком хронической формы заболевания является панкреатический понос. На начальных стадиях панкреатита пациент может жаловаться на вздутие и чувство давления с левой стороны, но диарея проявляется только при сильном переедании.
В запущенных случаях частота расстройства пищеварения увеличивается, как результат снижается работоспособность всего организма. Вдобавок появляются такие симптомы, как тошнота, приступы рвоты, сильные спазмы в области живота, а также головокружения и слабость вследствие обезвоживания.
Очень редко панкреатит развивается самостоятельно. Его диагностируют вместе с воспалительными патологиями пищеварительного тракта или инфекционным поражением органов брюшины.
Причины и последствия диареи при панкреатите
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
 Безусловно, диарея – это один из наиболее неприятных симптомов любого заболевания.
Безусловно, диарея – это один из наиболее неприятных симптомов любого заболевания.
Она выбивает человека из колеи, постоянно приковывая его к уборной. На первых порах развития панкреатита данный признак встречается очень редко.
Однако есть немалый перечень основных причин появления поноса.
Для этого должен присутствовать комплекс патогенных процессов, происходящих в пищеварительном тракте. К ним относят:
- Частое употребление спиртных напитков на фоне лечения панкреатита.
- Дисбактериоз, когда полезную микрофлору подавляют патогенные бактерии.
- Нарушенный процесс продуцирования пищеварительных ферментов.
- Холецистит, холангит либо рецидив панкреатита, который лечится с помощью антибиотиков.
Не зря специалисты после постановки диагноза сразу начинают разрабатывать схему, как остановить диарею при панкреатите. Регулярный понос может, в конечном счете, привести к таким нарушениям:
- авитаминоз;
- расстройство работы ЦНС;
- снижение иммунитета;
- малокровие;
- снижение веса;
- нарушение метаболизма;
- некроз внутренних органов.
Поэтому возникает необходимость распознать обычный жидкий стул в результате диспепсического расстройства и панкреатита.
Каждый человек должен следить за этим природным процессом, поскольку внешний вид фекалий может свидетельствовать о появлении патологии.
Симптомы диареи при панкреатите
Воспаление поджелудочной железы можно распознать по характерным признакам кала. Испражнения приобретают вид маслянистой кашицы, в них можно увидеть кусочки непереваренной еды. Фекалии принимают сильный дурнопахнущий запах. Их оттенок разнится от зеленоватого и сероватого до желтовато-серого. Во время одного акта дефекации выделяется много кала.
У здорового человека в кишечник поступает поджелудочный сок, который должен переваривать пищу. При панкреатите дефицит ферментов поджелудочной железы и поджелудочного сока приводит к ухудшению процесса переваривания поступающей еды. Поэтому наличие в фекалиях непереваренных остатков – это главная характеристика заболевания.
 Питательные вещества, а именно жиры, не всасываются в полной мере в пищеварительном тракте, поэтому выделяются вместе с испражнениями. В результате появляется характерная слизь. Большой объем кала свидетельствует о том, что пищеварительный тракт практически ничего не переварил. То есть практически весь съеденный объем пищи попросту выходит наружу. При этом больной начинает ощущать сильную слабость и ломоту в теле.
Питательные вещества, а именно жиры, не всасываются в полной мере в пищеварительном тракте, поэтому выделяются вместе с испражнениями. В результате появляется характерная слизь. Большой объем кала свидетельствует о том, что пищеварительный тракт практически ничего не переварил. То есть практически весь съеденный объем пищи попросту выходит наружу. При этом больной начинает ощущать сильную слабость и ломоту в теле.
Цвет испражнений зависит от ферментов и токсинов, которые выделяются. Так, например, процесс брожения кала в кишечнике вызывают особые бактерии, в результате он приобретает зеленый окрас и очень неприятный запах.
Как правило, диарея при панкреатите возникает через 1-2 часа после трапезы. В запущенных случаях понос может присутствовать каждый день. Акты дефекации могут повторяться многократно после одного приема пищи.
Помимо диареи, при панкреатите больной может жаловаться на развитие следующих симптомов:
- Приступы тошноты и рвоты.
- Метеоризм, может болеть желудок.
- Головокружения и общее недомогание.
- Желтушность кожных покровов.
- Дрожь в теле.
- Проступает холодный пот.
- Потемнение в глазах.
- Высокая температура тела.
Последний симптом говорит об усугублении воспалительного процесса в поджелудочной железе. Диарея и гипертермия являются признаком прогрессирования панкреатита, при котором нужно действовать быстро и эффективно.
Основы медикаментозного лечения
 Чтобы поставить точный диагноз, врач назначает прохождение таких исследований, как общий анализ крови, кала и мочи.
Чтобы поставить точный диагноз, врач назначает прохождение таких исследований, как общий анализ крови, кала и мочи.
Также необходим тест на уровень глюкозы, который выясняет, возник ли у пациента панкреатогенный сахарный диабет.
Помимо этого проводится ультразвуковое исследование, помогающее определить, насколько поражена поджелудочная железа.
В основе терапии стоит специальная диета и прием лекарств. Питание играет важную роль при лечении недуга, поэтому о нем стоит напомнить. Основными требованиями к рациону больного являются:
- употреблять как минимум 2 л воды ежедневно;
- есть пищу маленькими порциями, но часто;
- отказ от жареных, жирных, соленых и маринованных продуктов;
- готовить пищу нужно в отварном, печеном виде или на пару;
- температура блюда не должна быть выше 39 градусов;
- отказаться от вредных привычек.
При остром течении недуга будет полезного голодание при панкреатите. Но к этому методу следует прибегать исключительно после консультации с лечащим врачом.
Без медикаментозной терапии избавиться от заболевания не получится. Главной задачей является нормализация водно-солевого баланса, а также повышение иммунитета. Таким образом, проблема, как остановить понос при панкреатите, отпадет сама собой. При лечении болезни назначаются такие препараты:
- Ферментативные средства, облегчающие процесс пищеварения. К ним относятся Фестал, Мезим и Панкреатин.
- Энтеросорбенты, устраняющие токсические вещества из организма. Наиболее популярными являются активированный уголь, Альмагель, Полисорб.
- Лекарства, повышающие тонус прямой кишки и снижающие частоту актов дефекации. Применяются чаще всего препараты на основе лоперамида – Лоперамид, Иммодиум и Лопедиум.
- Средства, устраняющие боль (Баралгин) и спазм (Папаверин, Но-шпа), а также обладающие комплексным действием – Реналган, Спазмил.
- Пробиотики, которые приводят в норму микрофлору кишечника. К ним относятся Лактобактерин, Колибактерин, Бактистатин.
- Витаминно-минеральные комплексы, восстанавливающие защитные силы организма после недуга. Наиболее популярные Компливит, Супрадин, Витрум.
Перед восстановлением иммунитета и полезной микрофлоры очень важно устранить полностью вредоносные организмы из кишечника. В связи с этим проводятся очистительные клизмы.
Некоторые препараты имеют определенные противопоказания, связанные с панкреатитом при беременности и лактационным периодом, что также нужно учесть.
Народные методы при диарее
 Сразу стоит отметить, что народные средства не являются панацеей при лечении данного недуга. Каждый взрослый пациент должен понимать, что консультация с доктором – это важное условие при решении использовать методы нетрадиционной медицины.
Сразу стоит отметить, что народные средства не являются панацеей при лечении данного недуга. Каждый взрослый пациент должен понимать, что консультация с доктором – это важное условие при решении использовать методы нетрадиционной медицины.
Чтобы предотвратить возникновение повторной диареи и улучшить состояние слизистой оболочки кишечника, можно приготовить отвар ромашки. Для этого 1 ст. л. сухих цветков заливают стаканом кипящей воды. Процедив, средство принимается по полстакана трижды в день.
Также нормализуют пищеварение и прекращают многократную дефекацию такие травы, как полынь и бессмертник. Лекарственное растение (1 ст.л.) заливается стаканом кипятка. Средство настаивают 30 минут и употребляют трижды в сутки по 2 ст.л.
Восстанавливает и успокаивает слизистую оболочку кишечника сок из моркови и картофеля. Его можно смешивать в пропорции 1:1. Стакан сока принимают трижды ежедневно за 30 минут до трапезы.
| Название сбора | Ингредиенты | Способ приготовления | Принцип терапии |
| Желчегонный сбор №1 | Горец, чистотел, трехцветная фиалка, корень одуванчика (все по 20 г). | Сырье заливают водой и варят около 3 минут. | Пьют трижды в сутки до трапезы. Курс составляет 14 дней. |
| Желчегонный сбор №2 | Ягоды боярышника и бессмертник (по 40 г), мята и семена укропа (по 60 г), цветки ромашки (20 г). | Смесь заливается 1 л кипятка и настаивается до полного остужения. | Принимают после приема пищи на протяжении 1 месяца. |
Несомненно, лечебный эффект от приема народных средств присутствует. Однако полностью заменить медикаментозную терапию они не могут, только дополнить.
Информация о характерных признаках и лечении панкреатита предоставлена в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник