Диета при обострении поджелудочной железы меню на неделю
-
 Разрешенные и запрещенные продукты.
Разрешенные и запрещенные продукты. - Диета при обострении.
- Примерное меню.
- После операции.
- Отзывы.
- Часто задаваемые вопросы.
- Видео о диетическом питании.
Поджелудочная железа регулирует биохимическую составляющую функционирования пищеварительной системы. Она обеспечивает проведение сложного комплекса химических реакций, направленных на расщепление поступающей пищи желудочно – кишечным трактом, посредством выработки пищеварительных соков.
Кроме того, железа вырабатывает ряд сложных химических соединений, в числе которых гормон инсулин, регулятор уровня глюкозы.
Воспалительные явления поджелудочной железы наносят существенный вред всему организму. Только следование рекомендациям специалистов, включая диетическое питание, предотвратит дальнейшее развитие болезни.
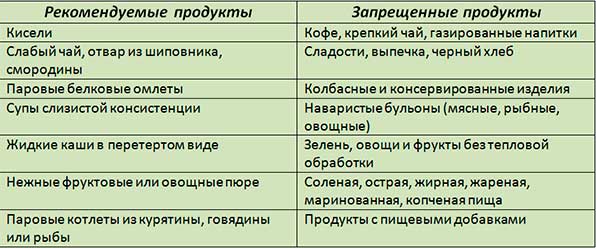
Разрешенные и запрещенные продукты
Общие принципы диеты:
- Прием пищи через небольшие промежутки в 2,5 – 3 часа.
- Избегать перегрузок ЖКТ, нельзя переедать, голодать.
- Есть больше белковых продуктов.
- Не включать в рацион продукты с высокой калорийностью.
- Готовые блюда есть в измельченном виде.
- Пить достаточно воды, ежедневно есть легкие супы.
Что можно есть:
- Вегетарианские, овощные, молочные супы.
- Сухарики.
- Постное мясо, нежирные сорта рыбы, курицу, индейку.
- Некислые кефир, творог, жирностью 0 -1%.
- Белковые омлеты, запеканки из яиц, творога.
- Овсяные, гречневые, рисовые каши.
- Творожные суфле, пудинги.
- Отваренные макароны, вермишель, домашняя лапша.
Что нельзя есть:
- Жаренные, маринованные, острые, пряные, копченые, соленые блюда.
- Горячие или сильно охлажденные блюда.
- Алкоголь, газировку, какао, крепко заваренный чай.
- Шоколадные конфеты, свежеиспеченный хлеб, свежие булочки из муки высшего сорта.
- Экстрактивные вещества, насыщенные бульоны, субпродукты, пурины, тугоплавкие животные жиры, холодец, колбасы, сосиски, шпик, свиное сало.
- Эфирные масла, грубую клетчатку.
- Бобовые, грибы, консервы.
Диета при обострении
Нарушения диеты или неблагоприятные воздействия, стресс способствуют тому, что воспаление поджелудочной железы переходит в острую фазу. Кроме сильных болевых приступов больного беспокоят тошнота, рвота, иногда понос. Больной резко теряет вес.
Аппетит обычно сразу пропадает. Непременно, лечащий врач назначает в этот период лечебное голодание.
Длится оно от двух до пяти суток. Пища запрещается, пациенту разрешается пить по одному стакану теплой негазированной воды каждый час.
По завершению голодания медленно и осторожно, наблюдая за самочувствием больного, ему дают маленькими порциями перетертые кашки и овощные супы. Питание через небольшие промежутки времени, 6–8 раз за день. Важно давать только свежие блюда, приготовленные непосредственно перед употреблением. Чередуют крупы и овощи. За основу берется набор рекомендованных продуктов из лечебной диеты, стол №5.
После 2 недель щадящей диеты воспаление стихает
Далее, через 3 дня добавляются сухарики, сливочное масло, кефир, творог 0–1% жирности. Если блюда хорошо усваиваются, далее в меню добавляют мясные суфле, фрикадельки, паровые котлетки без специй. После такого ухода через 2 недели острое воспаление поджелудочной железы стихает.
Заболевание поджелудочной: меню диеты на неделю
 Меню составляется по рекомендации врача на неделю, с учетом того, чтобы 1 неделя диетического питания включила весь перечень необходимых продуктов. Учитывается количество ежедневных калорий, время приема пищи.
Меню составляется по рекомендации врача на неделю, с учетом того, чтобы 1 неделя диетического питания включила весь перечень необходимых продуктов. Учитывается количество ежедневных калорий, время приема пищи.
Как правило, составляют меню на пятиразовый прием пищи. Правильно составленное меню через 2 недели снимает воспаление железы, восстанавливает ее нормальную деятельность. Больной чувствует значительное облегчение, болезнь отступает.
Для продолжительной ремиссии помогает общая диета правильного питания. В целях предотвращения острых приступов или обострений болезни, ее следует соблюдать пожизненно.
- Первый завтрак: отваренное мясо, протертая каша, чай.
- Второй завтрак: легкий омлет, отварные или запеченные фрукты, стакано травяного отвара.
- Обед: вегетарианский овощной суп, паровые мясные котлеты или фрикадельки с гарниром, сладкие фруктовые желе, кисели или компоты.
- Полдник: стакан чая с сухарями.
- Ужин: рыбное или куриное суфле, вареные овощи.
- На ночь: кефир
На первой неделе больным стоит придерживаться примерно такого меню:
- Завтрак: овсяная или гречневая каша; паровая мясная котлета; чай с молоком.
- Второй завтрак: нежирный творог; кисель.
- Обед: овощной суп; картофельное пюре; мясное суфле; компот из яблок.
- Полдник: сухари из белого хлеба; отвар шиповника.
- Ужин: паровой омлет, приготовленный исключительно из белков; манная каша; чай.
- На ночь: 100 г минеральной воды.
Особенности составления меню на второй неделе лечения:
- Завтрак: гречневая или геркулесовая каша; нежирное отварное мясо или паровой омлет из белков; винегрет.
- Второй завтрак: сухофрукты или протертый нежирный творог; сухое печенье; некрепкий чай или отвар шиповника.
- Обед: овощной или рисовый слизистый суп; вареная или запеченная в фольге картошка; отварная курица или кнели из отварного мяса; салат или желе из фруктов; яблоко.
- Полдник: творог или печеные яблоки; компот из сухофруктов.
- Ужин: макароны или суфле из моркови; отварная или приготовленная на пару рыба; чай.
- На ночь: стакан кефира или отвара шиповника. Отвар шиповника – лучший напиток для больной поджелудочной железы.
Особенности составления меню при хронических болезнях поджелудочной:
- Завтрак: молочная овсяная каша; отварное мясо; чай. Также на завтрак можно готовить сырники, рисовую, манную, гречневую кашу, картофельное или морковное пюре, отварную рыбу и мясо, салаты, докторскую колбасу.
- Второй завтрак: паровой омлет из белков; отвар шиповника.
- Обед: постный суп; отварной картофель; бефстроганов из нежирного отварного мяса; компот из сухофруктов. Разнообразить обеденный прием пищи можно с помощью крупяных, фруктовых, молочных супов, отварной курицы, телятины, овощей и круп в любых видах, киселями, свежими фруктами и ягодами
- Полдник: творог; чай с молоком.
- Ужин: овощное пюре; отварная рыба; чай. Кроме этого, на ужин можно есть овощное пюре, омлеты, каши из разных круп, творог.
Меню диеты при панкреатите:
- Завтрак: (7:00- 7:30): отварная говядина, овсяная каша на молоке, чай.
- Второй завтрак: (9:00–9:30) омлет, печеное яблоко, отвар шиповника.
- Обед: (12:00–13:00): овощной суп, суфле из говядины, макароны, желе из сладких ягод, компот.
- Полдник: (16:00–16:30): творог и чай.
- Ужин: (20:00–20:30): суфле рыбное, чай.
Питание после операции
Если проведено хирургическое вмешательство, резекции части или всей поджелудочной железы, соблюдение диеты становится жизненно важным. Несколько дней после операции больной должен голодать. Разрешается лишь выпивать один литр негазированной минеральной воды в день.
По состоянию больного врач назначает блюда, вначале легкие паровые омлеты. Постепенно разрешаются каши из гречки или риса. Через 6–7 дней включают мясные блюда, рыбные суфле, фрикадельки и паровые котлеты.
После выписки больному требуется организовать соответствующие условия, чтобы он мог принимать пищу через 2–3 часа, обязательно свежеприготовленную.
К тому же человеку после резекции поджелудочной железы нельзя подвергать себя серьезным испытаниям, стрессам.
Отзывы
 Виктория: У моего сына воспаление железы сопровождалось поносами. Боли преследовали его постоянно. Лечимся у гастроэнтеролога. Только после соблюдения диеты мы добились улучшения. Причем, питаясь вместе, сбросила семь кило.
Виктория: У моего сына воспаление железы сопровождалось поносами. Боли преследовали его постоянно. Лечимся у гастроэнтеролога. Только после соблюдения диеты мы добились улучшения. Причем, питаясь вместе, сбросила семь кило.
Анастасия: Мои проблемы с поджелудочной железой возникли недавно. Похудела резко, правда, временно, вес вернулся почти сразу. А вот эта проблема преследует меня уже второй год. Постоянно принимаю таблетки. Про диету не думала, считала, лекарства – самое главное в лечении. Я вот уже 20 дней соблюдаю диету. Результат налицо. Стала лучше себя чувствовать, даже потеряла три лишних килограмма.
Марина: Я давно мучилась с панкреатитом, еще ожирение, рост 162 см., вес 114 кг. Никакие врачи не могли помочь, пока не села на диету, стол №5. Первое время было тяжело, все время хотелось жареного, разносолов. Со второй недели привыкла. Конечно, про копченое, жареное, соленое и газировки пришлось забыть. Через четыре недели сбросила 8 килограммов.
Часто задаваемые вопросы о диете:
Какую диету нужно придерживаться при болезни поджелудочной? Каковы общие принципы диеты при этой болезни?
Диета направлена на организацию щадящего режима работы этого органа. Подходит специально разработанный стол №5, рекомендуемый при проблемах ЖКТ. Исключаются жареные, копченые, пряные продукты, соления и газированные напитки, алкоголь. Диета довольно подробно расписана, можно составить разнообразный ежедневный рацион из доступных продуктов.
Можно ли есть субпродукты, креветки, чеснок, мед?
Указанные продукты не рекомендуются.
Можно употреблять алкоголь?
Нельзя категорически.
Как долго надо соблюдать диету?
По назначению врача, несколько месяцев, иногда до года. Далее соблюдать все время основные положения диетического питания, свести к минимуму запрещенные продукты. Нужно придерживаться главного правила, обеспечить щадящий режим работы ЖКТ.
Можно ли обеспечить организм витаминами при такой диете?
Если соблюдать рекомендации специалиста, больной получит все полезные элементы. По показаниям, недостающие вещества могут быть восполнены специальными добавками минералов и витаминов.
Разрешаются ли конфеты, сладости, шоколад, бисквитные пирожные, торты, булочки?
Указанные продукты не рекомендуются.
Видео – «Как сохранить здоровье поджелудочной железе?»
Видео – «Питание при панкриатите»
Источник
Наряду с регулярным применением лекарственных препаратов, при панкреатите так же показано диетическое питание. Только комплексная мера позволяет снять с поджелудочной нагрузку и отечность, способствует купированию воспаления и восстановлению поврежденных тканей.
При остром приступе болезни рацион питания очень ограничен, вплоть до голодания на протяжении нескольких первых дней. После снятия острых симптомов недуга меню больного постепенно расширяется. Разберем, как должен выглядеть недельный рацион для человека с болезненной ПЖ.
Особенности соблюдения диеты при разных формах панкреатита

Диета является не только обязательным показанием лечения острых приступов заболевания, но и мерой предупреждения рецидивов недуга. Целью такого метода является снятие с органа нагрузки, уменьшение количества выработки желудочного сока и пищеварительных ферментов, а также снижение их активности. Это необходимо для уменьшения отечности железы, купирования воспалительного, инфекционного процессов, создания условий для заживления и регенерации поврежденных тканей.
При остром воспалении диета очень строгая. В первые сутки атаки недуга больному показан голод. Зависимо от тяжести болезни, наличия осложнений голодание может длиться от одного до трех-четырех дней. Такая мера необходима для:
- Приостановления продуцирования желудочного, панкреатического секрета.
- Снижения работоспособности пищеварительных ферментов.
- Предупреждения развития или уменьшения выраженности инфекционных процессов.
При воспалении железы наблюдается отечность, спазмирование органа и его протоков. По этой причине пищеварительные ферменты не могут попасть из поджелудочной в кишечник, активизируются в железе и начинают переваривать ее стенки.
Отмирание поврежденных тканей органа, непереваренные остатки пищи провоцируют осложнение болезни различными инфекциями. Именно поэтому необходимо снизить активность выработки и функционирования панкреатических ферментов, что, в основном, достигается посредством голодовки.
Первые 2-5 дней острого панкреатита показано только употребление жидкостей – до 2,5 литров. После выхода из голодовки при ОП рацион постепенно расширяется согласно диетического стола № 5 П (I). При этом калорийность пищи на протяжении первых десяти дней диеты не должна превышать 800 Ккал. Начиная с десятого дня, при позитивной динамике лечения, калорийность пищи можно увеличить до 1000 Ккал.
При хронической форме заболевания меню больного значительно шире. Оно включает крупы, большинство видов овощей и ягод, мясо и рыбу (не жирных, средне-жирных видов), кисломолочку, несдобное печенье, желе из сладких ягод, мармелад, зефир и даже некоторые виды конфет.
При этом для предупреждения рецидива панкреатита необходимо придерживаться следующих правил питания:
- Употреблять только натуральную, свежую пищу.
- Значительно ограничивать количество сладкого, жирного, и особенно кислого.
- Питание должно быть дробным: 5-6 раз в день небольшими порциями.
- Желательно, чтобы пища была измельченной, перетертой, для ее лучшего усваивания.
- Разрешенный способ готовки: варка, запекание, обработка паром, тушение.
- Не употреблять горячего и холодного – только теплые продукты и блюда.
- На голодный желудок не употреблять фрукты и сладости.
- Не рекомендуется кушать свежий хлеб (лучше второго дня свежести или сухари), сдобную выпечку с кремом.
- Не рекомендуется использовать специи (в небольших количествах можно соль).
- Алкоголь, снеки (чипсы, сухарики, палочки кукурузные и пр.) категорически запрещены.
Здоровое питание и поддерживание водного баланса поможет надолго продлить период ремиссии и сберечь здоровье поджелудочной железы. В этом случае диетическое питание – самое эффективное лекарство.
Примерное меню при обострении воспалительного процесса

В первые дни острого приступа болезни показано голодание. На этот период заболевшему разрешается только пить не газированную минеральную воду со щелочью. Это может быть:
- «Боржоми».
- «Ессентуки 4».
- «Нарзан»
- «Славянская».
Пить воду следует четыре-пять раз в день по 200 мл., при этом питье слегка подогревают (до 27 градусов). Если вода газированная, за полчаса-час до употребления ее следует налить в стакан, чтобы из жидкости вышли все газы.
На третий день питье можно разнообразить слабым шиповниковым отваром. Питье поможет сохранить водный баланс, пополнить запасы организма необходимыми микроэлементами, вывести токсины.
Выход из голодовки
Меню для больных панкреатитом при выходе из голодовки (2, 3 или 4-й день) можно разнообразить следующими продуктами:
- подсушенный белый пшеничный хлеб (не больше 50 грамм в сутки);
- кисель либо морс из черной смородины;
- при этом в день положено пить до 2,5 литров жидкости (минеральная негазированная вода, кисель, морс, отвар из шиповника).
На третий-пятый день рацион можно дополнить:
- отваром слизистой консистенции из риса или овсяной каши;
- пюре из картофеля (жидкое, без масла и молока);
- киселем из черники, черной смородины, клубники, голубики;
- перетертыми кашами на воде из гречки, риса, овсяной крупы.
В последующие два дня разрешается начать пробовать:
- паровой омлет из белков;
- измельченное блендером паровое или отварное мясо курицы, кролика, индейки;
- супы из круп, приготовленные на овощном бульоне или воде;
- пюре из овощей (тыква, морковь, кабачок);
- не крепкий черный либо зеленый чай, чернослив, простоквашу.
Начиная с десятого дня при условии успешного лечения, стихания симптомов болезни, меню можно разнообразить несоленым сливочным маслом, желе, печеными яблоками, отварной рыбой нежирных сортов либо рыбными паровыми котлетами, суфле. Сахар разрешается начинать использовать в очень маленьком количестве. Однако лучше брать его заменители.
Диета при остром панкреатите строгая, поэтому меню абсолютно исключает следующие продукты: жаренные, копченые, очень жирные блюда, грибы, консервы, колбасу, сосиски, сало, яичные желтки, свежий хлеб и сдобную выпечку, пряности, соус, мороженное, алкоголь, газировку, редьку, лук, чеснок, редис, шпинат, горох, фасоль, спаржу, щавель.
Питание после полного купирования приступа
Меню больного при остром панкреатите на неделю должно включать только разрешенные и безопасные для ЖКТ продукты.
1-е сутки:
- Ранняя трапеза: омлет из 2 белков на пару, овсянка, шиповниковый отвар.
- Поздняя трапеза: желе ягод.
- Обеднее время: рисовый суп, подсушенный хлеб, паровые куриные котлеты с кабачковым пюре.
- Полдник: перетертый творог, слабозаваренный чай.
- Вечер: рыбное суфле с гарниром из тушеных овощей, компот из смородины.
- Поздний вечер: сухарик с простоквашей.
2-е сутки:
- Ранняя трапеза: творожный пудинг, чай с сухариком.
- Поздняя трапеза: клубничное суфле, отвар шиповника.
- Обеднее время: вермишелевый суп на бульоне из овощей, сухари, отварная индейка, ягодный мусс.
- Полдник: печеные яблоки, компот.
- Вечер: лапша, рыбная паровая котлета, зеленый чай.
- Поздний вечер: сухарик, чай.
3-и сутки:
- Ранняя трапеза: овощной пудинг.
- Поздняя трапеза: рисовая каша, кусочек курицы.
- Обеднее время: гречневый суп, сухарик, паровые котлеты из кролика, кисель.
- Полдник: тыквенная каша.
- Вечер: овсяная каша, кусок курицы, черный чай.
- Поздний вечер: галеты с кефиром.
4-е сутки:
- Ранняя трапеза: рисовая каша, смородиновый компот.
- Поздняя трапеза: паровой омлет, отвар ромашки.
- Обед: крем-суп из вываренного мяса, сухарик, кусок отварного мяса кролика, чай.
- Полдник: печеное яблоко с творогом, компот.
- Ужин: геркулесовая каша, малиновое суфле, шиповниковый отвар.
- Поздний ужин: сухарик и простокваша.
5-е сутки:
- Ранняя трапеза: каша овсяная, омлет, черный чай.
- Поздняя трапеза: тыквенное пюре, клубничный компот.
- Обеднее время: гречневый суп, сухарик, рыбные паровые котлеты, чай.
- Полдник: творожная запеканка, шиповниковый отвар.
- Вечер: морковное пюре с куриным суфле, печеное потертое яблоко без кожуры и сердцевины, компот.
- Поздний вечер: одно галетное печенье с чаем.
6-е сутки:
- Ранняя трапеза: манная каша, отвар ромашки.
- Поздняя трапеза: паровой омлет, кисель.
- Обеднее время: вермишелевый суп, сухарик, отварная курочка, чай.
- Полдник: ягодное суфле, компот.
- Ужин: овощное пюре, паровая котлета из индейки, кисель.
- Поздний ужин: сухарик с йогуртом.
7-е сутки:
- Ранняя трапеза: морковно-тыквенное пюре, отварной яичный белок, компот.
- Поздняя трапеза: творожное суфле, отвар ромашки.
- Обеднее время: потертый рыбный суп, сухари, паровые куриные котлеты, чай.
- Полдник: печеное яблоко, компот.
- Вечер: гречневая каша с паровой котлетой, отварная натертая свекла, кисель.
- Поздний вечер: сухарик с кефиром.
До перехода болезни в стадию стойкой ремиссии вся еда должна быть перетертой и без специй (не рекомендуется даже соль). Через две недели после приступа, при условии отсутствия симптомов недуга, можно начать пробовать свежие яблоки, очищенные от кожуры и кочана, а также клубнику, банан.
Примерное меню при устойчивой ремиссии панкреатита

Меню диеты при хроническом панкреатите на неделю намного разнообразнее. При переходе болезни на этап устойчивой ремиссии позволяется пробовать: рыбу средней жирности, говядину, сладкие и немного кисловатые свежие фрукты, сахарное, затяжное, творожное печенье, желейные конфеты, зефир, пастилу, мармелад, ягодное желе, твердый сыр, молоко, и другие продукты. С количеством таких продуктов нельзя переусердствовать.
Пример меню при панкреатите на неделю выглядит следующим образом:
День | Ранняя трапеза | Перекус | Обеднее время | Полдник | Вечернее время |
| Пн. | Овсяная каша на молоке низкой жирности, бутерброд с сыром, цикорий | Творожный пудинг, галетное печенье, шиповниковый отвар | Суп картофельный на курином бульоне, сухарик, фрикадельки из курицы на пару | Запеченные яблоки, кисель | Гречневая каша, салат из отварной свеклы с маслом, котлета из говядины |
| Вт. | Молочная каша из риса, кисель или чай | Белковый омлет, отварная индейка, компот | Вермишелевый суп, хлеб пшеничный, запеченный хек, желейные конфеты, зеленый чай | Творожная запеканка, ромашковый отвар | Картофельное пюре, запеченная рыба, салат из моркови с маслом, чай |
| Ср. | Овсяная каша, кисель | Ягодный мусс, затяжное печенье, шиповниковый отвар | Рыбный суп, тыквенный пудинг, сухари, компот | Творожный пудинг | Филе курочки с кабачками, отварная цветная капуста, зеленый чай |
| Чт. | Манная каша, бутерброд с сыром, кисель | Простокваша, сухарик | Рисовый суп с морковкой, мясные биточки, шиповниковый отвар | Овощной пудинг, компот | Тушеная курица с овощами, желе, чай |
| Пт. | Паровой омлет, черный чай | Пудинг из моркови и натертых яблок | Овощной суп-пюре, биточки говяжьи, отвар ромашки с желейной конфетой | Ягодное суфле, галетное печенье | Отварной рис с мясным биточком, чай |
| Сб. | Овсяная каша, цикорий | Омлет, яблочный компот | Гречневый суп, мясной рулет, салат из отварной свеклы, чай | Бутерброд с маслом и твердым сыром, запеченное яблоко, чай | Рыбное суфле, отварная вермишель, чай |
| Вс. | Рисовая каша с отварной индейкой, шиповниковый отвар | Овощное суфле, ягодный кисель | Потертый мясной крем-суп, рыбные кнели, подсушенный хлеб, чай | Творожное печенье, запеченное яблоко, чай | Рыбный рулет, картофельное пюре, шиповниковый отвар |
За 1-2 часа до сна можно выпить стакан кисломолочного продукта (йогурт, кефир, простокваша) с диетическим печеньем.
Заключение
Представленное меню для больных панкреатитом на неделю примерное — его можно менять другими блюдами, разрешенными на стадии стойкой ремиссии.
Между главными приемами пищи также разрешается позволить себе небольшие перекусы фруктами, позволенными сладостями. Полезно выработать привычку кушать приблизительно через одинаковые промежутки времени, выпивать не менее 1-1, 5 литра воды ежедневно и не переедать – после приема пищи должно оставаться легкое чувство голода.
Загрузка…
Источник



