Если воспалена поджелудочная железа симптомы лечение
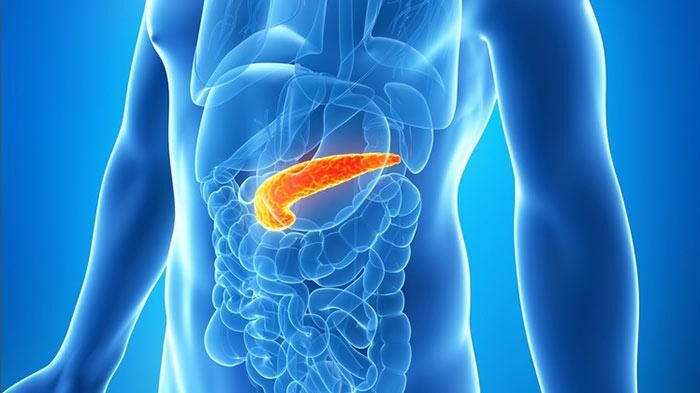
Первый признак панкреатита, с которым нужно немедленно обращаться за скорой медицинской помощью, это интенсивная внезапная боль в верхней части живота под рёбрами. Самолечение при таком серьёзном заболевании приведёт только к ухудшению состояния и развитию тяжёлых осложнений.
Роль поджелудочной железы
Орган, расположенный в брюшной полости позади желудка на уровне верхних поясничных позвонков, выполняет в организме два предназначения:
- Выделяет в тонкий кишечник панкреатический сок с пищеварительными ферментами, где происходит процесс усваивания и всасывания в кровь питательных веществ.
- Вырабатывает гормоны глюкагон и инсулин, которым отведена роль в регуляции обменных процессов.
Вредная привычка женщин переедать, питаться жирными продуктами или садиться на диеты с дефицитом белков приводит к воспалению поджелудочной железы, когда пищеварительные ферменты стимулируются раньше, чем попадают в тонкий кишечник. На фото ниже показаны здоровый и больной орган.
Симптомы воспаления поджелудочной железы
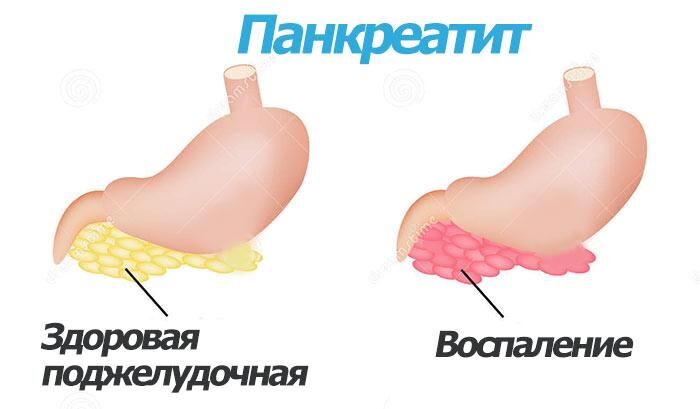
Проявления панкреатита похожи на признаки заболеваний ЖКТ или отравления: также беспокоит живот, тошнит и открывается рвота из-за интоксикации организма. Но при этом присутствуют и другие симптомы воспаления поджелудочной железы, которые определяются после исследования крови, стула, кожных покровов и зависят от формы течения заболевания.
Острый панкреатит
Видео: Острый панкреатит
Первые признаки воспаления – это возникновение коликов и повторяющая рвота. Потом появляется опоясывающая боль в верхней части живота, которая в течение трёх дней отдаёт в лопатки, а затем приобретает ноющий характер с постепенным снижением интенсивности на протяжении недели. Одновременно отмечаются и такие симптомы:
- Бледность кожных покровов лица, заострённость в чертах.
- Увеличенный живот.
- Запоры и вздутие.
- Зловонный стул с пеной и непереваренными кусочками пищи.
- Учащённый сердечный ритм.
- Лихорадка – повышение температуры тела и мышечная дрожь, ощущение холода.
С этими признаками нужно срочно обращаться за медицинской помощью. Острый приступ панкреатита в тяжёлых случаях приводит к кровотечению в железе, инфекции и формированию кисты. Из-за этих нарушений повреждаются другие жизненно важные органы – почки, сердце и лёгкие.
Хронический панкреатит
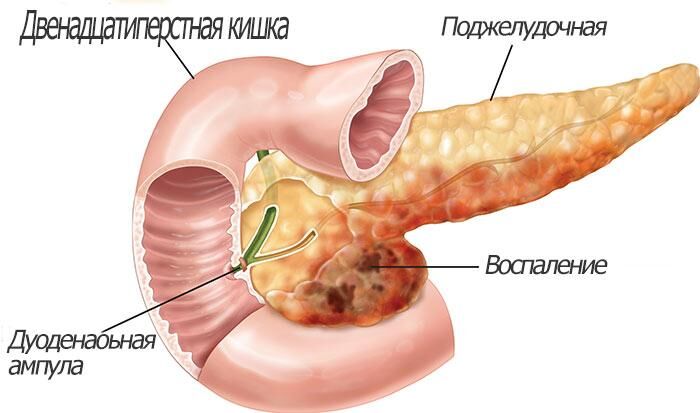
Продолжительный воспалительный процесс развивается по двум причинам:
- После пьянства, когда мужчины становятся зависимыми от алкоголя.
- По окончании эпизода острой формы заболевания, если не проводилось правильное лечение, так как квалифицированная помощь при таком течении панкреатита помогает больным людям полностью выздороветь.
Хроническое воспаление охватывает два периода. Первый характеризуется повторяющейся сменой ухудшений с отсутствием болезненных симптомов, а второй – постоянным дискомфортом, похожим на острое течение, также с тошнотой, рвотой и запорами, но с появлением новых признаков:
- Желтоватый тон кожных покровов.
- Диарея и снижение веса.
- Продолжительный болевой синдром в верхней части живота после переедания или приёма жирных продуктов. При этом легче становится в положении сидя или только после нескольких часов или даже дней с момента попадания тяжёлой пищи в желудок.
Видео: Эффективное лечение поджелудочной железы без лекарств или лекарствами
Хронический панкреатит, продолжающийся годы, приводит к разрушению поджелудочной железы, изменению структуры тканей органа. В результате развиваются:
- Секреторная недостаточность.
- Сахарный диабет.
- Синдром мальабсорбции, который служит источником серьёзных осложнений: анемии, расстройства репродуктивной функции, недостаточности питательных веществ в организме.
Причины воспаления поджелудочной железы
 Панкреатит развивается из-за двух сотен оснований, но чаще встречается у женщин и мужчин с определёнными факторами риска, к которым относятся:
Панкреатит развивается из-за двух сотен оснований, но чаще встречается у женщин и мужчин с определёнными факторами риска, к которым относятся:
- Пьянство.
- Холелитиаз – образование камней в жёлчном пузыре.
Воспаление в поджелудочной железе всегда начинается на фоне других заболеваний ЖКТ – язвы, гастрита, патологий в двенадцатипёрстной кишке. Процесс с трудом диагностируется или поддаётся лечению из-за сложности строения и маленьких размеров органа, который состоит из головки – 32 мм, тела – 21 мм и хвоста – 35 мм.
Эти цифры относятся к показателям, соответствующим норме, отклонения от которой говорит о патологии. Помимо камней в жёлчном пузыре, или пьянства, причинами острой формы заболевания считаются:
- Бесконтрольный приём лекарственных препаратов – стероидов, антибиотиков, статинов, ингибиторов протонной помпы, из-за которых развивается медикаментозный панкреатит. Такой редкой формой воспаления поджелудочной железы может заболеть и взрослый человек, и ребёнок, но чаще эта патология встречается в детском возрасте и у ВИЧ-инфицированных.
- Инфекции – гепатит, паротит, тонзиллит, оспа, сепсис в кишечнике.
- Травмы живота.
- Нарушения обмена веществ.
- Хирургическое вмешательство.
- Аутоиммунные заболевания.
Причины хронической формы панкреатита:
- Алкоголизм.
- Камни в жёлчном пузыре.
- Наследственные патологии поджелудочной железы.
- Кистозный фиброз.
- Высокий уровень триглицеридов в крови.
- Курение.
- Переедание и жирная пища.
Обострение хронической формы панкреатита может также произойти под влиянием продолжительного приёма лекарств, к которым относятся: глюкокортикоидные гормоны, эстрагены, наркотические препараты, Фуросемид, Индометацин. При этом поджелудочная железа обостряется на фоне больной печени или жёлчного пузыря.
Диагностика
 Заключение о том, по какой причине болит поджелудочная железа у женщин, делают после проведения тестов и инструментальных методов:
Заключение о том, по какой причине болит поджелудочная железа у женщин, делают после проведения тестов и инструментальных методов:
- Общий и биохимический анализ крови. О воспалении в органе свидетельствуют высокие уровни амилазы и липазы, повышение количества лейкоцитов, увеличение СОЭ.
- Тест на толерантность к глюкозе.
- Рентгенография, ультразвуковое исследование брюшной полости.
- ЭГДС – гастроскопия. Оценка вовлечения в воспалительный процесс желудка и двенадцатипёрстной кишки.
- Компьютерная томография – для поиска камней в жёлчном пузыре и определения степени поражения поджелудочной железы.
- Копрограмма и анализ мочи, в которой при панкреатите присутствует амилаза.
- Биопсия и функциональные тесты.
- ЭРХПГ и магнитно-резонансная томография.
Лечение воспаления поджелудочной железы
Острый панкреатит представляет опасность для здоровья и жизни, поэтому с приступами боли не занимаются лечением народными средствами в домашних условиях, а человека немедленно направляют в стационар. При этом пациентов с тяжёлым течением патологии переводят в отделение интенсивной терапии, где они находятся под пристальным вниманием врачей.
Лечение воспаления у женщин при остром течении заболевания или хроническом в период рецидива начинают с проведения следующих немедикаментозных мероприятий:
- Постельный режим.
- Лечебный голод.
- Лёд на живот.
- Отжимание железы (кончики пальцев кладут на область подреберья и мягко надавливают до ощущения напряжения брюшной стенки в течение трёх минут).
- Упражнения для улучшения кровообращения и функции поджелудочной железы.
Медикаментозная терапия включает назначение:
- Внутривенных вливаний, которые восполняют потери организмом жидкости и нормализуют кровяное давление.
- Болеутоляющих, мочегонных препаратов.
- Процедур для очищения крови.
- Соматостатина или синтетических аналогов, для угнетения функции поджелудочной железы.
- Антибиотиков широкого спектра действия.
С осложнением сахарный диабет терапия для пациентов назначается эндокринологом.
При деструктивном панкреатите делают операции по удалению мёртвых или повреждённых тканей. Хирургическим методом приходится лечить также пациентов, у которых:
- Обострился интоксикационный синдром.
- Нет улучшений после двух дней консервативной терапии.
- Поставлен диагноз – очаговый инфицированный панкреонекроз.
Препараты для лечения
При хроническом течении воспаления в поджелудочной железе, когда происходит рецидив, проводится терапия:
- Ферментными препаратами, это Вобэнзим с курсом приёма до двух месяцев, Панкреатин, Мезим, Холензим.
- Таблетками Аллохол, но их можно пить только при отсутствии симптомов сильного обострения.
- Болеутоляющими средствами, это Баралгин, Но-шпа, Дюспаталин.
- Минеральной водой (Смирновская, Славянская, Ессентуки №4 и №17).
- Лекарственными травами – одуванчиком, кукурузными рыльцами, расторопшей, корнем лопуха.
При остром течении воспаления в поджелудочной железе назначают следующие препараты для лечения:
- Спазмолитики – Папаверин, Дротаверин, Но-шпа. С их помощью купируется болевой синдром, расслабляется гладкая мускулатура сфинктера Одди и желчевыводящий путей, снижается давление в двенадцатипёрстной кишке и желудке.
- Противовоспалительные препараты – Диклофенак, Декскетопрофен, которые купируют болевой синдром и уменьшают отёк.
- Наркотические анальгетики – Морфин назначают при деструктивном панкреатите.
Лечебная диета
Видео: Панкреатит — причины и избавление от болезни
Питанию при воспалительных процессах в поджелудочной железе отводится важная роль. Рацион подбирается таким, который не провоцирует возобновление симптомов болезни после выздоровления. При этом должны всегда выполняться определённые правила приёма пищи:
- Не переедать.
- Кушать часто и маленькими порциями.
- Не употреблять холодные или горячие блюда, а только в тёплом виде.
В момент кризиса, когда появляются болезненные симптомы, в первые 24 часа ничего не едят. Через каждые 15–20 минут пьют по несколько глотков кипячённой или минеральной воды Боржоми и Ессентуки, отвара шиповника, некрепкого зелёного чая, приготовленного из 1 столовой ложки сырья на стакан жидкости.
Диета при воспалении поджелудочной железы, начиная со второго дня после рецидива, состоит из следующего примерного перечня:
- На завтрак можно варить жидкие каши на воде.
- Разрешается пить ягодные компоты, смородиновый и клюквенный морсы, есть сухарики.
- С 3 дня рацион разнообразят отварами из риса или овсянки. Из овощей делают жидкие пюре без масла. Каши из манки, перетёртой гречки или риса готовят как на воде, так и на молоке.
Начиная со второй недели в меню включают:
- Рыбные и мясные суфле или паровые котлеты.
- Омлеты без желтков.
- Запечённые в духовке яблоки и груши.
- Творог и молочнокислые продукты.
- Слизистые крупяные супы.
- Пудинги и пюре из овощей – картофеля, кабачков, тыквы с морковью.
Лечение в домашних условиях диетой подразумевает исключение:
- Алкогольных напитков и пива.
- Приправ и специй.
- Жирной, копчённой и жареной пищи.
- Колбас и консервов.
- Конфет, тортов, пирожных и прочих подобных изделий, шоколада.
- Кислых соков.
- Солёной рыбы.
- Кофе и бананов.
Диетическое питание при воспалении поджелудочной железы продолжается в течение года. В дальнейшем, включая в рацион запрещённые продукты, есть вероятность повторных рецидивов.
Примерное меню на неделю при панкреатите:
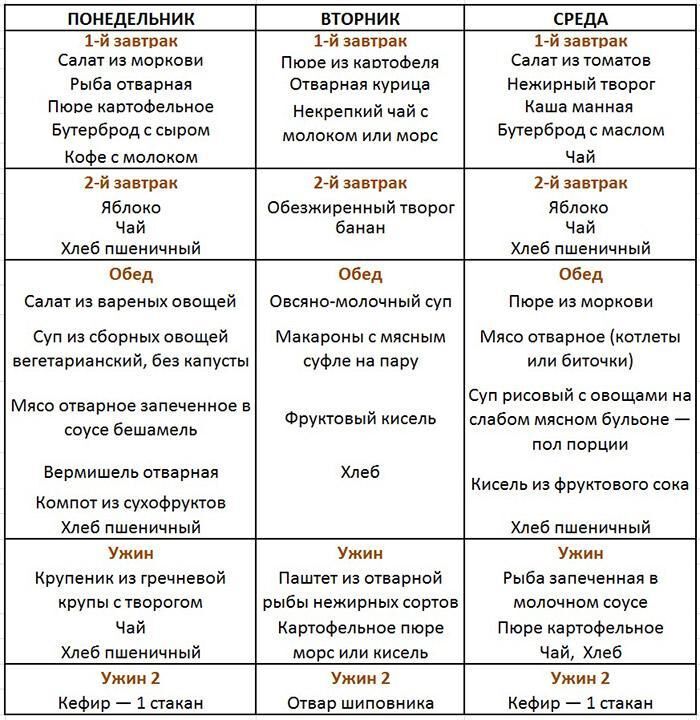
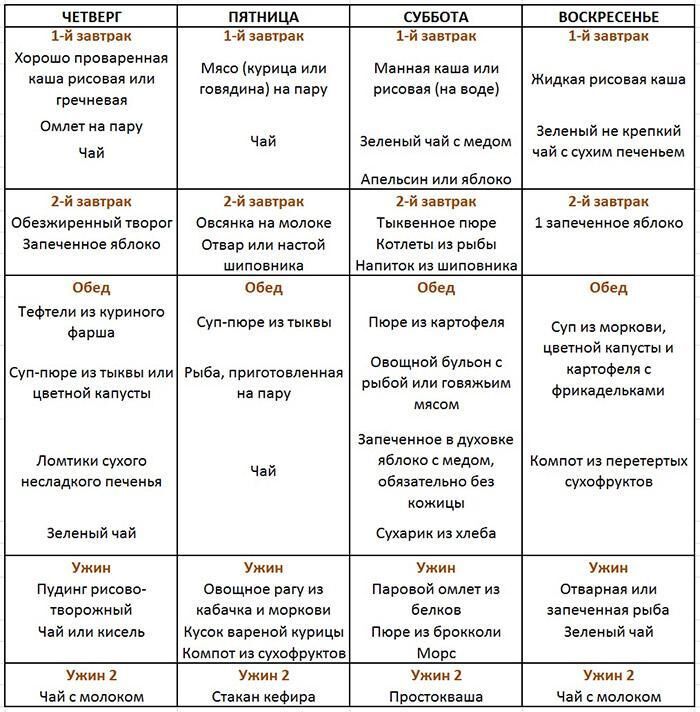
Тест на состояние поджелудочной железы
Как мы выяснили, хронический панкреатит продолжается годами с периодической сменой рецидивов и ремиссий. Пройдите тест, чтобы выяснить в каком состоянии сейчас ваша поджелудочная железа, когда вам можно остаться дома и продолжить лечение народными средствами, а в каких случаях нужно срочно идти к гастроэнтерологу.
1. Тошнит после еды?
Только после жирной или тяжёлой пищи.
Всегда, а иногда и с рвотой.
Часто.
Никогда.
2. После приёма пищи появляется боль под левым ребром?
Часто.
В редких случаях.
Никогда.
Почти всегда.
3. Когда чувствуете усталость?
Только после физических нагрузок.
Никогда.
Во второй половине дня.
Всегда.
4. Какой стул при дефекации?
Изредка водянистый.
Редкие поносы и запоры.
Плотный.
Частые поносы и редкие запоры.
Почему какашки зелёные вы можете найти в нашей статье.
Загрузка…
Источник
Роль поджелудочной железы в организме человека очень велика: она участвует в регуляции энергетического обмена, обеспечивает пищеварение, помогает перевариванию белков, регулирует уровень глюкозы и участвует в других важных процессах организма. Воспаление поджелудочной железы (или панкреатит) опасно осложнениями, которые могут привести к возникновению сахарного диабета или даже к некрозу тканей поджелудочной железы.
Симптомы и признаки воспаления поджелудочной железы
Расположена железа сзади желудка и поблизости с желчным пузырем, поэтому если он болит, то болезнь распространяется и на поджелудочную. В начале развития воспаления признаки и симптомы панкреатита стандартные:
- опоясывающий характер болей;
- жгучие боли в районе нижних бедер со стороны спины;
- снижение аппетита;
- повышенный рвотный рефлекс;
- при наклоне вперед боли снижаются;
- иногда характерно повышение температуры.
Больные нередко путают панкреатит с остеохондрозом, пиелонефритом и даже с опоясывающим лишаем. Но опытный врач быстро определяет воспаление поджелудочной железы, поскольку начало болезни всегда проходит с острой болью. Определить, что болит не позвоночник, легко с помощью пальпации: при остеохондрозе или пиелонефрите постукивания в болезненной области ощутимы, а при панкреатите – нет.
Острая форма
Острая форма панкреатита поддается лечению в стационаре, причем врачи должны «успокоить» поджелудочную железу быстро, иначе заболевание грозит перейти в некроз (отмирание тканей) и летальный исход для пациента. Поэтому при первых болях в подложечной области или при воспалении подреберья следует срочно обращаться к врачу. Острое заболевание железы приводит к смертности в 15% случаев из-за несвоевременного обращения к специалисту. Основные признаки острого воспаления поджелудочной:
- тахикардия;
- рвота;
- острая боль вокруг пупка;
- повышение температуры;
- понос.
Хроническая
Если острый панкреатит возникает на фоне активации ферментов поджелудочной железы, то хроническая его форма формируется различными заболеваниями желудочно-кишечного тракта, например, желчнокаменной болезнью, холециститом или гепатитом. Признаки хронического заболевания:
- отвращение к жирной пище;
- боль в подреберье при физических нагрузках;
- нарушение стула;
- резкая потеря массы тела;
- потеря аппетита.
В зависимости от симптомов, врачи выделяют несколько форм хронического заболевания поджелудочной железы: бессимптомная, болевая, рецидивирующая и псевдоопухолевая. При первой форме пациент не подозревает о заболевании, при болевой – ощущает периодические боли под ребрами, а при рецидивах болевые ощущения проявляются, но после курса лечения исчезают. Псевдоопухолевая форма воспаления поджелудочной происходит тогда, когда ее головка увеличивается, зарастая фиброзной тканью.
Локализация воспалительного процесса
Если поджелудочная железа воспаляется, то боли бывают разные: ноющие, режущие, колющие, с конкретной локализацией, к примеру, под правым ребром, или вообще без локализации по всей брюшной полости, в спине или паху. Тип этой боли напрямую зависит от того, какая часть железы воспалена: тело, головка или хвост. Когда локализация боли размыта, врачи чаще говорят о полном заболевании органа.
Ноющая боль в средней части брюшной полости указывает на то, что воспалено тело поджелудочной, если боль ощутима в правом боку – воспалена головка железы, а если в левом – хвост. Наличие последних двух случаев гораздо хуже, ведь в этих частях формируется объемное образование (опухоль).
Заболевания поджелудочной железы
В головке поджелудочной железы
Общее изменение размеров поджелудочной железы намного безопаснее, чем увеличение ее какой-либо части. Головка железы имеет особую форму и своеобразное строение: она располагается у взрослого человека на уровне первых двух позвонков, а у новорожденного младенца немного выше. В зрелом возрасте нормальный размер головки поджелудочной железы должен достигать до 35 мм, а если она меньше или больше по размеру, то это считается патологией.
Объемное образование головки поджелудочной обычно обнаруживается во время УЗИ брюшной полости и считается опасным заболеванием. Оно бывает доброкачественным или недоброкачественным, которое требует незамедлительного удаления. Такое заболевание нередко встречается у людей после 60 лет. Даже визуально опытный врач определяет первые признаки воспаления головки железы: изменение цвета кожи и окрашивание белков глаз в желтый цвет. Лечение этой формы заболевания происходит в условиях стационара.
В хвосте
Хвост поджелудочной железы имеет загнутую вверх грушевидную форму и вплотную подходит к селезенке. У взрослого здорового человека оптимальная ширина хвоста органа составляет 20-30 мм, а длину он имеет около 15 см. Сильная патология хвоста железы – это его расширение или уплотнение, на фоне которого развивается непроходимость селезеночной вены или подпочечной формы.
Опухоль в хвосте железы проявляется редко: около четвертой части всех заболеваний ЖКТ. Но если ее диагностируют, то нередко опухоль сразу злокачественная и почти не поддается лечению, так как обнаруживается поздно, когда уже достигает значительных размеров. При оперировании новообразования в хвосте поджелудочной железы врачам нередко приходится удалять и близлежащие органы.
Причины заболевания
В большинстве случаев причины заболевания поджелудочной железы связаны со спиртными напитками. Причем, не имеет значения, что было выпито накануне: дорогая водка или домашнее вино. Люди привыкли думать, что алкоголь дает основную нагрузку на печень, что приводит к циррозу,но она до определенного момента справляется со спиртами с помощью своих ферментов. У поджелудочной железы таких белков вовсе нет, поэтому спирты бьют сразу по органу, не способному защититься.
Также причинами воспаления органа принято считать следующие факторы:
- Заболевания желчевыводящих путей. При забрасывании желчи в поджелудочную железу происходит накопление особых веществ, которые активируют собственные ферменты железы, создавая отек тканей, поражение кровеносных сосудов и разные кровоизлияния. Если не брать во внимание алкогольный панкреатит, то такая форма воспаления составляет 70% от всех заболеваний железы.
- Образование камня или песка. В протоке поджелудочной железы под воздействием неправильного питания нередко образовываются камни, которые при выходе перекрывают проток, вызывая воспалительные процессы «поджелудки».
- Заболевания двенадцатиперстной кишки или желудка. Язва желудка, гастрит или любое другое воспаление ЖКТ способствуют выбросу в протоки поджелудочной железы необработанного кишечного содержимого, что приводит к обострению панкреатита.
- Гипертония, сахарный диабет, атеросклероз, беременность. В этих случаях происходит нарушение нормального кровообращения, ограничивая питание поджелудочной, развивая воспаление.
- Химические или пищевые отравления. При отравлениях щелочами, кислотами, токсинами, интоксикации или глистной инвазии активируются ферменты поджелудочной, что нередко приводит к панкреатиту.
- Неконтролируемый прием лекарственных препаратов. Некоторые лекарственные препараты активируют ферменты железы, поэтому принимать их нужно строго под наблюдением врача.
- Переедание. Если в организме нарушается жировой обмен при склонности к перееданию, то риск возникновения панкреатита повышается в разы. Особенно, если человек злоупотребляет жареной, жирной и острой пищей.
- Ранения или травмы живота. При ранах, тупых травмах или неудачных хирургических вмешательствах на органах ЖКТ повышается риск развития острого воспаления органа.
- Инфекции. Хронические гепатиты, ветряная оспа, печеночная недостаточность, тонзиллит, свинка, гнойные процессы в брюшной полости, сепсис кишечника или дизентерия повышают риск заболевания панкреатитом.
- Генетика. Генетические нарушения нередко вызывают воспаление поджелудочной у ребенка сразу после рождения.
Методы снятия воспаления и лечение панкреатита
При любой боли в области ЖКТ лучше сразу обратиться к врачу. Лечение панкреатита, как правило, происходит в условиях стационара. Врачи в острый период обезболивают поджелудочную железу, подавляя ее секреторные функции. Также они снимают лекарственными препаратами спазм выводящих потоков и назначают прием антибиотиков широкого спектра действия, чтобы предотвратить воспалительные изменения или вторичные осложнения. Если осложнения в поджелудочной железе серьезные, применяют хирургическое вмешательство.
Обострение хронического заболевания лечится в амбулаторных условиях. Пациенту назначается термически щадящая диета с блюдами, приготовленными на пару. Правильное питание сочетается с приемом лекарственных препаратов, блокирующих активные ферменты железы. При сильном обострении воспаления «поджелудки» также назначаются обезболивающие, спазмолитические, ферментные лекарства и витамины.
Как лечить травами и народными средствами
Древний и эффективный метод лечения – травяная терапия. Помимо правильной диеты при панкреатите и отказа от жареных, жирных и острых блюд, чтобы снять в поджелудочной железе острое воспаление, нужно пить желчегонные травы. Для этого следует взять по 10 г сухих трав:
- чистотела;
- кукурузных рылец;
- плодов аниса;
- корня одуванчика;
- трехцветной фиалки;
- птичьего горца.
Все размельчить, перемешать, залить ½ л кипятка и проварить 3 минуты. После охлаждения отвар следует пить при обострении заболевания по три раза каждый день до еды две недели подряд. Затем нужно приготовить напиток из следующих трав:
- укроп, мята перечная по 30 г;
- цветы бессмертника, плоды боярышника по 20 г;
- цветы ромашки 10 г.
Залить измельченные травы ½ л кипятка и оставить на 20 минут, после процедить и принимать ежедневно три раза после еды в течение месяца. Также полезно пить сок квашеной капусты без морковки и специй. Сок быстро снимет острую боль, ведь в нем присутствует молочная кислота, которая особо полезна при обострении панкреатита.
Лекарственные препараты
Медикаменты в первую очередь устраняют первичную причину воспалительного процесса в поджелудочной железе, а также:
- восстанавливают пищеварительную функцию;
- купируют болевой синдром;
- компенсируют эндокринную недостаточность.
Для достижения этих результатов врачи назначают такие лекарственные препараты, как анальгетики, спазмолитики, направленные на снятие болевого синдрома в железе, ферменты, предназначенные для восстановления нормальной работы поджелудочной, а также антациды – препараты, которые подавляют выделение желудком соляной кислоты. При остром воспалении железы применяют в средних дозах но-шпу, папаверин или атропин.
Какие анализы необходимы
При подозрении на воспаление поджелудочной железы пациент направляется на комплексное обследование. Ему назначают:
- узи брюшной полости;
- обзорный снимок рентген исследования;
- компьютерную, магнитно-резонансную томографию;
- лапаротомию.
Если врач поставил диагноз панкреатит, то нужно постоянно контролировать состояние поджелудочной железы, поэтому регулярно понадобится проходить следующие лабораторные исследования (анализы):
- общий клинический крови;
- биохимический крови;
- мочи, кала;
- слюны.
Как снять приступ боли у ребенка
В домашних условиях снимать приступ острого панкреатита у ребенка врачи настоятельно не рекомендуют. С любыми симптомами заболевания нужно малыша везти в стационар. Но в жизни существуют разные ситуации, например, недоступна медицинская помощь. В таких ситуациях острую боль в поджелудочной железе стоит попытаться снять самостоятельно, а потом обязательно отправить ребенка в ближайшее медицинское учреждение. Для этого потребуется:
- Строгое голодание.
- Полный покой тела.
- Каждые 30 минут давать ребенку ¼ стаканы воды.
- Нельзя давать такие лекарственные препараты, как креон или панзинорм, а также любые другие, содержащие ферменты, чтобы не усугубить ситуацию.
- Лучше по возможности сделать инъекцию папаверина (2 мл) или заменить его но-шпой.
- Пузырь со льдом приложить со стороны спины на область поджелудочной железы.
- Ребенка усадить, наклонив вперед туловище.
Питание и диета
Независимо от формы заболевания, для лечения воспаления поджелудочной железы необходимо соблюдать строгий режим питания. При обострении заболевания в первые два дня принимать любую пищу нельзя. Разрешается только отвар шиповника, минеральная вода без газа или некрепкий и несладкий чай. Следует обязательно исключить из рациона при обострении заболевания:
- алкоголь;
- специи, приправы;
- жирное, жареное;
- колбасы, копчености;
- соленья, консервы;
- кондитерские изделия, шоколад, кислые соки.
Какие продукты можно
Если воспаление поджелудочной железы хроническое, то врачи разрешают следующие продукты:
- Молокопродукты: некислый творог, простоквашу, кефир.
- Нежирные сорта рыбы: щука, лещ, судак.
- Мясные продукты в виде пюре, котлет, суфле из кролика, телятины, говядины, индейки или курицы.
- Отварные перетертые овощи.
- Сухари или сухой пшеничный хлеб.
- Омлет из яиц, приготовленный на пару.
- Крупяные, куриные, вермишелевые или овощные супы.
- Масла: рафинированное подсолнечное, оливковое, сливочное.
- Макаронные изделия, крупы в перетертом виде.
- Сладкие желе, кисели, компоты.
- Печеные груши, яблоки.
- Отвар пшеничных отрубей, некрепкий чай, отвар шиповника, минеральная вода без газа.
Меню
Если поджелудочная железа воспалилась, можете воспользоваться примерной диетой, описанной ниже. Меню рассчитано для 1 человека на 2 дня:
День первый
- Завтрак 1: пюре картофельное 100 г , 2 сухарика, минеральная вода.
- Завтрак 2: омлет на пару из 2 яиц, 2 котлеты паровых, 1 пшеничный сухарик, нежирное молоко 200 мл.
- Обед: куриный суп 200 мл, отварная рыба 100 г, отварные кабачки 100 г, 1 сухарик, изюм распаренный 30 г, томатный сок 200 мл.
- Полдник: фруктовый кисель 200 мл, минеральная вода без газа.
- Ужин: овсянка 150 г, 1 котлета паровая, морковное пюре 100 г, 1 сухарик, чай с молоком 200 мл.
День второй
- Завтрак 1: отварная говядина 100 г, овсянка 150 г, 1 сухарик, минеральная вода.
- Завтрак 2: яблочное пюре 100 г, творожный пудинг 100 г, 1 сухарик, 200 мл чая.
- Обед: овощной суп 250 мл, 2 рыбные котлеты на пару, тыквенная каша 100 г, творог 100 г, 1 сухарик, чай.
- Полдник: морковное пюре 150 г, фрикадельки 100 г, яблочное пюре 100 г, йогурт 100 г.
- Ужин: картофельное пюре 150 г, мясной рулет 150 г, творожный пудинг 100 г, 1 сухарик, фруктовый кисель 100 мл, чай.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Комментарии для сайта Cackle
Источник



