Факторы риска заболеваний поджелудочной железы
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники… И однажды, подойдя к зеркалу, мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку. Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка.
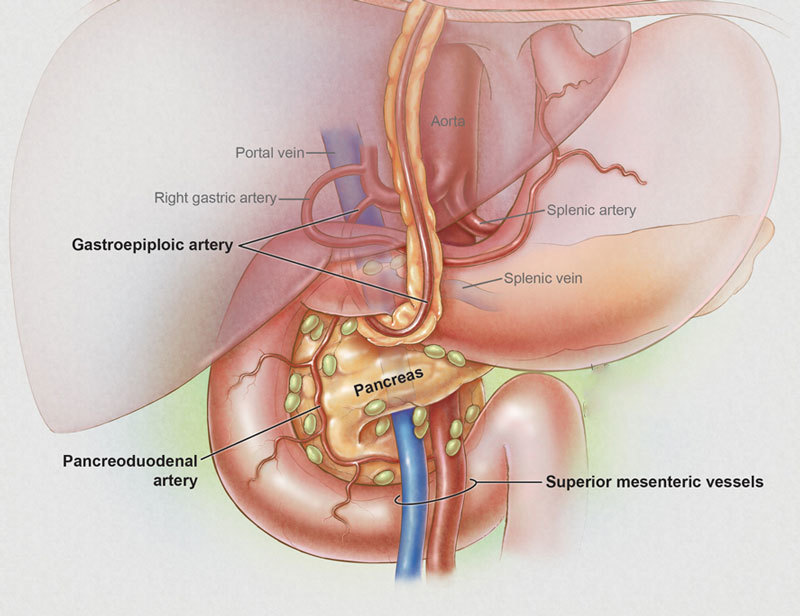
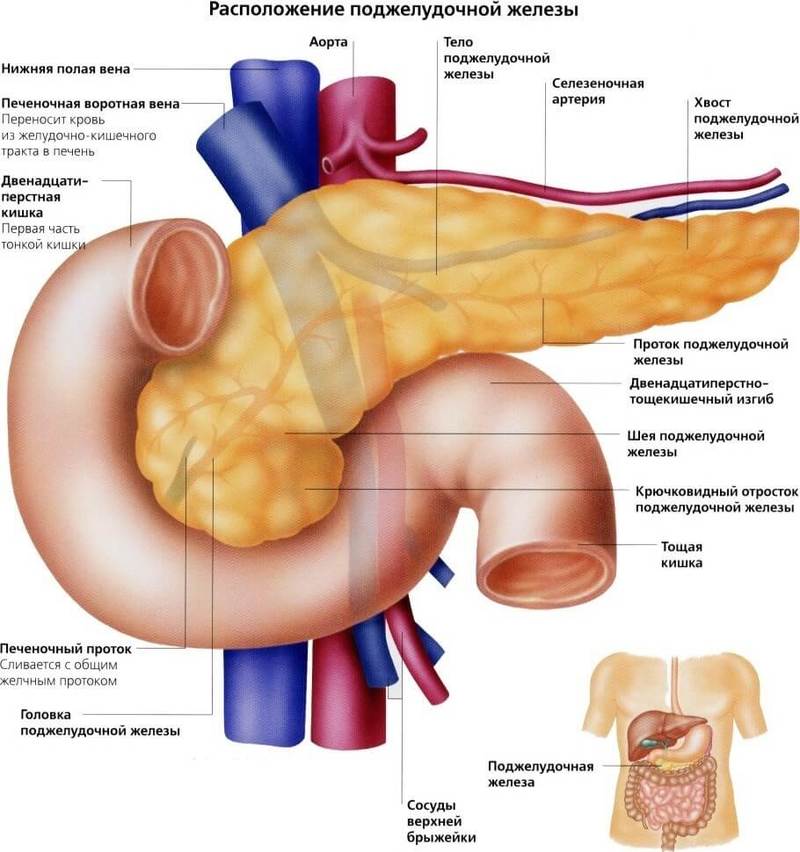
Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда поджелудочная железа даёт сбой
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно.
Подписывайтесь на наш аккаунт в INSTAGRAM!
Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами.
При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя.
Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
- люди, имеющие проблемы с алкоголем;
- любители фастфуда;
- любители самолечения с избыточным приёмом лекарств;
- курильщики;
- больные желчнокаменной болезнью в анамнезе;
- страдающие ожирением;
- люди с сердечно-сосудистыми заболеваниями;
- люди, регулярно испытывающие стресс;
- пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники.
Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита.
Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
- Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки».
Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения.
Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем. Но, как говорится: «Если нельзя, но очень хочется — то можно!». Главное – во всём знать меру.опубликовано econet.ru.
Если у вас возникли вопросы, задайте их здесь
P.S. И помните, всего лишь изменяя свое потребление — мы вместе изменяем мир! © econet
Понравилась статья? Напишите свое мнение в комментариях.
Подпишитесь на наш ФБ:
,
чтобы видеть ЛУЧШИЕ материалы у себя в ленте!
Источник
Мы заедаем стрессы вкусненьким, вечно торопимся, пьём кофе в огромных количествах, в попытках победить сонливость, устраиваем шумные пятницы, за которыми неминуемо наступают тяжёлые понедельники…
И однажды, подойдя к зеркалу мы замечаем, что появилась какая-то нездоровая бледность и худоба, да и общее состояние последнее время «не очень»: вроде только поели, а хочется прилечь, подташнивает и что-то покалывает в боку.
Возможно, это даёт о себе знать поджелудочная железа — важный орган пищеварительной системы, расположенный в брюшной полости позади желудка. Поджелудочная железа отвечает за необходимое количество ферментов для переваривания пищи, проходящей по тонкому кишечнику. Также одной из главных функций поджелудочной является выработка гормона инсулина, регулирующего уровень глюкозы в крови.
Когда эта железа даёт сбой — пища начинает перевариваться не должным образом, а значит, вещества и витамины усваиваются не полностью, — отсюда слабость, сонливость, «мутные» состояния после еды, «покалывание» в левом боку или области солнечного сплетения.
Если дискомфорт, а тем более боль, не проходят более 1–2 суток, появилась тошнота или рвота, повысилась температура, началась диарея или изменился цвет кала, к специалисту нужно обратиться незамедлительно. Нередко воспаление поджелудочной железы – панкреатит — путают с заболеваниями органов, расположенных в верхнем этаже брюшной полости, например, с обострением язвенной болезни или острым холециститом, с кишечной непроходимостью и даже обычным пищевым отравлением.
Панкреатит (от греч. «pancreas») – это воспаление и последующее разрушение ткани поджелудочной железы собственными ферментами. При развитии панкреатита эти ферменты не выделяются, как положено, в двенадцатиперстную кишку, а скапливаются, активизируются в ней и со временем и начинают влиять на ткани самой железы. В результате поджелудочная железа фактически переваривает сама себя. Причём ферменты поджелудочной могут разрушать не только ткани железы, но и находящиеся рядом кровеносные сосуды и соседние органы.
По данным статистики за последние 40 лет заболеваемость панкреатитом выросла вдвое.
Рост заболеваемости панкреатитом специалисты связывают с образом жизни и пищевыми привычками: обилие в продуктах консервантов, подсластителей, ароматизаторов, усилителей вкуса не идёт на пользу нашему организму.
По подсчётам специалистов в группу риска попадают:
1. люди, имеющие проблемы с алкоголем;
2. любители фастфуда;
3. любители самолечения с избыточным приёмом лекарств;
4. курильщики;
5. больные желчнокаменной болезнью в анамнезе;
6. страдающие ожирением;
7. люди с сердечно-сосудистыми заболеваниями;
8. люди, регулярно испытывающие стресс;
9. пациенты, перенесшие травму органа или интоксикацию организма.
Панкреатит бывает острый и хронический.
Острый панкреатит
Его часто называют «праздной болезнью» — он возникает из-за переедания, что часто случается в праздники. Острый панкреатит сегодня вышел на 3‑е место среди хирургических заболеваний после острого аппендицита и острого холецистита. Воспаление в поджелудочной железе происходит резко, в виде приступа, поэтому редко остаётся незамеченным.
Основные симптомы острого панкреатита:
- сильная боль в верхней части живота, постепенно опоясывающая живот и спину;
- тошнота и рвота;
- сильное расстройство желудка (несварение пищи);
- высокая температура;
- учащённое сердцебиение.
При остром панкреатите необходима срочная госпитализация, а в особо тяжёлых случаях и оперативное вмешательство!
Чтобы облегчить боль до приезда «скорой», лучше всего сесть, слегка согнувшись, и приложить к левой стороне живота, чуть ниже ребер, пакет со льдом. Горизонтальное положение также помогает уменьшить боль.
Чего делать нельзя при остром приступе:
- есть и пить до приезда «скорой»- это простимулирует выработку ферментов и «раздразнит» железу ещё больше.
- принимать болеутоляющие и другие лекарства;
- класть на живот грелку.
В течение нескольких дней придется воздержаться от пищи, разрешены только минеральная вода без газа, отвар шиповника и некрепкий чай. Обязателен постельный режим и холодные компрессы на верхнюю часть живота.
После госпитализации и купирования симптомов острого панкреатита необходимо некоторое время оставаться под наблюдением врача, который должен выписать ферментные препараты, помогающие снять нагрузку с поджелудочной и средства для уменьшения кислотности желудочного сока, а также, в некоторых случаях, антибиотики.
Повторы острого панкреатита способны привести к развитию хронической формы болезни.
Хронический панкреатит
Врачи говорят, что причин у этого недуга две — мужская (алкоголь) и женская (камни в желчном пузыре)
Опасность хронического панкреатита в том, что он может не давать о себе знать в течение нескольких лет, протекая практически бессимптомно, потому не все больные своевременно обращаются к специалисту.
Болезнь эта развивается долго и медленно, а проявления болезни менее выражены, чем в случае с острым панкреатитом:
- ноющие боли или ощущение дискомфорта в животе после того, как человек поел острого или жирного;
- периодические нарушения переваривания пищи (тошнота, вздутие, послабление стула);
- снижение веса;
- сухость и бледность кожи;
- быстрая утомляемость.
Если человек с острым панкреатитом неминуемо оказывается в больнице, то к хроническому он обычно стараются притерпеться. Такой подход к здоровью крайне опасен, поскольку клетки поджелудочной способны мутировать и перерождаться в гораздо более грозные, онкологические формы.
При подозрении на хронический панкреатит врач назначает анализы мочи и крови (в том числе на сахар), и УЗИ внутренних органов брюшной полости.
Как и любая хроническая форма болезни, полностью эта форма панкреатита не излечивается. Но не допустить развития его осложнений вполне возможно.
Обычно при таком диагнозе врач назначает препараты для облегчения боли (если требуется), и ферменты, «помогающие» поджелудочной справляться со своими функциями. Иногда выписывается инсулин, чтобы регулировать уровень глюкозы в крови.
И увы, человеку с диагнозом «хронический панкреатит» приходится полностью переосмыслить свой подход к питанию.
При хроническом панкреатите нельзя:
- Жирное
- Жареное
- Острое
- Копчёное
- Солёное
- Маринованное
- Крепкие бульоны
- Консервы
- Колбасные изделия
- Фруктовые соки
- Капуста
- Грибы
- Бобовые
- Грубые каши (мюсли, пшено)
- Чёрный хлеб
- Шоколад
- Пирожные и торты
- Газировка
- Кофе
- Крепкий чай
- Слишком горячее
- Слишком холодное
- Приправы в больших количествах
- Алкоголь
- Курить
Есть нужно не менее 5 раз в день маленькими порциями (кстати, это вообще одно из основных правил здорового питания).
Что есть можно:
- Кисломолочные продукты
- Белковые омлеты,
- Нежирные мясо, птица, рыба, приготовленные на пару
- Красная рыба в небольших количествах
- Крупы – овсяная, гречневая, рисовая
- Овощи, отварные или запеченные (картофель, цветная капуста, морковь, кабачки, тыква, свекла, зеленый горошек)
- Некислые фрукты и ягоды
- Минеральные воды с щелочным составом, например, «Нарзан», «Боржоми», «Джермук», «Ессентуки»
- Помимо соблюдения диеты дополнительно требуется употреблять витамины A, C, B1, B2, B12, PP, K, фолиевую кислоту.
Основное правило тут – не переедать: железа должна работать без напряжения. Нельзя и долго ходить голодным, в крайнем случае поможет стакан тёплой воды, если его выпить за полчаса до еды. Есть нужно примерно в одно и то же время, чтобы поджелудочная железа не трудилась впустую.
Данные принципы питания являются одновременно и профилактикой неприятностей с поджелудочной для тех, кого сей недуг миновал, и кто не хотел бы столкнуться с ним в будущем.
Но, как говорится: «Если нельзя, но очень хочется-то можно!».
Главное – во всём знать меру.
Источник
Источник
Поджелудочная железа предстает одним из сложных органов организма человека, трудно диагностируются нарушения функциональности, практически не поддается медикаментозному восстановлению.
Многочисленные исследования медицинских специалистов, проводимые с целью определения факторов риска по возникновению острого панкреатита, выделяют, чуть ли не двести разнообразных причин. Однако к основным провоцирующим факторам относится желчекаменная болезнь и употребление спиртных напитков.
Статистика показывает, что основная масса пациентов, попадающих в стационар с диагнозом острый панкреатит, страдает алкогольной зависимостью. В соответствии с некоторой информацией свыше 35% больных – алкоголики, имеющие в анамнезе некроз ПЖ либо деструктивные нарушения органа.
Давайте рассмотрим факторы риска развития острого панкреатита, патогенез заболевания, а также выясним, какие меры профилактики помогают избежать обострения?
Патогенез острого панкреатита
Медицинская практика выделяет немалое число факторов, которые являются причинами развития острой фазы заболевания. Для лучшего понимания этиологии необходимо рассмотреть функционал ПЖ.
Внутренний орган относится к органам диффузной секреции. Выполняет несколько функций. К первой относят экзокринную, вследствие которой происходит выработка пищеварительных ферментов, облегчающих процесс переваривания пищи. Вторая функция – эндокринная. ПЖ вырабатывает гормон инсулин, которые принимает участие в регуляции сахара в организме.
Энзимы ПЖ (липаза, протеаза и амилаза) вместе с остальным секретом попадают в систему канальцев, которые на выходе объединены в панкреатический проток. Энзимы помогают расщеплять основные составляющие пищи – жиры, углеводы и белки.
Чтобы предупредить процесс самопереваривания внутреннего органа, протеазы продуцируются в неактивном состоянии. Под влиянием некоторых активных компонентов в 12-перстной кишке они трансформируются в активную фазу, вследствие чего помогают расщеплять белковые соединения. Именно сбой в этой цепочке лежит в основе патогенеза.
Патанатомия выделяет несколько механизмов развития воспалительных процессов поджелудочной железы. К ним относят:
- Рефлюксный.
- Альтернативный.
- Гипертензивный.
Альтерацией называют аномальное преобразование клеток ПЖ, которое сопровождается расстройством их функциональности. Отличие этого механизма развития обусловлено негативным воздействием внешних, а не внутренних факторов. Они запускают процесс разрушения клеток. Классифицируются факторы таким образом:
- Химические – отравление лекарственными препаратами, щелочными веществами, кислотами, солями.
- Биологические – вирусное или инфекционное заболевание.
- Механические – травмирование, оперативное вмешательство.
При гипертензивном варианте у пациентов наблюдается возрастание давления внутри панкреатических протоков. Выделяют несколько причин патологического состояния:
- Развитие заболевание вследствие злоупотребления спиртным и жирной пищей. Протоки не могу за непродолжительный срок вывести весь секрет железы. В некоторых ситуациях патогенез этого вида болезни основывается на анатомических особенностях человека.
- Острая фаза с блокировкой поджелудочных протоков. Чаще всего блокировка обусловлена желчным камнем на фоне желчекаменной болезни либо сдавливанием опухолью.
При рефлюксной форме у пациента выявляется заброс желчи в панкреатический проток, что приводит к повреждению клеток ПЖ.
Первопричиной выступает кишечная непроходимость, недостаточный тонус сфинктера Одди.
Факторы, приводящие к развитию острого воспаления железы
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
 Воспаление ПЖ в виде отдельного патологического процесса практически никогда не встречается в медицинской практике. Железа вовлечена во многие химические и биохимические процессы в организме, на нее оказывают влияния различные заболевания внутренних органов, особенно пищеварительного тракта.
Воспаление ПЖ в виде отдельного патологического процесса практически никогда не встречается в медицинской практике. Железа вовлечена во многие химические и биохимические процессы в организме, на нее оказывают влияния различные заболевания внутренних органов, особенно пищеварительного тракта.
Панкреатит бывает первичный и вторичный. Первый вид встречается крайне редко, так как в большинстве клинических картин воспаление ПЖ обусловлено другими заболеваниями, поэтому говорят о вторичной патологии.
Критерии тяжести панкреатита определяется многими аспектами. Учитывают возрастную группу больного (риск выше, если пациента старше 55-летнегов возраста), сопутствующие заболевания, концентрацию лейкоцитов и глюкозы в крови, стадию болезни (если наблюдается обострение хронической формы).
Факторы риска острого панкреатита можно поделить на нескольких условных групп. Чаще всего причиной воспаления становятся следующие патологии:
- Нарушение функциональности желчного пузыря. Выделяют патологии: калькулезный, острый или хронический холецистит, желчекаменное заболевание.
- Сахарный диабет 2-ого типа.
- Тромбоз кровеносных сосудов, вследствие чего ПЖ страдает от дефицита кислорода и питательных веществ.
- Порок желчных путей врожденного характера.
- Заболевания большого сосочка 12-перстной кишки (опухолевые новообразования, воспалительные процессы).
- Хроническая форма печеночной недостаточности (цирроз печени, любая форма гепатита).
- Патологии желудочно-кишечного тракта хронического течения (колит, заболевание Крона).
- Системные аллергические реакции; дискинезия желчных путей у беременной женщины; системная красная волчанка; системная склеродермия.
Дополнить список можно бактериальной инфекцией (сифилис, брюшной тиф), сепсисом, нарушением жирового обмена в организме, системными патологиями соединительной ткани.
На втором месте по значению факторов выступают вредные привычки пациента. К ним относят злоупотребление алкогольными напитками, курение, несоблюдение диеты – дефицит белковых веществ, потребление жирных продуктов питания и пр.
На третьем месте стоят осложнения, которые обусловлены применением медикаментозных препаратов в течение длительного времени. Еще причина – неотложные хирургические вмешательства.
Спровоцировать развитие острого панкреатита может применение медикаментов как глюкокортикостероиды, диуретики, сульфаниламиды, эстрогены, Фуросемид, Метронидазол, Тетрациклин.
Лечение острой фазы болезни
В соответствии с кодом 10 по МКБ панкреатит бывает различных форм. Факторы, которые негативно воздействуют на поджелудочную железу, приводят к возникновению того либо иногда вида заболевания. Для лечения нужно выявить первоисточник.
Локальный статус при панкреатите определяется критериями: равномерное вздутие живота, при пальпации проявляется болевой синдром в проекции ПЖ. Живот мягкий, пальпаторно определяется болезненный инфильтрат в проекции органа. Напряжение живота проявляется при наличии экссудата в брюшной полости.
 При остром приступе пациенты жалуются на симптомы: сильные болезненные ощущения, резкое ухудшение самочувствия, тошноту и рвоту, нарушение пищеварения – понос. Если не оказать взрослому человеку своевременную помощь, то возрастает вероятность различных осложнений (например, панкреонекроз). При первых признаках проявления воспаления необходимо вызывать скорую помощь.
При остром приступе пациенты жалуются на симптомы: сильные болезненные ощущения, резкое ухудшение самочувствия, тошноту и рвоту, нарушение пищеварения – понос. Если не оказать взрослому человеку своевременную помощь, то возрастает вероятность различных осложнений (например, панкреонекроз). При первых признаках проявления воспаления необходимо вызывать скорую помощь.
Для диагностики используются лабораторные тесты – общий анализ мочи и урины, биохимический анализ крови на концентрацию амилазы, трипсина, глюкозы. В качестве инструментальных методов применяют КТ, МРТ, рентгенографию, УЗИ.
Лечение острой формы болезни проводится в больнице. Назначение медикаментов включает в себя:
- Инфузионная терапия – внутривенное введение лекарств, которые помогают очистить кровь от токсичных веществ и ферментов ПЖ.
- Обезболивающие лекарства.
- Таблетки, помогающие разрушить ферменты ПЖ (Гордокс).
- Препараты, направленные на снижение панкреатической секреции (Атропин).
- Противорвотные лекарства.
- Антибиотики, спазмолитики.
Врач при остром приступе назначает голодание, что позволяет разгрузить поджелудочную железу, снизить нагрузку с внутреннего органа. Реабилитация при панкреатите подразумевает прием лекарственных средств, соблюдение оздоровительной диеты, отказ от вредных привычек.
Статистика отмечает высокий процент смертности, если у пациента развиваются такие осложнения – геморрагический панкреатит, почечная и сердечная недостаточность, нарушение функциональности почек, панкреонекроз.
Острый приступ может повториться. Эта вероятность обусловлена причиной, которая вызвала патологию, и насколько успешно она поддается лечению.
Рецидивы способны привести к возникновению хронической формы болезни.
Причины развития острого панкреатита
 Паренхиматозный панкреатит часто сопровождается дефицитом белковых веществ, язвенным заболеванием желудка, атеросклерозом кровеносных сосудов, инфекционными заболеваниями – вирусный гепатит, сыпной тиф, паразитарными болезнями.
Паренхиматозный панкреатит часто сопровождается дефицитом белковых веществ, язвенным заболеванием желудка, атеросклерозом кровеносных сосудов, инфекционными заболеваниями – вирусный гепатит, сыпной тиф, паразитарными болезнями.
Билиарная форма – это прямое следствие патологий желчного пузыря. Часто проявляется обратный запрос желчи либо обтурация желчным камнем, что приводит к развитию воспалительного процесса. Степень тяжести панкреатита напрямую зависит от основной болезни.
Алкогольный панкреатит обусловлен способностью спирта разрушать клетки ПЖ. Нередко патология протекает на фоне нарушения функциональности печени, развития цирроза. Чтобы выжить, пациенту нужно полностью отказаться от алкоголя. Процент летальности 30-40% от всех случаев.
Другие факторы:
- Эпидемический паротит приводит к воспалению поджелудочной железы. В половине случаев патология протекает бессимптомно. Признаки появляются на 4-6 сутки. В некоторых картинах острый приступ видоизменяется в вялотекущее течение.
- Муковисцидоз – генетическая патология, характеризующаяся мутацией определенного гена, вследствие чего поражаются органы секреции и легких.
Панкреатит нередко приводит к летальному исходу. К наиболее распространенным факторам риска относят желчекаменную болезнь, чрезмерное употребление спиртного, курение и сопутствующие заболевания пищеварительной системы.
Профилактика
 При остром приступе панкреатита необходимо не только снять симптомы, но и в дальнейшем предупредить рецидив заболевания. Отзывы врачей отмечают, что во многом это зависит от пациента.
При остром приступе панкреатита необходимо не только снять симптомы, но и в дальнейшем предупредить рецидив заболевания. Отзывы врачей отмечают, что во многом это зависит от пациента.
В первую очередь рекомендуется отказаться от сигарет и потребления спиртного. Это помогает снизить нагрузку на внутренний орган. А при наличии хронической формы болезни пациент гарантировано избежит обострения оной.
В качестве профилактики применяют средства народной медицины. Эффективны отвары на основе шиповника, череды, аптечной ромашки. Их применение осуществляется курсами, они помогают восстановить поджелудочную железу.
Другие профилактические мероприятия:
- Чрезмерная физическая активность, бег, прыжки, походы в баню и сауну способны вызвать обострение. Идеальный вариант физических упражнений – пешие прогулки, лечебная физкультура, массаж, дыхательная гимнастика.
- Состояние желчных путей и желчного пузыря влияет на работу ПЖ. Нужно своевременно лечить заболевания, проходить профилактические осмотры.
- Правильное и сбалансированное питание. Нельзя переедать – это прямой путь к обострению. При обострении вообще показано голодание при панкреатите.
- Следует отказаться от сладких и жирных блюд, меньше потреблять продуктов, которые содержат грубую клетчатку – капуста, свекла, морковь. При панкреатите добавляют в меню кисломолочные продукты, минеральную негазированную воду, морепродукты.
Безусловно, профилактика не гарантирует на 100%, что приступа острого панкреатита удастся избежать. Однако простые меры в виде здорового образа жизни значительно снижают риск развития заболевания.
О причинах панкреатита рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник



