Фото поджелудочной железы панкреатите
Определить панкреатит по фото и при осмотре пациента не сложно – кожа больных покрывается мелкой сыпью, а при получении результатов дополнительных анализов и вовсе сомнений не остается. Цвет кала при панкреатите у больных также подсказывает врачу диагноз.
Цвет кала при панкреатите фото
У больного человека цвет кала при панкреатите (фото 2) зависит не только от съеденной пищи, но и от влияния больного органа на формирование каловых масс. При заболевании панкреатитом воспаленная поджелудочная железа способна придавать каловым массам нетипичные оттенки. Цвет мочи при панкреатите приобретает темные оттенки из-за наличия в нем амилазы. Даже косвенные признаки панкреатита врач с достаточным опытом расшифрует верно, и сможет поставить предварительный диагноз.
Кал при панкреатите у взрослого (фото в гал.) приобретает характерный мраморный оттенок, а сама консистенция может и не меняться. Если у пациента острый панкреатит, он страдает внезапной диареей или запорами. Хронический панкреатит характеризуется присутствием в каловых массах непереваренных частичек пищи, а также появление резкого неприятного запах при дефекации больного. При осложнении хронической формы течения кал при панкреатите может приобретать зеленоватый или оливковый оттенок, особенно, если есть застой в желчном пузыре. Стул при панкреатите (фото в гал.) и его характеристики – важная диагностическая составляющая панкреатита у пациента.
Как выглядит язык при панкреатите фото
При осмотре пациента с подозрением на панкреатит врач всегда осмотрит язык больного. Цвет языка при панкреатите – первое, на что необходимо обратить внимание. Обычно при заболевании органов пищеварения язык меняет нормальный цвет. Язык при панкреатите (фото 3) может становиться как ярко-красным, так и бледным из-за характерного налета. Обычно истинный цвет языка при воспалении поджелудочной железы скрывается под толстым слоем налета.
Налет у пациентов может варьироваться от грязно-белого до различных оттенков желтого цвета. Налет на языке держится не менее пяти дней, он выглядит словно толстая плотная корка, которая лишь немного светлеет после чистки языка. Налет на языке при панкреатите (фото ниже) приобретает зеленоватый оттенок, если желчный пузырь не справляется с продуцированием желчи, а при осложнении заболевания циррозом – язык приобретает малиновый цвет.
Где болит панкреатит фото
Болевые симптомы панкреатита появляются по различным причинам. Провоцирует болезненность отечность органа при воспалении, нагноительные и деструктивные процессы в тканях самой железы. Место, где болит панкреатит (фото 4), локализовано четко – дискомфортные ощущения определяются в верхней части живота, ближе к поддиафрагмальной области, в районе эпигастрия. Иногда локализация боли нетипична, и неприятные ощущения сдвигаются вправо или влево относительно центра живота, отдавая в подреберье. Панкреатит живота ввиду болей острого характера может давать симптом Щеткина-Блюмберга – затвердение брюшных мышц.
Дискомфортные ощущения характеризуются жжением, отдающим за грудину. Обнаружить болезненность можно в левой части спины, также боли иррадируют в левую руку. Встречаются неприятные ощущения даже с левой стороны нижней челюсти. Хронический панкреатит у больных (фото внизу) не дает возможности четко определить болевые области, обычно пациенты указывают на обширные участки, но где именно болит, определить не могут.
Как выглядит сыпь при панкреатите
Типичная сыпь при панкреатите (фото 5) – следствие нарушений в работе органов пищеварения. И если гепатит дает желтизну, то панкреатит у больных людей на поверхности кожных покровов проявляется характерной сыпью, по которой врачи могут заподозрить диагноз. Красные точки при панкреатите на поверхности тела появляются в различных местах, желтуха на фоне возрастающего зуда кожи возникает у трети пациентов. Высыпания при панкреатите могут перерасти в атопический дерматит. Выглядит панкреатит еще не типичнее при повышенной выработке кожного сала, что может осложнить диагностику.
Характерен для больных и симптом Тужилина при панкреатите – обычно им страдают люди с хроническим типом течения недуга. Симптом Тужилина проявляется в виде сосудистых аневризм мельчайшего размера, которые возникают в первую очередь на спине, а при длительном течении патологии их можно заметить и на животе. Высыпания на коже при панкреатите (фото внизу) сильно чешутся и зудят, поскольку нервные окончания на коже раздражаются из-за чрезмерного скопления желчных кислот.
Лечение панкреатита и препараты
Выглядит поджелудочная железа при панкреатите (фото в гал.) плачевно – она сама себя переваривает, в ее тканях появляются очаги кровоизлияний и некроза, отечность еще больше сдавливает железу, прогрессирует распад клеток органа. Лечение панкреатита в данном случае направлено на остановку развития патологического процесса, чтобы максимально сохранить целостность органа и его функции.
Панкреатит поджелудочной железы лечат консервативно и хирургическим путем. Консервативно назначают ферменты Креон, Панкреатин, Фестал. Обезболивающий эффект достигается за счет приема Но-шпы, Ранитидина и Фамотидина. Назначается строгая диета. Вылечить панкреатит у человека можно при помощи операции – удаляется либо часть железы, либо полностью весь орган. Это оправданный подход к лечению, если обнаружены полипы в поджелудочной железе, ведь может произойти озлокачествление.
Галерея фото панкреатита
Источник
Панкреатит — воспалительный процесс (острый или хронический) в поджелудочной железе. Даже незначительное воспаление поджелудочной железы часто вызывает острую симптоматику. При хронизации патологии изменения происходят не только в ткани органа, болезнь затрагивает весь организм в целом вследствие нарушения выработки инсулина, глюкагона и других гормонов.
Причины возникновения панкреатита
Из множества факторов, влияющих на работу железы, вырабатывающей инсулин и пищеварительные ферменты, специалисты выделяют наиболее существенные:
- злоупотребление спиртным — констатируется в большинстве случаев диагностирования болезни;
- желчнокаменная болезнь — вторая по важности причина, провоцирующая панкреатит;
- воспаление (особенно хроническое) 12-перстной кишки;
- травмы живота, абдоминальные операции на желудке и желчном пузыре;
- вирусные инфекции (гепатиты, паротит);
- кишечные паразиты;
- бесконтрольный прием лекарств (сульфаниламидов, мочегонных, эстрогенов);
- отягощенная наследственность и врожденные пороки развития протоков железы;
- гормональные сбои, влекущие обменные нарушения.
Симптомы панкреатита
Обычно панкреатит начинается остро. Реже наблюдается вялое течение, однако при этом пациенты не спешат обращаться к врачу, а заболевание переходит в стадию рубцового замещения железистой ткани. Первые признаки панкреатита:
- Боль
Обычно болезненность возникает спонтанно после еды (через 15 – 60 мин.), достаточно интенсивная, носит разлитой характер (распространяется на правое/левое подреберье, область эпигастрия, спину — опоясывающий характер). Пациент не может указать точное место, где болит. При этом от приема спазмолитиков (Но-шпы) и анальгетиков боли не купируются. Больной не находит себе места, корчится, принимая положение «зародыша» (группировка тела с согнутыми в коленях ногами). При лежании на спине болезненность только усиливается. Нередки случаи имитации панкреатитом приступа стенокардии с иррадиацией болей в сердце. - Интоксикация
Выход в сосудистое русло пищевых ферментов провоцирует интоксикацию. Повышается температура, возникает одышка, озноб, потеря аппетита, общая слабость и головокружение. Кожа сначала становится бледной, черты лица заостряются, затем появляется синюшность в области пупка и поясницы. - Нарушения со стороны ЖКТ
Приступ характеризуется вздутием живота. Нередки тошнота и рвота, жидкий стул с явными не переваренными фрагментами пищи. Количество кала сильно увеличивается, дефекация сопровождается зловонным запахом. Каловые массы серого цвета имеют жирный вид, трудно смываются.
Состояние при острой форме панкреатита достаточно тяжелое и требует срочной госпитализации. При хроническом течении (вне периода обострения) боли менее выражены. Признаки интоксикации организма носят постоянный характер:
- снижается вес;
- кожа становится сухой и шелушащейся;
- появляются признаки витаминной недостаточности («заеда» в уголках рта, ломкие ногти/волосы).

Значительное увеличение в размере поджелудочной железы может привести к механической желтухе (пожелтению кожи и склер) вследствие сдавления желчного протока. Часто наблюдаются гормональные нарушения, в первую очередь со стороны выработки инсулина (стойкое снижение) вследствие формирования соединительно-тканных очагов и снижения функционала железы. Обострения провоцируются приемом алкоголя, употреблением раздражающей пищи (жареного, кофе, газированных напитков, застолья с обильным поеданием различных блюд).
Осложнения панкреатита
Болезнь чревата серьезными последствиями, такими как:
- холецистит (распространение воспаления на желчный пузырь);
- присоединение инфекции, флегмона, некроз железистой ткани и развитие перитонита;
- формирование абсцесса/ложной кисты;
- асцит (скопление жидкости в брюшной полости);
- внутрибрюшное кровотечение, спровоцированное разрывом сосудов;
- сахарный диабет (при хронизации воспаления);
- онкология.
Диагностика
Обследование больного с подозрением при панкреатите (остром или хроническом) включает лабораторные и инструментальные исследования. Характерные для панкреатита диагностические показатели:
- общее клиническое исследование крови — признаки воспаления в организме (повышение СОЭ, лейкоцитоз);
- биохимия — превышение нормы ферментов (липазы, трипсина, амилазы);
- анализ на сахар — превышение нормы глюкозы в крови;
- исследование мочи — наличие амилазы говорит об острой форме;
- анализ кала (выявление непереваренного жира, анализы на кишечную инфекцию);
- функциональные тесты (ПАБК, тестирование Лунда и секретин-холецистокининовое);
- УЗИ — выявление изменений размеров и структуры железы, определение вовлеченности в патологический процесс соседних органов (12-перстной кишки, желчного пузыря);
- эндоскопическая гастродуоденоскопия — оценка 12-перстной кишки и выявление возможных ее изменений;
- ретроградная холангиопанкреатография (эндоскопическое исследование);
- рентген — при хроническом течении болезни выявляет рубцовые очаги, кальцификаты и камни;
- КТ.
Нередко пациенты задаются вопросом: какой врач лечит панкреатит? Как и с любыми нарушениями со стороны ЖКТ (болями в животе, жидким стулом и т. д.), при подозрении на панкреатит следует обратиться к гастроэнтерологу. Только квалифицированный узкопрофильный специалист назначит необходимое обследование и пропишет правильную лечебную схему.
Как лечить острый приступ панкреатита?
Тактика при острых опоясывающих болях:
- Холод.
- Голод.
- Покой.
- Вызов скорой помощи.

По приезду медики неотложной помощи проводят:
- в/в систему (для уменьшения интоксикации);
- противорвотное (Церукал) в/м или с капельницей;
- обезболивающее (Кеторолак);
- антисекреторное средство (Омепразол или Сандостатин).
Лечение панкреатита в стационаре:
- режим голода до 5 дней (разрешено пить теплую негазированную воду) и постепенный переход на диету №5п;
- в/в введение Реополиглюкина, физраствора;
- мочегонные для предотвращения отека железы (Лазикс в/в или Диакарб в таблетированной форме);
- Омепразол (Квамател) в/в (курс — 3 дня);
- спазмолитики (Но-шпа, Папаверин) и обезболивающие (Баралгин, Анальгин) в/м, в/в – в зависимости от интенсивности болей;
- в тяжелых случаях — капельница (Атропин, Эуфиллин, Баралгин, Новокаин, Димедрол, Магнезия) или Промедол в комбинации со спазмолитиками;
- противорвотное — Церукал в/м при сохранившейся рвоте;
- антибактериальные средства — фторхинолоны или цефалоспорины (3 – 4 поколение) при выявлении гнойного воспаления;
- ингибиторы ферментов — Контрикал (в острый период);
- блокатор выработки гормонов — Октреотид (только в стационарных условиях);
- ферменты — Фестал, Панкреатин (аналоги — Креон, Панзинорм, Мезим, Энзистал);
- блокаторы кислотности — Циметидин (обычно сочетается с приемом ферментативных средств);
- витамины группы В, С, кокарбоксилаза, липоевая кислота.

Чем лечить панкреатит (выбор препаратов, определение их дозировки, способа введения и длительности лечебного курса) определяет только лечащий гастроэнтеролог. Самолечение в данном случае может только усугубить воспалительный процесс и спровоцировать осложнения.
Оперативные методы лечения панкреатита
Хирургическая операция показана при тяжелом состоянии больного на фоне отсутствия результата консервативной терапии, наличии признака перитонита, шоковом состоянии и нестабильности кровообращения. Виды операций:
- эндоскопические — установка дренажей при сформировавшихся кистах, панкреатотомия (латеральная/дистальная);
- открытая лапароскопия (с широким рассечением брюшной стенки);
- операция Уиппла — резекция головки железы и 12-перстной кишки с формированием анастомоза между желудком, желчным протоком, оставшейся частью железы и тонким кишечником; это сложнейшая операция, требующая высокой квалификации хирурга и опыта проведения подобных вмешательств.
Полностью вылечить можно только острый панкреатит. При хронической форме проводится профилактическое лечение для предотвращения обострений и приостановки рубцового процесса в поджелудочной железе.
Важную роль в профилактике приступов панкреатита играет диета. Рекомендуется питаться маленькими порциями, перерыв между едой — 3 часа. Обязательно исключается алкоголь, кофе, газировка. Блюда должны быть простыми, не стоит одновременно употреблять разные виды жиров.
Особенно опасен обострением сочетанный прием различных белков, углеводов и жирной пищи (праздничные столы). Курящим желательно отказаться от вредной привычки. Также следует пролечить фоновые болезни пищеварительного тракта: холецистит, камни в желчном пузыре, язвенную болезнь, гепатит.
Добавить комментарий
Источник
Поджелудочный панкреатит является воспалительным заболеванием, поражающим поджелудочную железу и сопровождающимся нарушениями оттока желудочного сока и других, не менее важных для пищеварения, ферментов. В результате происходящих изменений нарушаются процессы пищеварения, страдает вся пищеварительная система, а выделившиеся ферменты, не имея возможности попасть в кишечник, остаются в поджелудочной железе и начинают разрушать ее.
Что это такое
При панкреатите происходят воспалительно-дегенеративные процессы в поджелудочной железе и ферменты остаются и проявляют свою активность в ней, производя, так называемый аутолиз или самопереваривание. Вся опасность заключается в том, что несмотря на свои небольшие размеры, поджелудочная железа – один из наиболее сложных и важных органов организма человека, который не может восстанавливаться. От нормальной работы этой железы во многом зависят обменные процессы и пищеварение. При поражении этого органа страдают ее основные функции, что сказывается на общем состоянии человека, а именно:
- Нарушаются процессы выведения в тонкий кишечник и осуществляется накопление ферментов, предназначенных для расщепления пищи и извлечения из нее полезных веществ.
- Изменяются процессы ферментации гормонов глюкагона и инсулина в составе крови, основной целью которых служит хранение и потребление энергии, получаемой из пищи.
При выделении ферментов и нарушении оттока желудочного сока запускаются процессы переваривания не в двенадцатиперстной кишке, как это должно быть, а прямо в железе, повреждая ее и вызывая воспаление. В случае острой формы болезни воспаление может сопровождаться отмиранием тканей этого органа. Положение осложняется тем, что вырабатываемые железой ферменты попадают в кровь и в кровяном русле разносятся по всему организму, провоцируя серьезную интоксикацию.
Как выглядит, фото
Поджелудочный панкреатит, в основе которого лежит воспалительный процесс, обусловлен происходящими изменениями в тканях поджелудочной железы, которые хорошо определяются во время обследования. В зависимости от формы заболевания, которая может быть острой или хронической, на фото можно рассмотреть характерные признаки патологии. При остром характере болезни воспалительный процесс охватывает часть поджелудочной железы или она может быть полностью поражена воспалением. Внутри самого органа может наблюдаться распад тканей, очаги с нагноением и участки с кровоизлияниями.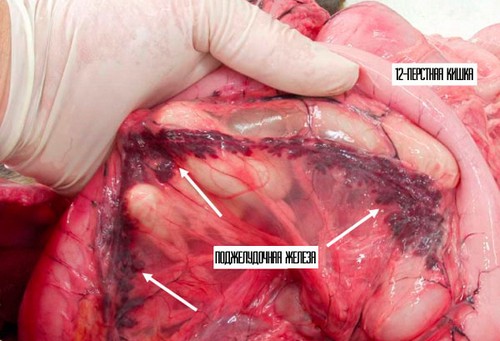
Во время острого приступа может развиться реактивная форма заболевания в связи с нарушением функций одного из органов пищеварения или печени.
При обследовании хронической формы панкреатита могут наблюдаться различные состояния поджелудочной железы, при обострении будут заметны все те же изменения в состоянии органа, а в случае ремиссии при соблюдении диеты и назначений врача в железе будут наблюдаться остаточные изменения.
Ежегодно количество людей, у которых диагностируется панкреатит, продолжает увеличиваться. В зоне риска находятся те, кто неправильно питаются и переедают, увлекаются жирными и вредными для пищеварения блюдами, а также увлекаются спиртными напитками.
Симптомы
Сам характер заболевания и его симптомы зависят от многих причин. Прежде всего влияние на симптоматику панкреатита оказывает его форма. В периоды остро протекающего заболевания возникают проявления, соответствующие сильной степени отравления. Больные в этот период будут ощущать следующее:
- Появление сильной, порой нестерпимой боли вверху живота, имеющей опоясывающий характер и локализующейся в подреберье или в подложечной части. Боль невозможно устранить даже приемом сильнодействующих спазмолитиков или обезболивающими лекарственными средствами, без своевременно оказанной профессиональной медицинской помощи все может закончиться болевым шоком.
- Нередко у больных наблюдается изменение стула, который становиться пенистым, кашицеобразным, приобретает неприятный отталкивающий запах, может содержать частицы не полностью переваренной пищи. Часто заболевание сопровождает тошнота и рвота, причем без содержимого из кишечника. Больные имеют изможденный вид, учащенный пульс и поверхностное дыхание. В результате обезвоживания организма у них снижается давление, а интоксикация способна нарушить сознание с наступление шокового состояния и коллапса.
Острый панкреатит возникает стремительно и быстро проходит, а вышеперечисленные симптомы не оставляют сомнения в характере патологии. В подобных случаях медлить с медицинской помощью нельзя, необходимо срочное помещение в стационар.
Симптомы хронического панкреатита выражены незначительно, наиболее важными считаются нарушения в эндокринных и пищеварительных функциях железы. В иных ситуациях хронический вид панкреатита способен протекать без симптомов, или, в лучшем случае, маскироваться под другие патологии органов пищеварительной системы.
Проявления этой формы болезни также зависят от стадии ее развития. В начальном периоде определяется болевой симптом, боли достаточно сильные, хотя и слабее, чем в случае острой формы, процесс может продолжаться несколько лет, то возникая, то вновь затихая. После этого наступает другой период, с нарушениями выраженного характера, сопровождающего человека постоянно.
Под влиянием хронического течения болезни может претерпеть изменения сама форма поджелудочной железы, она начинает оказывать давление на кишечник и мешать продвижению по нему пищи. Также, снижаются возможности железы в выработке гормонов и ферментов, образуя тем самым, ферментную недостаточность.
Одним из симптомов панкреатита служит синдром Тужилина, когда на теле в области спины, живота и груди выступают красные яркие пятна, являющиеся аревризмами, не исчезающими при надавливании на них.
Формы
Как известно, панкреатит способен принимать острый и хронический вид, в свою очередь, острый вид заболевания может иметь несколько форм, каждая из которых обладает характерными признаками:
- Интерстициальный панкреатит, при котором возможно образование острого отека в поджелудочной железе.
- Геморрагический панкреатит с кровоизлияниями в тканях органа.
- Острый панкреонекроз, когда железа становится уплотненной с видимыми очагами распадающихся тканей.
- Острый холецистопанкреатит, диагностируется в случаях сочетания панкреатита с острым холециститом.
- Гнойный панкреатит, определяется в случаях имеющихся в железе гнойных очагов.
Все эти формы панкреатита нестабильны и при создании определенных условий могут легко переходить друг в друга.
Характерные изменения под действием патологического процесса в поджелудочной железе происходят и в ее видах. Так например:
- При остром панкреатите под влиянием воспаления изменяются ткани железы с появлением очагов некроза. Далее это состояние меняется на фиброз, в ней происходит атрофия или случается обызвествление. Нередко процесс проявляется отеками, нагноениями, множественными кровоизлияниями или абсцессами. Эти состояния у больных считаются очень серьезными и способны закончиться летальным исходом даже при проводимом лечении.
- В случае хронического панкреатита воспаление в железе развивается медленно, но постоянно, причем весь процесс сопровождается постепенным нарушением ее основных функций, нередко заканчивающимся фиброзом тканей. В результате ослаблений функций переваривания пищи у больных может развиться заболевание сахарным диабетом.
На основании различной симптоматики, которую приходится испытывать больным с хроническим панкреатитом, выделяются несколько видом болезни с собственным клиническим характером:
- Диспепсический, когда возникает вздутие живота, проявляются симптомы диареи, больные резко худеют;
- Бессимптомный, годами ничем себя не проявляющий;
- Псевдоопухолвый, отмечается желтушность кожного покрова и склер глаз;
- Болевой, с развитием болевых симптомов после еды или после распития спиртных напитков.
Выделяют еще один вид панкреатита – реактивный, когда острый вид заболевания сопровождается обострениями патологических состояний в двенадцатиперстной кишке, в желудке, в печени или в желчном пузыре.
Причины
Патологические изменения в поджелудочной железе нередко вызывают совершенно обычные факторы, тем не менее, способные повлиять на ее состояние. Этими причинами могут быть переедание, неправильное питание с преобладанием жирной или жареной пищи с острыми приправами и соусами. Часто развитию воспалительного процесса в поджелудочной железе способствует острое отравление алкоголем или постоянное злоупотребление спиртными напитками. Одной из причин панкреатита также может быть длительное пребывание в состоянии стресса и нервно-психическая нестабильность.
Панкреатит способен развиться у женщин при вынашивании ребенка и у мам в послеродовом периоде, для предотвращения возможных нарушений в состоянии поджелудочной железы необходимо внимательно относиться к своему питанию и употреблять здоровую и полезную пищу.
Причиной хронического панкреатита нередко бывает перенесенное острое заболевание, а также результат других болезней, таких как язва, холецистит, заболевания кишечника, печени и т.п.
Часто причиной панкреатита является желчекаменная болезнь, а также перенесенные травмы, отравления, вирусные заболевания, проведение диагностических процедур и хирургических вмешательств. Имеются случаи, когда воспалительный процесс в поджелудочной железе был спровоцирован высокими дозами витаминов Е или А.
Код по МКБ 10
В здравоохранении, для систематизации данных применяется международная классификация болезней или МКБ 10, которая пересматривается и дополняется раз в десятилетие. Благодаря этому нормативному документу, обеспечивается единый подход к проведению классификации заболеваний, он также используется в качестве классификатора при установлении диагнозов.
Имеется более сорока классификаторов панкреатитов, существующих для облегчения общения врачей и для объявления названия поставленного диагноза больному. На основании МКБ 10 панкреатит разделяется следующим образом:
- Острый панкреатит – К85;
- Хронический алкогольный панкреатит – К86;
- Другие хронические панкреатиты – К86.1.
Благодаря МКБ 10 больные всегда могут получить подробную информацию о своем заболевании и узнать о характере возможных отклонений и осложнений.
Диагностика
Ранняя квалифицированная медицинская помощь всегда способствует более быстрому устранению болезни и полному выздоровлению. Своевременная диагностика с определением характера патологии повышает эффективность проводимой терапии, однако, в случае с поджелудочным панкреатитом, именно выявление ранней его стадии проблематично.
Для определения панкреатита и его формы, проводят полное обследование пациента, используя в качестве диагностических методов следующее:
- Проведение оценки клинической симптоматики патологии;
- Лабораторные исследования биохимического материала;
- Проведение и оценка итогов ферментативных тестов;
- Использование инструментальной и аппаратной диагностики.
Большое значение в проведении диагностики придается анализу крови, который включает в себя общее и биохимическое исследование. В качестве инструментальных методов прибегают к следующим способам:
- УЗИ с обследованием органов брюшной полости, позволяет выявить увеличение железы или наличие камней в ее протоках;
- Использование рентгенодиагностики определяет имеющийся парез кишечника с нарушением его сократительных возможностей, ателектазу в легких и имеющийся выпот в плевральной полости;
- Гастродуоденоскопия способна выявить отек желудка и двенадцатиперстной кишки;
- Проведение ангиографии обнаруживает деформацию и смещение сосудов, а с помощью скопления контрастного вещества, определяет в них застойные явления.
При проведении диагностики панкреатита может быть недостаточно одного ультразвукового исследования, поэтому для получения достоверного результата может потребоваться полное обследование пациента. Нередко заболевание не проявляет специфических признаков и на УЗИ можно выявить лишь незначительные структурные изменения, имеющие диффузный характер или отечность железы, но и то, только в периоды обострений.
Лечение
Терапию для устранения заболевания проводят на основании стадий имеющихся деструктивных изменений в железе, используя для этого комплексные методы. С этой целью обеспечивают больному состояние покоя для поджелудочной железы, лекарственными препаратами подавляют выработку ферментов, очищают организм от наличия токсинов и принимают профилактические меры против гнойных осложнений.
Основное лечение заключается в приеме антибиотиков, обладающих широким спектром действия, проводят в случае необходимости переливание крови и плазмы, корригируя этим белковый обмен. При наличии сахарного диабета проводят его лечение, а в случае гнойного перитонита проводят оперативное вмешательство.
Пациенты с острым панкреатитом, испытывающие сильную боль, подлежат немедленной госпитализации, главной целью в этом случае является устранение болезненных симптомов. Второй этап терапии заключается в устранении нарушений в состоянии железы, купировании воспаления, приведения в норму процессов пищеварения в тонком кишечнике.
Случаи неэффективности консервативного лечения предусматривают хирургические операции.
Лечение народными средствами
Народные средства в качестве домашних способов лечения панкреатита рассматриваются только в качестве дополнения к основной терапии и лишь после консультации с лечащим врачом. С этой целью применяют различные отвары и настои на основе лечебных растений, а именно:
- Настой из пустырника, соцветий календулы и бессмертника песчаного. Это средство обладает противовоспалительными свойствами, способствует разжижению желчи и облегчает состояние больных панкреатитом.
- Состав из полыни горькой и ириса, способствует устранению симптомов обострения.
- Смесь трав, состоящая из равных частей зверобоя, шалфея, черники, сушеницы, полыни, ромашки и календулы в виде отвара также считается эффективным средством при лечении панкреатита.
- С этой целью используются корни девясила, лопуха, зверобой и хвощ полевой.
- В качестве эффективного средства, помогающего справиться с панкреатитом и усиливающего действие лекарственных препаратов, применяют свежевыжатый сок из картофеля и моркови.
- Семена тмина, сок алоэ, льняное семя, мед и прополис, каждое из этих средств способствует устранению патологических изменений в поджелудочной железе.
Обычно препараты, приготовленные по народным рецептам и использующие в своем составе лечебные травы, применяют натощак, за полчаса до приема пищи. У них нет противопоказаний кроме индивидуальной непереносимости.
Диета
Основные принципы диетотерапии заключаются в применении пищи, не оказывающей раздражающего действия на органы пищеварения и на поджелудочную железу. В этот список входят кисломолочные продукты, отварные или запеченные овощи.
Отварное нежирное мясо и рыба, сладкие ягоды и фрукты. С этим заболеванием на пользу пойдут различные каши из круп, тщательно разваренных, можно с добавлением молока. Принимать пищу необходимо не реже пяти — шести раз в день, не спеша и тщательно ее пережевывая.
В моменты обострений первые два дня выдерживают голодную диету, в это время разрешается только отвар шиповника, щелочная минеральная вода без содержания газа или некрепко заваренный чай.
Профилактика
В качестве мер профилактики, направленных против развития или обострения панкреатита, следует рассматривать следующее:
- Постараться сделать свой образ жизни более здоровым;
- Отказаться от вредных привычек в виде употребления алкоголя и курения;
- Следовать правилам здорового питания;
- Своевременно обнаруживать желчекаменную болезнь и лечить ее.
Основной целью профилактики является приостановка развития патологических процессов, устранение воспаления и недопущение осложнений. В случае хронического панкреатита профилактические меры заключаются в предотвращении воспаления железы и продлении сроков ремиссии, в устранении факторов, повышающих риск заболевания, в нормализации питания и повышении иммунитета.
Прогноз и последствия
Прогноз при заболевании панкреатитом зависит от многих причин и в большей мере определяется видом заболевания. Гибель больного чаще всего происходит от острых приступов при тяжелых стадиях патологии, когда смертность может достичь тридцати процентов. Основной причиной смерти остается неспособность организма справиться с воспалением, в результате чего возникает сердечная или почечная недостаточность.
Легкая степень заболевания редко заканчивается печальным исходом, в большинстве случаев в этой ситуации наблюдается выздоровление.
Если придерживаться и точно следовать всем врачебным рекомендациям, то можно повысить выносливость организма, что поможет снизить угрозу развития поджелудочного панкреатита, а также противостоять патологическим изменениям в состоянии этой важной железы.
Отзывы
Дорогие читатели, нам очень важно ваше мнение — поэтому мы будем рады отзыву о поджелудочном панкреатите в комментариях, это также будет полезно другим пользователям сайта.
При панкреатите, главное, в первые дни обострения ничего не есть, у моей сестры был такой приступ, ее увезли на скорой и не кормили первые четыре дня, только ставили капельницы.
Светлана
При приступе только воду типа Боржоми, но не увлекаться. Лучше пить простую воду и грелку холодную со льдом на область поджелудочной минут на 15, прикладывать каждые три часа.
Николай
Видео
Источник


