Гастроскопия видео поджелудочной железы
Фиброгастродуоденоскопия (ФГДС) — обследование поджелудочной железы с помощью окулярного или видеоэндоскопа. Но эта процедура при панкреатите напрямую не укажет на присутствие воспалительного процесса в железе.

Что оценивается при ФЭГДС:
- состояние слизистой оболочки пищевода, желудка, 12-перстной кишки (цвет, блеск, наличие эрозий, язв);
- выраженность складок этих органов, проходимость их просвета;
- перистальтика, содержимое полости пищевода, желудка и кишки;
- определяется внутрижелудочная рН, берутся измененные участки слизистой оболочки для биопсии.
Признаки вялотекущего панкреатита легко можно принять за симптомы другого заболевания. Поэтому эндоскопическое исследование иногда проводится с целью дифференциальной диагностики для исключения патологии желудка или 12-перстной кишки.
ФГДС и окончательный диагноз
Судить, присутствуют ли проблемы с поджелудочной, можно по наличию косвенных признаков: отек и набухание Фатерова сосочка и сфинктера Одди. Подобные изменения происходят из-за того, что ПЖ увеличивается в размерах, отекает ее паренхима. Это приводит к сдавлению главного протока и задержке панкреатических ферментов в нем.

Такие изменения не являются прямым доказательством воспаления поджелудочной железы, поскольку они могут присутствовать и при других патологиях ЖКТ.
Наиболее достоверно с помощью ФГДС можно установить:
- эзофагит – воспаление стенки пищевода;
- гастрит и гастродуоденит;
- рефлюксную болезнь;
- язвенное поражение желудка или 12ПК;
- стенозы (стойкое сужение просвета) этих органов;
- онкологические процессы в верхних сегментах ЖКТ.
Также врачам часто приходится сталкиваться с патологией желчевыводящих путей. Окончательный диагноз выставляется после тщательного опроса и осмотра. Нередко требуется проведение ультразвукового сканирования, сцинтиграфии или рентгенологического исследования желчных протоков.
Рентгенография – процедура, связанная с хоть и незначительным, но облучением исследуемой зоны или системы. Она назначается только при острой необходимости. Вначале проводят ФГДС. В случае подтверждения изменения со стороны органов пищеварения проводят рентгенографию.
ФГДС рекомендуется проводить в течение первых 72 часов с момента появления жалоб на острые боли в животе, рвоту. Процедура может помочь с диагнозом, если есть подозрение на острый билиарный панкреатит.
Если осмотр выявляет у больного желтуху, ему в срочном порядке назначается ФГДС. В ходе обследования становиться возможным дренирование главного панкреатического протока, что приводит к улучшению состояния больного. Снижается давление в системе протоков поджелудочной железы и пациенту становится легче

Рекомендуем ознакомиться: Что такое недостаточность кардии.
Методика проведения обследования
В большинстве случаев обследование проводится в плановом порядке, то есть у пациента есть время на подготовку. Исследование выполняется строго натощак; допустим легкий не поздний ужин, если процедура назначена на утро. При себе желательно иметь полотенце, направление и медицинскую карту.
Как проходит обследование:
- Пациент укладывается на левый бок, его просят слегка запрокинуть голову назад, а ноги согнуть в коленях.
- Врач аккуратно и медленно вводит зонд через рот в пищевод и просит сглотнуть слюну.
- Далее зонд проводится ниже – до желудка и начального отдела 12-перстной кишки.
Обычно осмотр длится не более 5-7 минут, после чего зонд аккуратно извлекается. Во время исследования желательно дышать спокойно и не делать резких движений. Для удобства медсестра возле головы ставит медицинский лоток.
Эндоскопия – достаточно востребованная процедура. Обычно её проводят при подозрении на гастрит, язвенное поражение слизистой оболочки или опухоль. При воспалительных заболеваниях ПЖ не стоит пренебрегать этим способом получения информации о развитии заболевания. Благодаря такой тактике будет быстрее назначено эффективное лечение.
Гастроскопия проводится как в государственных клиниках, так и на коммерческой основе в частном медицинском учреждении.
Если пациент будет правильно вести себя на ФГДС, неприятных ощущений и рвотных позывов практически не будет. Врачи рекомендуют во время введения зонда расслабиться и стараться дышать ровно.
После проведения ФГДС обычно не бывает негативных последствий, всё отрицательное воздействие сводится к болям в горле, как только прекратится действие обезболивающего.
Как подтвердить панкреатит?
Из указанного выше становится понятно, что ФЭГДС – это «золотой» стандарт диагностики заболеваний желудка и 12ПК, но никак не острого панкреатита.
В пользу воспаления поджелудочной железы будут говорить соответствующие симптомы: острая «кинжальная» боль в животе, которая часто носит опоясывающий характер, сильная рвота, жидкий стул, бледность и холодный пот.
Из исследований назначается:
- клинический, биохимический (белок, липаза, амилаза, АЛТ, АСТ) анализ венозной крови;
- анализ на фекальную эластазу, копроцитограмма;
- УЗИ поджелудочной железы, реже – КТ.
Лечение острого панкреатита всегда проходит в условиях стационара.
Рекомендуем ознакомиться: Комплексная диагностика панкреатита.

Понравился материал: оцени и поделись с друзьями
Источник
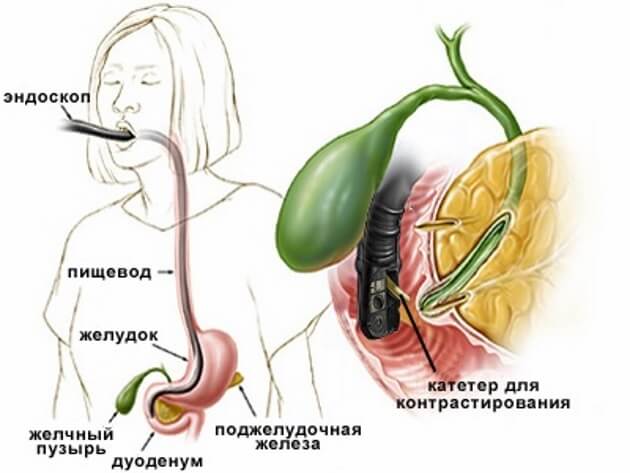
Эндоскопическая ретроградная холангио-панкреография (или сокращённо ЭРХПГ) является одним из самых эффективных неинвазивных методов диагностики и лечения желчных и панкреатических протоков.
С какой целью необходимо выполнять эндоскопию?
ЭРХПГ нужна для дифференциальной диагностики проходимости желчевыводящих путей, а также протоков поджелудочной железы. Эндоскопия применяется при сужении протоков, опухолях, камнях, лечении заболеваний поджелудочной железы и жёлчного пузыря (кист, опухолей, полип и т.п.), а также при скрытых кровотечениях, анемии, болезни Крона и так далее.
Эндоскопия желчных путей и поджелудочной железы позволяет обнаружить изменения в желчных путях и протоках поджелудочной железы, найти пораженное место, взять биопсию и провести срочную операцию.
поджелудочная железа
Эндоскопия желчных путей и поджелудочной железы: как проходит процедура?
Для проведения эндоскопии необходим специальный оптический прибор, называющийся дуоденофиброскоп. Гибкий зонд со встроенной оптической системой вводится перорально в большой сосочек двенадцатиперстной кишки. С использованием оптического фиброскопа в пластмассовую трубку вводят контрастное вещество, позволяющее окрасить пути желчного пузыря и крупные протоки поджелудочной железы, с целью лучшего их обнаружения. Во время эндоскопии могут одновременно провести мини инвазивную операцию пораженных участков, если в этом есть острая необходимость. Обычно такая операция применяется при перекрытиях желчевыводящих путей, внутренних кровоизлияниях и т.д.
Эндоскопия позволяет извлекать образцы ткани с целью обнаружить причину блокировки, определить микрофлору желкудка, а также развеять или подтвердить подозрения на наличие опухолей. Полученную ткань используют для цитологических и прочих исследований. С использованием специальных инструментов могут быть извлечены камни из жёлчных путей.
Эндоскопия желчных путей и поджелудочной железы эффективна в борьбе со:
- стенозом;
- сужением желчных протоков (используется стент, открывающий желчные пути, дренирующий желчь и поддерживающий проходимость жёлчных протоков);
- полипами (они удаляются);
- инородными телами (полностью извлекаются).
Также при процедуре вводятся различные медикаменты, останавливается внутреннее кровоизлияние при помощи клипирования и т.п.
Наркоз во время эндоскопии
При эндоскопии специалисты применяют кратковременную анестезию, которая быстро выводится из организма пациента. Она расслабляет, вызывает небольшую сонливость.
Контрастное вещество вводят перед эндоскопией внутривенно. Пациенту необходимо лечь на левый бок, через его рот вводится эндоскоп, и проводится обследование. Исследование проводится в стационарных условиях. Эндоскопия полностью безболезненна и комфортна. Возможно першение в горле, но оно пройдёт в течение получаса.
При ЭРХПГ используют специальный аэрозоль, обезболивающий полость рта и глотку, снимающий дискомфортные ощущения и улучшающий дыхание во время установки эндоскопа. Врач направляет оптический прибор (который размером с небольшой кусочек сахара) через рот и глотку в пищевод, желудок и дуоденальный сосочек, просвечивая двенадцатиперстную кишку. Всю информацию о состоянии желчных протоков и протока поджелудочной железы специалист получает из экрана монитора, транслирующего изображение протоков пациента. По результатам исследования врач сможет поставить точный диагноз и назначить лечение, которое, как показывает практика, в 95% случаев проходит успешно.
Эндоскопические исследования также могут провести, пока пациент спит. В таком случае внутривенно вводят снотворный препарат. Процесс контролирует анестезиолог.
В некоторых случаях во время инвазивных операций могут использовать общий наркоз.
Спустя полчаса после проведения ЭРХПГ пациенты возвращаются к нормальной жизни.
Как подготовиться к процедуре?
Чтобы пациенту провели эндоскопию, он не должен принимать никакую пищу за 6-8 часов до её начала. Только с позволения врача можно выпить немного воды. Когда до эндоскопии остаётся 3 часа, воду пить уже нельзя. При больном сердце, диабете и прочих хронических заболеваниях пациент обязан предупредить об этом врача.
При процедуре могут понадобиться:
1. Результаты анализов крови и функции её свертывания.
2. При наличии результатов компьютерной томографии или сканирования УЗИ пациент должен взять их с собой на процедуру (снимки или CD).
3. При высоком кровяном давлении и приёме сопутствующих лекарств пациент обязан сообщить эту информацию врачу-эндоскописту.
4. При наличии аллергии на лекарства нужно также донести эту информацию до специалиста.
5. Если у пациента диабет, ему ни в коем случае нельзя делать инъекцию инсулина утром перед проведением эндоскопии. Инсулин необходимо будет взять с собой. Также рекомендуется принести еду, которая понадобится после процедуры.
6. В случае приёма антикоагулянтов (аспирин, Plavix в их числе) либо препаратов для разжижения крови (к примеру, варфарин) необходимо навестить гастроэнтеролога, чтобы узнать, можно ли остановить приём медикаментов за неделю до проведения эндоскопии.
7. За 8 часов до процедуры пациент обязан не принимать ничего в пищу.
8. Беременным эндоскопия проводится в исключительных случаях: при повреждениях протоков поджелудочной железы, внутренних кровоизлияниях, диареях и других заболеваниях.
Что происходит после процедуры?
После проведения эндоскопии пациент остаётся в палате в течение получаса-часа. За ним наблюдают специалисты до тех пор, пока лекарство не прекратит действовать.
Запрещено пить воду и употреблять в пищу горячее в течение часа с момента обследования. После 60 минут пациенты вновь возвращаются к привычному режиму питания.
Также запрещается садиться за руль в течение 8 часов после процедуры. Это объясняется сонливость пациента и рассеянности его внимания ввиду приёма препаратов для обезболивания.
Если у пациента наблюдается повышенная температура, лихорадка, проблемы с глотанием, боли в области груди или живота, ему немедленно следует обратиться к своему лечащему врачу. Перед выпиской из больницы врач вручает пациенту результаты процедуры, а также направление для последующего лечения и исследования.
Какие осложнения могут возникнуть?
Осложнения при эндоскопии редки: они происходят примерно в 4% всех случаев и, как правило, требуют лечения. В случае если пациент должным образом не подготовлен к процедуре, он может столкнуться с:
- кровоизлиянием (которое прекращается само собой в большинстве случаев);
- прободением пищевода или кишечника (в редчайших случаях);
- травмами слизистой оболочки;
- признаками интоксикации и аллергии во время наркоза;
- воспалением поджелудочной железы (острым панкреатитом) из-за введения контрастного вещества (осложнение быстро устраняется введением временного протеза для протока);
- нарушением стенок полого органа во время взятия биопсии.
Как показывает практика, нарушения возможны из-за несоблюдения показаний и противопоказаний к проведению эндоскопии. В случае если пациент переносит осложнения, ему тут же назначают дополнительные исследования и оказывают своевременную помощь в лечении.
Источник

Диагностические мероприятия при панкреатите чрезвычайно важны, поскольку заболевание очень коварно и для лечения патологии необходимо как можно быстрее начать лечение.
Процедура имеет свои особенности, в частности, фгдс при диагностике панкреатита не указывает на прямые признаки недуга, поэтому некоторые врачи не считают нужным проводить эту процедуру, либо рассматривают ее результаты в последнюю очередь. Тем не менее, оценка результатов исследования поджелудочной железы должна входить в комплексное обследование пациента с подозрением на панкреатит.
Основные данные о процедуре
При фгдс в пищевод вводится специальная трубка для визуального осмотра пищевода, желудка и двенадцатиперстной кишки. Кроме панкреатита – воспаления поджелудочной железы – можно увидеть и метастазы онкологического поражения пищеварительного тракта.
Процедура проводится при помощи эластичной трубки и наконечника, на конце которого размещена лампочка. С ее помощью удается прицельно разглядеть картинки, оценить состояние слизистой оболочки.
Для приготовления к прохождению процедуры нужно исключить из рациона за несколько дней все продукты, которые вызывают повышенный метеоризм. За день до процедуры не надо переедать, а с утра не чистить зубы и даже не курить. Запрещено пить воду и даже необходимые лекарства, поскольку это может исказить результат исследования. Перед проведением важно уведомить врача о возможных аллергических реакциях. Во время проведения процедуры нельзя сглатывать слюну и пытаться разговаривать. С собой необходимо взять чистое полотенце. Обычно процедура проводится не долго, а уже через два часа исследуемый может кушать.

Результаты процедуры при остром течении заболевания
Если у пациента наблюдается острая стадия развития заболевания, то фгдс показывает косвенные признаки заболевания, пропустить которые нельзя. При острой стадии исследование сигнализирует о таких изменениях:
- определенное перемещение задней стенки желудка, которое происходит из-за увеличения размеров поджелудочной железы и выпячивания ее на сторону желудка;
- парапанкреатическое скопление жидкости;
- нарушение проходимости желчевыводящих протоков;
- уплотнение в структуре паренхимы;
- существенная деформация двенадцатиперстной кишки, в результате чего ее просвет может уменьшиться до размеров маленькой щели;
- появление язв и эрозий на слизистой оболочке двенадцатиперстной кишки или желудка, что говорит о возможном начале скорого желудочного кровотечения;
- наличие хронической язвы желудка;
- присутствие в желудке полипов;
- загибы (дивертикулы) двенадцатиперстной кишки;
- варикозное расширение кровеносных сосудов пищевода.
Выявление косвенных признаков при воспалении поджелудочной железы важно не только для диагностики заболеваний, а также для оценки сопутствующих осложнений, которые развились на фоне панкреатита. Поэтому при фгдс врачи обращают внимание на такие осложнения, как патологии желчевыводящих путей, двенадцатиперстной кишки и дуоденального сосочка.
Очень важно с диагностической точки зрения, если при проведении фгдс удается определить вклиненный камень или парапиллярный дивертикул, а если исследование дополнить еще и эзофагогастродуоденоскопией желчевыводящих путей, то можно получить исчерпывающую информацию и об их состоянии.
Особенности процедуры
Основная ценность фгдс в том, что при необходимости, из диагностической она может стать лечебной процедурой. Это чрезвычайно важно при билиарном панкреатите – заболевании, протекающем на фоне серьезного поражения печени и желчевыводящих путей. Симптомы такой патологии также можно увидеть на фгдс. Решение о применении лечебных мероприятий применяется на основе анализов и диагностики механической желтухи или холангита.
При других патологиях небилиарного происхождения такие мероприятия не считаются необходимыми и ограничиваются анатомическими особенностями пациента.
Процедура при хроническом процессе
При хроническом типе патологии фгс дуоденоскопия становится более информативной. С помощью процедуры можно выделить важнейшие изменения в слизистой оболочке желудка и двенадцатиперстной кишки и спрогнозировать изменения, которые могут произойти в ближайшее время. В частности эндоскопия дает возможность увидеть:
- эрозии и язвы на поверхности слизистой;
- варикозное расширение вен и как следствие – портальную гипертензию;
- цирротические изменения в тканях печени;
- деформацию желудка и двенадцатиперстной кишки, возникшие из-за давления поджелудочной железы;
- необратимые изменения большого дуоденального сосочка;
- патологии парапапиллярного участка (дивертикулы или полипы).
При введении контрастного вещества можно оценить проходимость желчевыводящих путей. Это могут быть проявления билиарного панкреатита, вовремя замеченные грамотным врачом. Также характерным является то, что практически у половины пациентов гастроскопия позволяет выявить изменение цвета слизистой оболочки желудка, отечность, покраснение и сыпь на этом фоне, словно манная крупа. Все чаще этот признак замечается у больных описторхозным панкреатитом. Также можно на фоне недуга встретить мельчайшие эрозии или папилломы.

В последнее время признаки панкреатита помогает определить эндоскопическая методика исследования поджелудочной железы. При ультразвуковом исследовании есть возможность лучше визуализировать структуру поджелудочной железы, ее головку, а также при необходимости взять биоматериал на анализ.
Как отмечают врачи, не раз практиковавшие такой способ забора материала, результаты биопсии дают довольно четкие результаты.
Противопоказания к проведению
При диагностике поджелудочной железы на предмет панкреатита нельзя надеяться. Что процедура довольно безопасна. В ряде случаев фгдс нельзя назначать пациентам с подозрением на панкреатит:
- при стенокардии, недавно перенесенном инфаркте миокарда или инсульте;
- когда у пациента диагностирована гипертоническая болезнь третьей степени;
- если имеются патологии лимфосистемы – шейный лимфаденит, лимфангит;
- при обнаружении в ходе исследования болезней глотки и гортани, но при избавлении от этих патологий исследование можно продолжить;
- психические отклонения;
- если есть опухоли и аневризмы;
- заболевания печени, сбои в системе кроветворения;
- увеличение щитовидной железы;
- сужение пищевода;
- патологии миндалин.
Часть из этих противопоказаний является относительными, а это значит, что при устранении фактора есть возможность вернуться к диагностике поджелудочной железы.
Фиброгастродуоденоскопия при исследовании состояния поджелудочной железы может давать ценнейшие диагностические данные, поэтому этот вид процедуры рекомендуют обязательно включать в диагностический комплекс. С другой стороны, все данные свидетельствуют не о прямых, а о косвенных признаках патологии, а на основании этих признаков поставить диагноз нельзя. Поэтому при назначении исследования от него не стоит отказываться, но при получении результатов всегда иметь это ввиду.
Список литературы
- Лекции по эзофагогастродуоденоскопии. Учебное пособие. Государственное образовательное учреждение дополнительного образования. Уральская медицинская академия. Челябинск 2007 г.
- Руководство по клинической эндоскопии под редакцией В.С. Савельева. М. Медицина, 1985 г.
- Благовидов Д.Ф., Данилов М.В., Соколов Л.К. Эндоскопическая панкреатохолангиография. Хирургия, 1977 г. №3, стр. 86–90.
- Галлингер Ю.И., Клявин Ю.А., Ежова Г.И. Экстренная фиброгастроскопия верхних отделов желудочно-кишечного тракта. Хирургия, 1975 г. №9 стр.29 – 34.
- Луцевич Э.В., Белов И.Н. Эндоскопия при желудочно-кишечных кровотечениях. Хирургия, 1976 г. №5 стр.80–85.
- Романов В.А. Эндоскопический атлас. 2-е издание, 2001г.
Источник


