Интрадуктальная муцинозная опухоль поджелудочной железы
Впервые опухоль описана в 1982 г. как новообразование с гиперпродукцией муцина, располагающееся внутри протоков ПЖ с экзофитным ростом в виде сосочков (триада К. Охеши). В течение последующего десятилетия появлялись единичные сообщения о выявлении муцинозных злокачественных опухолей ПЖ, однако отсутствие единого определения не позволяло классифицировать эти находки. Только в 1994 г. для таких опухолей было предложено вышеуказанное название, которое вошло в общепринятую терминологию и сохранилось и по сей день. С тех пор число публикаций, посвященных этой проблеме, резко увеличилось.
Эпидемиология
Внутрипротоковые папиллярные муцинозные опухоли относительно редки, их доля составляет до 3% от всех экзокринных опухолей ПЖ и 18% среди кистозных опухолей ПЖ. Несколько чаще болеют мужчины; возрастной диапазон при первичной диагностике составляет 37—80 лет (чаще 60—70 лет), средний возраст — 64 года. Вероятно, истинная частота внутрипротоковых папиллярных муцинозных опухолей значительно выше, поскольку многим больным выставляют диагноз острого или хронического панкреатита, что обусловлено рядом причин.
Во-первых, средний возраст клинической манифестации этой опухоли составляет 60-70 лет, когда подавляющее большинство больных имеет тяжелые сопутствующие заболевания, каждое из которых может привести к смерти. Во-вторых, аутопсию проводят не у всех больных, а если и выполняют, то при очевидной причине смерти (например, при остром инфаркте миокарда), поэтому ПЖ не уделяют должного внимания. По нашему опыту работы с различными отечественными патоморфологами при отсутствии макроскопически или пальпаторно определяемой опухоли, вскрытие ПЖ по её протоку практически не проводят.
Поскольку опухоль папиллярная, пропальпировать её невозможно, в ряде случаев невозможно даже увидеть её при осмотре макропрепарата (на поперечном срезе протока). Только лишь в том случае, если больной скончался от диагностированного обструктивного панкреатита, причина которого не ясна, есть хороший шанс диагностировать эту опухоль на аутопсии. В-третьих, внутрипротоковая папиллярная опухоль склонна к медленному прогрессированию. Аналогично (с длительно сохраняющимися симптомами) протекает и ХП.
При адекватной лекарственной терапии и отсутствии серьёзного мониторинга (с использованием всех доступных методик визуализации) как исходно, так и в динамике, течение заболевания может продолжаться несколько лет, пока не произойдёт озлокачеетвление со всеми вытекающими последствиями. В-четвёртых, как ни печально это признавать, значительный вктад в гиподиагностику внутрипротоковых папиллярных муцинозных опухолей вносит низкая осведомлённость как практических врачей, так и некоторых морфологов о существовании этой опухоли.
Патоморфология
Опухоль характеризуется внутрипротоковой пролиферацией муцинпродуцирующих клеток, располагающихся в виде сосочков. Гиперсекреция муцина и затруднение оттока секрета при большом количестве сосочков в пределах одного протока может приводить к его кистозному расширению. Если очагов опухолевого роста несколько (фокальный или диффузный тип опухоли), расширение протоков ПЖ выше места сужения может носить ограниченный характер.
Клеточная атипия варьирует от минимальной до тяжёлой, что предполагает подразделение этих опухолей на аденомы, пограничные опухоли и интрацуктальные карциномы (т.е. на доброкачественные, пограничные и злокачественные опухоли). Кроме того, кпеточная дифференцировка может быть различной — интестинальной, панкреатобилиарной и онкокистозной. В основном внутрипротоковые папиллярные муцинозные опухоли растут медленно, однако в 30% случаев они прорастают окружающие ткани и метастазируют. Наиболее частое расположение опухоли — проток ПЖ в проекции её головки. Предполагают, что опухоли, возникшие из второстепенных протоков, имеют лучший прогноз, нежели те, что происходят из основного протока ПЖ.
До сих пор отсутствуют иммуногистохимические и молекулярные маркёры опухоли, не совсем изучены механизмы изменчивости папиллярного компонента, степени секреции муцина, причин вариабельного распространения опухоли и т.п. В ряде случаев эту опухоль крайне трудно отличить от других новообразований, в частности от панкреатической интраэпителиальной неоплазии (PanlNs), поэтому в последние годы в действующую классификацию внесены поправки, благодаря которым можно разграничить эти опухоли.
Этиопатогенез
Этиопагогенез внутрипротоковых папиллярных муцинозных опухолей в настоящее время остаётся загадкой. Интересен следующий факт — такая опухоль, ассоциированная с цистадеиокарциномой, гистологически характеризуется наличием инвазивного компонента с трубчатой или муцинозной структурой. Тубулярная инвазия имеет сходство с протоковой цистадеиокарциномой, в то время как муцинозная часть опухоли представлена коллоидом (муцинозная некистозная карцинома). Кроме того, внутрипротоковые папиллярные опухоли с тубулярной, подобной протоковой иистаденокарциноме, инвазией, характеризуются панкреатобилиарным типом дифференцировки клеток, в то время как опухоль с муцинозноподобной инвазией характеризуется гастроинтестинальным фенотипом.
Исследования последних лет, в некоторой степени приоткрывающие завесу таинственности над патогенезом этой опухоли, посвящены изучению продукции муцина опухолевыми клетками. Было обнаружено, что опухоли с различной дифференцировкой клеток (разным фенотипом) продуцируют разные муцины. Так, опухоли с гастроинтестинальным фенотипом, продуцируют MUC-2, а опухоли с панкреатобилиарным фенотипом — только MUC-1. Кроме того, был обнаружен третий тип опухоли, способный к одновременной продукции муцинов обоих типов — MUC-1 и MUC-2.
Эта разновидность в последствии была названа онкокистозным подтипом внутрипротоковой папиллярной муцинозной опухоли. Результаты этих исследований наводят на мысль, что термин внутрипротоковая папиллярная муцинозная опухоль — собирательное понятие, объединяющее, по крайней мере, три разновидности опухолей, достаточно близких по строению, но различных по иммунофенотипу секретируемого ими муцина. Наиболее часто выявляют гастроинтестинальный MUC-2- фенотип.
Гастроинтестинальный MUC-2+ фенотип составляет одну иммунофенотипическую группу с MUC-2+ коллоидной (муцинозной некистозной) карциномой, что предполагает возможность превращения внутрипротоковой папиллярной муцинозной опухоли в эту разновидность злокачественного новообразования. MUC-l+ панкреатобилиарный тип связан, возможно, с протоковой цистадеиокарциномой. Третий тип протоковой папиллярной опухоли — онкокистозный, возможно, может озлокачествляться, трансформируясь в карциному, однако гистологические и биологические особенности последней остаются неизученными.
Молекулярные механизмы, вктючающиеся при нарушении регуляции гена MUC при внутрипротоковой папиллярной опухоли, остаются пока неизвестными. Возможно, они определяются другими клетками, что косвенно подтверждается различным прогнозом при разных типах папиллярной опухоли — как мы отмечали выше, MUC-2+ тип отличается более благоприятным течением. Существует предположение о существовании неидентифицированной в настоящее время мутации, определяющей развитие интрадуктальной папиллярной муцинозной опухоли. Предположение это основано на факте частой ассоциации этих опухолей с другими внепанкреатическими злокачественными новообразованиями, а также с синдромом Пейтца—Егерса. Диагностика
Клиническая картина
Характерны симптомы острого или хронического панкреатита, реже опухоль выявляют случайно. Частота тяжёлых деструктивных панкреатитов при внутрипротоковой папиллярной опухоли не превышает 2%.
Большинство симптомов аналогичны таковым при ХП — боли в эпигастрии с усилением после приёма пищи, диспептические расстройства, астенические симптомы, признаки эндо- и экзокринной недостаточности, похудание.
Механическая желтуха возникает в 20% случаев, сс появление косвенно свидетельствует о злокачественном варианте опухоли. Крайне редко обнаруживают асцит.
Частота встречаемости сахарного диабета при внутрипротоковых папиллярных муцинозных опухолях достигает 11%, однако истинная причина эндокринной недостаточности до сих пор не установлена. Если речь идёт о протоковой аденокарциноме, быстро распространяющейся по паренхиме ПЖ с замещением опухолевой тканью островков Лангерганса, то, как правило, говорят о панкреатогенном сахарном диабете, вторичном по отношению к раку ПЖ. При внутрипротоковых папиллярных опухолях инвазия в паренхиму ПЖ происходит не так часто, и менее выражена, чем при раке, поэтому механизм диабета при этих новообразованиях не совсем понятен. Возможно, сахарный диабет развивается на фоне рецидивирующего обструктивного панкреатита, приводящего к воспалительным, деструктивным, кистозным, фиброзным и атрофическим изменениям как экзо-, так и эндокринной части ПЖ.
Дефицит массы тела обнаруживают у 42% больных. Как и при панкреатите, он обусловлен рядом причин. Во-первых, гиперпродукция муцина на ранних этапах развития опухоли может приводить с временной обструкции выводных протоков ПЖ, что обусловливает болевой абдоминальный синдром после приёма пищи. Дальнейший рост опухоли приводит к уменьшению просвета поражённого протока (или протоков) с нарастанием клинических проявлений. Боль вынуждает больных отказываться от приёма пищи, чтобы предотвратить, таким образом, её повторное возникновение (ситофобия). Во-вторых, растущая, метаболически активная опухоль потребляет для собственных нужд всё необходимое. Нарушение обмена веществ обусловлено и сахарным диабетом, осложняющим течение опухоли.
В-третьих, нарушенный отток панкреатического сока в просвет ДПК приводит к развитию экзокринной недостаточности ПЖ, способствуя нарушению пищеварения и всасывания питательных веществ.
Методы визуализации. Для скрининга, как и при других опухолях ПЖ, используют УЗИ и КТ. Эффективность диагностики существенно повышается при информированности врачей о существовании этой необычной опухоли. На эффективность диагностики влияет также расположение опухоли (в основном протоке ПЖ или в более мелких протоках).
Во всех случаях, когда при скрининговом УЗИ выявляют дилатацию протока ПЖ при отсутствии объективной причины блока (опухоли головки ПЖ больших размеров, камней в общем жёлчном протоке, опухоли БДС и т.п.) и анамнестических данных заранее имевшую место патологию, способствующую развитию Рубцовых изменений БДС и терминального отдела протока ПЖ, в первую очередь надо думать о наличии у больного внутрипротоковой папиллярной опухоли. При диффузной форме опухоли может быть расширено несколько протоков, при сегментарной — как правило, один.
Другой важнейший признак внутрипротоковых папиллярных опухолей — распространённая атрофия паренхимы ПЖ, обычно пропорциональная степени протоковой дилатации. Далеко не всегда при УЗИ можно выявить чёткие зоны внутрипротоковых блоков, а уж тем более определить, чем они вызваны — муциновыми «пробками» или папиллярными разрастаниями. Третий признак опухоли патогномоничен — наличие гипоэхогенных микро- или макрокистозных изменений паренхимы ПЖ по типу «пчелиных сот»; связь этих кист с дилатированными протоками при УЗИ выявляют не всегда.
В ряде случаев у больных обнаруживают кальцификацию и панкреатолитиаз, обусловленные как рецидивирующим панкреатитом, так и отложением солей кальция в муциновых «пробках».
При КТ с контрастированием зона опухоли значительно лучше накапливает контрастное вещество, чем окружающая паренхима. В просвете расширенного протока ПЖ можно выявить гиперэхогенные включения, соответствующие муциновым «пробкам» или папиллярным разрастаниям.
При длительном течении новообразования, расположенного в головке ПЖ, опухолевая инфильтрация вместе с кистозными изменениями протоков может достигать больших размеров, занимая всю головку железы. В результате сдавливается интрапанкреатический отдел общего жёлчного протока с развитием билиарной гипертензии. В ряде случаев у больных возникает асцит, обусловленный пропотеванием жидкостного компонента кист, поскольку стенка кист может быть достаточно тонкой, а давление внутри кист значительно большим, чем в полости брюшины.
Выраженная протоковая дилатация при отсутствии атрофических изменений паренхимы, особенно при наличии чётко определяемых внутрилротоковых папиллярных разрастаний, — признак озлокачествления опухоли. Даже при начальных этапах озлокачесгвления всегда присутствует кистозный компонент, что важно учитывать при дифференциальной диагностике с протоковой аденокарциномой. Наличие кистозного расширения коллатеральных протоков в сочетании с внутрипротоковыми разрастаниями существенно упрощает диагностику диффузных форм. При сегментных формах результаты КТ не столь специфичны.
Несмотря на ряд условно специфичных признаков при УЗИ, КТ и МРТ, необходимо выявить сами внутрипротоковые папиллярные разрастания. Ранее с этой целью применяли только ЭРХПГ, однако совершенствование программ КТ и МРТ, появление ЭУС и МРХПГ позволяет в настоящее время с достаточной точностью выявлять внутрипротоковые разрастания. Достаточно чувствительный метод диагностики внутрипротоковых папиллярных опухолей — проведение МРХПГ с внутривенным ведением карбахола (секретина). Самый современный метод диагностики, позволяющий осуществить визуальный осмотр протока ПЖ и произвести биопсию опухоли. — вирсунгоскопия, дополняющая ЭУС.
Дифференциальная диагностика с первичными панкреатитами основана на возрастном критерии (в среднем 42 года при рецидивируюшем хроническом панкреатите), половом критерии (хроническим панкреатитом, не связанным с очевидной патологией билиарного тракта, страдают преимущественно мужчины), а также на факте отсутствия у многих больных внутрипротоковой папиллярной опухолью отягощенного анамнеза по злоупотреблению алкоголем и табакокурению.
Дифференциальная диагностика с серозной цистаденомой достаточно трудна и основана на возрастных (при пистаденомах средний возраст больных на Шлет меньше), половых (цистаденома встречается у женщин в 7 раз чаще) отличиях и более благоприятном течении (чаше скрытом) цистаденомы. Расположение опухоли, демографические признаки, образ жизни не позволяют разграничить эти кистомы. Внутрипротоковая папиллярная опухоль чаще протекает с клиническими проявлениями и с развитием осложнений, чем при цистаденомах.
Дифференциальная диагностика с муцинозной цистаденомой также трудна, однако она имеет меньшее значение, поскольку в обоих случаях показано радикальное хирургическое лечение. Отмечают некоторые возрастно-половые, клинические и топографические отличия, поскольку мупинозная цистаденома встречается, в подавляющем большинстве случаев, у женщин среднего возраста, в 93% случаев она располагается в теле и хвосте ПЖ, практически всегда протекает бессимптомно.
Лечение
Всем больным внутрипротоковой папиллярной муцинозной опухолью показано хирургическое лечение в виде панкреатодуоденальной резекции либо панкреатэктомии, несмотря на высокий средний возраст больных (65—70 лет), имеющих много сопутствующих заболеваний. До операции должен быть установлен морфологический диагноз.
Ориентация на хирургическое лечение у всех больных в обязательном порядке вполне оправдана, поскольку даже при доброкачественной папиллярной опухоли на момент первичного установления диагноза риск озлокачествления высок; значительна вероятность развития рецидивирующего обструктивного панкреатита, грозного своими осложнениями. В специализированных центрах, занимающихся хирургией ПЖ, летальность после панкреатодуоденальной резекции при внутрипротоковых папиллярных муцинозных опухолях не превышает 5%, при дистальной резекции смертельных случаев, как правило, и вовсе нет.
Маев И.В., Кучерявый Ю.А.
Опубликовал Константин Моканов
Источник
Лучевая диагностика внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы
а) Терминология:
1. Сокращения:
• Внутрипротоковая папиллярная муцинозная опухоль (intraductal papillary mucinous neoplasm-IPMN)
2. Синонимы:
• Внутрипротоковое папиллярное муцинозное новообразование, протоковая эктатическая муцинозная цистаденома, муцинозная гиперсекреторная опухоль, муцин-продуцирующая опухоль
3. Определения:
• Кистозное новообразование поджелудочной железы, развивающееся из муцин-продуцирующего эпителия главного протока поджелудочной железы и/или его боковых ветвей, характеризующаяся вариабельным злокачественным потенциалом
б) Визуализация:
1. Общая характеристика:
• Основные диагностические признаки:
о Резко расширенный главный проток поджелудочной железы при отсутствии обтурирующего объемного образования
о Кистозное новообразование головки или крючковидного отростка поджелудочной железы с мелкими кистозными полостями, сообщающееся с главным протоком поджелудочной железы
• Локализация:
о Как правило, в головке/крючковидном отростке железы
о Может быть множественным (21-40%); примерно в 20% случаев поражает всю поджелудочную железу
• Размеры:
о Кисты боковых ветвей обычно имеют размеры 0,5-2,0 см; могут вырастать > 3 см
• Морфология:
о Опухоли главного панкреатического протока: расширение главного протока (> 5 мм); отсутствует причина обструкции
о Опухоль боковой ветви протока: мультикистозное новообразование, сообщающееся с главным панкреатическим протоком
о Смешанный тип: признаки обоих типов опухолей
2. УЗИ при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Опухоль главного панкреатического протока: расширенный проток может содержать источники низкоинтенсивных эхосигналов (муцин или интрамуральные узлы)
• Опухоль боковой ветви протока: анэхогенное или гипоэхогенное кистозное образование ± перегородки; может определяться соустье с протоком железы и его расширение
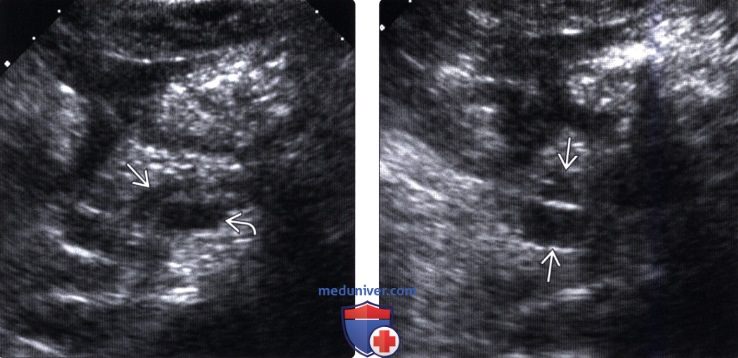
(Левый) На поперечном косом УЗ срезе брюшной полости определяется расширенный главный проток поджелудочной железы. Также видна верхняя брыжеечная вена.
(Правый) У этого же пациента при УЗИ брюшной полости в головке поджелудочной железы в каудальном направлении от главного протока железы выявлено прилегающее к нему многокамерное кистозное новообразование.
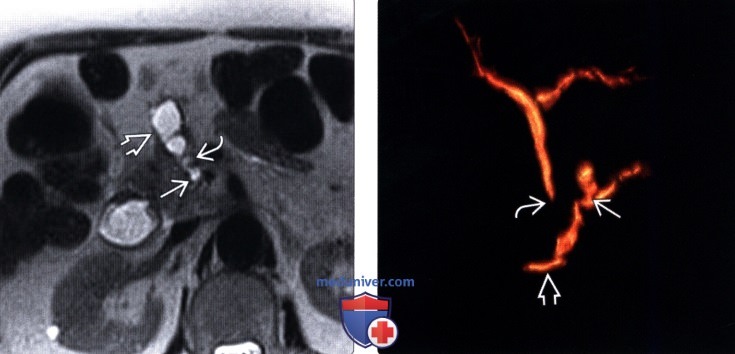
(Левый) У этого же пациента при Т2-ВИ МРТ на аналогичной томограмме визуализируется тонкостенное тубулярное кистозное новообразование с криволинейным соустьем с главным протоком поджелудочной железы, что соответствует картине внутрипротоковой папиллярной муцинозной опухоли боковой ветви главного протока.
(Правый) При МР холангиопанкреатографии в режиме 3D-реконструкции лучше визуализируется соустье между кистозным новообразованием и главным протоком поджелудочной железы, что соответствует картине внутрипротоковой папиллярной муцинозной опухоли боковой ветви главного протока. Случайно выявлен длинная сегментарная стриктура общего желчного протока.
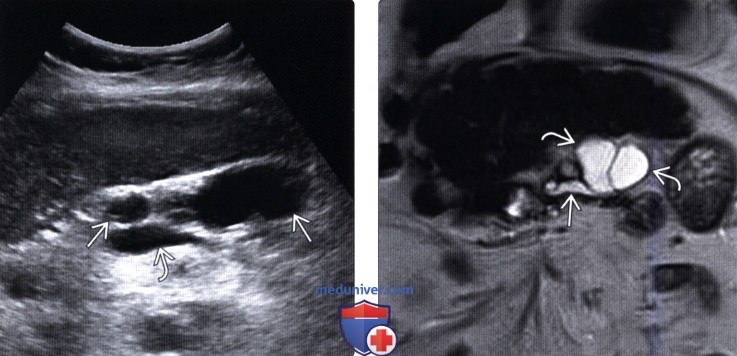
(Левый) При УЗИ брюшной полости в головке/теле поджелудочной железы определяются множественные овальные и удлиненные кистозные новообразования. Также заметна селезеночная вена.
(Правый) При МРТ в режиме Т2 HASTE на корональной томограмме в теле поджелудочной железы лучше визуализируется удлиненное кистозное расширение боковой ветви протока и изогнутое соустье с расширенным главным протоком поджелудочной железы.
3. Другие методы исследования:
• Эндоскопическое УЗИ:
о Более высокое пространственное разрешение по сравнению с традиционным УЗИ брюшной полости; могут определяться внутренние перегородки, интрамуральные узлы, утолщение стенки
о Используется в качестве метода контроля при аспирации кисты и биопсии мягкотканных компонентов:
— Содержимое кисты: при озлокачествлении высокие уровни ракового эмбрионального антигена; уровень <5 нг/мл исключает наличие муцинозного новообразования
4. Рентгенография при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Эндоскопическая ретроградная холангиопанкреатография:
о Патогномоничным для внутрипротоковой папиллярной муцинозной опухоли является пролабирующая в просвет кишки ампула Фатера в виде «рыбьего глаза»
о Дефекты заполнения расширенного главного протока поджелудочной железы обусловлены чрезмерной продукцией слизи; кистозная дилатация ветви протока
о Традиционно используется для выявления соустья с главным протоком железы
5. КТ при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Опухоль главного панкреатического протока: > 5 мм, извитой; сегментарное или диффузное поражение
• Опухоль боковой ветви протока: многокамерное кистозное новообразование, возможно, сообщающееся с главным протоком железы:
о Скопления мелких кист типа виноградной ветви или тубул и дуг; может быть многоочаговой
• При КТ с контрастным усилением может выявляться контрастное мягкотканное утолщение или узлы стенки
6. МРТ при внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Т1-ВИ: гипоинтенсивна
• Т2-ВИ: опухоли как боковой ветви протока, так и желчно-панкреатического протока гиперинтенсивны:
о Опухоль боковой ветви протока: очаговое или мультифокальное дольчатое кистозное новообразование с тонкими внутренними перегородками:
— Скопление мелких Т2-ярких кист; ± криволинейное Т2-гиперинтенсивное соустье с главным протоком железы
• МР холангиопанкреатография:
о Т2-гиперинтенсивное соустье с протоком железы лучше всего выявляется в режимах тонких срезов и толстых блоков
о Могут выявляться внутрипротоковые узлы, вызывающие дефекты заполнения → усиливают опасения об озлокачествлении опухоли
о При наличии злокачественного новообразования применяется для диагностики обструкции
• Т1-ВИ с контрастным усилением:
о Обычно контрастируемые структуры отсутствуют
о Контрастное мягкотканное утолщение или узел в просвете протока или кистозного образования указывает на озлокачествление опухоли
7. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о КТ или МРТ имеют большое значение при выявлении факторов риска злокачественного перерождения опухоли
о Эндоскопическое УЗИ: более точный метод диагностики по сравнению с КТ и МРТ:
— Инвазивная методика
— Наиболее точный метод оценки морфологии опухоли, может использоваться как метод контроля при выполнении аспирации кисты/биопсии
о МР холангиопанкреатография:
— Наиболее информативная методика выявления соустья с протоком железы
• Рекомендации по методике проведения исследования:
о Первичная диагностика и морфологическая характеристика кистозных новообразований поджелудочной железы размерами > 1 см:
— КТ с контрастным усилением с криволинейной плоскостной реконструкцией; или МРТ с контрастным усилением с МР холангиопанкреатографией (в плоскости главного протока поджелудочной железы)
— Оценка факторов высокого риска или тревожных признаков
о Наблюдение с выполнением контрольных МРТ с контрастным усилением/МР холангиопанкреатографии
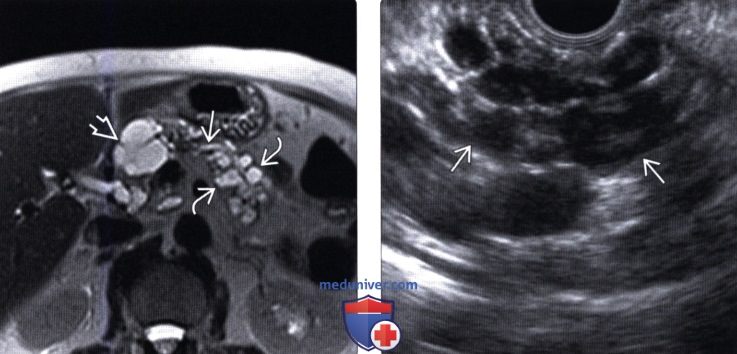
(Левый) При Т2-ВИ МРТ на аксиальной томограмме на протяжении тела и хвоста поджелудочной железы визуализируется кистозные образования в виде виноградной грозди и многокамерное кистозное новообразование в шейке железы. Обратите внимание на слегка расширенный панкреатический проток видимо, имеющий соустья с некоторыми из новообразований (не показаны).
(Правый) У этого же пациента при эндоскопическом УЗИ на всем протяжении поджелудочной железы определяются скопления множественных тонкостенных кистозных новообразований, что соответствует картине обширной внутрипротоковой папиллярной муцинозной опухоли боковых ветвей панкреатического протока.
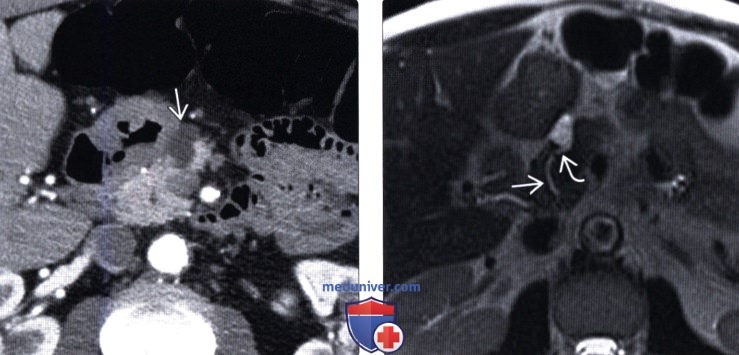
(Левый) При КТ на аксиальной томограмме в головке поджелудочной железы определяется тонкостенное удлиненное неконтрастируемое кистозное новообразование .
(Правый) У этого же пациента при Т2-ВИ МРТ на аксиальной томограмме лучше визуализируется криволинейное соустье между кистозным новообразованием и слегка расширенным главным протоком поджелудочной железы, что соответствует картине внутри протоковой папиллярной муцинозной опухоли боковой ветви панкреатического протока.
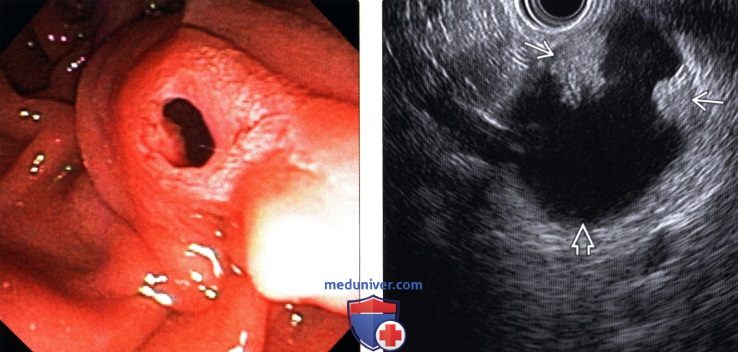
(Левый) При эндоскопическом исследовании непосредственно визуализируется классический симптом — протрузия большого дуоденального соска в виде «рыбьего глаза» и выделение из него муцина, что патогномонично для внутри протоковой папиллярной муцинозной опухоли.
(Правый) При эндоскопическом УЗИ визуализируется крупное кистозное образование головки поджелудочной железы, непосредственно сообщающееся с резко расширенным панкреатическим протоком (не показан). Обратите внимание на наличие узлов на стенке образования, что является тревожным признаком и указывает на озлокачествление.
в) Дифференциальная диагностика внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
1. Муцинозная кистозная опухоль поджелудочной железы:
• Солитарная; не сообщается с главным протоком поджелудочной железы; могут выявляться периферические кальцинаты
• Обычно локализуется в теле/хвосте поджелудочной железы и выявляется у женщин среднего возраста
2. Серозная цистаденома поджелудочной железы:
• Солитарная; не сообщается с главным протоком поджелудочной железы; может наблюдаться кальциноз по типу колеса со спицами
• Обычно локализуется в теле/хвосте поджелудочной железы, диагностируется у женщин пожилого возраста
3. Хронический панкреатит:
• Атрофичнная поджелудочная железа, расширенные протоки, кальцинаты паренхимы
4. Псевдокиста поджелудочной железы:
• Возможно наличие соустья с главным протоком железы или его ветвью
• Картина и/или анамнестические данные об остром или хроническом панкреатите
5. Протоковая аденокарцинома поджелудочной железы:
• Солидное инфильтративное образование, вызывающее обструкцию главного панкреатического протока

(Левый) При КТ на аксиальной томограмме определяется выраженное диффузное расширение главного протока поджелудочной железы с мягкоткаными узлами в просвете протока.
(Правый) У этого же пациента при криволинейной плоскостной реконструкции наблюдается диффузное расширение главного протока поджелудочной железы, сообщающегося с кистозным образованием головки железы. Обратите внимание на неравномерное мягкотканное утолщение и узловатость на периферии.
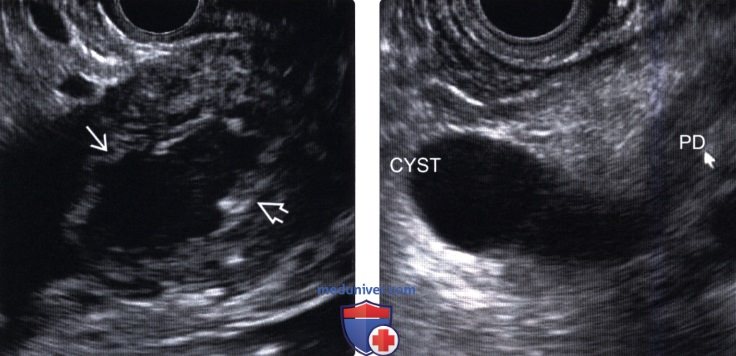
(Левый) У этого же пациента при эндоскопическом УЗИ лучше визуализируются узловатость стенки кистозного образования головки поджелудочной железы, сообщающегося с расширенным главным протоком железы (не показан).
(Правый) У другого пациента при эндоскопическом УЗИ визуализируется диффузно расширенный проток поджелудочной железы (обозначенный PD), сообщающийся с фокальным кистозным новообразованием (обозначено CYST), что соответствует картине внутрипротоковой папиллярной муцинозной опухоли главного протока.
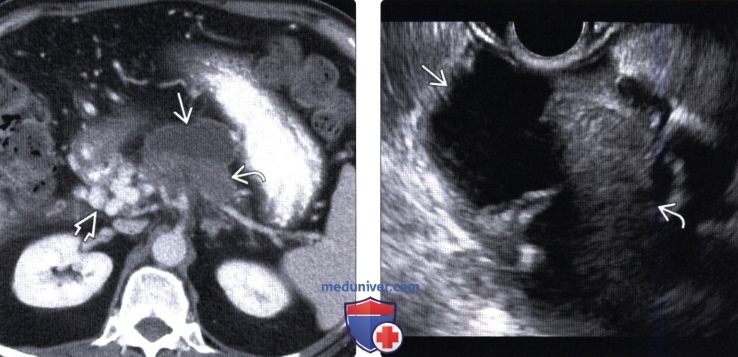
(Левый) При КТ с контрастным усилением на аксиальной томограмме определяются выраженное расширение протока поджелудочной железы и крупное инфильтративное мягкотканное образование что указывает на озлокачествление внутрипротоковой папиллярной муцинозной опухоли главного протока. Обратите внимание на кавернозную трансформацию воротной вены вследствие венозной окклюзии, вызванной объемным образованием.
(Правый) При эндоскопическом УЗИ той же зоны визуализируется значительно расширенный заполненный муцином проток, содержащий источники низкоинтенсивных эхосигналов, а позади протока — крупное мягкотканное объемное образование.
г) Патология:
1. Общая характеристика:
• Кистозное расширение сегмента протока поджелудочной железы вследствие протрузии в просвет протока эпителиального папиллярного новообразования
2. Классификация внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• Опухоль главного протока: считается предшественником инвазивной карциномы протока поджелудочной железы
• Опухоль боковой ветви протока: обычно доброкачественная, риск озлокачествления низок
• Смешанный тип: ведет себя аналогично опухоли главного протока
• Критерии Tanaka (модифицированные в классификацию Sendai): в зависимости от результатов лучевых исследований внутри-протоковая папиллярная муцинозная опухоль подразделяется на опухоли высокого риска, подозрительные опухоли и опухоли низкого риска; на основании этой классификации принимается решение о тактике лечения:
о Признаки опухоли высокого риска: механическая желтуха при наличии кистозного новообразования головки поджелудочной железы, наличие у кисты контрастного солидного компонента или размеры главного протока поджелудочной железы > 10 мм
о Признаки подозрительной опухоли: размеры наиболее крупной кисты >3 см, утолщенная/контрастная стенки кисты, размеры главного протока поджелудочной железы 5-9 мм, неконтрастный интрамуральный узел или резкое изменение диаметра главного протока железы с атрофией паренхимы
о Признаки опухоли низкого риска: отсутствуют подозрительные опухоли, размеры наиболее крупной кисты <3 см
о По результатам лучевых исследований принимается решение о дальнейших периодических исследованиях, выполнении эндоскопического УЗИ или хирургической резекции
3. Макроскопические и хирургические особенности:
• Опухоль главного протока поджелудочной железы: образование или узел в расширенном заполненном муцином протоке
• Опухоль боковой ветви протока: может быть мультифокальной, отсутствуют узлы, содержит застойный муцин; на макропрепаратах может не определяться соустье внутрипротоковой папиллярной муцинозной опухоли боковой ветви с главным протоком поджелудочной железы
4. Микроскопия:
• Эпителий гистологически аналогичен эпителию муцинозного типа, выстилающему муцинозные кистозные опухоли, но окружен стромой овариального типа
• При макроскопически определяемой инвазии отмечаются различные степени дисплазии:
о Опухоли главного протока поджелудочной железы: -40% содержат инвазивную карциному
о Опухоли боковой ветви протока: в большинстве из них дисплазия отсутствует или выявляется дисплазия низкой степени
• Может наблюдаться фиброзная атрофия окружающей паренхимы вследствие обструкции протока:
о Может приводить к развитию кальцифицирующего обструктивного панкреатита; однако обычно кальциноз не затрагивает саму опухоль
д) Клинические особенности внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
1. Проявления:
• Наиболее частые жалобы/симптомы:
о >60% кистозных новообразований поджелудочной железы обнаруживаются случайно
о Может проявляться неспецифическими симптомами: тошнотой/рвотой, болями в животе, потерей веса, анорексией
• Другие жалобы/симптомы:
о Опухоль главного протока поджелудочной железы может вызывать развитие панкреатита вследствие обструкции протока из-за чрезмерной продукции муцина
• Сопутствующая патология:
о Внепанкреатические злокачественные опухоли, чаще всего карцинома желудка, ободочной или прямой кишки
о Возможно, обширная внутрипротоковая папиллярная муцинозная опухоль боковых ветвей протока чаще встречается после трансплантации органов и на фоне иммуносупрессии
2. Демография:
• Возраст:
о Средний возраст на момент постановки диагноза: 68 лет; в пределах 60-80 лет
• Пол:
о М>Ж
3. Естественное течение и прогноз:
• Общая пятилетняя выживаемость пациентов с внутрипротоковой папиллярной муцинозной опухолью — около 60%
• До 70% опухолей главного протока поджелудочной железы перерождаются в инвазивную карциному
• Опухоли боковых ветвей протока зачастую ведут себя гораздо менее агрессивно, при размерах опухоли <3 см риск малигнизации низкий
• Опухли смешанного типа как правило протекают так же, как и опухоли главного протока поджелудочной железы
• Даже после резекции показано длительное наблюдение из-за риска синхронного или метахронного мультифокального поражения
4. Лечение внутрипротоковой папиллярной муцинозной опухоли поджелудочной железы:
• На основании результатов лучевых исследований в соответствии с критериями Tanaka принимается решение о хирургической резекции, выполнении эндоскопического УЗИ или наблюдения с периодическими контрольными обследованиями
• Во всех случаях внутрипротоковой папиллярной муцинозной опухоли при наличии факторов высокого риска выполняется хирургическая резекция опухоли:
о При отсутствии инвазивного компонента отмечается высокая пятилетняя выживаемость (94-100% по сравнению с 40-60%)
о При инвазивной опухоли частота рецидива составляет 50-65% по сравнению с <8% при отсутствии инвазии
• При наличии подозрительных признаков выполняется эндоскопическое УЗИ с биопсией и/или аспирацией
• При крупных кистах > 3 см при отсутствии подозрительных признаков также следует выполнять эндоскопическое УЗИ
• При отсутствии вызывающих беспокойство признаков периодичность обследований определяется размерами кисты:
о <1 см: КТ/МРТ раз в 2-3 года
о 1-2 см: КТ/МРТ ежегодно в течение двух лет, затем, при отсутствии динамики, интервал увеличивается
о 2-3 см: эндоскопическое УЗИ раз в 3-6 месяцев, затем, при отсутствии изменений, интервал между исследованиями увеличивается, чередуются МРТ и эндоскопическое ультразвуковое исследование
е) Диагностическая памятка:
1. Советы по интерпретации изображений:
• Опухоль главного протока железы: дилатация главного протока поджелудочной железы (> 5 мм) при отсутствии вызывающего обструкцию объемного образования
• Опухоль ветви главного протока: скопление мелких кист, сообщающихся с главным панкреатическим протоком
2. Формулировка заключения:
• Описываются подозрительные признаки и факторы высокого риска, в том числе размеры кисты, контрастность стенки, расширение главного протока поджелудочной железы, интрамуральные узлы или резкое изменение ширины протока с атро


