Из чего воспаляется поджелудочная железа
Автор:
Алексей Шевченко
17 января 2017 23:35Категория:
Проблемы выживания
Приветствую вас дорогие читатели блога Алексея Шевченко «Здоровый образ жизни». Хочу поделиться с вами радостной новостью: сегодня из больницы выписался мой хороший знакомый. Как раз в разгар праздников у него случился приступ острого панкреатита, но, к счастью все обошлось без операции. Теперь он практически здоров. Но глядя на его печальный опыт, я решил посвятить очередную статью теме, от чего воспаляется поджелудочная железа.
Содержание
Диабет – а чем еще «может болеть» поджелудочная железа?
Воспаление жизненно важной железы — не такая уж и редкость
Почему возникает воспаление?
Как правильно питаться
Диабет – а чем еще «может болеть» поджелудочная железа?
Сегодня, наверное, все знают, что поджелудочная железа является одним из важнейших органов человеческого тела, и если она барахлит, то это немедленно сказывается на всем обмене веществ. То, что именно из-за ее сбоев возникает страшная болезнь диабет, известно всем. Но диабет – это не единственная болезнь, причина которой кроется в поджелудочной железе. К этой группе заболеваний также относятся:
- панкреатит (острый, хронический наследственный);
- камни поджелудочной железы;
- различные новообразования железы.
Когда поджелудочная железа воспаляется – это и есть панкреатит.
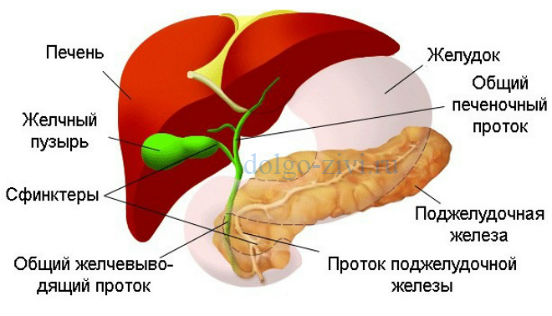
Воспаление жизненно важной железы — не такая уж и редкость
Воспаление поджелудочной железы – то есть панкреатит – это весьма распространенная проблема. Каждый год ею заболевают более 100 тысяч человек.
Панкреатит бывает трех видов: острый, хронический и наследственный. Он может поражать людей любого возраста, но в группе особого риска находятся люди старшего возраста, люди, увлекающиеся алкоголем, и беременные женщины. До недавнего времени детский панкреатит был большой редкостью, но сейчас в связи с обильным и крайне нездоровым питанием, катастрофическим увлечением сладостями (большинство из которых представляют собой убийственное пальмовое масло, смешанное с химическими ароматизаторами и гигантскими дозами сахара), а также малоподвижным образом жизни дети страдают этой болезнью все чаще и чаще.
Непосредственную опасность для жизни представляет собой острая форма болезни (именно это и случилось с моим знакомым). Часто острое воспаление развивается внезапно, часто на фоне полного здоровья. Главными симптомами являются:
- сильнейшая боль – она настолько мучительная, что даже взрослые мужчины в таком состоянии могут кричать и плакать, как маленькие дети;
- высокая температура;
- тошнота, рвота с примесью желчи, понос;
- учащенное сердцебиение;
- быстрое обезвоживание.
Еще одним характерным признаком острого панкреатита является резкое побледнение кожи вокруг пупка или на боках.
Если человек находится в таком состоянии, то время лечения народными средствами прошло – нужно срочно вызывать скорую и ехать в больницу. Иначе может развиться перитонит, и тогда дело примет трагический оборот.
Хронический панкреатит встречается гораздо чаще острого, и протекает он немного по-другому. Боли при этом может не быть вовсе, а если есть, то довольно слабая с локализацией в верхней и средней части живота (эпигастральной области). Также наблюдаются интенсивная потеря веса, слабость, упорная тошнота, нарушение стула, различные проблемы с печенью.
Если хронический панкреатит не лечить, то постепенно развивается атрофия (отмирание) поджелудочной железы. Грозными осложнениями являются диабет, почечная недостаточность, поликистоз железы, рак.
Обычно постановка диагноза у врачей не вызывает затруднения. Для уточнения диагноза проводится анализ крови и делается УЗИ.
Почему возникает воспаление?
Причины возникновения болезни, как всегда, очень многочисленны.
- Увлечение алкоголем и алкоголизм.
- Желчнокаменная болезнь.
- Инфекции и паразиты.
- Травмы и аллергические реакции.
Поджелудочная железа вырабатывает особый пищеварительный фермент под названием трипсин. В протоке поджелудочной железы он должен находиться в неактивной форме. Но под воздействием алкоголя давление в протоке повышается, а также происходит ряд других изменений, в результате которых трипсин может слишком рано перейти в активную форму. В результате начинается процесс самопереваривания железы и ее сильное воспаление.
Подобная опасность всегда грозит сильно пьющим людям, а также тем, кто вообще не пьет, но вдруг подвергся массивному воздействию алкоголя. Подобный казус как раз случается во время праздничных застолий. Одна рюмка водки, конечно, не может наделать большой беды.
Но если непьющий человек выпьет несколько рюмок подряд (для каждого эта доза своя), то вместе с обильной, жирной пищей (для переваривания которой поджелудка как раз вырабатывает повышенное количество панкреатического сока), это может сыграть роковую роль, и человек на следующий день после застолья окажется в больнице с сильнейшим приступом панкреатита. Для моего знакомого события развивались как раз по этому сценарию.
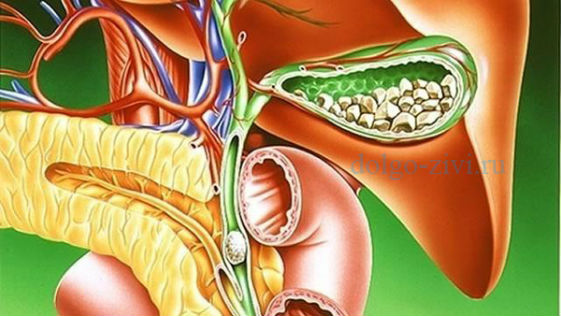
Забитый камнями желчный пузырь тоже является тем фактором, который запускает развитие панкреатита, обычного хронического. Мелкие камни часто сдвигаются с места и могут заблокировать и желчный проток, и проток железы. Это активирует находящийся в ней трипсин, и железа воспаляется.
Нередко это состояние сопровождается язвенной болезнью.
Различные бактериальные инфекции могут приводить к воспалительным явлениям в поджелудочной железе. Особенно часто панкреатит развивается вслед за заражением такой распространенной пищевой инфекцией как сальмонеллез. Бактерия Legionella pneumophila, обитающая в кондиционерах, душевых насадках и кулерах тоже может вызывать не только опаснейшую форму пневмонии, но и воспаление поджелудки. Такие вирусные инфекции как свинка, гепатит и ряд других тоже часто приводят к развитию панкреатита.
Очень тяжелые формы воспаления, вплоть до некроза (отмирания) могут развиваться в тех случаях, когда в протоки железы заползают аскариды, либо если они блокируют протоку кладками своих яиц. Поэтому избавляться от паразитов нужно самым срочным образом.
Поражение эхинококками тоже вызывает опасное для жизни воспаление, причем в таких случаях спасти человека могут только хирурги.
Изредка панкреатит может развиться в качестве реакции на прием лекарственных препаратов (антибиотиков, витаминов и так далее) и в результате ушибов или ранений в области живота.
Следует отметить, что более 80% всех случаев панкреатита связаны с алкоголем и желчнокаменной болезнью.
Как правильно питаться
Панкреатит – это тяжелая болезнь, требующая длительного лечения, а соблюдать диету после выздоровления рекомендуется всю жизнь. Что можно кушать в этом состоянии? Во время обострения полностью исключается твердая пища, категорически запрещается все жирное, острое и сладкое.

В первые дни болезни можно только чай без сахара и слизистые отвары. Затем диету обогащают картофельным или морковным пюре. Если выздоровление продвигается хорошо, то в рацион вводят паровую курятину, рыбу, молоко, вермишель и творог. С черным хлебом придется проститься навсегда – можно есть только белый.
Профилактикой панкреатита является обычный здоровый образ жизни.
Надеюсь, дорогие друзья, что статья вас заинтересовала. Если вы находите ее полезной, то делитесь ссылками в соцсетях и оставляйте комментарии.
Этот блог читают и используют из него советы и рекомендации 6939 приверженцев здорового образа жизни, поэтому у них и со здоровьем в порядке, и настроение хорошее, и работа у них спорится. Читай и ты.
Я даю согласие на рассылку и принимаю политику конфиденциальности.
Вам так же может быть интересно
Источник
Многие люди жалуются на периодически возникающие неприятные ощущения в животе. Иногда данный симптом сопровождается тошнотой и рвотой. Такие нарушения возникали практически у каждого. Однако в некоторых случаях подобные симптомы появляются часто. Особенно после того, как человек употреблял в пищу жирные, трудно усваиваемые продукты. К сожалению, не все идут к врачу при возникновении подобных симптомов. Многие считают, что данные нарушения свидетельствуют об отравлении и пройдут самостоятельно. Подобное мнение ошибочно, так как перечисленные симптомы часто связаны с хроническим воспалительным процессом в поджелудочной железе (панкреатитом). Этот орган необходим для нормального функционирования системы пищеварения. У здоровых людей поджелудочная железа вырабатывает большое количество ферментов, которые участвуют в переваривании жиров, белков и углеводов. Кроме того, в ней синтезируются гормоны, среди которых инсулин, глюкагон, соматостатин. Признаки воспаления поджелудочной железы свидетельствуют о том, что работа органа нарушена. Чтобы восстановить его функционирование, необходимо лечение и соблюдение диеты. В противном случае развивается хроническое воспаление. При этом симптомы будут повторяться каждый раз, как только больной съест что-то жирное или жареное.

Воспаление поджелудочной железы: причины
Чтобы заподозрить панкреатит, необходимо знать, какие признаки воспаления поджелудочной железы существуют. В первую очередь это боль в животе и тошнота. Подобные нарушения не возникают внезапно, им всегда предшествует погрешность в питании. Исходя из этого, можно выделить первые признаки воспаления поджелудочной железы. К ним относятся:
- Непереносимость спиртных напитков. Как известно, частое употребление алкоголя плохо влияет на здоровье. В большей мере это сказывается на печени и поджелудочной железе. Поэтому приём спиртных напитков относится к одной из основных причин развития панкреатита.
- Тошнота после употребления тяжелой пищи. К трудно перевариваемым продуктам относят животные жиры, жареную, чрезмерно соленую и острую еду. Также неприятные ощущения могут отмечаться при злоупотреблении мучными изделиями.
Неправильное питание и прием алкогольных напитков являются основными причинами панкреатита. Под действием этих факторов воспаляется поджелудочная железа. Признаки воспаления появляются не сразу. Зачастую эти причины приводят к хроническому панкреатиту. Первые признаки острого воспаления отличаются. Они напоминают симптомы пищевой токсикоинфекции. Отличием является выраженная боль, распространяющаяся не только по поверхности живота, но и отдающая в спину.
Механизм развития признаков воспаления поджелудочной железы
Причины и признаки воспаления поджелудочной железы тесно связаны между собой. Ведь симптомы появляются лишь после воздействия провоцирующего фактора (алкоголь, жирная пища). Стоит знать, что острый и хронический панкреатит сильно отличаются между собой. В первом случае механизм развития патологии заключается в самопереваривании поджелудочной железы. У здоровых людей панкреатические ферменты секретируются в неактивном состоянии. Расщеплять белки, жиры и углеводы они начинают, лишь достигнув желудка. Там происходит активация панкреатических ферментов. При остром панкреатите этот процесс запускается раньше, то есть в самой железе. Под воздействием ферментов, в частности липазы, ткань органа начинает разрушаться. Токсическое влияние приводит к воспалению и отёку поджелудочной железы. Если вовремя не оказать помощь, развивается панкреонекроз – полное разрушение ткани органа. Такое состояние часто заканчивается летальным исходом.
Механизм развития хронического панкреатита заключается в постепенном замещении нормальных клеток поджелудочной железы соединительной тканью. Этот процесс называется склерозированием органа. В результате нарушается основная функция поджелудочной железы – выделение ферментов пищеварения. Вследствие этого большая часть продуктов полностью не переваривается, что приводит к расстройству стула и ухудшению общего состояния больного.
Поджелудочная железа: признаки воспаления органа
К первым признакам воспаления поджелудочной железы относятся, как уже упоминалось, боли в животе и тошнота, тяжесть. Зачастую больные обращаются к врачу, когда симптомы панкреатита повторяются на протяжении какого-то времени. Обычно люди замечают, что признаки воспаления поджелудочной железы возникают после приема определенной пищи или алкогольных напитков. Именно с выяснения всех жалоб и анамнеза болезни начинается диагностика хронического панкреатита. К признакам воспаления относят следующие симптомы:
- Боль в верхней половине живота. Учитывая то, что поджелудочная железа занимает большую протяженность, неприятные ощущения могут возникнуть как слева, так и справа. Также боль может локализоваться в эпигастральной области, имитируя гастрит. В некоторых случаях воспаляется вся поджелудочная железа. При этом боль носит опоясывающий характер.
- Тошнота. Она может возникать после погрешности в диете или присутствовать постоянно.
- Многократная рвота. В отличие от язвенной болезни желудка, этот симптом не приводит к облегчению состояния.
- Изменение характера стула. Кал может выделяться в большом количестве, иметь пенистую консистенцию и частицы непереваренной пищи. Иногда отмечается выраженная диарея, реже – запоры.
- Повышение температуры тела. Этот симптом не всегда выражен, поэтому на фоне диспепсии на него редко обращают внимание. Сильная лихорадка характерна для острого панкреатита.
- Усиление перистальтики, чувство «распирания» в животе.
При длительно текущем воспалительном процессе может происходить сдавление желчных протоков. При этом симптомы остаются те же. Кроме того, присоединяется кожный зуд и желтушный синдром.

Физикальное обследование при выявлении признаков воспаления поджелудочной железы
Какие бывают признаки воспаления поджелудочной железы при осмотре? В первую очередь врач обращает внимание на ухудшение общего состояния больного. Пациент чаще всего возбужден, покрыт потом, бледен. При остром панкреатите может наблюдаться падение артериального давления, выраженная тахикардия, учащение дыхания. При подозрении на воспаление поджелудочной железы проводят пальпацию живота. С этой целью пациента укладывают на спину и просят согнуть ноги в коленях. Даже поверхностное прикосновение к брюшной стенке может вызывать неприятные ощущения. Пальпаторные признаки воспаления поджелудочной железы у взрослых выявить легче. Ведь пациент может указать на конкретную локализацию боли. Неприятные ощущения отмечаются в точках проекции поджелудочной железы. К ним относится зона Шоффара и Губергрица – Скульского. Первая представляет собой треугольник, ограниченный 3 линиями. Одна из них проведена от пупка вправо и вверх под углом, равным 45 градусам. Вторая – это срединная линия тела. Третья соединяет 2 предыдущие точки, её проводят на 6 см выше пупочного кольца. Зона Губергрица – Скульского соответствует треугольнику Шоффара, но расположена на левой стороне живота.
Чтобы установить зону поражения поджелудочной железы, выделяют 3 точки. Благодаря этому определяют, в какой части органа локализовано воспаление. Среди них:
- Точка Мейо – Робсона. Её можно определить, проведя линию от пупка к левой реберной дуге. Если поделить этот отрезок на 3 части, то точка Мейо – Робсона будет расположена на границе средней и верхней трети. Это проекция хвоста поджелудочной железы.
- Точка Дежардена. Определяется путем проведения линии, соединяющей пупок и правую подмышечную впадину. Точка расположена на отрезке 5-7 см. Здесь расположена головка поджелудочной железы.
- Точка Кача. Она расположена на 4-7 см выше пупка по наружному краю левой прямой мышцы живота. Болезненность в этой точке означает, что воспаление локализовано между хвостом и телом поджелудочной железы.
Помимо этого, к признакам панкреатита относится изменение поверхности языка. Он покрыт белым или желтоватым налётом, может быть слегка суховат.
Лабораторные признаки панкреатита
Лабораторные признаки воспаления поджелудочной железы позволяют поставить диагноз «панкреатит». К ним относятся изменения в биохимическом анализе крови, копрограмме, ОАК. О наличии воспаления свидетельствует повышение уровня диастазы – фермента, который определяется в моче. Нормальный уровень составляет 16-64 единиц. В ОАК отмечается лейкоцитоз и ускорение скорости оседания эритроцитов (СОЭ). При биохимическом исследовании крови обнаруживается повышенный уровень активности панкреатических ферментов. К ним относится амилаза и липаза. Большое значение имеет исследование кала. Испражнения выделяются в большом количестве (полифекалия), содержат остатки пищи, могут иметь жирный блеск. Анализ кала называется копроскопией. Это исследование позволяет выявить такие лабораторные признаки, как:
- Стеаторея. Данный термин означает повышение жирных кислот в фекалиях.
- Креаторея – примесь мышечных волокон в кале.
Эти признаки воспаления поджелудочной железы свидетельствуют о нарушении переваривания пищи. Зачастую они наблюдаются при хроническом панкреатите.
Определяем признаки воспалительного процесса в поджелудочной железе инструментальным путем
Чтобы выявить воспалительный процесс в поджелудочной железе, проводится ряд инструментальных обследований. Основной диагностической процедурой считается УЗИ органов брюшной полости. При этом исследовании обнаруживается увеличение размеров поджелудочной железы и изменение её эхо-плотности. Структура ткани может быть неоднородной. Стенки органа утолщены за счёт отека – одного из симптомов воспаления.
Помимо УЗИ брюшной полости, выполняется ФГДС. Это исследование необходимо для исключения заболеваний желудка и двенадцатиперстной кишки. В некоторых случаях выполняется компьютерная томография. При подозрении на острый панкреатит необходимо произвести снятие ЭКГ. Ведь данное заболевание дифференцируют с инфарктом миокарда. Иногда показана экстренная диагностическая лапароскопия.
Если развились признаки воспаления поджелудочной железы у женщины, необходимо выполнить ещё ряд исследований. В некоторых случаях клиническая картина острого панкреатита может напоминать симптомы перитонита. Причинами воспаления брюшины у женщин являются острые гинекологические патологии (внематочная беременность, разрыв яичника, перекрут ножки опухоли). Поэтому требуется провести УЗИ органов малого таза.
Сочетание холецистита и панкреатита: признаки
Признаки воспаления желчного пузыря и поджелудочной железы часто сочетаются между собой. Так происходит из-за того, что эти органы находятся в постоянной взаимосвязи. При этом выставляется диагноз «холестопанкреатит». Признаки воспаления не отличаются от симптомов поражения поджелудочной железы. Но к ним добавляются другие клинические проявления. Среди них:
- Боль в правом подреберье.
- Горечь во рту и отрыжка.
- Рвота желчью.
При физикальном обследовании отмечается болезненность при надавливании в проекции желчного пузыря (симптом Кера). Также неприятными ощущениями сопровождается поколачивание по реберной дуге справа. Таким образом проверяется симптом Ортнера – Грекова. Ещё один признак воспаления желчного пузыря – это болезненность при надавливании между волокнами грудинно-сосцевидной мышцы.
Как распознать панкреатит у детей?
Признаки воспаления поджелудочной железы у детей не отличаются от таковых у взрослых. Тем не менее диагностировать панкреатит в раннем возрасте сложнее. Помимо наличия перечисленных симптомов, ребёнок становится капризным, отказывается от приема пищи. У детей раннего возраста нарушается сон, температура тела может быть выше 38 градусов, часто отмечается понос. Чтобы диагностировать воспаление, выполняют УЗИ брюшной полости, лабораторные исследования. Пальпацию детям раннего возраста не проводят.
Воспаление поджелудочной железы: признаки и лечение патологии

Лечение острого панкреатита чаще всего сводится к хирургическому вмешательству. При хроническом воспалении показана медикаментозная терапия. Она назначается соответственно имеющимся признакам панкреатита. Лечение включает:
- Обезболивание. Применяют препарат «Кетонал», «Анальгин». При выраженном болевом синдроме – медикамент «Промедол».
- Заместительная терапия ферментными препаратами. Назначается, чтобы обеспечить нормальное переваривание пищи. Применяют медикаменты «Панкреатин», «Креон», «Фестал».
Диета при признаках воспаления поджелудочной железы
Чтобы избежать повторных обострений, необходимо соблюдать диету. В первые дни при остром панкреатите показан голод. Через 3-5 дней назначается специальная диета – стол № 5. Если воспаление хроническое, необходимо исключить из рациона алкоголь, жареную и острую пищу, животные жиры. Еда должна быть приготовлена на пару, в духовке или сварена. Соблюдение диеты является важной составляющей частью в лечении панкреатита.
Источник



