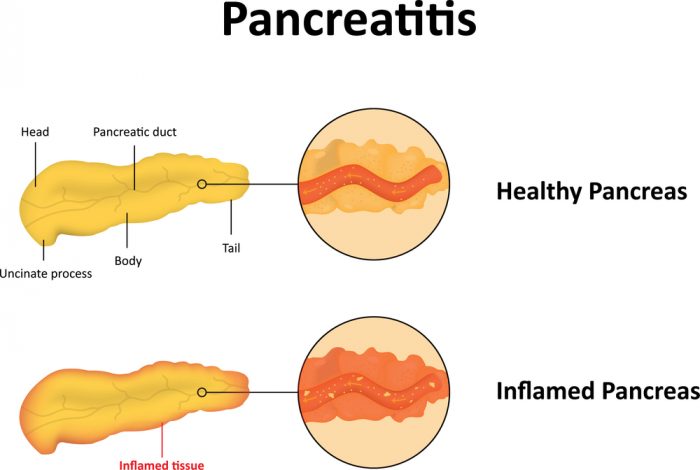
Этиология заболеваний поджелудочной железы
Панкреатит
представляет собой тяжелое заболевание
поджелудочной железы, в основе которого
лежит внутриорганная активация
продуцируемых железой пищеварительных
ферментов и выраженное в различной
степени ферментативное повреждение
ткани (панкреонекроз), с последующим
развитием фиброза, нередко распространяющееся
на окружающие ткани (парапанкреофиброз),
а также осложняемое вторичной инфекцией.
Клинически панкреатит может протекать
в острой и хронической формах, нередко
тесно связанных между собой.
Этиология.
Этиологией
возникновения хронического панкреатита
являются:
1.
Алкоголь, раздражая слизистую оболочку
12 п.к„ не только усиливает продукцию
секретина, панкреозимина, гистамина,
гастрина, а, следовательно, и внешнюю
секрецию ПЖ, но и вызывает рефлекторный
спазм сфинктера Одди, приводящий к
внутрипротоковой гипертензии. Длительное
употребление алкоголя сопровождается
дуоденитом с нарастающей атонией
сфинктера, что приводит к
дуоденопанкреатическому и
билиарнопанкреатическому рефлюксу,
особенно во время рвоты. Имеет значение
и белково-витаминная недостаточность
свойственная хроническому алкоголизму.
Некоторые авторы полагают, что алкоголь
может оказывать и прямое токсическое
воздействие на паренхиму ПЖ. Кроме того,
имеются данные, что хроническая
алкогольная интоксикация изменяет
состав панкреатического сока за счет
увеличения количества белка, лактоферрина
и снижения бикарбонатов и ингибиторов
протеаз, что способствует образованию
конкрементов.
2.
Заболевания желчного пузыря и
желчевыводящих путей, при доминировании
желчнокаменной болезни, включая и
состояние после холецистэктомии.
Сопровождающий эти заболевания
воспалительно-склеротический процесс
в дистальных отделах желчевыводящих
путей приводит к стенозу, либо
недостаточности сфинктера Одди. Спазм
или стеноз сфинктера приводят к
гипертензии в протоковой системе ПЖ и,
как следствие, выходу компонентов
панкреатического сока в паренхиму с
развитием в ней воспалительных и
склеротических изменений. Рефлюкс желчи
при этом не имеет решающего значения,
так как ХП развивается и при раздельном
впадении холедоха и вирсунгиева протока
в 12 п.к. Слизистая оболочка панкреатических
протоков в норме резистентна к действию
желчи, и только при длительной инкубации
желчи в смеси с панкреатическим секретом
или культурой бактерий желчь приобретает
повреждающее действие на ПЖ. В случае
недостаточности большого дуоденального
соска происходит рефлюкс кишечного
содержимого в протоки ПЖ с активацией
протеолитических ферментов, что в
сочетании с гипертензией и оказывает
повреждающее воздействие на паренхиму
органа.
3. Травма ПЖ, в том
числе интраоперационная, В развитии
послеоперационного панкреатита имеет
значение не только прямое воздействие
на ткань железы и ее протоки, но и
деваскуляризация ПЖ,
4.
Заболевания желудочно-кишечного тракта,
особенно 12 п.к.: отек в области Фатерова
соска, затрудняющий отток панкреатического
секрета, дуоденостаз, сопровождающийся
дуоденопанкреатическим рефлюксом;
дивертикулы 12 п.к., которые могут
приводить либо к сдавлению протоков с
последующей гипертензией, либо, в
случае открытия протока в дивертикул-
к дуоденопанкреатическому рефлюксу.
Дуоденит не только поддерживает
воспаление Фатерова соска, но и вызывает
секреторную дисфункцию ПЖ вследствие
нарушения продукции полипептидных
гормонов ЖКТ. Пенетрация язвы 12 п.к.
или желудка в ПЖ чаще приводит к очаговому
воспалительному процессу, а в ряде
случаев — к типичному хроническому
рецидивирующему панкреатиту.
5.
Одностороннее питание углеводной и
жирной пищей при недостатке белков
ведет к резкой стимуляции внешней
секреции с последующим срывом
регенераторных процессов в ПЖ.
Особенно большое значение имеет прием
алкоголя с жирной пищей.
6.
Эндокринопатии и нарушения обмена
веществ:
—
гиперпаратиреоз, который ведет к
гиперкальцисмии и кальцификации ПЖ
/кальций способствует переходу
трипсиногена в трипсин в протоках ПЖ
—
гиперлипидемия, которая ведет к жировой
инфильтрации клеток ПЖ, повреждению
сосудистой стенки, образованию тромбов,
микроэмболии сосудов;
7.
Аллергические факторы. В крови ряда
больных обнаруживаются антитела к ПЖ;
в некоторых случаях отмечается выраженная
эозинофилия (до 30-40% и более). В литературе
описаны случаи появления болевых кризов
при употреблении клубники, и развития
ХП на фоне бронхиальной астмы.
8.
Наследственные факторы. Так известно,
что у детей, родители которых страдают
ХП, повышена вероятность его развития
по аутосомно-доминантному типу.
Подчеркивается более частая встречаемость
ХП у лиц с 0(1) группой крови. В некоторых
случаях это бывает причиной так называемых
ювенильных панкреатитов.
9.
Пороки развития панкреобилиодуоденапьной
зоны: кольцевидная ПЖ, сопровождающаяся
дуоденостазом; добавочная ПЖ с различными
вариантами хода протоков, не обеспечивающими
отток секрета; энтерогенные кисты ПЖ.
10.
Лекарственные препараты: стероидные
гормоны, эстрогены, сульфаниламиды,
метилдофа, тетрациклин, сульфасалазин,
метронидазол, ряд нестероидных
противовоспалительных средств,
иммунодепрессанты, антикоагулянты,
ингибиторы холинэстеразы и другие.
11.
Неспецифический язвенный колит, болезнь
Крона, гемохроматоэ и ряд других
заболеваний, сопровождающихся
склеротическими изменениями в ПЖ без
клинической манифестации, что можно
рассматривать как неспецифическую
тканевую реакцию на токсические или
циркуляторные воздействия. В эту же
группу, вероятно, следует отнести фиброз
ПЖ при циррозах печени.
12.
Инфекционные и паразитарные болезни:
эпидемический паротит, вирусный гепатит,
инфекционный мононуклеоз, брюшной тиф,
туберкулез, сифилис, кишечные инфекции,
амебиаз и т.д., сопровождающиеся межуточным
воспалением ПЖ с последующим ее склерозом.
Патогенез.
Можно считать общепризнанным, что в
основе патогенеза панкреатита у
подавляющего большинства больных лежит
повреждение ткани железы ею же
продуцируемыми пищеварительными
ферментами. В норме эти ферменты
выделяются в неактивном состоянии
(кроме амилазы и некоторых фракций
липазы) и становятся активными лишь
после попадания в двенадцатиперстную
кишку. Большинство современных авторов
выделяют три главных патогенетических
фактора, способствующих аутоагрессии
ферментов в секретирующем их органе:
1)
затруднение оттока секрета железы в
двенадцатиперстную кишку и внутрипротоковая
гипертензия;
2)
ненормально высокие объем и ферментативная
активность сока поджелудочной железы;
3) рефлюкс в
протоковую систему поджелудочной железы
содержимого двенадцатиперстной кишки
и желчи.
Механизмы
патологической внутриорганной активации
ферментов и повреждения ткани железы
различаются в зависимости от причины
панкреатита. Так известно, что алкоголь,
особенно в больших дозах, рефлекторным
и гуморальным путем резко повышает
объем и активность панкреатического
сока. К этому дбавляется стимулирующее
действие алиментарного фактора, поскольку
алкоголики питаются нерегулярно, не
столько едят, сколько закусывают,
принимая много жирной и острой пищи.
Кроме того, алкоголь способствует спазму
сфинктера печеночно-панкреатической
ампулы (сфинктера Одди), вызывает
повышение вязкости панкреатического
секрета, образование в нем белковых
преципитатов, в дальнейшем трансформирующихся
в конкременты, характерные для хронической
формы заболевания. Все это затрудняет
отток секрета и ведет к внутрипротоковой
гипертензии, которая при уровне,
превышающем 35-40 см вод. ст., способна
обусловить повреждение клеток эпителия
протоков и ацинусов и освобождение
цитокиназ, запускающих механизм активации
ферментов. Спазм сфинктера Одди, возможно,
ведет к желчно-панкреатическому рефлюксу
и внутрипротоковой активации ферментов
за счет желчных кислот. Не исключают
также и прямое повреждающее действие
высоких концентраций алкоголя в крови
на железистые клетки.
При
панкреатите, связанном с заболеваниями
желчных путей, главным патогенетическим
фактором является нарушение оттока
панкреатического сока в двенадцатиперстную
кишку, что связано, прежде всего, с
наличием упоминавшегося «общего канала»,
то есть печеночно-панкреатической
(фатеровой) ампулы, через которую отходят
желчные конкременты и куда обычно
впадает главный панкреатический проток.
Известно, что при раздельном впадении
желчного и панкреатических протоков,
а также при отдельном впадении в
двенадцатиперстную кишку добавочного
протока, сообщающегося с главным протоком
поджелудочной железы, билиарный
панкреатит не развивается.
Проходя
через фатерову ампулу, желчные конкременты
временно задерживаются в ней, вызывая
спазм сфинктера Одди и преходящую
протоковую гипертензию, обусловливающую
ферментативное повреждение ткани железы
и, возможно, приступ острого панкреатита,
в ряде случаев протекающий малосимптомно
или же маскирующийся приступом желчной
колики. Повторное «проталкивание»
желчных камней через ампулу за счет
высокого панкреатического и билиарного
давления может привести к травме
слизистой дуоденального сосочка и
стенозирующему панпиллиту, все более
затрудняющему пассаж желчи и
панкреатического сока, а также и повторное
отхождение камней. Иногда наступает
стойкое ущемление желчного конкремента
в ампуле, ведущее к обтурациониой желтухе
и тяжелому панкреонекрозу.
Самостоятельную
роль в патогенезе панкреатита могут
играть также заболевания двенадцатиперстной
кишки, связанные с дуоденостазом и
гипертензией в ее просвете и способствующие
рефлюксу дуоденального содержимого в
панкреатический проток (в том числе
«синдром приводящей петли» после
резекции желудка по типу Бильрот П).
Некоторые авторы указывают и на значение
дивертикулов двенадцатиперстной кишки,
в особенности перипапиллярных, которые
могут обусловливать как спазм, так и
(редко) атонию сфинктера Одди.
Травматический
панкреатит может быть связан как с
прямым, так и с опосредованным воздействием
на поджелудочную железу. При прямой
травме к внутриорганной активации
ферментов ведет механическое повреждение
железы с выделением из омертвевающих
клеток уже упоминавшихся активаторов
(цитокиназ) и последующим развитием в
дополнение к травматическому еще и
ферментативного панкреонекроза. При
эндоскопических вмешательствах на
большом дуоденальном сосочке (РХПГ,
ЭПСТ) часто травмируется слизистая
оболочка фатеровой ампулы и терминального
отдела главного панкреатического
протока. В результате травмы кровоизлияний
и реактивного отека может затрудняться
отток панкреатического секрета и
развиваться протоковая гипертензия.Стенки
протока могут повреждаться и от
избыточного давления при введении
контрастного вещества при РХПГ.
При
опосредованном воздействии случайных
и операционных травм на поджелудочную
железу (травматический шок, кровопотеря,
кардиохирургические вмешательства с
длительной перфузией) повреждение
железистой ткани с высвобождением
активирующих клеточных факторов связано
в основном с микроциркуляторными
расстройствами и соответствующей
гипоксией.
Следует
обратить внимание на еще один важный
аспект патогенеза хронического
панкреатита, недостаточно освещаемый
в литературе. По представлениям
большинства клиницистов панкреонекроз
считается определяющей особенностью
наиболее тяжелых форм острого
деструктивного панкреатита. Однако
повреждение и гибель (омертвение, некроз)
ткани поджелудочной железы под
воздействием внутриорганной активации
и аутоагрессии пищеварительных ферментов
определяет возникновение и течение
любых, в том числе и хронических, форм
рассматриваемого заболевания.
При
хроническом панкреатите, не являющемся
следствием острого, также имеет место
ферментативное повреждение, некробиоз,
некроз и аутолиз панкреатоцитов,
происходящие как постепенно, под влиянием
длительно действующего фактора, так и
остро скачкообразно в период обострений
хронического процесса.
Патологическая
анатомия.
В процессе развития панкреатита в ткани
поджелудочной железы происходит
разрастание соединительной ткани, в
результате чего развивается фиброз и
склероз. В дальнейшем развиваются
обызвествление, нарушение проходимости
панкреатических протоков..
Соседние файлы в предмете Хирургия
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Патогенез острого панкреатита достаточно исследованная проблема, которая имеет важное значение в изучении заболеваний желудочно-кишечного тракта.

Панкреатит, вопреки расхожему мнению, это не одно конкретное заболевание, а целая группа синдромов и патологических состояний, которые характеризуются воспалением поджелудочной железы. Кроме прочего, данное состояние характеризуется наличием дегенеративных процессов, то есть изменений тканей поджелудочной железы. Острый панкреатит, в свою очередь, это остро протекающее воспалительное заболевание, имеющее полиэтиологическую природу. Для того чтобы понять суть возникающих патологических процессов, следует знать о некоторых особенностях анатомии и физиологии поджелудочной железы.
Поджелудочная железа – часть пищеварительной системы человека. Это достаточно крупная железа, которая одновременно является железой внешней и внутренней секреции. С одной стороны, поджелудочная железа выделяет специфические ферменты, участвующие в процессе пищеварения, а с другой, производит гормоны, принимающие активное участие в обмене белков, жиров и углеводов. Таким образом, любые функциональные нарушения в работе поджелудочной железы приводят к серьезным проблемам в организме в целом. Секреты поджелудочной железы нейтрализуют кислую среду желудка, а потому нарушения в работе этой железы приводят, кроме прочего, к повышению кислотности и к проблемам связанным с этим.
Анатомия поджелудочной железы
 Поджелудочная железа взрослого человека представляет собой удлиненное образование, которое расположено несколько сзади желудка. Данный орган имеет серовато-розовый цвет и длину около 22 сантиметров. Весит поджелудочная железа примерно 70-90 граммов. В анатомическом строении железы принято выделять три структурных элемента: головку, шейку и хвост. Головка железы располагается в изгибе двенадцатиперстной кишки, тело примыкает задней поверхностью к позвоночному столбу и имеет треугольную форму, а хвост простирается до самой селезенки.
Поджелудочная железа взрослого человека представляет собой удлиненное образование, которое расположено несколько сзади желудка. Данный орган имеет серовато-розовый цвет и длину около 22 сантиметров. Весит поджелудочная железа примерно 70-90 граммов. В анатомическом строении железы принято выделять три структурных элемента: головку, шейку и хвост. Головка железы располагается в изгибе двенадцатиперстной кишки, тело примыкает задней поверхностью к позвоночному столбу и имеет треугольную форму, а хвост простирается до самой селезенки.
Формирование поджелудочной железы начинается еще в эмбриональном периоде (примерно 3 неделя беременности) и полностью заканчивается у детей 5-6 года жизни. У новорожденных поджелудочная железа имеет малый размер и достаточно подвижна.
Этиология острого панкреатита
Острый панкреатит является одним из трех заболеваний ЖКТ, которые наиболее распространены в практика врачей-гастроэнтерологов и требуют лечения в стационаре. Количество людей, страдающих данным заболеванием, ежегодно растет, а их возраст становится все более юным. По мнению специалистов, причина такого положения кроется в том, что молодые люди все реже придерживаются принципов здорового образа жизни и диетического питания. Среди наиболее распространенных причин возникновения острого панкреатита у пациентов среднего возраста отмечается злоупотребление алкоголем и вредные пищевые привычки. Острая, соленая и другая “агрессивная” пища, которая употребляется с завидной регулярностью, может стать причиной развития заболевания или рецидива уже имеющейся патологии.
 Кроме того, существует еще ряд этиологических причин, способных спровоцировать обострение заболевания:
Кроме того, существует еще ряд этиологических причин, способных спровоцировать обострение заболевания:
- наличие в анамнезе желчнокаменной болезни;
- бактериальное поражение органов желудочно-кишечного тракта;
- различные общие инфекционные заболевания;
- травмы железы;
- хирургические вмешательства по поводу различных патологических состояний желчевыводящих путей;
- воспалительные заболевания органов пищеварения;
- системный и длительный прием некоторых лекарственных препаратов (диуретиков, кортикостероидов, азатиоприна и т.д.);
- врожденные или приобретенные аномалии развития железы;
- тяжелые аутоиммунные заболевания (муковисцидоз и другие);
- генетическая предрасположенность пациента и т.д.
Патогенез острого панкреатита
Патогенез острого панкреатита – это достаточно сложная цепь изменений, которые затрагивают не только поджелудочную железу, но и весь организм в целом. Какие механизмы начинают работать при наличии вышеупомянутых факторов и почему возникает данное патологическое состояние? Прежде всего, стоит отметить, что любая из причин развития панкреатита провоцирует нарушение тока панкреатического сока и активное образование ферментов данной железы. То есть возникает следующая ситуация: поджелудочная железа активно вырабатывает ферменты, но их естественный ток нарушен.
 Таким образом, возникает панкреатический блок – состояние, способное привести к следующим серьезным последствиям:
Таким образом, возникает панкреатический блок – состояние, способное привести к следующим серьезным последствиям:
- спазм сфинктера поджелудочной железы;
- рефлюкс (неправильное или ретроградное движение) дуоденального содержимого;
- отек сосочков;
- рефлюкс желчи;
- активация образования ферментов и т.д.
Нарушенный, по вышеуказанным причинам, отток секреторного содержимого поджелудочной железы приводит к тому, что возникает повышенное гидростатическое давление в протоках поджелудочной железы. Именно гипертензия (повышенное давление) разрушающе действует на клетки поджелудочной железы, что и приводит к возникновению острого воспалительного процесса. Патогенез острого панкреатита сопровождается сильным отеком тканей, а также поражением сосудов железы.
Кроме прочего, ферментное содержимое воспаленной поджелудочной железы имеет свойство попадать в общий кровоток. Именно это становится причиной ряда общих нарушений состояния пациента. Попадая в кровь, ферменты поджелудочной железы повреждают глобулины и различные белки сыворотки крови. При этом образуется большое количество продуктов распада, которые разносятся кровотоком во все органы и системы человека, что приводит к нарушению их функций и даже разрушению. Именно в связи с тем, что в кровь попадают продукты распада, у пациентов, страдающих данным заболеванием, часто наблюдаются признаки общей интоксикации организма (повышение температуры тела, тошнота и рвота, нарушение общего соматического состояния и другие). Также интоксикация нередко становится причиной состояний, угрожающих не только здоровью, но и жизни пациента.
Как проявляется острый панкреатит?
 Острый панкреатит имеет массу самых разнообразных симптомов, но наиболее распространенный из них – это сильный болевой синдром. Боль имеет такую интенсивность, что пациенты нередко теряют сознание. Кроме того, боль носит постоянный характер и тенденцию усиливаться в положении лежа и после приема пищи.
Острый панкреатит имеет массу самых разнообразных симптомов, но наиболее распространенный из них – это сильный болевой синдром. Боль имеет такую интенсивность, что пациенты нередко теряют сознание. Кроме того, боль носит постоянный характер и тенденцию усиливаться в положении лежа и после приема пищи.
Болевой синдром может локализоваться в области эпигастрия, иметь опоясывающий характер, отдавать в левое подреберье или постоянно быть в этой области. Кроме сильной боли, характерными диагностическими признаками острого панкреатита являются:
- тошнота;
- неукротимая рвота, не приносящая пациенту должного облегчения;
- резкое повышение температуры тела до фебрильных показателей;
- желтушность кожных покровов различной интенсивности.
У некоторых пациентов наблюдаются кровоизлияния в области пупочного кольца, а также вздутие живота, изжога и другие клинические симптомы. В клиническом течении заболевания отмечается некоторая цикличность. В первые сутки у пациентов наблюдается сильный болевой синдром, что является основным диагностическим признаком. На вторые сутки боль становится менее интенсивной, но нарастают явления общей интоксикации. На 5-6 сутки наступает улучшение, но опасность составляют вторичные поражения и гнойные осложнения заболевания.
Следует заметить, что острый панкреатит – это серьезное заболевание, которое при отсутствии адекватной терапии может привести к летальному исходу или возникновению серьезных осложнений. Наличие симптомов острого панкреатита должно стать для пациента поводом немедленно вызвать скорую помощь. Данное заболевание в большинстве случаев подлежит лечению в условиях специализированного стационара, а в особо тяжелых клинических случаях требует хирургического вмешательства.
https://www.youtube.com/watch?v=EdAuCbVF7RU
Не стоит забывать, что именно несвоевременное обращение к врачам часто становится причиной непоправимых последствий.
Источник