Как лечит приступы поджелудочной железы
Но, прежде чем начать, ставим лайки и подписываемся на канал. Спасибо!
Панкреатит — это заболевание, которым чаще всего страдают взрослые. Существует перечень факторов, которые способны спровоцировать приступ панкреатита.
Лечение в домашних условиях бывает весьма затруднительно, однако, есть некоторые способы, облегчающие состояние больного.
Немаловажно знать симптоматику и причины, которые приводят к обострению панкреатита — это поможет определить, как снять приступ.
Протекание болезни
Прежде, чем приступать к лечению или избавлению от приступа панкреатита, важно понимать суть процесса, происходящего в организме в этот момент.
Болезнь является неинфекционной и характеризуется воспалением поджелудочной железы. Факторы, которые которые этому способствуют различны, но все они приводят к усилению выработки ферментов органом.
Из-за того, что ферментативный состав становится более концентрированным, пищеварительный сок начинает вырабатывается сильнее и в большем количестве, происходит переваривание собственных тканей организма.
Если длительное время не предпринимать меры по устранению болезни, то есть риск появление некроза, т.е. отмирание тканевых участков пищеварительной системы.
Если какой-либо орган подвергся некрозу, даже если токовое происходит лишь в небольшой части, то нормальное его функционирование прекращается.
Заболевание разделяют на две формы:
- острую;
- хроническую.
Если пациент страдает от хронического панкреатита, лечить или поддерживать организма в нормальном состоянии должен его лечащий врач. Если же пациента настиг приступ, то важно знать, что делать в такой ситуации.
Причины и факторы панкреатита
Появление воспалительного процесса поджелудочной железы в острой форме провоцируется рядом факторов:
- Алкоголь. Злоупотребление алкогольными напитками (в некоторых случаях даже небольшое количество спиртосодержащей продукции) способно вызвать сильную боль в пищеварительной системе, в том числе и повлиять на поджелудочную железу. Из-за воздействия алкоголя на организм и необходимости отфильтровать и переварить поступающие алкогольный напиток, процесс оттока панкреатического сока замедляется. Именно это приводит к обострению болезни;
- Несбалансированный рацион питания. Острые, жирные и жареные продукты всегда считались вредными для употребления в пищу. Острый панкреатит часто провоцируется именно после употребление именно такой продукции. В особенности вредна еда с высоким содержанием жиров (имеются ввиду транс-жиры), поскольку она тяжело переваривается;
- Повреждение поджелудочной железы. Любая травма области живота может стать причиной повреждения поджелудочной железы. В результате явление приводит к нарушению нормального функционирования органа;
- Медикаментозные препараты. Прием некоторых медикаментов имеет определённое негативное воздействие на состояние поджелудочной железы. Зачастую обострение панкреатита провоцируется антибиотическими препаратами, иммунодепрессантами, кортикостероидами;
- Недоедание. Это относится к недостаточному употреблению в пищу продуктов, содержащих животный белок. Если белка в организме не хватает, то это приводит к развитию не только острого панкреатита, но и в дальнейшем его хронической формы;
- Камни. Подобное образование, передвигаясь в желчных путях, приводит к их закупорке и, соответственно, нормальный отток сока происходить не может. Вследствие появляется отёк на ткани органа и обострение заболевания;
- Болезни желудочно-кишечного тракта. В некоторых случаях острый панкреатит проявляется как следствие других заболеваний, относящихся к патологиям желудочно-кишечного тракта.
_____________________________________________________________________________________
Проект НетГастриту создавался с целью предоставления людям точной и актуальной информации медицинской тематики. Статьи пишутся профессионалами и, к сожалению, затраты на развитие тормозят развитие проекта. Если Вы хотите нас поддержать воспользуйтесь формой ниже.
Сделаем мир лучше вместе. Спасибо за внимание.
_____________________________________________________________________________________
Симптомы приступа панкреатита
Существует характерная симптоматика для острой формы болезни. Признаки приступа следующие:
- Ярко выраженный болевой синдром. Без данного проявления обострение панкреатита не происходит. Когда воспалилась поджелудочная, боль проявляться может самым различным образом. Проявляться болевой синдром может как постоянно, так и приступами. Пациент ощущает жгучую, ноющую, острую боль в области поджелудочной железы. Самое сильное проявление болевого синдрома наблюдается именно в указанной области, т.е. слева в верхней части живота. Наблюдать появление болевого синдрома зачастую приходится по прошествии получаса после приёма пищи или алкогольных напитков. В некоторых случаях появляется ирритация болевого синдрома в спину, левую ключицу, лопатку и руку. Если в таком состоянии пациент примет положении сидя, то это поможет успокоить поджелудочную железу болевой синдром должен ослабевать;
- Расстройство желудка. До 50% пациентов, страдающих острым панкреатитом, сталкиваются с данным симптомом. При этом стул характеризуется типичным резким, неприятным запахом и неоформленной консистенцией, кал содержит в себе непереваренные остатки жира;
- Тошнота, рвота. Особенностью такой симптоматики является то, что после приступа рвоты пациент не чувствует облегчение. В случае, если симптому сопутствует расстройство желудка, то это сулит обезвоживанием организма. Наблюдается снижение эластичности кожного покрова и его сухость. В случае, если пациента беспокоят частые приступы панкреатита, то это приводит к заострению черт лица;
- Закупорка протоков желчного пузыря. Обнаружить такое явление можно по красным небольшим пятнышкам в виде капелек на кожном покрове в районе живота и груди. Если слегка надавить на такое пятнышко, то оно не пропадает. Проявляется желтоватый оттенок на слизистых оболочках и кожном покрове из-за застоя желчи;
- Повышение температуры тела, появление озноба и одышки. Являются характерными признаками появления, если воспалился какой-либо орган. Симптом требует незамедлительного использования медикаментов, поскольку даже небольшая задержка с лечебными мероприятиями приводит к неприятным осложнениям.
Первая помощь при приступе панкреатита
Лучшим из вариантов избавить себя от боли при приступе и облегчить дискомфорт является обращение в службу скорой помощи.
Однако, панкреатит — заболевание, сопровождающееся очень сильным болевым синдромом, который терпеть достаточно сложно и сколько длиться подобный дискомфорт однозначно сказать невозможно.
Для избавления от сильной боли пользуются следующими рекомендациями:
- Исключить любые резкие движения, принять положение сидя и прижаться туловищем к коленям. Иными словами, сесть в позу эмбриона или принять аналогичное положение лежа;
- Первая помощь при панкреатите — приложить к области поджелудочной железы холод, лед или замороженный продукт. Это поможет снять воспаление;
- Если есть возможность, то ввести внутривенно Но-Шпу. Если пациент страдает от каких-либо сердечно-сосудистых заболеваний, делать это ни в коем случае нельзя;
- Не использовать препараты, в которых содержатся ферменты, например, не рекомендуется пользоваться Креоном или Панзинорм;
- Если больной чувствует, что наступает приступ рвоты или присутствует тошнота, как сопутствующий симптом, то нужно стимулировать искусственно такой приступ. Если не получается это сделать при помощи пальцев и надавливания на корень языка, то рекомендуется выпить несколько столовых ложек концентрированного раствора соли;
- Важно не забывать выпивать каждые 30 минут по 70-100 мл чистой воды.
Если пациенту сложно терпеть сильную боль, то разрешается использование для быстрого обезболивания:
- парацетамола;
- ибупрофена;
- метамизола;
- баралгина.
Лечение и диета
Адекватное лечение может назначить только лечащий врач, но оно всегда должно сопровождаться определенной диетой. После приступа используется диета номер 5. Следующие рекомендации помогут дома справиться с панкреатитом, но если ситуация тяжелая, то требуется медицинская профессиональная помощь:
после того, как больной столкнулся с обострением панкреатита, несколько дней не рекомендуется употреблять в пищу вообще. Это поможет облегчить состояние организма и прекратить выработку ферментов, провоцирующих спазмы и усугубляющих состояние пациента:
- Пить можно воду или чай;
- Из еды — небольшое количество сухарей;
- Необходимо использовать холодный компресс и прикладывать его на область поджелудочной железы, греть эту область ни в коем случае нельзя;
- Важно в первые дни соблюдать постельный режим и двигаться как можно меньше. Делать это необходимо до тех пор, пока не исчезнут полностью все симптоматические проявления болезни;
- По прошествии 5 дней после обострения заболевания разрешено включать постепенно в рацион продукты. Можно есть слизистые супы, каши, мясные блюда, приготовленные на пару;
- Пить рекомендуется кисель или кефир;
- Из гарниров рекомендуется употребление картофельного пюре или овощей;
- Приготовление пищи должно происходить исключительно при помощи тушения, отваривания или на пару.
Список препаратов, применяемых для избавления от проявлений болезни:
Препараты
Кетанов
Промедол
Фентанил
Новокаин
Панзинорм
Фестал
Мезим
Панкреатин
Видео — Хронический панкреатит
Профилактика панкреатита
Любой дискомфорт, появляющиеся в организме, причиняет существенные неудобства любому человеку.
Обострение панкреатита — явление не из приятных, а потому необходимо предпринять всевозможные меры для того чтобы не сталкиваться с ним повторно.
Первым делом следует определить фактор, спровоцировавший подобный дискомфорт. Сделать это необходимо максимально точно, поскольку в дальнейшем следует проконтролировать этот момент и не допускать воздействия негативного фактора на свое здоровье.
Если болезнь развивается в хронической форме и сопровождается нередкими приступами, то необходимо иметь всегда под рукой нужные медикаменты и соблюдать вышеуказанные рекомендации первой помощи.
Полное избавление от заболевания у взрослых возможно лишь после полной и тщательной корректировки образа жизни, а главное рациона питания. Если составить индивидуальный план питания (лучше это сделать при помощи специалистов, пройдя необходимое обследование), то есть вероятность того, что поджелудочная железа вернется в свое нормальное функционирование и приступы больше не будут беспокоить пациента.
Заключение
Несмотря на то, что панкреатит — это болезнь, которая требует постоянного и регулярного наблюдения за своим здоровьем, не стоит чувствовать себя при этом ущемленным. Диета, которая является основным моментом в избавлении от заболевания на самом деле лишь обычное правильное и рациональное питание, необходимое каждому человеку. Немного усилий для составления своего рациона и от болезни не останется и следа.
Источник
Приступ поджелудочной железы — состояние, требующее оказания неотложной медицинской помощи. Симптомы заболевания проявляются настолько ярко, что самочувствие больного стремительно ухудшается. Как правило, обострение панкреатита развивается вследствие сильных погрешностей в питании, злоупотребления алкоголем, физического или психического переутомления, а также действия других провоцирующих факторов.
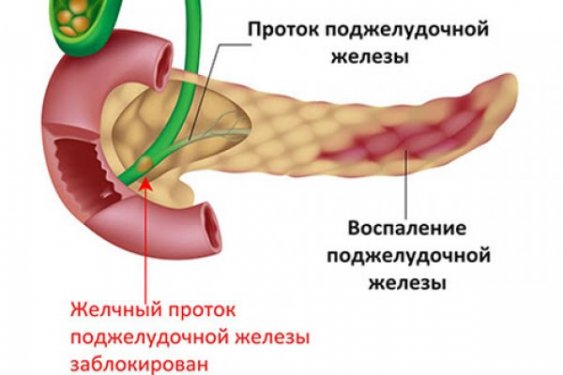
Главные признаки заболевания
Симптомы приступа поджелудочной железы развиваются совершенно внезапно. Основное проявление — сильные режущие боли, которые возникают сначала с правой стороны грудной клетки и постепенно распространяются на левую половину. Это обусловлено раздражением нервных окончаний, которые в большом количестве расположены в эндокринной железе. В результате отека органа и нарушения оттока секрет скапливается в pancreas, что приводит к перевариванию собственных тканей, вследствие чего и возникает сильная боль. Неприятные ощущения зачастую отдают под лопатку или на спину. Эти признаки могут приводить к ошибке в установлении диагноза, вследствие чего требуется провести дифференциальную диагностику с инфарктом миокарда, который имеет сходные проявления. При вовлечении в воспалительный процесс брюшины появляются новые симптомы. К ним относится усиление боли при поглаживании живота. При этом если на него надавить, состояние может кратковременно улучшиться.
Важным симптомом является нарушение работы пищеварительного тракта. Интенсивные боли сопровождаются приступами рвоты, которая не доставляет облегчение и носит изнуряющий характер. Через некоторое время в рвотных массах появляется желчь, а если желудок совершенно пустой — остаются только сильные позывы и тошнота.
Развивается расстройство стула в виде диареи. В результате ускоренной моторики кишечника в каловых массах присутствуют остатки непереваренной пищи. Однако через несколько дней возможно развитие запора. Наблюдается метеоризм, что приводит к выраженному вздутию живота. На языке появляется белый налет.
Из дополнительных симптомов присутствует значительное повышение температуры тела. Человек становится слабым, не может встать на ноги. Любое движение сопровождается болью, поэтому пациент пытается найти удобное положение, приносящее хоть небольшое облегчение.
Среди других признаков острого панкреатита наблюдаются скачки артериального давления, которое может как повыситься, так и значительно понизиться. Пульс становится слабым и учащенным. В результате сильной рвоты развивается гиповолемия, симптомами которой являются сухость во рту и изменение цвета кожи на нездоровый сероватый оттенок.
Возникновение этих клинических проявлений свидетельствует о сильном нарушении состояния здоровья больного, особенно если в течение нескольких дней человек пытался справиться с проблемой самостоятельно и не обращался за медицинской помощью.
Неотложная помощь
Симптомы приступа поджелудочной железы характеризуются настолько выраженной интенсивностью, что человек зачастую не может справиться с ними самостоятельно и обращается за медицинской помощью.
Как снять приступ, если нет возможности вызвать неотложку или человек находится далеко от города? В этом случае оказание первой помощи ложится на родных или близких.
Для снятия приступов панкреатита нужно обеспечить пациенту полный покой. Он не должен совершать никаких резких движений. Оптимальное положение — сидя, наклонившись немного вперед.
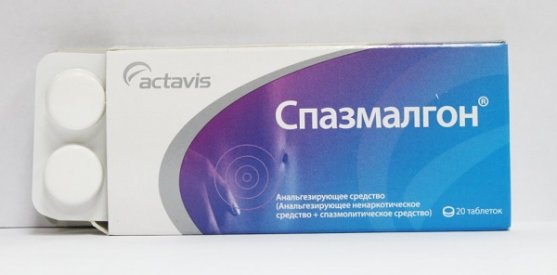
Первая помощь при приступе панкреатита включает применение спазмолитиков и анальгетиков. Это позволит устранить спазм выводных протоков и вывести секрет из органа, чтобы поджелудочная железа не начала переваривать сама себя. Для этого можно использовать следующие медикаментозные средства:
- Но-шпа;
- Спазмалгон;
- Максиган;
- Дротаверин и др.
Первым делом в область проекции pancreas, которая расположена между пупком и грудиной, следует приложить холод, чтобы уменьшить активность воспалительного процесса. С этой целью можно использовать грелку, наполненную холодной водой, замороженные овощи и другие подручные средства. Чтобы не допустить обморожения кожи, лед следует обернуть несколькими слоями ткани.
Что делать и как бороться с приступом? Первое правило успешной ликвидации неприятных ощущений и выздоровления пациента — во время обострения заболевания категорически запрещено есть. Это обусловлено тем, что в результате попадания пищи в желудочно-кишечный тракт активизируется выработка ферментов. Однако поскольку вследствие воспаления они не могут беспрепятственно попасть в кишечник, состояние больного еще больше ухудшается, так как повышается риск переваривания органа. Нельзя есть не только при снятии приступа, но и в течение 1–3 дней после этого, чтобы полностью ушло воспаление и отек тканей. Можно употреблять только чистую негазированную воду, поскольку в результате сильной рвоты развивается выраженное обезвоживание организма. Пить жидкость надо по несколько глотков, но часто. Это позволит не допустить возобновления рвоты.
Лечение обострения
Быстрое снятие приступа обеспечит отсутствие осложнений со стороны здоровья для пациента. Поэтому не нужно ждать, что все пройдет самостоятельно, следует принимать необходимые меры.
Если до приезда скорой помощи справиться с приступом не удалось, врач может внутримышечно ввести спазмолитики и анальгетики. При отсутствии положительного результата снимать приступ и лечить поджелудочную железу необходимо в условиях стационара, где есть возможность для тщательного обследования пациента и определения степени нарушения функциональности органа.
Дальнейшее лечение острого панкреатита разрабатывается индивидуально для каждого больного. При этом учитываются симптомы заболевания, результаты осмотра и обследования.
Терапия панкреатита должна быть комплексной. Кроме применения спазмолитических и обезболивающих препаратов, показано назначение мочегонных средств. С их помощью можно снять отек, что позволит обеспечить отток секрета поджелудочной железы и устранение риска самопереваривания. Кроме того, диуретики способствуют интенсивному выведению из организма человека токсинов и ферментов. С этой целью лучше всего использовать Фуросемид или Лазикс. При назначении Диакарба обязательным является включение в терапевтическую схему препаратов калия, поскольку мочегонное средство способствует вымыванию этого важного элемента.
При развитии осложнений, в частности, при присоединении бактериальной инфекции, лечение подразумевает использование противомикробных препаратов — фторхинолонов или цефалоспоринов 3–4 поколения.
Если приступы панкреатита привели к сильному ослаблению организма, восстановить силы и энергию поможет витаминотерапия. Вначале средства нужно вводить внутримышечно, чтобы быстро возобновить потерянный баланс. В дальнейшем разрешено перейти на таблетированную форму.
Лечение острого панкреатита не включает применение ферментов. Более того, они строго запрещены. Ведь в поджелудочной железе и так скапливается секрет, поэтому ни в коем случае нельзя допустить дополнительного его поступления извне. Это может еще больше усугубить ситуацию и ухудшить самочувствие больного.
Характер питания
Что можно кушать после приступа панкреатита? Важную роль в успешном выздоровлении пациента играет соблюдение специальной диеты. Это позволит снизить нагрузку на поджелудочную железу и достичь стабилизации самочувствия.
После обострения панкреатита есть можно не раньше чем через 2–3 дня. При этом нужно начинать с употребления небольшого количества пищи. Еда должна быть перетертой и не горячей. Кушать надо часто — до 5–6 раз в день.
Лечение с помощью диеты предполагает применение блюд, приготовленных на пару, запеченных или отваренных. Ни в коем случае нельзя есть жареное, копченое или маринованное. Следует избегать чрезмерного употребления соли, сахара, перца и других острых приправ во время приготовления еды. Категорически запрещены алкогольные и газированные напитки, а также продукты, относящиеся к категории полуфабрикатов или фастфуда. В их состав входит большое количество трансжиров, оказывающих выраженное неблагоприятное влияние на работу поджелудочной железы.

Под запрет попадают красное мясо, авокадо, сахар, белый хлеб и др.
Диета после приступа панкреатита способна нормализовать функционирование эндокринного органа. Пациент может есть следующие блюда и продукты:
- Нежирные сорта рыбы — хек, щука, сазан, треска, судак и др. Продукт желательно запекать, чтобы сохранить все полезные компоненты.
- Диетическое мясо — кролик, индейка, телятина, куриная грудка и пр. В его состав входит большое количество необходимых для организма человека белков, аминокислот и микроэлементов. Мясо можно тушить, готовить на пару или добавлять в супы.
- Вареные или тушеные овощи. Характеризуются богатым составом — содержат витамины, микроэлементы, антиоксиданты и другие компоненты. Идеальный вариант — суп-пюре, который чрезвычайно легко усваивается и при этом не содержит грубых частиц пищи. Диета при панкреатите исключает употребление сырых овощей.
- Крупы. Следует отдать предпочтение продуктам, содержащим сложные углеводы. К ним относятся рис, гречка, пшено. Положительное влияние на слизистую оболочку желудка оказывает овсянка, лечение которой показано не только при заболеваниях ЖКТ, но и pancreas.
- Нежирные молочнокислые продукты — йогурт, творог, сыр, кефир. Способствуют восстановлению нормальной микрофлоры желудочно-кишечного тракта. Разрешены к применению не ранее чем через 2 недели после приступа.
- Растительное и сливочное масло. Используется для добавления в небольшом количестве в готовые блюда.
- Выраженный положительный эффект оказывает травяной чай, который не только поможет восстановить водный баланс и утолить чувство жажды, но и насытит организм человека полезными веществами.
После приступа поджелудочной железы специальную диету следует соблюдать пожизненно. При нарушении рекомендаций врача и употреблении запрещенных продуктов не исключено обострение панкреатита. Поэтому нужно вести здоровый образ жизни, чтобы не допустить рецидива.
Источник



