Как выглядит поджелудочная железа при панкреатите фото

Определить панкреатит по фото и при осмотре пациента не сложно – кожа больных покрывается мелкой сыпью, а при получении результатов дополнительных анализов и вовсе сомнений не остается. Цвет кала при панкреатите у больных также подсказывает врачу диагноз.

Цвет кала при панкреатите фото
У больного человека цвет кала при панкреатите (фото 2) зависит не только от съеденной пищи, но и от влияния больного органа на формирование каловых масс. При заболевании панкреатитом воспаленная поджелудочная железа способна придавать каловым массам нетипичные оттенки. Цвет мочи при панкреатите приобретает темные оттенки из-за наличия в нем амилазы. Даже косвенные признаки панкреатита врач с достаточным опытом расшифрует верно, и сможет поставить предварительный диагноз.
Кал при панкреатите у взрослого (фото в гал.) приобретает характерный мраморный оттенок, а сама консистенция может и не меняться. Если у пациента острый панкреатит, он страдает внезапной диареей или запорами. Хронический панкреатит характеризуется присутствием в каловых массах непереваренных частичек пищи, а также появление резкого неприятного запах при дефекации больного. При осложнении хронической формы течения кал при панкреатите может приобретать зеленоватый или оливковый оттенок, особенно, если есть застой в желчном пузыре. Стул при панкреатите (фото в гал.) и его характеристики – важная диагностическая составляющая панкреатита у пациента.

Как выглядит язык при панкреатите фото
При осмотре пациента с подозрением на панкреатит врач всегда осмотрит язык больного. Цвет языка при панкреатите – первое, на что необходимо обратить внимание. Обычно при заболевании органов пищеварения язык меняет нормальный цвет. Язык при панкреатите (фото 3) может становиться как ярко-красным, так и бледным из-за характерного налета. Обычно истинный цвет языка при воспалении поджелудочной железы скрывается под толстым слоем налета.
Налет у пациентов может варьироваться от грязно-белого до различных оттенков желтого цвета. Налет на языке держится не менее пяти дней, он выглядит словно толстая плотная корка, которая лишь немного светлеет после чистки языка. Налет на языке при панкреатите (фото ниже) приобретает зеленоватый оттенок, если желчный пузырь не справляется с продуцированием желчи, а при осложнении заболевания циррозом – язык приобретает малиновый цвет.

Где болит панкреатит фото
Болевые симптомы панкреатита появляются по различным причинам. Провоцирует болезненность отечность органа при воспалении, нагноительные и деструктивные процессы в тканях самой железы. Место, где болит панкреатит (фото 4), локализовано четко – дискомфортные ощущения определяются в верхней части живота, ближе к поддиафрагмальной области, в районе эпигастрия. Иногда локализация боли нетипична, и неприятные ощущения сдвигаются вправо или влево относительно центра живота, отдавая в подреберье. Панкреатит живота ввиду болей острого характера может давать симптом Щеткина-Блюмберга – затвердение брюшных мышц.
Дискомфортные ощущения характеризуются жжением, отдающим за грудину. Обнаружить болезненность можно в левой части спины, также боли иррадируют в левую руку. Встречаются неприятные ощущения даже с левой стороны нижней челюсти. Хронический панкреатит у больных (фото внизу) не дает возможности четко определить болевые области, обычно пациенты указывают на обширные участки, но где именно болит, определить не могут.

Как выглядит сыпь при панкреатите
Типичная сыпь при панкреатите (фото 5) – следствие нарушений в работе органов пищеварения. И если гепатит дает желтизну, то панкреатит у больных людей на поверхности кожных покровов проявляется характерной сыпью, по которой врачи могут заподозрить диагноз. Красные точки при панкреатите на поверхности тела появляются в различных местах, желтуха на фоне возрастающего зуда кожи возникает у трети пациентов. Высыпания при панкреатите могут перерасти в атопический дерматит. Выглядит панкреатит еще не типичнее при повышенной выработке кожного сала, что может осложнить диагностику.
Характерен для больных и симптом Тужилина при панкреатите – обычно им страдают люди с хроническим типом течения недуга. Симптом Тужилина проявляется в виде сосудистых аневризм мельчайшего размера, которые возникают в первую очередь на спине, а при длительном течении патологии их можно заметить и на животе. Высыпания на коже при панкреатите (фото внизу) сильно чешутся и зудят, поскольку нервные окончания на коже раздражаются из-за чрезмерного скопления желчных кислот.

Лечение панкреатита и препараты
Выглядит поджелудочная железа при панкреатите (фото в гал.) плачевно – она сама себя переваривает, в ее тканях появляются очаги кровоизлияний и некроза, отечность еще больше сдавливает железу, прогрессирует распад клеток органа. Лечение панкреатита в данном случае направлено на остановку развития патологического процесса, чтобы максимально сохранить целостность органа и его функции.
Панкреатит поджелудочной железы лечат консервативно и хирургическим путем. Консервативно назначают ферменты Креон, Панкреатин, Фестал. Обезболивающий эффект достигается за счет приема Но-шпы, Ранитидина и Фамотидина. Назначается строгая диета. Вылечить панкреатит у человека можно при помощи операции – удаляется либо часть железы, либо полностью весь орган. Это оправданный подход к лечению, если обнаружены полипы в поджелудочной железе, ведь может произойти озлокачествление.
Галерея фото панкреатита
Источник
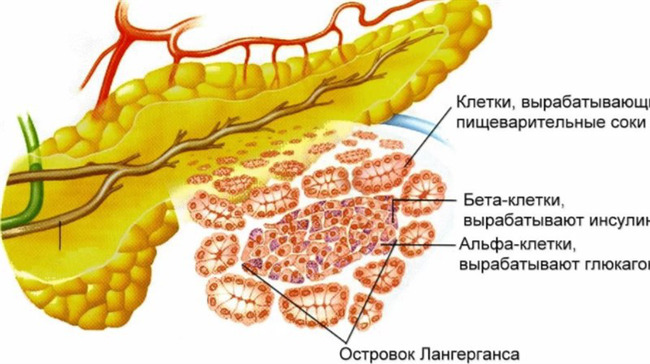
Панкреатит — воспалительный процесс (острый или хронический) в поджелудочной железе. Даже незначительное воспаление поджелудочной железы часто вызывает острую симптоматику. При хронизации патологии изменения происходят не только в ткани органа, болезнь затрагивает весь организм в целом вследствие нарушения выработки инсулина, глюкагона и других гормонов.
Причины возникновения панкреатита
Из множества факторов, влияющих на работу железы, вырабатывающей инсулин и пищеварительные ферменты, специалисты выделяют наиболее существенные:
- злоупотребление спиртным — констатируется в большинстве случаев диагностирования болезни;
- желчнокаменная болезнь — вторая по важности причина, провоцирующая панкреатит;
- воспаление (особенно хроническое) 12-перстной кишки;
- травмы живота, абдоминальные операции на желудке и желчном пузыре;
- вирусные инфекции (гепатиты, паротит);
- кишечные паразиты;
- бесконтрольный прием лекарств (сульфаниламидов, мочегонных, эстрогенов);
- отягощенная наследственность и врожденные пороки развития протоков железы;
- гормональные сбои, влекущие обменные нарушения.
Симптомы панкреатита
Обычно панкреатит начинается остро. Реже наблюдается вялое течение, однако при этом пациенты не спешат обращаться к врачу, а заболевание переходит в стадию рубцового замещения железистой ткани. Первые признаки панкреатита:
- Боль
Обычно болезненность возникает спонтанно после еды (через 15 – 60 мин.), достаточно интенсивная, носит разлитой характер (распространяется на правое/левое подреберье, область эпигастрия, спину — опоясывающий характер). Пациент не может указать точное место, где болит. При этом от приема спазмолитиков (Но-шпы) и анальгетиков боли не купируются. Больной не находит себе места, корчится, принимая положение «зародыша» (группировка тела с согнутыми в коленях ногами). При лежании на спине болезненность только усиливается. Нередки случаи имитации панкреатитом приступа стенокардии с иррадиацией болей в сердце. - Интоксикация
Выход в сосудистое русло пищевых ферментов провоцирует интоксикацию. Повышается температура, возникает одышка, озноб, потеря аппетита, общая слабость и головокружение. Кожа сначала становится бледной, черты лица заостряются, затем появляется синюшность в области пупка и поясницы. - Нарушения со стороны ЖКТ
Приступ характеризуется вздутием живота. Нередки тошнота и рвота, жидкий стул с явными не переваренными фрагментами пищи. Количество кала сильно увеличивается, дефекация сопровождается зловонным запахом. Каловые массы серого цвета имеют жирный вид, трудно смываются.
Состояние при острой форме панкреатита достаточно тяжелое и требует срочной госпитализации. При хроническом течении (вне периода обострения) боли менее выражены. Признаки интоксикации организма носят постоянный характер:
- снижается вес;
- кожа становится сухой и шелушащейся;
- появляются признаки витаминной недостаточности («заеда» в уголках рта, ломкие ногти/волосы).

Значительное увеличение в размере поджелудочной железы может привести к механической желтухе (пожелтению кожи и склер) вследствие сдавления желчного протока. Часто наблюдаются гормональные нарушения, в первую очередь со стороны выработки инсулина (стойкое снижение) вследствие формирования соединительно-тканных очагов и снижения функционала железы. Обострения провоцируются приемом алкоголя, употреблением раздражающей пищи (жареного, кофе, газированных напитков, застолья с обильным поеданием различных блюд).
Осложнения панкреатита
Болезнь чревата серьезными последствиями, такими как:
- холецистит (распространение воспаления на желчный пузырь);
- присоединение инфекции, флегмона, некроз железистой ткани и развитие перитонита;
- формирование абсцесса/ложной кисты;
- асцит (скопление жидкости в брюшной полости);
- внутрибрюшное кровотечение, спровоцированное разрывом сосудов;
- сахарный диабет (при хронизации воспаления);
- онкология.
Диагностика
Обследование больного с подозрением при панкреатите (остром или хроническом) включает лабораторные и инструментальные исследования. Характерные для панкреатита диагностические показатели:
- общее клиническое исследование крови — признаки воспаления в организме (повышение СОЭ, лейкоцитоз);
- биохимия — превышение нормы ферментов (липазы, трипсина, амилазы);
- анализ на сахар — превышение нормы глюкозы в крови;
- исследование мочи — наличие амилазы говорит об острой форме;
- анализ кала (выявление непереваренного жира, анализы на кишечную инфекцию);
- функциональные тесты (ПАБК, тестирование Лунда и секретин-холецистокининовое);
- УЗИ — выявление изменений размеров и структуры железы, определение вовлеченности в патологический процесс соседних органов (12-перстной кишки, желчного пузыря);
- эндоскопическая гастродуоденоскопия — оценка 12-перстной кишки и выявление возможных ее изменений;
- ретроградная холангиопанкреатография (эндоскопическое исследование);
- рентген — при хроническом течении болезни выявляет рубцовые очаги, кальцификаты и камни;
- КТ.
Нередко пациенты задаются вопросом: какой врач лечит панкреатит? Как и с любыми нарушениями со стороны ЖКТ (болями в животе, жидким стулом и т. д.), при подозрении на панкреатит следует обратиться к гастроэнтерологу. Только квалифицированный узкопрофильный специалист назначит необходимое обследование и пропишет правильную лечебную схему.
Как лечить острый приступ панкреатита?
Тактика при острых опоясывающих болях:
- Холод.
- Голод.
- Покой.
- Вызов скорой помощи.

По приезду медики неотложной помощи проводят:
- в/в систему (для уменьшения интоксикации);
- противорвотное (Церукал) в/м или с капельницей;
- обезболивающее (Кеторолак);
- антисекреторное средство (Омепразол или Сандостатин).
Лечение панкреатита в стационаре:
- режим голода до 5 дней (разрешено пить теплую негазированную воду) и постепенный переход на диету №5п;
- в/в введение Реополиглюкина, физраствора;
- мочегонные для предотвращения отека железы (Лазикс в/в или Диакарб в таблетированной форме);
- Омепразол (Квамател) в/в (курс — 3 дня);
- спазмолитики (Но-шпа, Папаверин) и обезболивающие (Баралгин, Анальгин) в/м, в/в – в зависимости от интенсивности болей;
- в тяжелых случаях — капельница (Атропин, Эуфиллин, Баралгин, Новокаин, Димедрол, Магнезия) или Промедол в комбинации со спазмолитиками;
- противорвотное — Церукал в/м при сохранившейся рвоте;
- антибактериальные средства — фторхинолоны или цефалоспорины (3 – 4 поколение) при выявлении гнойного воспаления;
- ингибиторы ферментов — Контрикал (в острый период);
- блокатор выработки гормонов — Октреотид (только в стационарных условиях);
- ферменты — Фестал, Панкреатин (аналоги — Креон, Панзинорм, Мезим, Энзистал);
- блокаторы кислотности — Циметидин (обычно сочетается с приемом ферментативных средств);
- витамины группы В, С, кокарбоксилаза, липоевая кислота.

Чем лечить панкреатит (выбор препаратов, определение их дозировки, способа введения и длительности лечебного курса) определяет только лечащий гастроэнтеролог. Самолечение в данном случае может только усугубить воспалительный процесс и спровоцировать осложнения.
Оперативные методы лечения панкреатита
Хирургическая операция показана при тяжелом состоянии больного на фоне отсутствия результата консервативной терапии, наличии признака перитонита, шоковом состоянии и нестабильности кровообращения. Виды операций:
- эндоскопические — установка дренажей при сформировавшихся кистах, панкреатотомия (латеральная/дистальная);
- открытая лапароскопия (с широким рассечением брюшной стенки);
- операция Уиппла — резекция головки железы и 12-перстной кишки с формированием анастомоза между желудком, желчным протоком, оставшейся частью железы и тонким кишечником; это сложнейшая операция, требующая высокой квалификации хирурга и опыта проведения подобных вмешательств.
Полностью вылечить можно только острый панкреатит. При хронической форме проводится профилактическое лечение для предотвращения обострений и приостановки рубцового процесса в поджелудочной железе.
Важную роль в профилактике приступов панкреатита играет диета. Рекомендуется питаться маленькими порциями, перерыв между едой — 3 часа. Обязательно исключается алкоголь, кофе, газировка. Блюда должны быть простыми, не стоит одновременно употреблять разные виды жиров.
Особенно опасен обострением сочетанный прием различных белков, углеводов и жирной пищи (праздничные столы). Курящим желательно отказаться от вредной привычки. Также следует пролечить фоновые болезни пищеварительного тракта: холецистит, камни в желчном пузыре, язвенную болезнь, гепатит.
Добавить комментарий
Источник
Опубликовано: 15 октября 2014 в 10:28
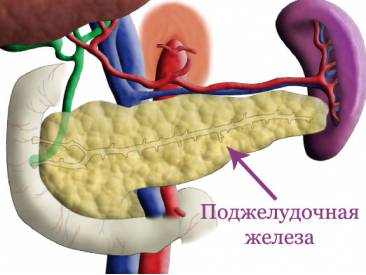 Поджелудочная железа – орган, выполняющий в организме человека ряд важных функций. Основная – это выработка ферментов, призванных после попадания в пищеварительный тракт расщеплять углеводы, белки и жиры, которые поступают с пищей. Орган также отвечает за поддержание приемлемого уровня сахара в крови. И если он будет функционировать неправильно, последствия не заставят себя долго ждать.
Поджелудочная железа – орган, выполняющий в организме человека ряд важных функций. Основная – это выработка ферментов, призванных после попадания в пищеварительный тракт расщеплять углеводы, белки и жиры, которые поступают с пищей. Орган также отвечает за поддержание приемлемого уровня сахара в крови. И если он будет функционировать неправильно, последствия не заставят себя долго ждать.
Что такое панкреатит: причины, виды, симптомы
Панкреатит означает наличие воспалительных процессов в поджелудочной железе. Привести к такому исходу могут разные причины, как физиологические, так и психологические.
Физиологические причины:
- Повышенное давление в желчевыводящих путях, которому значительно способствует желчнокаменная болезнь.
- Наличие язвы двенадцатиперстной кишки и желудка, дуодениты, гастриты.
- Нарушение жирового обмена веществ, активизирующего ферменты.
- Неправильное кровообращение в поджелудочной железе.
- Химическое и пищевое отравление (некоторыми лекарственными препаратами, фосфором, кислотами, спиртным).
- Инфекции брюшной полости.
- Травмы органа (операционные, тупые, ранения).
- Наследственность.
- Наличие муковисцидоза.
- Некачественное питание.
- Интоксикация мышьяком, ртутью, свинцом, фосфором.
- Аллергия.
Психологические причины:
- Постоянные стрессы, психологическое напряжение, спешка.
- Недосыпание на протяжении длительного срока.
- Прием пищи не по правилам (всухомятку, на ходу).
- Недостаток полноценного отдыха.
Панкреатит может протекать в острой и хронической форме. Это важно знать, так как симптоматика, последствия для организма и лечение в каждом случае разные.
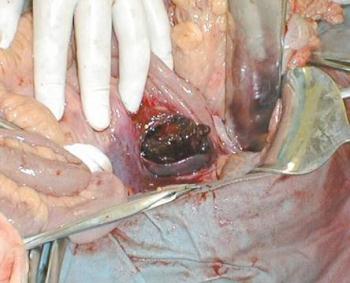 Острый панкреатит возникает внезапно и характеризуется явными симптомами:
Острый панкреатит возникает внезапно и характеризуется явными симптомами:
- В правом и левом подреберье возникает режущая боль, сильная, имеющая опоясывающий характер. Она обычно распространяется слева на лопатку, плечо и в область спины. Причина – в поджелудочной железе происходит некроз нервных окончаний.
- Возникает отвращение к еде. Причина – в кишечнике недостаточно ферментов поджелудочной железы.
- Тошнота и рвота при приеме пищи – следствие недостатка пищеварительных ферментов.
- Ощущение напряжения слева в подреберье, вздутие живота – следствие нарушения пищеварения.
- Может возникать диарея.
- Кожа становится бледной, даже синюшной. Причина – микроциркуляция в сосудах крови нарушается.
Реактивный панкреатит – разновидность острого, но он возникает на фоне резкого обострения разных заболеваний желчного пузыря, двенадцатиперстной кишки, печени или желудка.
Хронический панкреатит обычно развивается как следствие возникновения острой формы. Но его могут вызывать и все те причины, которые перечислены выше. Речь идет о воспалительном процессе, который медленно прогрессирует в поджелудочной железе. Воспаление может вспыхивать и утихать. Следствием этого становится кальцинирование органа, фиброз или атрофия. Через некоторое время в поджелудочной железе рубцовая ткань заменяет нормальную.
Хронический панкреатит может быть первичным (воспаление возникает сразу в поджелудочной железе) и вторичным (развивается на фоне патологий пищеварительной системы).
К симптомам хронической формы заболевания относят:
- Приступообразную или постоянную боль в левом подреберье, носящую ноющий характер.
- Рвоту и тошноту.
- Расстройства пищеварения, диарею, метеоризм.
- Значительное снижение аппетита.
- Сухость и бледность кожных покровов.
- Надавливание на верхнюю область живота приводит к болезненным ощущениям.
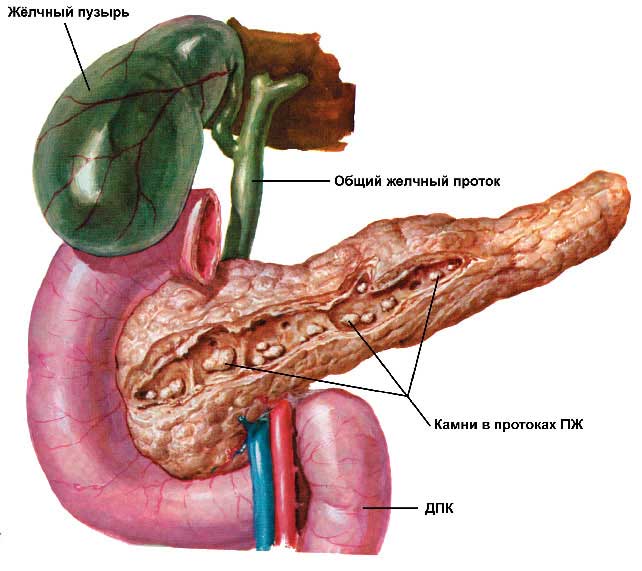
Описание поджелудочной железы при заболевании панкреатитом, как выглядит?
 Ферменты, которые производит поджелудочная железа, необходимы организму. Но при воздействии ряда факторов они не успевают попадать в кишечник. В результате чего остаются и активизируются в самой железе, начинается переваривание и расщепление ее тканей. То есть панкреатит.
Ферменты, которые производит поджелудочная железа, необходимы организму. Но при воздействии ряда факторов они не успевают попадать в кишечник. В результате чего остаются и активизируются в самой железе, начинается переваривание и расщепление ее тканей. То есть панкреатит.
Ферменты повреждают ткани железы, возникает воспаление, представленное отеком, некрозом и кровоизлияниями. Повреждены могут быть и ткани, и органы, которые прилегают к железе, а также отдаленные (при поступлении ферментов в кровь).
Токсическое и повреждающее действие ферментов ярко выражено в острой стадии заболевания. При этом морфологическими изменениями могут быть как отек, так и некроз тканей органа. В случае с хроническим панкреатитом они варьируются в зависимости от фазы течения и формы заболевания. Рецидив предполагает сочетание участков некроза с ложными кистами, полями фиброза, отложениями извести, деформированными протоками.
История болезни панкреатита по терапии
 Панкреатит – не то заболевание, при котором можно заниматься самолечением. Возникновение приступа требует срочной госпитализации в учреждение, где больной сможет находиться под пристальным вниманием специалистов.
Панкреатит – не то заболевание, при котором можно заниматься самолечением. Возникновение приступа требует срочной госпитализации в учреждение, где больной сможет находиться под пристальным вниманием специалистов.
История болезни описывает динамику ее развития с момента возникновения первой симптоматики и до поступления в стационар. Указываются причины, которые привели к панкреатиту.
В историю болезни по терапии вносятся сведения о том, какими были предыдущие амбулаторные, стационарные и курортные лечения. Необходимо изучить все справки, выписки, анализы, исследования, которые предоставляет больной. Если пациент находится в медицинском учреждении долго, в историю вносится описание всех лечебных мероприятиях, о том, насколько они эффективны, как менялось состояние, каков предполагаемый диагноз. Данный документ включает информацию обо всех жалобах больного, датах проявления признаков панкреатита, врачебных назначениях, результатах всех проводимых обследований и исследований.
История болезни по терапии включает эпикриз, то есть емкое и краткое описание заболевания. Именно в нем при выписке пациенту прописывают назначения диеты, режима быта и труда, необходимость наблюдения у разных специалистов, курортно-санитарного лечения.
Панкреатит – это не приговор
Диагноз «панкреатит» – это не приговор, многое зависит, прежде всего, не от врача, а от самого пациента. Помимо применения ряда лекарственных препаратов придется соблюдать диету, определенный режим. Любые прогнозы даются только после того, как становится ясно, насколько повреждена поджелудочная железа. В зависимости от этого назначают либо медикаментозное лечение совместно с диетой, либо оперативное вмешательство, в ходе которого удаляются мертвые ткани органа.
Лечение и очищение поджелудочной железы
 Главная задача лечебных мероприятий при поджелудочном панкреатите – снять острый воспалительный процесс и устранить действие патогенных факторов. При обострениях необходим постельный режим и голодание, чтобы снять нагрузку с органа. Допустимо принимать только жидкость.
Главная задача лечебных мероприятий при поджелудочном панкреатите – снять острый воспалительный процесс и устранить действие патогенных факторов. При обострениях необходим постельный режим и голодание, чтобы снять нагрузку с органа. Допустимо принимать только жидкость.
Боли устраняются при помощи миотропных спазмолитиков, антихолинергических средств. Обострение хронической формы часто требует использования антибиотиков, имеющих широкий спектр действия. Назначают также панкреатические ферменты.
Применение конкретных лекарственных препаратов при терапии назначает врач в зависимости от формы и течения болезни. Но самое главное – это диета.
Диета при панкреатите
После голодания примерно на 4 день применяется диета №5. Номер означает дробное питание – по 5 раз вдень. Перекусы запрещены.
Суть данной диеты – отказаться от пищи, которая усиливает кислотообразование в желудке, провоцирует активизацию ферментов и очищение поджелудочной железы. После обострения такой диеты стоит придерживаться не менее 8 месяцев. При хронической форме панкреатита придется выработать у себя определенную культуру питания на всю жизнь.
 Продукты готовятся на пару, отвариваются, измельчаются, протираются. Это овощи, каши (кроме пшенной), сладкие яблоки, постное мясо, рыба, птица, овощные супы (без лука, чеснока, капусты), творожные запеканки. Можно омлет, отварную вермишель, молочные продукты (некислые), пшеничный хлеб (черствый). Из сладкого – галетное печенье, мармелад, зефир, сухой бисквит, пастилу, мед и варенье (максимум ложка в день). Некрепкий чай, кисель и компот – напитки, которые можно употреблять.
Продукты готовятся на пару, отвариваются, измельчаются, протираются. Это овощи, каши (кроме пшенной), сладкие яблоки, постное мясо, рыба, птица, овощные супы (без лука, чеснока, капусты), творожные запеканки. Можно омлет, отварную вермишель, молочные продукты (некислые), пшеничный хлеб (черствый). Из сладкого – галетное печенье, мармелад, зефир, сухой бисквит, пастилу, мед и варенье (максимум ложка в день). Некрепкий чай, кисель и компот – напитки, которые можно употреблять.
Список запрещенных продуктов обширен: мясные бульоны, жирное, острое, кислое, субпродукты, копчености, некоторые овощи (щавель, шпинат, редис), йогурты, консервированные продукты. Полностью исключить придется цитрусовые, шоколад, выпечку, кофе, квас, газировку, спиртное, специи, любой фаст-фуд.
Предупредить панкреатит – гораздо разумнее и проще, чем вылечить его. Профилактика включает следование принципам рационального питания, отказ от употребления алкоголя, внимание к общему состоянию здоровья. Рекомендуется обследовать органы пищеварения хотя бы 1 раз в год.
Источник