Карциноид поджелудочной железы прогнозы
III. По функциональной активности
По международной классификации онкологических заболеваний TNM происходит стадирование заболевания, оцениваются следующие показатели:
Основной причиной развития осложнений является наличие длительно персистирующего карциноидного синдрома, который может вызывать следующие осложнения:
- Поражение сердечной мышцы и повышение риска развития сердечной недостаточности. Признаки поражения сердечной мышцы включают:
- усталость;
- одышку;
- плохую переносимость физической нагрузки.
- Кишечную непроходимость. При достижении крупных размеров первичной опухоли, расположенной в просвете кишечника, или же при сдавлении извне поражёнными лимфоузлами возможно развитие кишечной непроходимости. Симптомы обструкции кишечника включают тяжёлые, схваткообразные боли в животе и рвоту. Эта ситуация требует немедленной госпитализации в хирургическое отделение.
- Карциноидный криз. При очень высоких концентрациях гормонально-активных веществ, которые вырабатываются опухолью в кровь, возможно развитие карциноидного криза. Он включает в себя:
- гипотензию (падение артериального давления);
- тахикардию (учащённое сердцебиение);
- аритмию;
- длительный прилив;
- затруднение дыхания;
- дисфункция ЦНС.
Первым и основным диагностическим приёмом является подробный сбор жалоб и анамнеза.
В связи с разнообразием синдромов болезнь может долгое время скрываться под маской других заболеваний, тем самым затрудняя постановку верного диагноза. Нефункционирующие опухоли довольно долго могут протекать без симптомов и зачастую обнаруживаются случайно.
После общеклинического обследования, включающего стандартные анализы крови, мочи, рентгенографию. При подозрении на наличие карциноидной опухоли врач прибегает к следующим лабораторным и инструментальным методам диагностики:
- оценка уровня хромогранина А в крови — маркера нейроэндокринных опухолей;
- оценка уровня 5-гидроксииндолуксусной кислоты (5-ГИУК) в суточной моче — продукт метаболизма серотонина;
- рентгенография с пероральным контрастным препаратом (внутрь);
- эзофагогастроскопия (ЭФГДС) с биопсией;
- колоноскопия с биопсией;
- капсульная эндоскопия;
- бронхоскопия с биопсией;
- УЗИ брюшной полости;
- МСКТ органов грудной клетки и брюшной полости с контрастным усилением;
- МРТ головного мозга;
- позитронно-эмиссионная томография (ПЭТ-КТ);
- радиоизотопная сцинтиграфия с аналогами соматостатина.
По данным вышеуказанных исследований, нацеленных на определение наличия опухоли и поиск её локализации, врачу необходимо выставить клиническую стадию заболевания и определить распространённость опухолевого процесса (наличие метастазов).
Основным диагностическим моментом после установления наличия опухоли является морфологическое исследование опухолевых тканей после выполнения биопсии или исследование удалённых тканей после операции. На основании этого исследования устанавливается гистологическая природа опухоли, степень злокачественности, поражение лимфоузлов и стадия заболевания. Всё это играет прямую роль в определении последующего лечения и прогноза заболевания.
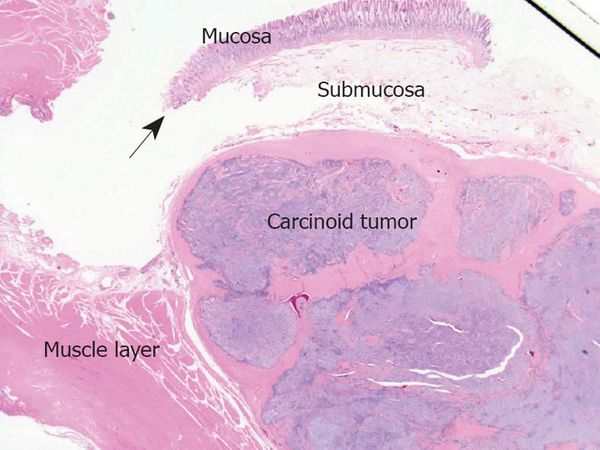
Схема лечения пациентов с карциноидными опухолями зависит от стадии заболевания и распространённости процесса.
Основными компонентами лечения являются хирургия, химиотерапия, лучевая и симптоматическая терапия.
Оперативное лечение
Хирургические операции при карциноидных опухолях выполняются при соблюдении основных онкологических принципов:
- радикализм (удаление злокачественной опухоли);
- абластика (предотвращение рецидива и метостазирования) ;
- лимфодиссекция (удаление лимфоузлов).
Возможные варианты хирургического лечения определяются размерами и локализацией опухоли, её морфологической картиной, наличием метастазов и осложнений основного заболевания.
Основная цель радикального лечения карциноидной опухоли — её удаление в пределах здоровых тканей. При локальном опухолевом процессе в пределах одного органа операция способна полностью избавить человека от заболевания, однако иногда для этого могут потребоваться большие по объему хирургические вмешательства с резекцией (удалением) нескольких органов.
При далеко зашедшем опухолевом процессе и распространении метастатических клеток по организму хирургическое лечение не приносит желаемого успеха. В данном случае требуется системный подход.
Химиотерапия
Этот метод предполагает лечение с помощью лекарственных препаратов и назначается после результатов морфологического исследования. Цель химиотерапии — подавление роста и уничтожение опухолевых клеток.
При приёме данных препаратов действующее вещество попадает непосредственно в кровь и наносит системное воздействие на все ткани организма (системная химиотерапия).
Существуют методики проведения региональной химиотерапии, когда препарат вводится в орган, полость или часть организма. Данный подход применятся для локального воздействия на поражённые ткани и используется в качестве компонента комбинированного лечения.
Лучевая терапия
Лучевая терапия — это метод лечения онкологических заболеваний с применением высокоэнергетических рентгеновских лучей (гамма-лучи). Он направлен на уничтожение опухолевых клеток и предотвращение их роста.
Такой метод леченя карциноидных опухолей проводится, если проведение оперативного лечения невозможно (тяжёлое общее состояние или обострение/декомпенсация хронических сопутствующих заболеваний может явится противопоказанием к выполнению операции и назначению химиотерапии), или при циторедуктивных вмешательствах (когда не удалось полностью удалить опухоль).
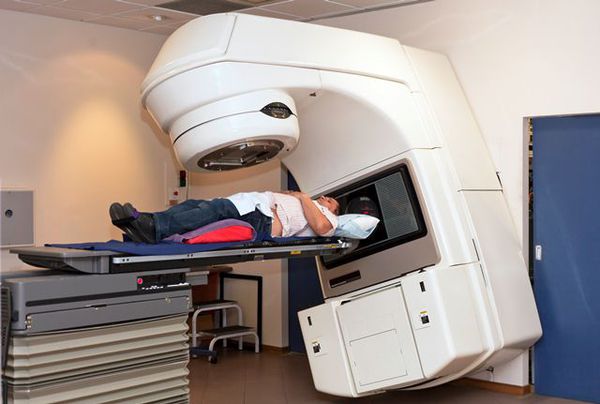
Излучение возникает в результате работы медицинского линейного ускорителя (специальный медицинский прибор). Он располагается снаружи тела пациента и нацеливается на область локализации опухоли. Весь энергетический поток рентгеновского излучения воздействует на зону опухоли, разрушая её клетки.
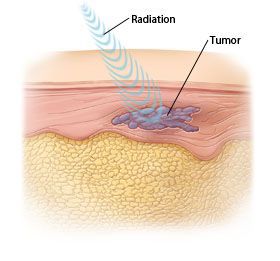
На сегодняшний день медицинская аппаратура и знания об этом методе лечения шагнули вперед. При правильном планировании процедуры эффект радиотерапии максимально нацелен на массу опухоли без значимого воздействия гамма-лучей на здоровые окружающие ткани.
Возможны различные модификации применения лучевой терапии в зависимости от способов доставки гамма-лучей к опухоли.
Помимо наружной лучевой терапии на сегодняшний день существуют методы воздействия на опухоль изнутри, с близкого расстояния, максимально минуя вредное воздействие на здоровые ткани.
При внутренней лучевой терапии (брахитерапия) используется радиоактивное вещество, которое помещается непосредственно в опухолевую массу или рядом с ней.
Симптоматическое лечение карциноидного синдрома
Отдельным компонентом лечения является лечение непосредственно карциноидного синдрома как проявления опухоли с целью повышения качества жизни и предотвращения осложнений.[4]
Для подавления выработки повышенного количества гормонально-активных веществ применяются:
- аналоги соматостатина;
- α-интерфероны.
Эти препараты воздействуют на главное звено патогенеза, подавляя повышенную секрецию гормонов и тем самым смягчают клинические проявления болезни.
Результат хирургического лечения пациента с диагнозом «Нейроэндокринная опухоль (типичный карциноид)» легкого ассоциированный с АКТГ-эктопическим синдромом.
Прогноз заболевания относительно благоприятный при условии раннего выявления новообразования, отсутствия отдалённых метастазов и успешного радикального хирургического вмешательства.
Проанализировано, что у радикально оперированных больных 10-летняя безрецидивная выживаемость составляет 94%. Общая 5-летняя выживаемость всех карциноидных опухолей (независимо от локализации или стадии) колеблется в пределах от 70% до 80%.[3][5]
Прогнозирование зависит от стадии заболевания. Лучшая 5-летняя выживаемость зарегистрирована при локализованной форме болезни и возможности радикального лечения (93%). В группе при распространённой форме с метастатическим поражением показатели значительно ниже — 20-30%. Наиболее высокие общие показатели 5-летней выживаемости наблюдаются у пациентов с карциноидной опухолью аппендикса и лёгких (95% и 80% соответственно) вследствие низкой скорости инвазивного роста и развития метастатической болезни.[3][5][6]
При распространённых формах карциноида возможен летальный исход. Причинами гибели пацинетов в таком случае обычно являются:
- сердечная недостаточность, возникающая по причине поражения трикуспидального клапана;
- кишечная непроходимость в результате спаечного процесса в брюшной полости;
- раковая кахексия (крайняя степень истощения организма) или дисфункция различных органов (зачастую печени), связанные с отдалёнными метастазами.
Специфических профилактических мер по предупреждению карциноида не существует.
Источник
Карциноид — подобная карциноме гормонально-активная опухоль, возникающая в результате автономной пролиферации энтерохромаффинных клеток. Клиническая особенность карциноида — длительное скрытое течение с появлением в поздних стадиях карциноидного синдрома, связанного с гормональными эффектами вырабатываемых опухолью биологически активных веществ, главным образом серотонина.
Впервые карциноидная опухоль описал О. Любаш в 1888 г. под названием «маленького рака». Термин «карциноид» предложил С. Оберндорф в 1907 г. с целью подчеркнуть условность доброкачественности процесса. С 2000 г. карциноидные опухоли стали называть гастроэнтеропанкреатическими нейроэндокринными опухолями (GEP-NET), подчёркивая наиболее частое расположение, гормональную активность и пограничный характер опухоли. В настоящее время совершенно очевидно, что карциноид может течь злокачественно, в том числе с метастазированием, в основном в печень. Карциноид следует всегда рассматривать как потенциально злокачественное новообразование. Эпидемиология
Карциноид — относительно редкая опухоль, составляет 0,1—0,5% всех опухолей. Распространённость карциноидных опухолей достигает 1:4000, в 3—30% случаев опухоль злокачественная. В структуре опухолей ЖКТ карциноиды занимают от 4 до 8,3%. Частота локализации карциноида в ПЖ составляет 0,04% среди всех опухолей ЖКТ и 0,5—1% среди карциноидов органов пищеварения. Статистика последних лет свидетельствует об увеличении частоты выявления карциноида в 2-3 раза. Карциноидная опухоль поражает практически одинаково как мужчин, так и женщин в довольно широком возрастном периоде — от 20 до 80 лет. Описаны случаи карциноида в детском возрасте, однако пик его развития приходится на 50—59 лет.
Патоморфология
Опухоль может располагаться практически в любом органе, развивающемся из трёх эмбриональных отделов первичной кишки: органы ЖКТ, бронхи, яичники, ПЖ, жёлчный пузырь и других, но чаще — в червеобразном отростке (45,9%) и подвздошной кишке (27,9%).
Макроскопически карциноид ПЖ представляет собой опухоль округлой, полиповидной или дольчатой формы, плотной консистенции, размером от нескольких миллиметров до 13—14 см. Средний размер опухоли составляет 2—3 см.
Опухоль чётко отграничена от окружающих тканей, на разрезе имеет серовато-жёлтый цвет с тонкими серыми переплетающимися тяжами тканей. При озлокачествлении нередко обнаруживают кровоизлияния.
Рискозлокачествления и метастазирования растёт по мере увеличения опухоли в размерах, как правило, больше 5 мм.
Метастазирование идёт гематогенно и лимфогенно. Метастазы чаще обнаруживают в печени, они также характеризуются довольно медленным ростом. В среднем, метастазирование происходит 40—70% карциноидов.
Карциноид развивается из аргирофильных, реже аргенаффинных эндокриноцитов кишечных крипт. Как гормонально-активная опухоль, карциноид продуцирует, главным образом, серотонин. Кроме того, новообразования выделяют гистамин, брадикинин и простагландины, гастрин, АКТГ, ВИП и другие пептиды.
Гистологически выделяют пять видов карциноида.
• Тип А (узловая форма) развивается в 22,6% случаев.
• Тип В (трабекулярная или лентовидная форма) — в 21% случаев.
• Тип С (тубулярная с ацинарными или розсткообразными структурами) развивается редко — в 3,2% случаев.
• Тип D (малодифференцированная или атипичная) — в 9,2% случаев.
• Смешанная форма — в 43,5% случаев.
Микроскопически карциноид имеет строение, напоминающее солидный рак. Как правило, опухоль состоит из круглых, кубических и полигональных ктеток со светлой вакуолизированной цитоплазмой и гиперхромными ядрами. Клетки образуют комплексы, напоминающие железистоподобные структуры. Строма содержит помимо соединительнотканных элементов и гладкомышечные волокна, хорошо развитую капиллярную сеть, большое количество нервных волокон. При злокачественном карциноидс обнаруживают много клеток в состоянии митотического деления. Признаки более низкой дифференцированности можно выявить при электронно-микроскопическом исследовании.
В склонном к озлокачествлению карциноиде появляются изменения в ядрах клеток: многочисленные инвагинации, выпячивания ядерной мембраны. Хроматин ядер становится крупноглыбчатым, грубым, расположение его в ядре диффузное. Секреторные гранулы приобретают атипичный характер, клетки теряют признаки дифференцированности.
Гистологическое отличие карциноида от истинных карцином — наличие в цитоплазме аргено- и хромофильных гранул.
Характерная особенность метастазов карциноида — их более выраженная эндокринная активность, проявляющаяся выраженными общими эффектами, в основном за счёт серотонина и его предшественника — 5-окситриптофана. Кроме серотонин-обусловленных эффектов при карциноиде может развиться и пеллагроподобный синдром, связанный с дефицитом никотиновой кислоты из-за недостатка триптофана, идущего на синтез серотонина.
Диагностика
Клиническая картина
Самый характерный признак карциноида — развитие приступообразного карциноидного синдрома, связанного с выбросом в кровь серотонина из опухоли и, главным образом, из метастатических очагов в печени. Клинически карпиноидный синдром проявляется сосудистыми кризами — «приливами» (покраснением кожи, появлением пятен пурпурного цвета на лице, шее, верхней части тела, на руках). Пятна несколько отёчные, могут сопровождаться жжением, жаром, «приливом» крови к голове. Частота приступов в начале заболевания редкая (один раз в неделю), в дальнейшем число их растёт до 10 раз в сутки и более.
«Приливы» обычно возникают внезапно, однако могут провоцироваться приёмом пищи, особенно содержа-шей триптофан, эмоциональным воздействием и пр. Также частый симптом заболевания — диарейный синдром гипермоторного типа (из-за избытка серотонина), болевой спастический абдоминальный синдром (кишечные колики), метеоризм. Дефекация у таких больных может быть до 20—30 раз в сутки. При тяжёлом течении заболевания с выраженной диареей развивается синдром мальабсорбции с полифекалией и стеатореей. Иногда диарейный синдром появляется задолго до возникновения типичных «приливов».
Кроме того, возможны приступы, подобные бронхиальной астме, с типичной одышкой, изменениями со стороны сердечно-сосудистой системы — повышением артериального давления (чаше по типу кризов), реже падением артериального давления, кардиомиопатией, клапанными нарушениями (чаще недостаточностью трёхстворчатого клапана), стенозом лёгочной артерии, правожелудочковой недостаточностью. Клапанные изменения возможны из-за фиброзных процессов под влиянием серотонина. Серотонин, попадая через лёгочную артерию в малый круг кровообращения, в лёгочном микроциркуляторном русле инактивируется, поэтому левые отделы сердца не поражаются.
Часто при карциноиде возникают аллергические дерматозы, телеангиэктазии, гиперпигментация кожи (при продуцировании карциноидом меланоцитостимулируюшего гормона), пеллагроидных изменений в области предплечий и кистей рук, иногда — поражение суставов по типу артрита, обостряющегося в момент кризов. Нередко нарушаются функции ЦНС (по типу галлюцинаций, психотических состояний).
В ряде случаев, когда опухоль продуцирует, в основном не сам серотонин, а его предшественника — 5-окситриптофан, преобладают симптомы, напоминающие вегетативную дисфункцию («приливы» отсутствуют, изменения на коже напоминают гистаминовуто эритему).
Для карциноида характерно частое (у трети пациентов) сочетание с язвенной болезнью ДПК, обусловленной гиперпродукцией гастрина и выраженной гиперхлоргидрией. Может развиться и типичный синдром Золлингера—Эллисона. При метастазировании в печень у больных с карциноидом выявляют гепатомегалию. Печень при пальпации значительно уплотнена, контуры и поверхность её неровные.
Карциноид в 10—20% случаев сочетается с синдромом МЭН-1 (с синдромом Вермера), изменяющим типичную картину заболевания и усложняющим диагностику. Чаще появляются признаки синдрома Иценко—Кушинга, акромегалии, феохромоцитомы, гипертиреоза и др.
Очень редко карциноид располагается в области БДС, вызывая механическую желтуху.
В большинстве случаев карииноид в течение длительного периода времени (5—9 лет) протекает бессимптомно. «Приливы» в дальнейшем могут быть как умеренного характера, так и выраженного (карпиноидные кризы), сопровождающиеся повышением или снижением АД, диареей, симптомами со стороны ЦНС и пр. В ряде случаев криз может закончиться развитием коматозного состояния, и даже гибелью больного. Криз может быть спровоцирован и энергичной пальпацией карциноида врачом, а также после начала химиотерапии.
Течение карциноида ПЖ в подавляющей части случаев малосимптомное; частота появления классического карциноидного синдрома не превышает 20%, в подавляющем большинстве случаев совпадает с диссеминацией опухолевого процесса.
Лабораторная и инструментальная диагностика
Часто карциноидную опухоль небольших размеров не удаётся определить с помощью традиционных методов обследования, и диагноз устанавливают по наличию типичной ктинической картины и превышению концентрации серотонина в сыворотке крови в 5—10 раз (норма — 0,03— 0,20 мг/л), а в моче — значительному превышению уровня продукта его метаболизма — 5-оксииндолуксусной кислоты (норма — 7 мг/сут), Показано применение и провокационных (с алкоголем, адреналином, резерпином) тестов.
Для диагностики карциноида ПЖ и отдалённых метастазов используют УЗИ, ЭУС, КТ и МРТ, а также метод изотопной диагностики с меченым 111In-октреотидом (см. рис. 5-33). Перспективы диагностики карциноидных опухолей связывают с позитронно-эмиссионной томографией, позволяющей выявить очаг небольших размеров в ПЖ.

Рис. 5-33. Компьютерная томография с контрастированием у женщины с карциноидным синдромом. Множественное метастатическое поражение печени: A — аорта, L — печень, S — селезёнка
Дифференциальная диагностика карциноида сложна из-за разнообразия клинических полиорганных симптомов. Особенно следует обращать внимание на наличие «приливов». Для отличия от феохромоцитомы необходимо исследование концентрации катехоламинов в крови.
Лечение и прогноз
Лечение хирургическое — панкреатодуоденальная резекция или дистальная резекция ПЖ в зависимости от местонахождения опухоли. Чем раньше удаляют карциноид, особенно до развития метастатического процесса, тем благоприятнее прогноз, однако, к сожалению, клиническая картина карциноида с типичными «приливами» нередко появляется только при вторичном метастатическом поражении печени. В последнем случае при наличии одиночного метастаза или поражения только одной доли можно выполнить резекцию печени или гемигепатэктомию.
Характерная особенность — отсутствие метастазирования после удаления первичного очага опухоли, поэтому необходимо всегда стремиться к его обнаружению и удалению. Относительная «доброкачественность» карциноида позволяет выполнять пересадку печени при метастатическом поражении обеих её долей, что бесперспективно при раке ПЖ и многих других злокачественных опухолях.
Пятилетняя выживаемость при карциноидах ПЖ составляет 20—25% (даже при наличии метастазов в печень).
Консервативное лечение включает лечебное питание с исключением продуктов, содержащих много серотонина (грепких орехов, бананов, киви и др.). Назначают антагонисты серотонина — ципрогептадин (12— 16 мг/сут), метисергид (6—8 мг/сут); блокаторов Н1- и Н2-рецепторов гистамина, сандостатина. Некоторые антидепрессанты — флуоксетин (прозак), сертралин (золофт), флувоксамин, пароксетин (паксил) — используют для симптоматической терапии.
Из симптоматической терапии следует указать, в первую очередь, на положительный эффект синтетического анштога соматостатина — октреотида (сандостатина). Его назначают по 0,1 мг 3 раза в день подкожно с возможным увеличением дозы до 0,20—0,25 мг 3—4 раза в день. Особенно показано применение октреотида при карциноидных кризах. Наиболее тяжёлые кризы развиваются после операции, они осложняются острой сердечно-сосудистой недостаточностью, парезом желудка и кишечника и т.д. К счастью, большинство кризов можно устранить введением 0,1—0,5 мг сандостатина. В целом этот препарат устраняет симптомы у 80—90% больных.
Для предотвращения послеоперационного криза до и после операции необходимо проведение инфузионной терапии, профилактическое введение сандостатина, блокаторов Н1- и Н2-рецепторов гистамина, а- и в-адреноблокаторов, блокаторов периферических рецепторов серотонина.
По некоторым данным, сандостатин сдерживает рост опухоли и даже приводит к уменьшению её размеров, увеличивает выживаемость при карциноидах с наличием метастазов. Средний срок выживаемости с момента установления метастазирования составляет 8,8 лет при симптоматическом применении октреотида и значительно ниже (1,8 года) — без него. Сообщают и о положительном влиянии на течение карциноида при метастатическом поражении комбинации октреотида и интерферона-а.
Значительное достижение последних лет — внедрение в практику лечения карциноидного синдрома длительно действующего аналога соматостатина ланреотида (препарата октреотид-депо). Ланреотид в дозе 10—30 ли вводят внутримышечно 1—2 раза в месяц. Подобный режим не только удобен для пациентов, что обусловлено повышением приверженности к лечению, но и уменьшает суммарные затраты на лечение по сравнению как с лечением обычным октреотидом, так и с другими вариантами симптоматической терапии.
При карциноиде применяют также фторурацил, циклофосфамид (циктофосфан), доксорубицин, дактиномииин, этопозид, цисплатин, дакарбазин и др. Эффективность их менее 30%, при комбинированном лечении максимальный эффект — до 40%. Длительность ремиссии составляет 4-7 мес. Уменьшение размеров опухоли возможно и при применении антиэстрогена тамоксифена.
Лучевая терапия эффективна при лечении метастазов в кости приблизительно в такой же степени, как и при метастазировании других новообразований. Достоверных данных об увеличении продолжительности жизни после проведённой лучевой терапии не получено.
Для устранения симптомов со стороны ЖКТ при выраженной диарее показан приём лоперамида (имодиума), миотропных спазмолитиков типа мебеверина (дюспаталина).
Перспективы лечения карциноидных опухолей связывают с применением радионуклидной терапии. Применяют меченные радиоактивными изотопами аналоги соматостатина, в больших концентрациях накапливающиеся в клетках опухоли.
Маев И.В., Кучерявый Ю.А.
Источник