Клетчатка при поджелудочной железе
Возникновение проблем с работой поджелудочной
железы, в большинстве случаев, связано с отсутствием правильного и
сбалансированного питания на протяжении продолжительного временного отрезка.
Давайте разберемся, полезна ли клетчатка
при панкреатите, и как нужно питаться при подобном заболевании.
Что такое панкреатит?
Панкреатит — это заболевание, представляющее
собой воспалительный процесс в поджелудочной железе. Данный недуг
сопровождается сильными болезненными ощущениями в области верхней части брюшины
и требует правильного и незамедлительного лечения и ограничений в питании.
Основной причиной возникновения данного
заболевания является избыточное употребление жирных пищевых продуктов,
алкогольных напитков. Болезнь начинается с острой стадии и достаточно быстро
превращается в хроническую форму. При острой форме недуга требуется соблюдать
строгую диету.
При острой и хронической форме вышеуказанного
заболевания возникают следующие нарушения в работе пищеварительной системы:
- увеличивается кислотность в тонком кишечнике,
возникает изжога; - с правой стороны от пупка возникают сильные
болезненные ощущения вследствие большого скопления ферментов в железе,
провоцирующие самопереваривание тканей; - скапливаются токсины, тело самоотравляется;
- нарушается выработка инсулина, увеличивается
уровень сахара в крови, что провоцирует обильное вырабатывание мочи,
сопровождается сильной жаждой.
Как питаться при воспалении поджелудочной железы?
Рассмотрим главные принципы питания при
обострении недуга:
- не употреблять жиры;
- отказаться от углеводов, в частности от
сахара и продуктов с высоким его содержанием; - отказаться от жареных продуктов;
- не употреблять клетчатку при панкреатите;
- повысить потребление нежирных белков;
- питаться дробно небольшими порциями, по 5-6
раз в сутки.
Так как при подобном режиме в организм не
попадает достаточное количество витаминов и микроэлементов из пищевых
продуктов, рекомендуется прием аптечных витаминных комплексов.
Разновидности клетчатки
Выделяют растворимые и нерастворимые волокна
клетчатки.
Растворимая клетчатка способна связать
желчные кислоты и вывести их из тонкого кишечника. Холестериновые излишки
проникают в печень как желчные кислоты, которые далее переносятся в тонкую
кишку, где принимают непосредственное участие в переваривании липидов.
Благодаря клетчатке снижается количество холестерина в крови.
Нерастворимая клетчатка представляет собой
грубые волокна. Хотя они не растворяются в воде, они могут поглощать воду и
прибавлять в объеме. Употребление таких волокон способствует очищению ЖКТ от
отходов. Грубые волокна дарят сытость, потому их нужно намного меньше, чем
обычной пищи.
Нерастворимые волокна долгое время
перевариваются, потому, при достижении конечной точки процесса пищеварения, они
не до конца перерабатываются и выходят со стулом. Благодаря этому снижается
калорийность и уменьшается количество холестерина в крови, потому грубые
волокна способствуют потере веса и жира.
Несмотря на ряд полезных свойств,
употребление клетчатки при панкреатите
нужно существенно сократить. Требуется вместо рафинированных зерен употреблять
цельные, а для определения, какие фрукты и овощи можно употреблять и в каком
количестве, нужно обратиться за консультацией к квалифицированному медицинскому
специалисту.
Продукты с высоким содержанием клетчатки
От следующих продуктов, которые содержат клетчатку, при панкреатите нужно
отказаться:
- свежих фруктов и всех сухофруктов;
- свежих овощей;
- орехов и семян;
- цельнозернового хлеба, отрубей, кукурузной и
гречневой крупы, овсяных хлопьев.
Важно!
Чем более строгую диету соблюдает человек, тем более высоки его шансы на скорое
избавление от недуга. Потому требуется придерживаться следующих правил: пища
измельчается и готовится на пару или отваривается.
Диетическое питание при панкреатите в острой форме
При возникновении воспалительного процесса в
поджелудочной железе до приезда неотложной помощи необходимо положить холодный
компресс на болезненный участок тела. В течение первых двух суток показано
голодание, допускается только употребление минеральной воды (без добавления
сахара и без газа).
Употребление 1,5-2 литров простой чистой воды
способствует подавлению болезненных ощущений, выведению продуктов распада,
токсичных веществ из тела пациента.
Помимо
воды допустимо употребление отвара шиповника. Пищевые продукты можно
употреблять только на третьи сутки после обострения, при этом следует исключить
высококалорийные пищевые продукты, а также еду, содержащую много соли, жира,
углеводов, клетчатку при панкреатите.
Диетическое питание при данном заболевании
призвано щадяще воздействовать на слизистую оболочку кишечника, потому
противопоказано употребление острых специй, солений, копченостей и пряностей.
Лучше всего готовить протертую или мелко
порезанную пищу на пару при температуре не выше пятидесяти градусов по Цельсию.
Питаться нужно дробно, 5-6 раз в сутки.
После уменьшения воспаления можно перейти на
протертые супы, есть нежирные сорта мяса, рыбы, различные крупы и овощи (за
исключением капусты, содержащей большое количество грубой клетчатки, при панкреатите это недопустимо). Можно пить соки из
овощей и фруктов, а также употреблять кисломолочную продукцию.
Строго запрещено употребление жирной и
копченой пищи, маринадов, чеснока, лука, сдобы и алкогольных напитков. Такую
диету следует соблюдать в течение 6 – 12 месяцев.
Важно!
Любое нарушение диетического питания приведет к существенному ухудшению
текущего состояния здоровья, возобновлению воспалительного процесса.
Особенности диетического питания при панкреатите в хронической форме
При воспалении поджелудочной железы в
хронической форме нужно увеличить число употребляемых протеинов, жиров – до
нормы здорового человека. Употребление углеводов следует свести к минимуму
(отказаться от хлебобулочных изделий, сахара, соли, клетчатки при панкреатите).
Важно!
Запрещается употребление алкогольных напитков, уксуса, острых специй.
Можно готовить пищу не только на пару, но
тушить, варить, запекать. Но перед этим ее необходимо тщательно измельчать. В
случае обострения заболевания пищу следует снова готовить только на пару.
Прием пищи дробный, небольшими порциями по 5-6
раз в день, а максимальная температура продуктов не должна быть выше
шестидесяти градусов по Цельсию. Общее число калорий в сутки не должно быть
более 2690 килокалорий.
Источник
Здравствуйте, мои читатели!
Поговорим сегодня про продукты для поджелудочной железы.
Поджелудочная железа в организме обеспечивает поддержание гормонального баланса и участвует в сложных пищеварительных процессах.
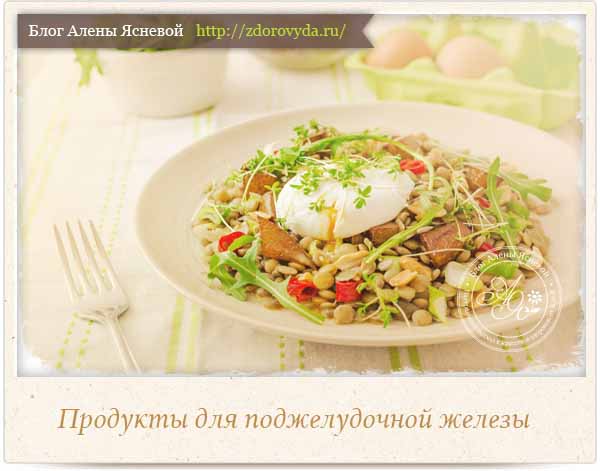
Продукты для поджелудочной железы, при их постоянном употреблении в пищу помогут улучшить пищеварение и процессы обмена веществ в организме.
Полезные продукты для поджелудочной железы
Как работает поджелудочная железа и ее функции?
Поджелудочная железа — второй по размеру орган в составе пищеварительной системы каждого человека, находящийся в брюшной полости сзади желудка на уровне верхних поясничных позвонков.
Через поджелудочную железу кровь поступает для очистки в печень.
Выполняет одновременно две главные функции:
- Экзокринная (внешняя): выработка панкреатического сока, содержащего ферменты, соли и воду для переваривания пищи.
- Эндокринная (внутренняя): выделение гормонов инсулина и глюкагона в кровь и регулирование обменных процессов белков, жиров и углеводов.
Злоупотребление алкогольными напитками, несоблюдение режима правильного питания и заражение различными инфекциями приводит к нарушению функций и дефициту ферментов поджелудочной железы, и, как следствие, к возникновению панкреатита (ее воспалению).

Продукты для поджелудочной железы — Топ-10 самых важных продуктов
Продолжительность жизни человека зависима от состояния поджелудочной железы. Поэтому важно знать, что она любит.
Продукты, позволяющие поддерживать ее в здоровом состоянии, уменьшить риск обострений при панкреатите и сбалансировать обмен веществ следующие:
- Капуста
Брокколи (богатая магнием, фосфором, кальцием, витаминами В и С) обладает мощными антиоксидантными свойствами.
Ее употребление сокращает риск заболеваний раком. Содержание клетчатки помогает нормализовать деятельность ЖКТ.
Морская капуста, содержащая калий, кальций, йод и железо, помогает улучшить пищеварение и очистить ЖКТ.
Брюссельская (в составе витамины группы С, В, РР) — прекрасный диетический продукт, разрешено употребление большого количества преимущественно в тушеном виде (в свежем не стоит).
- Кабачок
Овощ полезен для больных панкреатитом, поскольку не содержит эфирных масел и грубых пищевых волокон, раздражающих стенки поджелудочной железы.
- Тыква
Устраняет соляную кислоту, не содержит клетчатки, а входящий каротин способен бороться с раком. Богата калием, магнием, железом, пектинами и витаминами группы В.
- Репчатый, зеленый лук и шпинат (в обработанном виде)
Эта зелень является хорошим источником железа и витамина B, в получении которых нуждается поджелудочная железа.
- Фрукты, сухофрукты и ягоды
Киви содержит вещества, играющие большую роль в инсулиновом обмене. Яблоки, содержащие пектин, выводят токсические вещества из организма естественным путем.
Апельсины (богатые витаминами А, В, С и кальцием) содержат рубидий для выработки инсулина. Черника и Вишня — хорошие источники антиоксидантов, помогающие предотвратить клеточное повреждение.
Полезны к употреблению также клюква, черника, брусника, арбуз, смородина.
- Грецкие орехи . Они содержат полиненасыщенные жирные кислоты, уменьшают воспалительный процесс и болевой синдром.
- Твердые сорта макарон и крупа (греча, овес, рис).Разрешено употреблять даже в период обострения.
- Кисломолочные продукты (кефир, ряженка, йогурт без сахара, качественный сыр)
- Яйца вареные или в виде белкового омлета за исключением желтка.
- Травы для лечения в виде отваров и чаевРомашка, крапива, одуванчик, календула, лист брусники, горец птичий, тысячелистник, шиповник.
- Нежирные сорта мяса (курица, телятина, субпродукты) и рыбы (дорадо, судак, сибас, морской язык, окунь)
Рецепты для очищения поджелудочной железы
Итак, какие продукты для поджелудочной железы можно включать в рацион еще:
- Гречка и кефир
Приготовить кашу, залив 0,5 литрами кефира 1 стакан промытой гречневой крупы и оставив для набухания на ночь (около 12 часов).
Употреблять с добавлением ложки меда на завтрак и за два часа до сна курсом в 10 дней с таким же перерывом. Подробнее о том, как употреблять гречку с кефиром, читайте в этой статье
- Сока картофеля
Для начинающих достаточно употребление до 3-х раз в день по ¼ стакана сока пополам с водой, затем дозу можно повысить до 1 стакана.
- Лавровый лист
Приготовить настой в термосе, залив 10 лавровых листов 300 мл горячей воды и оставив на сутки в закрытом виде.
Употреблять не более 50 г за полчаса до приема пищи. Готовить настои необходимо заранее, пить непрерывно в течение 14 дней.
- Петрушка и молоко
Готовить отвар 1,5 часа на плите из пропущенных в мясорубке или блендере 2 кг корней петрушки и 3,5 л молока до кашеобразной консистенции.
Распределить порционно на 3 дня, не употребляя при этом в пищу ничего другого.
Основные правила питания при проблемах с поджелудочной железой
Важные моменты:
- Соблюдайте диету, принимайте пищу часто небольшими порциями, делайте перекусы. Ужин должен составлять не более 15-20% от суточной нормы рациона.
- Придерживайтесь принципа «раздельного» питания (отдельное употребление белков и углеводов).
- Пейте большое количество негазированной воды комнатной температуры, которая облегчает процесс переваривания. Разрешены несладкие компоты и морсы.
- Не переедайте, соблюдая суточную калорийность пищи в соответствии с возрастом, полом и энергозатратами.
- Употребляйте продукты не холодные, а полугорячие или комнатной температуры.
- Тщательно пережевывайте пищу.
- Отдавайте предпочтение продуктам в отварном, тушеном виде и приготовленным на пару.
Запрещённые продукты — что нельзя есть при болезнях поджелудочной железы
Исключите из рациона или максимально ограничивайте поступление в организм то, что вредно для поджелудочной железы:
- жирные и жареные блюда;
- соленые и консервированные продукты, приводящие к повышению давления из-за задержки жидкости в организме;
- колбасы и копчености, раздражающие стенки ЖКТ;
- алкоголь (особенно пиво), сужающий кровеносные сосуды и вызывающий спазмы, может привести к атрофии клеток, нарушению пищеварения и развитию диабета;
- кислые соки и сладкие газированные напитки;
- майонезные и уксусные соусы и маринады;
- сладкие сорта фруктов (клубника, малина, земляника);
- чай и кофе крепкой заварки;
- острые специи и приправы;
- сладкие и мучные изделия: такие продукты тяжелы для переваривания и могут привести к возникновению сахарного диабета. Метеоризм может появиться при употреблении хлеба сортов «Бородинский» и «Рижский».
Таким образом, при соблюдении принципов и режима правильного питания, исключении вредных продуктов и обогащении рациона полезными, поджелудочная железа заработает как часовой механизм, а тяжелые болезни ей не будут страшны.
![]()
Также вам могут быть интересны эти посты:
- Продукты для печени
- Продукты для мозга
- Продукты для кожи и волосы
С вами была Алена Яснева, всем пока!!

фото@ Peteer

ПРИСОЕДИНЯЙТЕСЬ К МОИМ ГРУППАМ В СОЦИАЛЬНЫХ СЕТЯХ



Источник
Панкреатит поджелудочной железы — заболевание, значительно ухудшающее качество жизни. Важной составляющей правильного лечения является специальная диета. Как врачи рекомендуют питаться при панкреатите — читайте в нашем материале.
Оксана Барабанова
Здоровье
Не новости

Поджелудочная железа производит ферменты, участвующие в расщеплении питательных веществ, поступающих с пищей. При панкреатите железа воспаляется, а тяжелые и жирные продукты подвергают её непосильной нагрузке. Для эффективного лечения необходимо соблюдать диету для восстановления функции поджелудочной железы.
Диета при панкреатите поджелудочной железы: правила
Воспаление поджелудочной железы может носить хронический или острый характер. При хроническом заболевании показан стол № 5 п по Певзнеру, а точнее, его особый вариант — № 5 п. Диета при обострении панкреатита поджелудочной железы предусматривает более жёсткие ограничения (вплоть до голодания или внутривенного введения питательных веществ), чтобы как можно быстрее облегчить состояние. Как только острая симптоматика снята, больного следует переводить на полноценное, но щадящее питание.
- Необходимо соблюдать дробное питание — 5−6 раз в день небольшими порциями.
- Пищу рекомендуется отваривать или запекать.
- Показано употребление протёртых блюд. При улучшении состояния можно переходить на непротёртую пищу.
- В меню должно присутствовать около 200 г животного белка. Количество жиров ограничивается до 50 г в день.
- Потребление сахара не должно превышать 30−40 г в день.
- Углеводов можно потреблять до 350 г в сутки.
- Соль ограничивается до 3−5 г в день.
Диета при панкреатите поджелудочной железы: список продуктов
При соблюдении диеты № 5 п исключаются животные жиры. В день разрешается употреблять не более 25 г сливочного или растительного масел. Нельзя есть кислые овощи и фрукты, другие богатые клетчаткой продукты, фастфуд, жареные, жирные, острые блюда, сладости и выпечку. Приводим развёрнутый список запрещённых продуктов на диете при воспалении поджелудочной железы:
- алкоголь;
- жареные блюда;
- свинина, сало, баранина, утка, гусятина, жирная курица;
- копчености, сосиски, колбасы;
- фастфуд;
- жирные сорта рыбы;
- мясные, рыбные и грибные супы;
- молочные продукты с высоким содержанием жира (сыры, сметана, жирное молоко);
- консервы и соления;
- острая пища, соусы, пряности;
- десерты и сладкая газировка;
- сладкие и кислые фрукты и ягоды: виноград, груши, цитрусовые, инжир, финики, гранат, киви, клюква, вишня и т. д.
- овощи, содержащие большое количество клетчатки и пуринов: редька, редис, чеснок, хрен, шпинат, капуста, репчатый и зеленый лук, щавель;
- кофе, какао, крепкий черный чай;
- свежий хлеб, сдобная выпечка;
- бобовые;
- орехи;
- грибы;
- жареные и сваренные вкрутую яйца.

Диета при панкреатите поджелудочной железы: меню
Диета стол № 5 имеет два вида. Второй (№ 5 п) разработан специально для больных острой формой панкреатита или для периода обострения хронического заболевания. Примерное меню для диеты при панкреатите поджелудочной железы выглядит так:
- Завтрак: овсяная каша на воде, творожная запеканка, некрепкий чай.
- Второй завтрак: натуральное яблочное пюре из некислых сортов.
- Обед: крем-суп из овощей, запечённая говядина, ягодный кисель.
- Полдник: сухое галетное печенье, морковный сок.
- Ужин: паровые рыбные котлеты с отварной брюссельской капустой, нежирный кефир.
Фото: Shutterstock
Понравилась статья?
Подпишись на новости и будь в курсе самых интересных и полезных новостей.
Я соглашаюсь с правилами сайта
Мы отправили на ваш email письмо с подтверждением.
Источник
Можно ли клетчатку при панкреатите?
Поджелудочная железа – это некрупный, но очень важный орган в организме человека. В случае воспаления ее тканей, необходимо приложить максимум усилий для обеспечения условий скорейшего выздоровления органа. При этом для нормализации состояния больного, ему приходится отказываться от целого ряда любимых и просто привычных пищевых продуктов. Так, можно ли клетчатку при панкреатите, и как правильно строить лечебное питание при таком заболевании?
Разрешена ли клетчатка при панкреатите?
При панкреатите просто необходима лечебная диета. Она предполагает отказ от всего жирного и острого, а также пряного, соленого, копченого и жареного. Но, можно ли клетчатку при панкреатите? На этот вопрос можно дать, как положительный, так и отрицательный ответ. Дело в том, что при панкреатите категорически запрещена к употреблению грубая клетчатка. Ведь при попадании в желудочно-кишечный тракт человека она возлагает серьезную нагрузку на поджелудочную железу, что категорически не допустимо и просто опасно при ее воспалении.
То есть, клетчатку при панкреатите вполне можно включать в свое меню, но только мягкую. Дело в том, что грубая клетчатка трудно переваривается, ввиду чего происходит активизация панкреатической секреции. Но для скорейшего и полноценного восстановления поджелудочной железы, такая нагрузка нежелательна.
Среди основных источников грубой клетчатки принято выделять свежие овощи. При этом речь не идет о приготовленных из них соках. Ведь сама клетчатка содержится в мякоти овощей, поэтому если в ходе приготовления сока происходит потеря мякоти, он будет допустим в лечебном питании. Кроме того, безопасны при панкреатите и тушеные овощи. Специалисты напоминают, что при длительной варке овощей клетчатка в них постепенно теряет свои свойства и частично исчезает. Поэтому вареные и тушеные овощи при воспалении поджелудочной железы не только не запрещенный, но и напротив, рекомендованный к употреблению продукт.
С другой стороны, ограничения в потреблении мягкой клетчатки при панкреатите не требуются. Поэтому такие продукты, как тыква, помидоры и огурцы, морковь, сельдерей и свекла, можно не ограничивать.
Как питаться при панкреатите?
В зависимости от стадии панкреатита лечебное меню может несколько варьироваться. Так, при обострении этого недуга, диета становится особенно строгой. Зато по наступлению ремиссии ряд продуктов вновь возвращается в повседневное меню. Среди основных правил питания при таком заболевании можно выделить необходимость разработки и соблюдения определенного режима питания, когда приемы пищи равномерно распределяются на протяжении дня с перерывами порядка трех часов. При этом во избежание серьезной нагрузки на пищеварительный тракт в целом и поджелудочную железу в частности, кушать придется небольшими порциями и в одно и то же время. При соблюдении несложных правил питания, даже с панкреатитом жизнь может оставаться полноценной.
При возникновении сомнений по поводу возможности употребления того или иного пищевого продукта, стоит проконсультироваться с лечащим врачом, который непременно даст на поставленный вопрос обоснованный ответ.
Использованные источники:chtomozhno.ru
Можно ли есть отруби воспалении поджелудочной железы?
Отруби являются полезным и питательным продуктом растительного происхождения. В их составе содержится большое количество белка, растительных жиров, микроэлементов, витаминов и клетчатки, которая помогает вырабатывать гормоны, нормализует работу кишечника.
Отруби производятся из многих злаков: овес, пшеница, рис, гречиха, рожь, ячмень и так далее. Две столовые ложки отрубей в день достаточно для того, чтобы организм получил суточную норму клетчатки.
Отруби различных злаков присутствуют во многих лечебных диетах, которые совместно с медикаментозной терапией способствуют выздоровлению человека. Поэтому многие люди, страдающие панкреатической недостаточностью, спрашивают у врачей, можно ли при панкреатите есть отруби?
Чем полезна клетчатка?
Клетчатка, присутствующая в продуктах питания, в том числе и в отрубях, является очень полезной для кишечной микрофлоры. Поэтому врачи очень часто рекомендуют употреблять отруби при дисбактериозном заболевании.
Отруби разных злаков отличаются своей калорийностью (на 100 г):
- Пшеничные – 165 калл.
- Ржаные – 220 калл.
- Овсяные – 246 калл.
Под воздействием воды клетчатка разбухает, каловые образования становятся более рыхлыми, что способствует лучшему освобождению кишечника и избавлению от запоров. Систематическое присутствие отрубей в меню человека поможет навсегда избавиться от запоров и предотвратить их проявления в будущем.
К слову, количество клетчатки в отрубях – 30-40% от общего их объема. Благодаря такой ее численности, при своем употреблении она дает чувство сытости, что очень важно пациентам с панкреатической недостаточностью, которые вынуждены контролировать промежуток между приемами пищи и ее количество. Помимо того, отруби способствуют уменьшению показателя сахара в крови при сахарном диабете.
Белково-крахмальная слизистая субстанция помогает вывести с организма вредные токсины. Микрочастицы отрубей содержать в себе огромное число волокон биологического генезиса, которые способны связывать радионуклиды, ионы тяжелых металлов и подобные вредоносные продукты, являющиеся результатом разложения пищевых веществ.
Отруби обладают желчегонным действием, тем самым выполняется стимулирование общей работы пищеварительной системы.
Отруби полезны не только при патологии поджелудочной железы. Они также рекомендованы в случае присутствия таких отклонениях:
- Аномалии печени.
- Заболевания желчного пузыря.
- При проявлении болезни кишечника и желудка (гастрит, энтероколит и так далее) хронического характера.
Помимо клетчатки, в отрубях присутствует 15% протеина, а также магний, калий и другие полезные микроэлементы.
Калий нормализует работу сердечно-сосудистой системы и помогает вывести жидкость из организма. Магний проявляет сосудорасширяющие способности и полезен тем больным, которые страдают гипертоническим недугом.
Можно или нельзя употреблять отруби при воспалении поджелудочной железы?
Итак, можно ли отруби при панкреатите? Как правило, при этом заболевании употреблять отруби можно, но только с соблюдением некоторых советов и предписаний лечащего врача. Например, если болезнь протекает в стабильном тонусе, то отруби могут присутствовать в меню у пациента.
Однако в случае панкреатического приступа, их употребление разрешается только с восьмого дня после осложнения болезни. Помимо того, при хроническом панкреатите все виды отрубей совершенно противопоказаны.
Самыми полезными считаются отруби из пшеницы, с которых готовят целебный отвар:
- Измельчить 1 ст.л. в кофемолке и залить стаканом кипяченой воды.
- Варить около 10 минут.
- Дать настояться в течение суток.
- Процедить и добавить для улучшения вкуса сорбит, мед или ксилит (сахар добавлять не рекомендуется).
Суточная норма употребления отрубей не менее 30 г. Не советуется превышать этот показатель, в противном случае можно получить некоторые побочные проявления: вздутие живота, нарушение работы кишечника, метеоризм, а в отдельных случаях даже гиповитаминоз.
Сегодня хлебобулочные предприятия предлагают такие сорта хлеба с отрубями:
- Пшеничный соевый – назначается при патологиях желудка.
- Геркулес – выпускается в виде хлебцев, присутствие в них отрубей около 20%.
- Овсяный – отличается небольшой эффективностью.
- Молочно-отрубной – 35% продукта. Рекомендуется употреблять при хронической форме болезни только в период снижения активности панкреатита.
- Докторский – со средним присутствием отрубей (около 17%).
- Русь – содержание пшеничных отрубей в нем 10%.
Существует мнение, что в чистом виде употребление отрубей для пациентов с панкреатитом, нежелательно, так как они создают дополнительную нагрузку поджелудочной.
Считается, что самый лучший вариант для панкреотиков – присутствие в их меню хлеба с отрубями. Однако хлебобулочные изделия, в которых отрубей выше 20%, для питания больным с этим диагнозом категорически не рекомендуется.
Свойства пшеничных отрубей
Помимо клетчатки содержать в себе ряд витаминов, например, A, E, некоторые витамины из группы B, целый список макро- и микроэлементов. Все витамины принимают активное участие во многих жизненно важных обменах в организме, регулируют работу мышечной, гормональной, пищеварительной, нервной и сердечнососудистой систем.
Пшеничные отруби при панкреатите содействуют корректной работе пищеварительного тракта, укрепляют иммунную систему.
Содержать в себе йод, марганец, серу, медь, цинк и фосфор, ряд других полезных веществ и микроэлементов.
Отруби из пшеницы можно добавлять в различные блюда, например, в фарш, супы, салаты, каши. Также их можно использовать при приготовлении киселей, компотов, они отлично подойдут для панировки битков, мяса, котлет и овощей.
Пшеничные отруби при холецистите и панкреатите, когда наблюдается обострение этих болезней, принимать не следует.
Свойства ржаных отрубей
Ржаные отруби повышают защитные свойства организма против инфекций и простудных болезней. Полезны при сахарном диабете (нормализуют количество сахара в крови), обладают отхаркивающими и желчегонными возможностями.
Способствуют размножению полезной кишечной микрофлоры, тем самым корректируя его работу. Ликвидируют запоры, совершенствуют перистальтику ЖКТ. Выводят с организма вредные шлаки, токсины и избыточный холестерин. Понижают ощущение голода, если наблюдается повышенный аппетит.
В ржаных отрубях присутствует около 40% пищевых волокон (клетчатки). Поэтому ржаные отруби полезны при многих заболеваниях:
- гастрит;
- дисбактериоз;
- панкреатит;
- при патологиях желчного пузыря, печени.
Состав ржи отличается значительным присутствием крахмала, белка, минеральных веществ, а также различных витаминов, в том числе A, E и некоторых из группы B.
Ржаные отруби при панкреатите полезны благодаря своему питательному составу, однако в период обострения болезни принимать их нельзя.
Свойства овсяных отрубей
Помимо клетчатки, в овсяных отрубях присутствует большой список необходимых витаминов, веществ и различных микроэлементов. Углеводы, растительные белки, жиры овса имеют сложный состав.
Из витаминов следует отметить бета-каротин, а также следующие витамины: A, D, K, E, некоторые из группы B, PP, и другие. Отруби из овса богаты на хлор, магний, никель, марганец, йод, фосфор, фтор, железо и множество других полезных минералов.
Овсяные отруби при панкреатите способствую восстановлению функций пищеварительной системы. Этот природный кладезь витаминов присутствует во многих восстановительных диетах. В частности, они рекомендуются для лечебного питания при патологии ЖКТ.
Отруби из овса – целебно воздействуют на организм человека. Медицина давно заметила их полезные свойства, поэтому врачи часто рекомендуют их при многих заболеваниях.
Благодаря своему желчегонному действию, входят в лечебные диеты при заболеваниях желчного пузыря и печени, гастритах, а также при патологиях поджелудочной железы и кишечника. Отруби из овса при панкреатите использовать следует с крайней осторожностью.
Как видим, различные виды отрубей не только полезны для организма человека, но и участвуют в лечении многих заболеваний. Так можно ли при панкреатите есть отруби? При панкреатите отруби употреблять можно, но только в разумных пределах, а вот при обострении болезни их прием следует отменить до того времени, пока не наступить улучшение состояния пациента.
Продукт можно употреблять только через неделю после ремиссии клинической картины.
Отзыв нашей читательницы — Ирины Кравцовой.
Недавно я прочитала статью, в которой рассказывается о натуральном эффективном средстве Монастырский чай от панкреатита. При помощи данного препарата можно навсегда избавиться от воспаления в поджелудочной железе. Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. С каждым днем я чувствовала улучшения. У меня прекратились приступы рвоты и боли, а за несколько месяцев я выздоровела полностью.
Читать статью.
Использованные источники:opankreatite.ru
Можно ли клетчатку при панкреатите (заболевании поджелудочной железы)?
При болезни поджелудочной железы, а именно – при панкреатите, больные вынуждены придерживаться диеты, особенно не стоит этим пренебрегать в периоды обострения заболевания. Из рациона питания больного стоит исключить все острые и чрезмерно жирные продукты, а также овощи, содержащие грубую клетчатку, которая оказывает большую нагрузку на поджелудочную железу.
Клетчатка при панкреатите должна быть исключительно мягкой, поскольку грубая будет способствовать повышенной стимуляции выработки желудочного сока, что крайне нежелательно для полноценной деятельности поджелудочной.
Клетчатка лучше сохраняется в целых овощах, чем в соках, поскольку в процессе их приготовления иногда теряется мякоть. Также лучше отдать предпочтение тушеным овощам, ведь при длительной варке значительная часть клетчатки исчезает.
Мягкая клетчатка содержится в таких продуктах, рекомендованных к употреблению при панкреатите, как огурцы, помидоры, тыква, сельдерей, капуста, морковь, свекла. Эти продукты характеризуются богатым витаминным составом, но в то же время они более мягко влияют на поджелудочную железу, не вызывая воспалительных процессов. Поэтому именно такие овощи должны быть в рационе больного панкреатитом.
Использованные источники:zhkt.guru
загрузка…
Источник



