Клетки лангерганса поджелудочной железы внутренней секреции
Поджелудочная железа осуществляет внешнюю ( экзокринную) и внутреннюю ( эндокринную) секрецию. Клетки,  собранные в составе ацинусов и протоков, секретируют пищеварительные ферменты и выделяют их в просвет кишки. В паренхиме органа располагается особая ткань , морфологически оформленная в виде островков ( островки Лангерганса )и выполняющая эндокринную функцию. Панкреатические островки не имеют выводных протоков, а выделяют продукты секреции в кровь.
собранные в составе ацинусов и протоков, секретируют пищеварительные ферменты и выделяют их в просвет кишки. В паренхиме органа располагается особая ткань , морфологически оформленная в виде островков ( островки Лангерганса )и выполняющая эндокринную функцию. Панкреатические островки не имеют выводных протоков, а выделяют продукты секреции в кровь.
Среди клеток островков Лангерганса выделяют несколько типов:
1. Ацидофильные клетки (А-клетки) располагаются по периферии островка. А- клетки имеют непосредственное отношение к продукции одного из гормонов щитовидной железы-глюкагона.
2. Базофильные клетки (В- клетки) составляют клеточную основу, занимают центральную часть островка. Обеспечивают продукцию основного гормона поджелудочной железы –инсулина.
3. Дефинитивные клетки (Д- клетки) в островках встречаются редко. Предполагается возможность синтеза в них гастрина и соматостатина.
Инсулин
Образовавшийся в В-клетках инсулин либо сразу поступает в кровоток , либо депонируется в секреторных гранулах.
В  крови инсулин способен связываться с альфа, бета и гаммаглобулинами и достигать тканей, которые способны связывать гормон и специфически реагировать на его присутствие.
крови инсулин способен связываться с альфа, бета и гаммаглобулинами и достигать тканей, которые способны связывать гормон и специфически реагировать на его присутствие.
Вследствие быстрого исчезновения инсулина из кровеносного русла 20% выделяется в неизменном виде с мочой, остальные 80% разрушаются инсулиназой печени, почек и мышц — поджелудочная железа должна постоянно продуцировать этот гормон для поддержания определенного уровня углеводного обмена. Инсулин действует на углеводный, жировой, белковый и минеральный обмены, а также на процессы окислительного фофорилирования. В основном его действие проявляется в повышении потребления глюкозы тканями, в результате чего значительно понижается содержание сахара в крови.
Развитие гипогликемии при введение инсулина связано с тем, что усиливается утилизация глюкозы: две трети ее количества связывается в печени, а треть в других органах и тканях, где глюкоза либо сгорает с образованием АТФ, либо используется для синтеза гликогена или липидов. Инсулин является единственным гормоном, который понижает содержание глюкозы в крови, тогда как повышения уровня глюкозы может быть вызвано несколькими гормонами, образующимися в различных эндокринных органах. При воздействии инсулина усиливается проникновение глюкозы в скелетные мышцы через клеточную мембрану, при этом активируется деятельность специфических переносчиков. Инсулин способен принимать участие в регуляции обмена белков: стимулирует транспорт аминокислот через клеточные мембраны и включение их в полипептидные цепи, а также повышает биосинтез белка, усиливая нуклеиновый обмен. Под влиянием инсулина в жировой ткани возрастает количество тириглицеридов. Под влиянием инсулина в крови снижается содержание летучих жирных кислот, которые используются для образования жира в печени и в других тканях.
При недостатке или отсутствии инсулина в организме возникают серьезные изменения, вызванные прежде всего тем, что клетки печени, мышечной ткани перестают извлекать глюкозу из крови за счет нарушения мембранной транспортной системы. Содержание глюкозы в крови значительно повышается, и поскольку гипергликемия обусловливает повышение содержания глюкозы в первичной моче, то почки не справляются с процессом реабсорбции и часть сахаров выделяется с мочой – развивается глюкозурия ( «сахарное мочеизнурение»). В следствие повышения осмотического давления мочи ее объем увеличивается , что приводит к полиурии. В результате развивается дегидратация организма, уменьшается объем циркулирующей крови , снижается артериальное давление и нарушается микроциркуляция. Несмотря на повышенное содержание глюкозы в крови ткани за счет невозможности ее использовать, испытывают недостаток в источниках энергии .
Глюкагон
Гормон поджелудочной железы- природный антогонист инсулина. Глюкагон участвует в регуляции углеводного обмена за счет интенсификации распада гликогена печени до глюкозы, одновременно подавляет синтез гликогена и значительно повышает содержание глюкозы в крови в противоположность инсулину. Вместе с этим гипергликемический эффект усиливается за счет глюконеогенеза –превращения дезаминированных аминокислот в глюкозу .Влияние глюкагона на липидный обмен проявляется в активации липаз ,расщепляющих триглицериды с образованием свободных жирных кислот.Участвуя в минеральном обмене, глюкагон усиливает выведения натрия , калия , кальция, хлорас мочой и снижает количество неорганического фосфата в плазме крови.
Концентрация глюкозы в крови существенно меняется в зависимости от типа пищи. При поступлении в организм углеводистых кормов повышение содержания инсулина способствует отложению питательных веществ в виде гликогена в печени и мышцах, жира – в жировых депо. При преобладании в рационе белков и дефиците углеводов возникает угроза гипогликемии , что опасно для тканей мозга . Благодаря секреции глюкагона в этой ситуации повышается уровень глюкозы в крови.
При приеме пищи, богатой жирами, также необходима интенсификация секреции глюкагона. Активируя липазу, за счет расщепления триглицеридов повышается в крови уровень свободных жирных кислот, которые в печени превращаются и участвуют в синтезе глюкозы. В условиях голодания образование инсулина подавляется , а увеличивается влияние глюкагона. Жировая ткань подвергается липолизу, свободные жирные кислоты либо используются непосредственно в тканях , либо преобразуются в печени в кетоновые тела, также участвующие в энергетическом метаболизме.
Расщепление гликогена до глюкозы обеспечивает большую часть потребностей тканей мозга, и в последующем при продолжении голодания для обеспечения питательными веществами жизненно важных органов при совместном действии глюкагона, адреналина, АКТГ и кортикостероидов начинается расщепление белков тканей и образование глюкозы из аминокислот.
Инсулин и глюкагон вместе осуществляют гормональный контроль обмена веществ. За счет изменения соотношения этих гормонов предотвращается расточительная трата питательных веществ после приема пищи: излишняя глюкоза не выводится с мочой, а запасается в виде гликогена и жиров. Между приемами пищи соотношение инсулин-глюкагон устанавливается таким образом, чтобы обеспечивались потребности жизненно важных органов. Интенсивные мышечные нагрузки вызывают выделение в кровь глюкагона, необходимого для срочного обеспечения мышечной ткани повышенным количеством глюкозы . Таким образом, при всей противоположности влияния этих гормонов на уровень глюкозы синергизм инсулина и глюкагона обеспечивает наиболее полное усвоениеи окисление углеводов.
Литература:
«Физиология животных и этология»/ В.Г. Скопичев и д.р. — М.: КолосС, 2003г.
Источник
 В 19 веке молодой ученый из Германии обнаружил неоднородность тканей поджелудочной железы. Клетки, отличавшиеся от основной массы, располагались небольшими скоплениями, островками. Группы клеток в дальнейшем назвали именем патологоанатома — островки Лангерганса (ОЛ).
В 19 веке молодой ученый из Германии обнаружил неоднородность тканей поджелудочной железы. Клетки, отличавшиеся от основной массы, располагались небольшими скоплениями, островками. Группы клеток в дальнейшем назвали именем патологоанатома — островки Лангерганса (ОЛ).
Их доля в общем объеме тканей составляет не более 1-2%, однако эта небольшая часть железы выполняет свою функцию, отличную от пищеварительной.
Предназначение островков Лангерганса
 Основная часть клеток поджелудочной железы (ПЖ) вырабатывает ферменты, способствующие пищеварению. Функция островных скоплений другая – они синтезируют гормоны, поэтому их относят к эндокринной системе.
Основная часть клеток поджелудочной железы (ПЖ) вырабатывает ферменты, способствующие пищеварению. Функция островных скоплений другая – они синтезируют гормоны, поэтому их относят к эндокринной системе.
Таким образом, поджелудочная железа является частью двух основных систем организма – пищеварительной и эндокринной. Островки являются микроорганами, вырабатывающими 5 видов гормонов.
Большая часть панкреатических групп расположены в хвостовой части поджелудочной железы, хотя хаотичные, мозаичные вкрапления захватывает всю экзокринную ткань.
ОЛ отвечают за регулирование углеводного обмена и поддерживают работу других эндокринных органов.
Гистологическое строение
Каждый островок представляет собой самостоятельно функционирующий элемент. Вместе они составляют сложный архипелаг, который составлен из отдельных клеток и более крупных образований. Размеры их значительно различаются – от одной эндокринной клетки до зрелого, крупного островка (>100 мкм).
В панкреатических группах выстроена иерархия расположения клеток, их 5 видов, все выполняют свою роль. Каждый островок окружен соединительной тканью, имеет дольки, где находятся капилляры.
В центре расположены группы бета-клеток, по краям образований – альфа и дельта-клетки. Чем больше размер островка, тем больше в нем периферийных клеток.
Островки не имеют протоков, вырабатываемые гормоны выводятся по системе капилляров.

Разновидности клеток
Разные группы клеток продуцируют свой вид гормона, регулируя пищеварение, липидный и углеводный обмен.
- Альфа-клетки. Эта группа ОЛ расположена по краю островков, их объем составляет 15-20% от общего размера. В них происходит синтез глюкагона – гормона, регулирующего количество глюкозы в крови.
- Бета-клетки. Группируются в центре островков и составляют большую часть их объема, 60- 80%. Они синтезируют инсулин, около 2 мг в сутки.
- Дельта-клетки. Отвечают за выработку соматостатина, их от 3 до 10%.
- Эпсилон-клетки. Количество от общей массы не более 1%. Их продукт – грелин.
- PP-клетки. Гормон панкреатический полипептид вырабатывается этой частью ОЛ. Составляют до 5% островков.
С течением жизни удельный вес эндокринной составляющей поджелудочной железы сокращается – от 6% в первые месяцы жизни до 1-2 % к 50-ти годам.
Гормональная активность
Гормональная роль поджелудочной железы велика.
Синтезированные в маленьких островках активные вещества током крови доставляются в органы и регулируют метаболизм углеводов:
- Основной задачей инсулина является минимизация уровня сахара в крови. Он увеличивает всасывание глюкозы клеточными оболочками, ускоряет ее окисление и помогает сохранению в виде гликогена. Нарушение синтеза гормона приводит к развитию диабета 1 типа. При этом анализы крови показывают наличие антител к вета-клеткам. Сахарный диабет 2 типа развивается, если снижается чувствительность тканей к инсулину.
- Глюкагон выполняет противоположную функцию – увеличивает уровень сахара, регулирует выработку глюкозы в печени, ускоряет расщепление липидов. Два гормона, дополняя действие друг друга, гармонируют содержание глюкозы – вещества, обеспечивающего жизнедеятельность организма на клеточном уровне.
- Соматостатин замедляет действие многих гормонов. При этом происходит снижение скорости всасывания сахара из пищи, уменьшение синтеза пищеварительных ферментов, снижение количества глюкагона.
- Панкреатический полипептид снижает количество ферментов, замедляет выброс желчи и билирубина. Считается, что он останавливает расход пищеварительных ферментов, сохраняя их до очередного приема пищи.
- Грелин считается гормоном голода или сытости. Его выработка дает сигнал организму о чувстве голода.
Количество вырабатываемых гормонов зависит от полученной с пищей глюкозы и скорости ее окисления. При увеличении ее количества выработка инсулина увеличивается. Синтез запускается при концентрации 5,5 ммоль/л в плазме крови.
Спровоцировать выработку инсулина может не только прием пищи. У здорового человека максимальная концентрация отмечается в период сильных физических напряжений, стрессов.
Эндокринная часть ПЖ вырабатывает гормоны, которые оказывают решающее влияние на весь организм. Патологические изменения ОЛ способны нарушить работу всех органов.
Видео о задачах инсулина в организме человека:
Поражение эндокринной части поджелудочной железы и ее лечение
Причиной поражения ОЛ могут быть генетическая предрасположенность, инфекции и отравления, воспалительные заболевания, иммунные проблемы.
В результате происходит прекращение или значительное снижение выработки гормонов разными клетками островков.
В результате этого могут развиться:
- СД 1 типа. Характеризуется отсутствием или дефицитом инсулина.
- СД 2 типа. Определяется неспособностью организма воспользоваться выработанным гормоном.
- Гестационный диабет развивается во время беременности.
- Другие типы сахарного диабета (MODY).
- Нейроэндокринные опухоли.
Основные принципы лечения сахарного диабета 1 типа заключаются во введение в организм инсулина, выработка которого нарушена или снижена. Применяют два вида инсулинов – быстрый и длительного действия. Последний вид имитирует выработку гормона ПЖ.
 СД 2 типа требует строгого соблюдения диеты, умеренных физических упражнений и приема препаратов, способствующих сжиганию сахара.
СД 2 типа требует строгого соблюдения диеты, умеренных физических упражнений и приема препаратов, способствующих сжиганию сахара.
Во всем мире наблюдается рост заболеваемости диабетом, его уже называют чумой 21 века. Поэтому медицинские исследовательские центры ищут способы борьбы с заболеваниями островков Лангерганса.
Процессы в поджелудочной железе развиваются быстро и приводят к отмиранию островков, которые должны синтезировать гормоны.
В последние годы стало известно:
- стволовые клетки, пересаженные на ткань ПЖ, хорошо приживаются и способны в дальнейшем продуцировать гормон, так как начинают работать как бета-клетки;
- ОЛ вырабатывают больше гормонов, если удалить часть железистой ткани ПЖ.
Это позволяет пациентам отказаться от постоянного приема лекарственных средств, строгой диеты и вернуть нормальный образ жизни. Проблемой остается иммунная система, которая может отторгнуть подсаженные клетки.
Еще одним возможным способом лечения рассматривается пересадка от донора части островковой ткани. Этот способ заменяет установку искусственной ПЖ или ее полную пересадку от донора. При этом удается остановить прогрессирование заболевания и нормализовать глюкозу в крови.
Проведены успешные операции, после которых у больных с диабетом 1 типа отпала необходимость во введении инсулина. Орган восстановил популяцию бета-клеток, синтез собственного инсулина возобновился. После операции была проведена иммуносупрессивная терапия, чтобы не допустить отторжения.
Видео-материал о функциях глюкозы и заболевании диабетом:
Медицинские институты работают над изучением возможности пересадки поджелудочной железы от свиньи. Первые средства для лечения сахарного диабета как раз использовали части поджелудочной железы свиней.
Ученые сходятся на том, что необходимы исследования особенностей строения и работы островков Лангерганса из-за большого количества важных функций, которые выполняют синтезируемые в них гормоны.
Постоянный прием искусственных гормонов не помогает победить болезнь и ухудшает качество жизни пациента. Поражение этой маленькой части ПЖ вызывает глубокие нарушения работы всего организма, поэтому исследования продолжаются.
Источник
Оглавление темы «Гормон околощитовидных желез. Гормоны эпифиза. Гормоны поджелудочной железы. Гормоны половых желез. Гормоны тимуса.»: Гормоны поджелудочной железы. Островки Лангерганса. Соматостатин. Амилин. Регуляторные функции гормонов поджелудочной железы.Эндокринную функцию в поджелудочной железе выполняют скопления клеток эпителиального происхождения, получившие название островков Лангерганса и составляющие всего 1 —2 % массы поджелудочной железы — экзокринного органа, образующего панкреатический пищеварительный сок. Количество островков в железе взрослого человека очень велико и составляет от 200 тысяч до полутора миллионов. В островках различают несколько типов клеток, продуцирующих гормоны: альфа-клетки образуют глюкагон, бета-клетки — инсулин, дельта-клетки — соматостатин, джи-клетки — гастрин и РР- или F-клетки — панкреатический полипептид. Помимо инсулина в бета-клетках синтезируется гормон амилин, обладающий противоположными инсулину эффектами. Кровоснабжение островков более интенсивно, чем основной паренхимы железы. Иннервация осуществляется постганлионарными симпатическими и парасимпатическими нервами, причем среди клеток островков расположены нервные клетки, образующие нейроинсулярные комплексы.
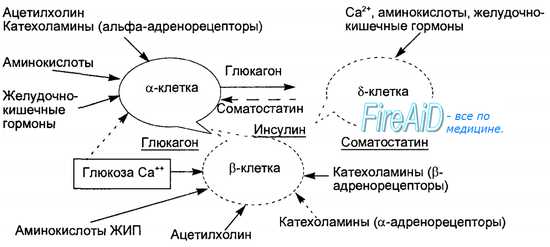
Инсулин синтезируется в эндоплазматическом ретикулуме бета-клеток вначале в виде пре-проинсулина, затем от него отщепляется 23-аминокис-лотная цепь и остающаяся молекула носит название проинсулина. В комплексе Гольджи проинсулин упаковывается в гранулы, в них осуществляется расщепление проинсулина на инсулин и соединительный пептид (С-пептид). В гранулах инсулин депонируется в виде полимера и частично в комплексе с цинком. Количество депонированного в гранулах инсулина почти в 10 раз превышает суточную потребность в гормоне. Секреция инсулина происходит путем экзоцитоза гранул, при этом в кровь поступает эквимолярное количество инсулина и С-пептида. Определение содержания последнего в крови является важным диагностическим тестом оценки секреторной способности (3-клеток. Секреция инсулина является кальцийзависимым процессом. Под влиянием стимула — повышенного уровня глюкозы в крови — мембрана бета-клеток деполяризуется, ионы кальция входят в клетки, что запускает процесс сокращения внутриклеточной микротубулярной системы и перемещение гранул к плазматической мембране с последующим их экзоцитозом. Секреторная функция разных клеток островков взаимосвязана, зависит от эффектов образуемых ими гормонов, в связи с чем островки рассматриваются как своеобразный «мини-орган» (рис. 6.21). Выделяют два вида секреции инсулина: базальную и стимулированную. Базальная секреция инсулина осуществляется постоянно, даже при голодании и уровне глюкозы крови ниже 4 ммоль/л. Стимулированная секреция инсулина представляет собой ответ бета-клеток островков на повышенный уровень D-глюкозы в притекающей к бета-клеткам крови. Под влиянием глюкозы активируется энергетический рецептор бета-клеток, что увеличивает транспорт в клетку ионов кальция, активирует аденилатциклазу и пул (фонд) цАМФ. Через эти посредники глюкоза стимулирует выброс инсулина в кровь из специфических секреторных гранул. Усиливает ответ бета-клеток на действие глюкозы гормон двенадцатиперстной кишки — желудочный ингибиторный пептид (ЖИП). В регуляции секреции инсулина определенную роль играет и вегетативная нервная система. Блуждающий нерв и ацетилхолин стимулируют секрецию инсулина, а симпатические нервы и норадреналин через альфа-адренорецепторы подавляют секрецию инсулина и стимулируют выброс глюкагона. Специфическим ингибитором продукции инсулина является гормон дельта-клеток островков — соматостатин. Этот гормон образуется и в кишечнике, где тормозит всасывание глюкозы и тем самым уменьшает ответную реакцию бета-клеток на глюкозный стимул. Образование в поджелудочной железе и кишечнике пептидов, аналогичных мосговым, например сомато-статина, подтверждает существование в организме единой APUD-системы. Секреция глюкагона стимулируется снижением уровня глюкозы в крови, гормонами желудочно-кишечного тракта (ЖИП гастрин, секретин, холе-цистокинин-панкреозимин) и при уменьшении в крови ионов Са2+. Подавляют секрецию глюкагона инсулин, соматостатин, глюкоза крови и Са2+. В эндокринных клетках кишечника образуется глюкагоноподобный пептид-1, стимулирующий всасывание глюкозы и секрецию инсулина после приема пищи. Клетки желудочно-кишечного тракта, продуцирующие гормоны, являются своеобразными «приборами раннего оповещения» клеток панкреатических островков о поступлении пищевых веществ в организм, требующих для утилизации и распределения участия панкреатических гормонов. Эта функциональная взаимосвязь нашла отражение в термине «гастро-энтеро-панкреатическая система». — Также рекомендуем «Инсулин. Физиологические эффекты инсулина. Схема транспорта глюкозы через клеточные мембраны. Основные эффекты инсулина.» |
Источник