Кто делал пересадку поджелудочной железы
Пересадка поджелудочной железы проводится нечасто в сравнении с трансплантацией других органов. Подобные оперативные вмешательства сопряжены с огромным риском. К операции обычно прибегают, когда других методов воздействия недостаточно. Такие вмешательства имеют определенные технические и организационные сложности в плане выполнения.
Большинство пациентов, переживших операцию по трансплантации, тяжело проходят период реабилитации. В настоящее время такие оперативные вмешательства выполняются довольно редко, так как риск развития осложнений очень высок. Имеется большая вероятность отторжения пересаженного органа даже при применении современных средств, предназначенных для необходимого ослабления иммунитета.
Показания к проведению трансплантации поджелудочной железы
Подобные оперативные вмешательства являются опасными, поэтому назначают их в самых крайних случаях. Часто показана пересадка поджелудочной железы при сахарном диабете, который невозможно контролировать медикаментозными и физиотерапевтическими методами. Обычно подобные оперативные вмешательства рекомендуются в случаях, когда уже имеются явные осложнения. Показаниями для проведения трансплантации могут выступать следующие состояния, вызванные сахарным диабетом:
- ретинопатия, грозящая полной слепотой;
- патологии функционирования микрососудов и крупных артерий;
- прогрессирующая нефропатия;
- терминальная нефропатия;
- гиперлабильность.
Выделяется еще ряд состояний, которые вызывают нарушение работы этого органа, и при этом могут служить показанием для трансплантации. Такой радикальный метод лечения может дать положительный эффект при наличии вторичного сахарного диабета, вызванного раком поджелудочной железы или же гемохромотозом. Кроме того, оперативное вмешательство такого плана может быть единственным возможным выходом при тяжелом течении панкреатита, сопровождающемся панкреонекрозом. Поджелудочную железу нередко пересаживают в случаях, когда имеется выраженная невосприимчивость к инсулинозаместительной терапии, вызванная гестационным сахарным диабетом, синдром Кушинга или акромегалией.
В редких случаях пересадка поджелудочной железы проводится при наличии патологий, сопровождающихся значительными структурными повреждениями органа. Трансплантация показана при формировании доброкачественных и злокачественных опухолей. Поводом для пересадки может стать некроз тканей железы, а также гнойное воспаление в брюшной полости, ставшее причиной поражения этого органа. Стоит отметить, что в этих случаях трансплантация выполняется крайне редко, причем не только из-за финансовых и организационных сложностей, но и из-за рисков, сопряженных с самим хирургическим вмешательством.
Противопоказания для пересадки
Как и любое другое оперативное вмешательство, трансплантация этого органа может выполняться далеко не во всех случаях. Противопоказания к пересадке:
- Неоперабельные формы ишемической болезни сердца.
- Атеросклероз, протекающий с поражением подвздошных сосудов и аорты.
- При необратимых осложнениях сахарного диабета.
- Кардиомиопатия, которая сопровождается сниженной фракцией функции выброса.
- Тяжелые психические заболевания. В этом случае оперативное вмешательство может вызвать серьезные осложнения.
- Наркомания и алкоголизм, так как подобное хирургическое лечение оказывается неэффективным.
- Слабый иммунитет или СПИД. В этом случае оперативные вмешательства не выполняются из-за риска развития тяжелых септических осложнений.
Необходимо учитывать, что подобные трансплантации проводят только в случае удовлетворительного общего состояния пациента. В противном случае крайне высок риск летального исхода.
Диагностика перед назначением трансплантации
Перед тем как определить возможность проведения пересадки органа и показаний для такого вмешательства, выполняет комплексное обследование. В схему предварительной диагностики обычно входят такие лабораторные и инструментальные исследования, как:
- анализ на группу крови;
- ЭКГ;
- КТ;
- биохимический анализ крови;
- УЗИ сердца и органов брюшной полости;
- серологические анализы крови;
- общий анализ крови и мочи;
- анализ на антигены тканевой совместимости;
- рентгенография грудной клетки.
Проводится полный осмотр у терапевта, абдоминального хирурга и гастроэнтеролога. В некоторых случаях требуется консультация у ряда узконаправленных специалистов, к примеру, эндокринолога, кардиолога, анестезиолога, гинеколога, стоматолога и т. д. Комплексное обследование позволяет определить риски отторжения органа после пересадки. В случае, если все параметры, уточненные при диагностике перед пересадкой, находятся в пределах нормы, врачи могут начать планировать операцию и подыскивать донора. Забор тканей проводится как у живых людей, так и у тех, у кого была констатирована смерть мозга.
Как проводится операция по пересадке?
Особенности проведения хирургического вмешательства зависят от того, какие данные были получены во время проведения диагностического обследования, степени повреждения этого органа и общего состояния пациента. В настоящее время выполняются трансплантации:
- всей железы;
- хвоста;
- части тела;
- панкрео-дуоденального комплекса;
- культуры бета-клеток железы.
Подобное оперативное вмешательство является технически сложным. Оно может занять очень продолжительное время. Обычно трансплантацию органа проводят под общей анестезией, которая обеспечивает значительную анальгезию после вмешательства и снижает риск развития осложнений. Для достижения нужного эффекта используются такие препараты для анестезии и миорелаксации, как:
- Мидазолам.
- Фентанил.
- Пропофол.
- Гексобарбитал.
- Изофлуран.
- Динитроген оксид.
- Мидазолан.
- Бупивакаин.
В некоторых случаях выполняется установка спинального катетера. Он необходимо для проведения эпидуральной анестезии в послеоперационный период для облегчения состояния человека. Необходима вспомогательная терапия для поддержания высокого ЦВД. Это очень важно для сохранения и приживания органа или его части на новом месте, чтобы не произошло отторжение.
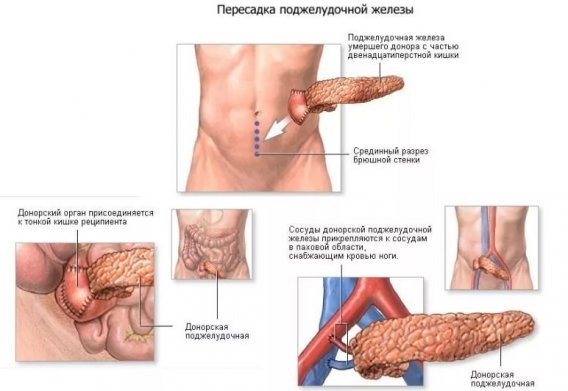
Операция по пересадке поджелудочной железы выполняется в несколько этапов:
- Донору через чревную артерию вводится раствор для антикоагуляции, а затем консервирующий раствор.
- Поджелудочная железа извлекается и охлаждается ледяным соленым раствором.
- Проводится запланированные процедуры операции. У реципиента делают большой разрез. Новый орган или его часть пересаживается в область подвздошной ямки.
- Последовательно соединяют артерии вены и выходной проток железы.
В случае, если у пациента на фоне сахарного диабета имеются нарушения работы почек, может быть рекомендована двойная операция по пересадке органов. Это значительно повысить шансы на благоприятный исход. Если трансплантация прошла успешно, то быстро нормализируется углеводный обмен, поэтому у пациента пропадает необходимость регулярного введения инсулина. Человеку необходимо до конца жизни принимать иммуносупрессивные препараты. Их использование позволяет избежать отторжения пересаженной поджелудочной железы. Для иммуносупрессивной терапии обычно подбираются 2–3 препарата, отличающихся разным механизмом действия. К распространенным осложнениям, возникающим после проведения подобной операции, относится скопление жидкости вокруг трансплантата, кровотечения и инфекции. В некоторых случаях требуется аспирация экссудата под контролем УЗИ.
При неблагоприятном исходе наблюдается отторжение пересаженной поджелудочной железы. В этом случае орган начинает набухать. При проведении исследования с помощью УЗИ его практически невозможно определить, так как он имеет очень размытые границы. Для подтверждения процесса отторжения может потребоваться проведение биопсии через цистоскоп.
Прогноз после операции по трансплантации
Согласно статистике, выживаемость в 2 года у переживших пересадку органа от донора-трупа составляет 87%. На степень благоприятности исхода такой трансплантации оказывает влияние множество факторов, в том числе состояние здоровья и возраст донора-трупа на момент операции, совместимость тканей, гемодинамический статус больного, а также функциональное состояние трансплантата во время пересадки. Пятилетняя выживаемость при проведении трансплантации поджелудочной железы составляет не более 50%.
При пересадке части органа от живого человека годичная выживаемость составляет около 86%. В то же время в долговременной перспективе прогноз более благоприятен, так как полное восстановление наблюдается примерно у 38% людей. В настоящее время проводится трансплантация эмбриональных клеток и структур Лангерганса, взятых у донора-трупа. Такие вмешательства оказывают положительный эффект на непродолжительное время. Однако подобные трансплантации являются более безопасными для пациентов.
В начале отторжения органа в послеоперационный период исход, как правило, неблагоприятен. В этом случае остановить процесс крайне сложно. Обычно гибель пациентов наблюдается в течение нескольких дней, а иногда недель. Больной должен в полной мере осознавать степень риска проведения подобной процедуры, так как трансплантация поджелудочной железы может стать причиной смерти пациента.
Источник
Валерия, не так все просто…
Хотела поставить ссылку, но что-то не получилось.
Прошу админов извинить за флуд, но ставлю статью из украинской газеты «Факты» всю целиком.
Просто как иллюстрацию «прелестей» жизни см пересаженным органом…
«НЕУЖЕЛИ МНЕ НУЖНО БЫЛО ВОСЕМЬ ЛЕТ НАЗАД ПЕРЕНЕСТИ ПЕРЕСАДКУ СЕРДЦА, ЧТОБЫ УМЕРЕТЬ СЕЙЧАС, ТАК И НЕ ДОЖДАВШИСЬ ПОМОЩИ?»
Единственная в Украине женщина, живущая с донорским сердцем, убеждает врачей сделать ей… трансплантацию почки
«ФАКТЫ» уже рассказывали о львовянке Евгении Кузнецовой, которой восемь лет назад специалисты Шленского центра болезней сердца (Польша) пересадили сердце. Причем сделали эту дорогостоящую операцию бесплатно! Теперь у 66-летней Евгении Ивановны проблемы с почками. Она настаивает на том, чтобы ей провели еще одну трансплантацию. Вот только украинские медики не берутся ей помочь, а денег на то, чтобы прооперироваться за рубежом, у женщины нет…
Сергей КАРНАУХОВ
«ФАКТЫ» (Львов)
«Я верила, что операция пройдет успешно, но с мужем все же попрощалась»
Когда более восьми лет назад у Евгении Ивановны случился сердечный приступ, «скорая» отвезла ее в кардиологический центр местной больницы. Там поставили страшный диагноз: трансмуральный инфаркт с тяжелым осложнением — аневризмой левого желудочка. Больше месяца пациентка пролежала под капельницей. Ее сердце раздулось до таких размеров, что даже издалека было видно, как оно бьется под кожей! Врачи не скрывали: спасти Кузнецову могла только пересадка.
— Мы были в ужасе! — вспоминает дочь Евгении Ивановны 38-летняя Татьяна. — Подобных операций в Украине еще не проводили, а на Западе они стоили сотни тысяч долларов. Где взять такие огромные деньги?! Нам сказали, что в Польше есть клиника, в которой пересадки сердца делает знаменитый профессор Збигнев Релига (ныне министр здравоохранения Республики Польша). Но предупредили: туда и для местных жителей очередь огромная, а попасть из Украины вообще невозможно…
Несмотря на это, Евгения Ивановна и Татьяна позвонили в клинику. И произошло чудо! Профессор Релига сказал: «Срочно приезжайте!» Между нашей страной и Польшей существовал договор о сотрудничестве в сфере медицины, и польские врачи были готовы сделать украинской больной пересадку бесплатно.
— Приехали туда в час ночи, — говорит Евгения Ивановна. — Поразительно, но меня ждали! Весь персонал работал круглосуточно. Медики тут же сделали анализы и отправили меня в палату спать, а сами начали готовиться. Но какой тут сон, когда знаешь, что утром тебе будут сердце пересаживать! Я верила, что все закончится хорошо, однако с мужем попрощалась. Рано утром меня привезли в операционную, дали наркоз… Очнулась уже в реанимации, на теле было множество каких-то трубочек, датчиков. Вошел профессор: «Ваш муж не верит, что вы живы, хотя у нас ни разу не было летального исхода. Вот, привел, чтобы убедился…»
Кузнецову прооперировали более чем вовремя — если бы врачи подождали часа два, она бы умерла. Евгении Ивановне пересадили сердце 17-летнего юноши, попавшего в автомобильную аварию.
На второй день после пересадки доктор посоветовал пациентке… выпивать пару бутылок пива в день
Следует сказать, что польские врачи в корне изменили многие традиционные представления о трансплантации. Уже на второй день после операции профессор Релига посоветовал Евгении Ивановне: «Вам надо побольше кушать, без каких-либо диет. И желательно выпивать… пару бутылок пива в день. Неплохо будет принять и несколько рюмок напитка покрепче. Можно даже… самогона». И разрешил пациентке съесть целую банку ее любимой селедки! А на третий(!) день Кузнецова самостоятельно ходила по коридору. Целый месяц она находилась под наблюдением медиков в санатории для тех, кому пересадили сердце. Причем тоже совершенно бесплатно! И лишь убедившись, что операция прошла успешно, медики отправили пациентку домой.
— Во Львове заметила, что у меня поменялись вкусы, — продолжает Евгения Ивановна. — Полюбила торты, конфеты, шампанское. Даже настроение улучшилось.
Изменилась Кузнецова и внешне — из усталой изможденной женщины превратилась в цветущую даму. Правда, ей необходимо постоянно принимать весьма дорогие лекарства, препятствующие отторжению донорского органа. Из-за них снова возникли проблемы со здоровьем…
— Исследования, проведенные в клинике Львовского мединститута и в Киевском институте хирургии и трансплантологии, показали: у меня атрофировалась одна почка, а на другой образовались две большие кисты, — рассказывает Евгения Ивановна. — Говорят, такое бывает у многих «пересадочных», проблему можно решить. Возможно, на Западе — да, но только не в Украине. Когда в очередной раз ездила в Польшу, меня осмотрели светила медицины. Сказали, что теперь жизненно необходима пересадка почки.
Вернувшись домой, я бросилась к нашим врачам. Но услышала, что у меня с почками ничего смертельного нет, да и вторая трансплантация… противопоказана. Из Минздрава, куда обратилась за помощью, пришло письмо, в котором рекомендовали продолжать лечение по методу гемодиализа. Тогда я связалась со Збигневом Религой. Он тоже дал неутешительный ответ. Объяснил, что до 1 марта 2000 года гражданам Украины, находившимся на территории Польши, в случае необходимости бесплатно предоставляли медицинскую помощь на основании межгосударственного договора о сотрудничестве. К сожалению, сотрудничества пока не возобновили, поэтому в Польше иностранцев лечат только за их счет.
— По просьбе Збигнева Религи со мной связался профессор Лех Керпка, — добавляет Евгения Кузнецова. — Выразил готовность сделать пересадку почки, но предупредил: за операцию придется заплатить около десяти тысяч долларов. Таких денег у меня нет. Откуда им взяться? Я, инвалид первой группы, получаю 390 гривен пенсии, мой муж, инвалид второй группы (без ноги), — 420. Обращалась за помощью к известным политикам, в Секретариат Президента… Отказали все! Неужели мне нужно было столько пережить, перенести тяжелейшую операцию, чтобы умереть сейчас, так и не дождавшись помощи?
Источник
Пересадка поджелудочной железы (ПЖ) является одним из самых распространенных, но в то же время тяжелых хирургических вмешательств, которое назначается в том случае, если консервативная терапия не принесла никаких положительных результатов. Нарушение в работе поджелудочной железы может привести к тяжелым последствиям, которые часто приводят к смерти пациента.

Различные формы панкреатита, способствующие образованию панкреонекроза и сахарного диабета, становятся основной причиной трансплантации поджелудочной железы. Замена ПЖ — это многочасовая операция, после проведения которой больной должен находиться в стационаре еще как минимум 3 или 4 недели.
Виды трансплантаций
Исходя из результатов анализов больного, от общего состояния организма пациента и от того, насколько сильно повреждена поджелудочная железа, врач-трансплантолог выбирает вид оперативного вмешательства по пересадке органа:
- пересадка всей поджелудочной;
- трансплантация только хвостовой или какой-либо части ПЖ;
- одновременная пересадка поджелудочной и части двенадцатиперстной кишки (панкрео-дуоденального комплекса);
- введение культуры бета-клеток поджелудочной железы внутривенным путем.
Показания и запреты к проведению операции
Для того чтобы точно определить необходимость проведения операции по трансплантации поджелудочной железы, больного предварительно направляют на сдачу всех необходимых анализов. К ним относятся:
- общий анализ крови и мочи;
- анализ на выявление группы и резуса крови;
- ультразвуковое исследование брюшной полости и других органов, включая сердце;
- компьютерная томография;
- электрокардиограмма;
- рентгенограмма грудной клетки;
- серологический и биохимический анализ крови;
- анализ на антигены совместимости тканей.
Кроме этого, необходимо дополнительно проконсультироваться с такими врачами, как:
Как часто Вы сдаете анализ крови?
- терапевт;
- анестезиолог;
- эндокринолог;
- кардиолог;
- стоматолог;
- гинеколог (женщинам);
- уролог (мужчинам);
- гастроэнтеролог.
Пересадка поджелудочной проводится в основном людям, страдающим сахарным диабетом 1 и 2 типа с уже начавшейся почечной недостаточностью до того, как у пациента могут начаться необратимые осложнения в виде ретинопатии с полной потерей зрения, патологии крупных и мелких сосудов, нейропатии, нефропатии, эндокринной недостаточности.
Трансплантация ПЖ может назначаться и при вторичном сахарном диабете, который, в свою очередь, может быть вызван панкреонекрозом, ставшим осложнением панкреатита, протекающего в острой форме, а также злокачественной опухолью поджелудочной железы, но только в том случае, если заболевание протекает на начальной стадии.
Нередко причиной для пересадки служат гемохроматоз и невосприимчивость больного к инсулину.
В очень редких случаях операция назначается больным с такими патологиями, как сильный некроз тканей поджелудочной железы, обширное поражение органа опухолью (раковой или доброкачественной), сильный гнойный воспалительный процесс в брюшной полости, приводящий к сильному поражению тканей ПЖ, которое не поддается абсолютно никакому лечению. Часто при возникшей почечной недостаточности больному вместе с пересадкой ПЖ может потребоваться и пересадка почки, которая проводится одновременно с трансплантацией железы.
Для пересадки поджелудочной могут иметься некоторые противопоказания, а именно: СПИД, злоупотребление алкогольной продукцией, употребление наркотиков, осложнения при сахарном диабете, психические нарушения, атеросклероз, сердечно-сосудистые заболевания.
Трудности, которые могут возникнуть при операции и до нее
Перед проведением оперативного вмешательства врачи, как правило, сталкиваются с рядом трудностей. Одной из самых распространенных сложностей в этом случае является то, что больному может потребоваться срочная трансплантация ПЖ.
Донорские органы забираются исключительно у недавно скончавшихся людей, так как поджелудочная — непарный орган, и больной просто не сможет без него жить. При этом стоит отметить, что смерть пациента, возраст которого не должен превышать 50-55 лет, должна наступить не иначе как от инсульта. На момент летального исхода человек должен быть относительно здоров. Он не должен иметь инфекционных и вирусных заболеваний брюшной полости, сахарного диабета, травм или каких-либо воспалительных процессов в поджелудочной железе, атеросклероза чревного ствола.
Во время забора органа для пересадки у трупа извлекаются также печень и 12-перстная кишка. И только после изъятия печень отделяется от поджелудочной железы, а оставшийся орган вместе с двенадцатиперстной кишкой консервируют, обычно для этого используют растворы Дюпонт или Виспан. Законсервировав орган, его помещают в специальный контейнер для транспортировки с поддержанием низкой температуры, в котором железа может храниться до самой операции. Однако следует учитывать, что храниться этот орган может всего 20-30 часов.
Для того чтобы определить совместимость трансплантируемого органа или его части с тканями больного, требуется дополнительное время на сдачу анализов тканевой совместимости. Кроме этого, следует учитывать и то, что к моменту операции может просто не оказаться под рукой необходимого органа. Из всего вышеперечисленного следует, что такая операция должна проводиться только в плановом порядке, а не в срочном.
Часто трансплантация ПЖ производится в брюшную полость, соединяется орган при этом с печеночным, селезеночным и подвздошным сосудами.
Пересадка поджелудочной железы в другую полость производится в связи с тем, что при трансплантации ее на родное место у больного может начаться сильное кровотечение, вслед за которым наступает шоковое состояние, приводящее к смерти.
Кроме этого, желательно проводить такие операции не в обычных стационарах, а в предназначенных для этого центрах трансплантологии, в которых работают высококвалифицированные врачи и реаниматологи, готовые при первой необходимости прийти на помощь.
Каковы прогнозы
В 83-85% случаев после пересадки поджелудочной железы от донора-трупа у больных наблюдается двух- или трехлетняя выживаемость. На то, приживется донорский орган или нет, может повлиять несколько факторов. В основном это возраст и общее состояние донора в момент смерти, состояние органа в момент пересадки, совместимость органа и больного, которому этот орган должен трансплантироваться, самочувствие пациента на момент проведения операции.
На сегодняшний день опыт проведения операции по пересадке ПЖ от живого донора относительно невелик. Однако по процентным показателям выживаемость больных в этом случае составляет 68% тех, кто проживает 1-2 года после проведенной операции, и 38% проживших в течение 10 и более лет после пересадки ПЖ.
Внутривенное введение бета-клеток зарекомендовало себя не с лучшей стороны и сейчас находится на стадии доработки. Вся сложность такого вида оперативного вмешательства заключается в том, что одной поджелудочной железы недостаточно, чтобы получить от нее нужное количество клеток.
Стоимость операции
В стоимость операции обычно включается не только само вмешательство, но и предварительная подготовка больного к операции, а также реабилитационный период после ее проведения и работа обслуживающего персонала, принимающего непосредственное участие как в операции, так и в восстановлении после нее.
Стоимость операции по трансплантации поджелудочной железы может колебаться в среднем от 275 500 до 289 500 долларов. Если наряду с пересадкой ПЖ проводилась трансплантация почки, то цена возрастает почти в 2 раза и составляет 439 000 долларов.
Источник



