Липаза при раке поджелудочной железы
Фото: Luis Concha-MarambioО чем говорят анализы — липаза поджелудочной железыЕсли врач подозревает у человека панкреатит, он проведет биохимический анализ крови, чтобы определить уровень липазы.
Фермент липаза
Поджелудочная железа вырабатывает липазу во время пищеварения, которая помогает кишечнику расщеплять жиры. Когда воспаляется поджелудочная железа, то происходит продукция дополнительной липазы.
Тест на липазу, также известный как энзиматический колориметрический метод, может определить уровни липазы. Врач может также проверять уровни другого фермента, называемого амилазой, который поможет диагностировать заболевание поджелудочной железы.
Когда необходимо делать тест на липазу?
Врач обычно назначает тест на липазу, если у человека появляются признаки заболевания поджелудочной железы.
Тест на липазу — это анализ крови. Подготовка к тесту минимальна. Врач обычно просит пациента не есть в течение определенного периода времени, обычно от 8 до 12 часов, до проведения анализа крови.
Человек, принимающий любые препараты или добавки, должен заранее сообщить об этом врачу, так как некоторые соединения искажают результаты. Препараты, которые могут повлиять на результат:
кодеин;
тиазидные диуретики;
морфий.
Результаты теста уровня липазы обычно измеряются в МЕ/л (международная единица на литр). Оптимальный диапазон липазы составляет 7-60 МЕ/л. Высокие или низкие уровни липазы могут сигнализировать о разных проблемах.
Пониженная липаза
Низкие уровни липазы могут выявить постоянное повреждение клеток поджелудочной железы, которые продуцируют липазу. Это может быть следствием длительных нарушений, таких как хронический панкреатит или кистозный фиброз.
Повышенная липаза в крови — причины
Если уровень липазы в 5-10 раз превышает норму, это указывает на острый панкреатит. Заболевания поджелудочной железы вызывает повышение уровня липазы. Эти уровни могут оставаться повышенными до 2 недель. Высокий уровень липазы также может указывать на другие проблемы, например, с почками или кишечником.
Повышенные уровни липазы могут указывать на ряд заболеваний, таких как:
острый панкреатит;
гастроэнтерит желчных камней, который возникает, когда вирус вызывает; воспаление желудка;
проблема с кишечником;
холецистит или внезапное воспаление желчного пузыря;
целиакия;
панкреатический рак;
почечная недостаточность.
Острый панкреатит
Острый панкреатит является одной из наиболее распространенных проблем, связанных с высоким уровнем липазы в крови. Когда врач обнаруживает данное заболевание на ранней стадии, лечение может включать:
внутривенные вливания;
болеутоляющие препараты;
диета.
Врач назначит лечение основных заболеваний, связанных с панкреатитом, такие как желчнокаменная болезнь или повышенный уровень кальция. Некоторые препараты могут вызвать острый панкреатит, и в этом случае врач изменит тип или дозировку.
Человек может снизить риск развития острого панкреатита, употребляя здоровую диету и избегая чрезмерного потребления алкоголя.
Тест на липазу является относительно неинвазивным и вряд ли вызовет какие-либо осложнения. Результаты анализа помогут врачу диагностировать острый панкреатит и другие проблемы со здоровьем, влияющие на поджелудочную железу. Обнаружение и лечение острого панкреатита на ранней стадии может предотвратить ухудшение состояния.
Литерутара
Basnayake C., Ratnam D. Abnormal laboratory results: Blood tests for acute pancreatitis //Australian prescriber. — 2015. — Т. 38. — №. 4. — С. 128.
Видео дня. Как бороться с бессонницей в пожилом возрасте
Источник
 «Благодаря» всё большему распространению по миру сахарного диабета в последние годы на поджелудочную железу чаще смотрят не как на пищеварительный орган, а как на источник, производящий инсулин – гормон, регулирующий сахар крови.
«Благодаря» всё большему распространению по миру сахарного диабета в последние годы на поджелудочную железу чаще смотрят не как на пищеварительный орган, а как на источник, производящий инсулин – гормон, регулирующий сахар крови.
Но тот, кто на самом себе прочувствовал все тяготы хронического панкреатита, давно в курсе, что липазой называется фермент, который расщепляет жиры, поступающие со съедаемой пищей, и сколь скверным становится самочувствие, когда эта самая липаза повышена в крови.
Что такое липаза?
Сухой язык науки позиционирует липазу поджелудочной железы как фермент из подкласса эстераз (в классе гидролаз) и констатирует схожесть её свойств с печёночной липазой крови.
Расшифровывая сказанное, следует пояснить, что к гидролазам относятся химические соединения-биокатализаторы (ферменты), осуществляющие гидролиз (расщепление) пищевых жиров (триглицеридов) на свободный глицерин и вещества из класса высших жирных кислот.

Иными словами, без участия этого фермента, входящего в состав панкреатического сока, было бы невозможно ни усвоение жиров организмом, ни жировой обмен в нём, а значит – и жизнь как таковая. Ибо жиры, как мобильные, так и в виде запасов, необходимы организму для достижения множества целей – от создания компактных, прочных, избирательно проницаемых клеточных мембран до предохранения тела от переломов и ушибов при его падении навзничь (лицом вверх – спиной и попой вниз).
Функции вещества в организме
У новорожденных детей из всех липаз организма первой в игру вступает лингвальная липаза – фермент, служащий для эмульгирования (перевода в удобную для всасывания форму) жиров грудного молока (триацилглицеролов) прямо во рту, ибо вырабатывается данное вещество обслуживающими полость рта железами.
У детского организма свои особенности:
- быстрый рост и развитие тела и органов не предполагают создания значительных запасов гликогена;
- процесс ферментации глюкозы ещё не отточен.
Ввиду этого триацилглицеролы (они же триглицериды, триглицеролы, нейтральные жиры, лёгкие жиры), отличаясь значительным содержанием жирных кислот насыщенного ряда, являются практически единственным источником не только энергии, но и тепла для тела ребёнка.
Поскольку взрослая слюна ферментов, катализирующих расщепление липидов во рту, уже не содержит, а доза триацилглицеролов, расщепленных в желудке липазой его сока невелика, основное таинство вечного обновления жизни переносится в просвет той части кишечника, которая именуется тонкими кишками – в частности, в недра кишки, называемой двенадцатиперстной (являющейся первым их отделом).
Если функцией лингвального фермента является исключительно эмульгирование жиров грудного молока, а для желудочной липазы это расщепление трибутиринов различных масел, то (в отличие от печёночной липазы, занятой расщеплением исключительно ЛПОНП – липопротеинов очень низкой плотности и хиломикронов) задачей липазы панкреатической железы служит гидролиз всех вообще триглицеридов – жиров, поступивших с пищей и уже прошедших частичную обработку желудочными ферментами.

Но этот важнейший «жернов» пищеварения также не работает в одиночку – для его успешной работы необходимо несколько дополнительных факторов:
- ионов кальция (ибо панкреатическая липаза является энзимом кальций-зависимой природы);
- предварительного эмульгирования пищевых жиров желчью, секретируемой в просвет кишок печенью.
Дело в том, что для «дозревания» профермента (первоначально неактивного вещества) пролипазы до полноценного панкреатического фермента необходима его инициация в двенадцатиперстной кишке воздействием желчных кислот, а также колипазой – одним из энзимов-ферментов, содержащихся в соке поджелудочной железы.
Понять, для чего же предпринимается столько «биохимических усилий», помогает осознание, что липаза необходима для:
- растворения, переработки и разделения жиров на отдельные фракции;
- усвоения жирорастворимой группы витаминов (А, K, E, D), а также жирных кислот полиненасыщенного спектра;
- поддержания общего уровня энергообмена, осуществляемого содержащимися в плазме липидами.
От уровня панкреатической липазы зависит состояние многих систем организма.
Так, вследствие её дефицита возможно возникновение:
- дислипопротеинемий (в частности, гиперлипопротеинемии IA типа);
- избытка триглицеридов в сывороточных липопротеинах;
- клиники ИБС (ишемической болезни сердца);
- ксантом (с тенденцией к их распространению);
- феномена мальабсорбции (расстройства усвоения) жирных кислот длинноцепочечного строения.
Остаётся добавить, что максимум активности фермента панкреатической железы наступает при щелочном уровне рН среды, равном 8-9 (в то время как показатель, равный 4-5, существенно снижает эффективность расщепления эмульгированных триацилгицеролов).
Ввиду того что при ряде заболеваний активность данного энзима значительно возрастает (с проникновением его в кровь), по его содержанию в данной биологической жидкости можно судить о наличии заболеваний организма и патологических состояниях панкреатической железы. Таким образом, содержание фермента в крови (как в сторону повышения, так и понижения) служит диагностическим критерием некоторых видов соматического неблагополучия.
Учебное видео о ферментах:
Причины повышения фермента
Учитывая, что норма липазы в крови (согласно исследованию турбидиметрическим методом) составляет для взрослых мужчин и женщин около 190 ед/мл, для детей же менее 18 лет – в пределах 130 ед/мл (единиц ферментативной активности в 1 мл крови) повышение этого показателя может свидетельствовать как о сугубо пищеварительных расстройствах, так и о системной патологии.
Так, избыток в крови (с одновременным дефицитом в ЖКТ) свойственен:
- панкреатитам;
- опухолям панкреатической железы;
- хронической патологии желчного пузыря;
- острым состояниям (категории желчной колики, инфаркта миокарда).
Та же картина возникает вследствие:
- кишечной непроходимости;
- перитонита;
- переломов костей либо серьёзных ранений мягких тканей.
Аналогичное наблюдается при системных состояниях:
- ожирении;
- подагре;
- сахарном диабете;
- почечной недостаточности;
- раке молочной железы.
Причины пониженного уровня
Основаниями для снижения уровня сывороточной липазы крови могут служить:
- избыток жиров-триглицеридов в съедаемой пище (нерациональное, несбалансированное питание);
- системная (онкологическая) патология (исключающая, впрочем, рак самой поджелудочной железы);
- иная, реже возникающая (либо с трудом диагностируемая) причина.
Низкой липаза крови может быть также при:
- гиперлипидемии наследственного характера;
- при переходе острого панкреатита в хроническую форму.
Наконец, данное состояние может быть следствием:
- кистозного фиброза;
- муковисцидоза;
- отсутствия поджелудочной железы (ввиду оперативного её удаления).
Источник
Этиология:
К злокачественным новообразованиям поджелудочной железы относятся рак и саркома. По частоте поражения органов желудочно-кишечного тракта рак поджелудочной железы занимает четвертое место после рака желудка, пищевода и толстого кишечника или пятое место среди раковых опухолей всех органов (все перечисленные выше плюс рак легкого). Наиболее часто встречается рак головки поджелудочной железы, реже — тела или хвоста, еще реже — диффузный рак железы.
Чаще всего рак поджелудочной железы метастазирует в печень, регионарные лимфатические узлы, реже — в брюшину, легкие. В большинстве случаев рак поджелудочной железы представляет собой аденокарциному, реже — анапластическую карциному и совсем редко — другие виды карциномы (ацинарная, дуктулярная карцинома, цистаденокарцинома и эпидермоидная карцинома).
Симптомы:
Ранние симптомы рака поджелудочной железы: боль, похудание, анорексия, рвота, тошнота, слабость, недомогание, желтуха, повышенная температура, отрыжка, запоры, поносы. В поздней стадии присоединяются тромбозы, увеличение печени, селезенки, асцит, прощупывание опухоли поджелудочной железы, прощупывание желчного пузыря (симптом Курвуазье).
Симптомы при раке поджелудочной железы зависит также от его локализации: при раке головки поджелудочной железы боли локализуются в эпигастральной области и в правом подреберье, в большинстве случаев наблюдается желтуха, тромбозы редки, часто отмечается стеаторея и креаторея, снижена внешняя панкреатическая секреция (по типу нижнего блока секреции: снижен объем секреции при нормальной концентрации ферментов и бикарбонатов), часто бывает ахоличный стул, нередко повышено содержание панкреатических ферментов (амилаза, липаза, трипсин) в крови, однако углеводный обмен нарушается редко.
При раке тела и хвоста поджелудочной железы боли чаще локализуются в эпигастральной области и в левом подреберье. Особенно резко выражены похудание, диспепсические явления. В отличие от рака головки железы, при раке тела или хвоста поджелудочной железы желтуха отсутствует или бывает редко: в случаях перехода опухолевого процесса на головку или при метастазах в лимфатические узлы ворот печени. При раке тела или хвоста железы часто возникает диабет или нарушение толерантности к углеводам.
Очень часто наблюдается асцит и значительно чаще, чем при раке головки, увеличение селезенки. Однако стеаторея бывает редко, так же как и нарушение внешней секреции. Редко повышается количество панкреатических ферментов крови (амилаза, липаза, трипсин). Рентгенологическое исследование при раке головки поджелудочной железы обнаруживает вдавление по медиальному контуру двенадцатиперстной кишки (особенно при релаксационной дуоденографии); при раке тела или хвоста железы дефекты наполнения по малой кривизне желудка или на задней его стенке. Наиболее современными и информативными методами диагностики рака поджелудочной железы являются артериография, сцинтифотография, сканирование.
При лабораторном исследовании отмечается повышение уровня щелочной фосфатазы и билирубина, особенно при раке головки поджелудочной железы, что указывает на обтурацию желчных путей, а также на снижение гемоглобина, лейкоцитоз, моноцитоз, повышение протромбинового времени, пятой фракции ЛДГ (лактатдегидрогеназы), уровня сахара крови, активности амилазы, липазы крови и др. При всех формах рака у большинства больных повышается РОЭ.
Лечение:
Основной метод лечения — хирургический. Химиотерапевтическое лечение включает 5-фторурацил, ТиоТЭФ и др., а также лучевую терапию. Прогноз неблагоприятный. Первичная саркома поджелудочной железы является редким заболеванием и представляет собой одиночную опухоль, достигающую величины детской головы и охватывающую всю железу целиком. Гистологически первичная саркома поджелудочной железы представляет лимфосаркому, реже — ангиосаркому, веретеноклеточную саркому. Клинически саркому трудно отличить от рака поджелудочной железы. Однако если учесть более быстрое и более злокачественное течение, а также позднее метастазирование, можно заподозрить эту опухоль. Правильный диагноз можно поставить в основном при гистологическом исследовании. Лечение оперативное.
Прогноз:
Прогноз неблагоприятный.
Источник

Рак поджелудочной железы – опухолевое поражение, исходящее из панкреатических протоков или паренхимы поджелудочной железы. Симптомы рака поджелудочной железы включают тошноту, потерю аппетита, боли в верхней части живота, нарушение функции кишечника, снижение массы тела, желтушное окрашивание склер и видимых слизистых оболочек. Для выявления рака поджелудочной железы используется лабораторная (определение биохимических показателей и онкомаркеров крови) и инструментальная диагностика (УЗИ, КТ, МРТ, ЭРХПГ). Радикальное лечение предполагает проведение резекции поджелудочной железы в различном объеме; возможно использование лучевого и химиотерапевтического лечения.
Рак поджелудочной железы
В понятие «рак поджелудочной железы» входит группа злокачественных новообразований, развивающихся в паренхиме поджелудочной железы: головке, теле и хвостовой ее части. Основные клинические проявления этих заболеваний – боль в животе, анорексия, похудание, общая слабость, желтуха. Каждый год 8-10 человек на каждую сотню тысяч населения в мире заболевает раком поджелудочной железы. Более чем в половине случаев он возникает у лиц пожилого возраста (63% пациентов с диагностированным раком поджелудочной железы старше 70 лет). Мужчины более склонны к этому виду злокачественных образований, у них рак поджелудочной железы развивается в полтора раза чаще.
Злокачественная опухоль поджелудочной железы склонна к метастазированию в региональные лимфоузлы, легкие и печень. Непосредственное разрастание опухоли может вести к ее проникновению в двенадцатиперстную кишку, желудок, прилегающие отделы толстого кишечника.
Причины развития рака поджелудочной железы
Точная этиология рака поджелудочной железы не выяснена, но отмечают факторы, способствующие его возникновению. Однако в 40% случаев рак поджелудочной железы возникает без видимой причины. Заметно повышается риск развития рака у лиц, выкуривающих пачку и более сигарет ежедневно, употребляющий большое количество углеводсодержащих продуктов, перенесших операции на желудке.
К заболеваниям, способствующим возникновению рака поджелудочной железы, относятся: сахарный диабет (как первого, так и второго типа), хронический панкреатит (в том числе и генетически обусловленный), наследственные патологии (наследственная неполипозная колоректальная карцинома, семейный аденоматозный полипоз, синдром Гарднера, болезнь Гиппеля-Линдау, атаксия-телеангиэктазия). Вероятность развития рака увеличивается с возрастом.
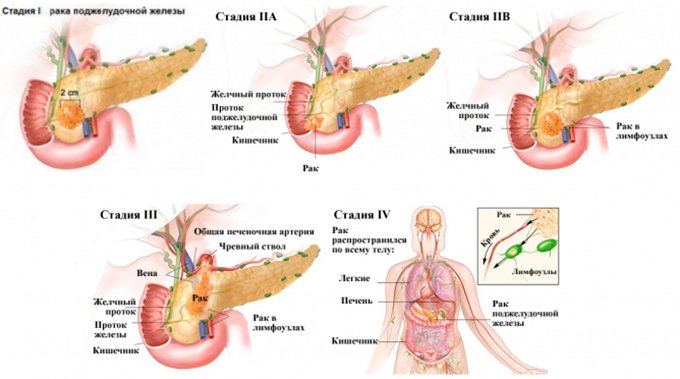
Классификация рака поджелудочной железы
Рак поджелудочной железы классифицируется по международной системе классификации злокачественных новообразований TNM, где T – размер опухоли, N – присутствие метастазов в региональных лимфоузлах, а M – метастазы в других органах.
Однако в данном случае классификация недостаточно информативна в отношении операбельности рака и прогноза эффективности терапии, поскольку значительную роль и перспективе излечиваемости играет общее состояние организма.
Симптомы рака поджелудочной железы
Рак поджелудочной железы сопровождается следующими клиническими проявлениями: боль в животе в области поджелудочной железы (верхняя половина, с иррадиацией в спину, иногда опоясывающая). С ростом опухоли болевой симптом усиливается. Для панкреатических болей характерно усиление ее при наклоне.
При локализации опухоли железистой ткани в области головки поджелудочной железы с подавляющем большинстве случаев отмечается желтуха, которая может сопровождаться кожным зудом, потемнением мочи и обесцвечиванием кала.
Еще одним частым симптомом злокачественной опухоли поджелудочной железы является снижение массы тела. При локализации опухоли в теле и хвосте железы похудание отмечают у всех больных, при раке головки поджелудочной железы масса тела снижается у 92% больных. Этот симптом связывают с нарушением всасывания жиров в кишечнике в результате недостаточности секторной функции поджелудочной железы.
В 64% случаев рака головки поджелудочной железы отмечается анорексия (при иных локализациях опухоли этот симптом отмечается только у 30% пациентов). При сдавлении крупной опухолью двенадцатиперстной кишки или просвета желудка может отмечаться рвота. Вторичный сахарный диабет развивается в 25-50% случаев и, как правило, сопровождается полиурией и полидипсией.
При локализации опухоли в теле или хвосте поджелудочной железы может отмечаться спленомегалия, варикозное расширение вен пищевода и желудка (с эпизодами кровотечений). Иногда клиническая картина протекает по типу острого холецистита или панкреатита. При поражении метастазами брюшины возможна непроходимость кишечника вследствие сужения просвета кишки.
Течение рака поджелудочной железы характеризуется постепенным нарастанием симптоматики, начиная от маловыраженного, слабого болевого синдрома до ярко выраженной разнообразной клиники. В случае своевременного обращения к врачу и раннего выявления опухоли прогноз лечения и дальнейшей выживаемости значительно улучшается.
Диагностика рака поджелудочной железы
Диагностика рака на ранней стадии представляет определенные трудности в связи с отсутствием специфических клинических проявлений. Только в 30% случаев выявленный рак не старше двух месяцев.
Методы лабораторного диагностирования:
- Общий анализ крови показывает признаки анемии, может отмечаться повышение количества тромбоцитов и ускорение СОЭ. Биохимическое исследование крови показывает билирубинемию, повышение активности щелочной фосфатазы, печеночных ферментов при разрушении желчных путей или метастазировании в печень. Также в крови могут отмечаться признаки развившегося синдрома мальабсорбции.
- Определение онкомаркеров. Маркер СА-19-9 определяется для решения вопроса об операбельности опухоли. На ранних стадиях этот маркер при раке поджелудочной железы не выявляется. Раковый эмбриональный антиген выявляют у половины больных раком поджелудочной железы. Однако стоит отметить, что положительным может быть анализ на этот маркер и при хроническом панкреатите (5% случаев), язвенном колите. СА-125 также отмечают у половины больных. На поздних стадиях заболевания могут обнаруживаться опухолевые антигены: CF-50, СА-242, СА-494 и др.
Методы инструментальной диагностики:
- Эндоскопическая или трансабдоминальная ультрасонография. УЗИ органов брюшной полости исключает заболевания желчного пузыря и печени, позволяет обнаружить опухоль поджелудочной железы. Эндоскопическое исследование дает возможность произвести забор биоптата для исследования.
- Компьютерная томография и МРТ позволяют визуализировать ткани поджелудочной железы и обнаружить опухолевые образования от 1 см (КТ) и 2 см (МРТ), а так же оценить состояние органов брюшной полости, наличие метастазов, увеличение лимфатических узлов.
- Позитронно-эмиссионная томография (ПЭТ) позволяет выявлять злокачественные клетки, обнаруживать опухоли и метастазы.
- ЭРХПГ выявляет опухоли любого отдела поджелудочной железы размером от 2 см. Однако, эта процедура инвазивна и способствует развитию осложнений.
Для выявления небольших метастазов в печени, на брыжейке кишечника или брюшине проводят диагностическую лапароскопию.
Осложнения при раке поджелудочной железы
Злокачественные образования поджелудочной железы осложняются сахарным диабетом, синдромом мальабсорбции, расстройствами системы циркуляции желчи, трофическими расстройствами вследствие нарушения секреторной функции поджелудочной железы. Опухоль может прорастать в располагающиеся рядом органы – желудок, тонкий кишечник, толстую кишку. Крупные опухоли могут способствовать пережатию кишечника и непроходимости.
Лечение рака поджелудочной железы
Поскольку у большинства больных, страдающих злокачественной опухолью поджелудочной железы, имеются признаки нарушения всасывания и анорексия, им показана диета с повышенным содержанием жиров и белков. Медикаментозной методикой лечение рака поджелудочной железы является химиотерапия. Лечение проводят препаратами, подавляющими рост раковых клеток (фторурацил, стрептозоцин, семустин и др.). Может назначаться как один препарат, так и несколько в комплексе. Также к нехирургическим методам лечения относят лучевую терапию. Дозировки и продолжительность курса выбирают в зависимости от размера опухоли, стадии заболевания, общего состояния пациента.
Паллиативное лечение при раке поджелудочной железы направлено на снятие основных клинических симптомов: обезболивание, коррекция проходимости желчных путей для лечения желтухи. В случае невозможности восстановления циркуляции желчи назначают холестирамин, фенобарбитал. Недостаточность внешнесекреторной функции поджелудочной железы корректируют с помощью ферментных препаратов (липаза, амилаза, протеаза, панкреатин).
Хирургическое лечение рака поджелудочной железы проводится путем резекции измененных тканей железы и окружающих ее органов. Если есть возможность оперативного удаления опухоли, зачастую прибегают к радикальной операции (удаляется вся поджелудочная железа, желчный пузырь с желчным протоком, двенадцатиперстная кишка, прилегающий участок толстого кишечника и желудка). Выживаемость после такой операции составляет 25% пациентов в течение пяти лет.
Профилактика рака поджелудочной железы
Профилактика рака поджелудочной железы включает следующие меры: отказ от курения и злоупотребления алкоголем, своевременное и полное лечение заболеваний поджелудочной железы и желчевыводящих путей, должная коррекция обмена при сахарном диабете, соблюдение режима питания, сбалансированная диета без перееданий и склонности к жирной и острой пище. Внимательно относиться к симптоматике панкреатита необходимо больным, перенесшим операции на желудке.
Прогноз при раке поджелудочной железы
Лица, страдающие раком поджелудочной железы, находятся под наблюдением специалистов по гастроэнтерологии, онкологии, хирурга и радиолога.
При выявлении рака поджелудочной железы в большинстве случаев прогноз крайне неблагоприятный, порядка 4-6 месяцев жизни. Только 3% пациентов достигают пятилетней выживаемости. Такой прогноз связан с тем, что в большинстве случаев рак поджелудочной железы выявляется на поздних стадиях и у пациентов старческого возраста, что не позволяет радикально удалить опухоль.
Источник