Мгновенная смерть от поджелудочной железы

Панкреатит – тяжелый воспалительный процесс в поджелудочной железе. Это патологическое состояние затрагивает органы пищеварительного тракта, кроме того, возникают серьезные проблемы с состоянием и функциями всех органов и систем человеческого организма. Смерть от панкреатита, к сожалению, возникает нередко, особенно при остром течении заболевания, а также – если развиваются тяжелые осложнения, нарушение жизненно важных функций организма.
Панкреатит: вероятная смертность от заболевания
Смертность вследствие воспаления поджелудочной железы составляет 40 процентов от всех случаев острого воспаления ПЖ. Это очень высокие цифры, свидетельствующие об опасности данной патологии, необходимости своевременного диагностирования, лечения и профилактики панкреатита.
Пациенты умирают из-за тяжелого течения острой воспалительной патологии или обострения хронического воспалительного процесса, при развитии тяжелых осложнений:
- панкреонекроз;
- внутреннее кровотечение, особенно в случае его тяжелого осложнения – гиповолемического шока;
- острая интоксикация продуктами распада как причины инфекционно-токсического шока, чаще актуального при панкреатите алкогольного генеза;
- абсцессы, гнойники на поверхности ПЖ или близлежащих органах (сальник, печень, желчный пузырь, желудок), гнойный воспалительный процесс в протоках железы, при разрыве или распространении которых развивается тяжелое состояние – перитонит;
- болевой шок;
- рак ПЖ вследствие длительного течения хронического панкреатита.
Если вовремя не обратиться за медицинской помощью, своевременно не диагностировать эти тяжелые состояния и не начать правильно лечить пациента, то риск летального исхода очень высок.
Признаки тяжелой формы панкреатита
Воспаление поджелудочной железы проявляется разнообразными симптомами, значительно ухудшающими состояние пациента, снижающими качество его жизни, судя по их отзывам. Диагностика заболевания часто затруднена из-за схожести симптомов панкреатита с другими патологиями ЖКТ, особенно у детей, которые самостоятельно не могут предъявить жалобы. Основные признаки тяжелого осложненного течения воспаления:
- Сильные боли в животе разной локализации: в околопупочной, подреберной области слева или с обеих сторон. Нередко боли имеют опоясывающий характер, иррадиируют в поясницу, правое, левое плечо, грудную клетку. Болевой синдром во время приступа панкреатита бывает настолько интенсивный, что может привести к болевому шоку с нарушением сознания, развитием смертельно опасной полиорганной недостаточности.
- Диспепсический синдром, проявляющийся несколькими признаками: тошнотой, рвотой, не приносящей облегчение, повышением газообразования в кишечнике, вздутием живота, нарушением стула (чаще – в виде диареи). Тяжелая диспепсия с длительной профузной рвотой, поносом приводит к обезвоживанию пациента, потере необходимых микроэлементов и витаминов. Особенно часто это проявляется при недостаточной или несвоевременной инфузионной терапии. Дегидратация тканей организма, недостаток минералов (магния, калия, кальция, железа и других) негативно сказывается на работе всех органов и систем (особенно – сердца и сосудов), в тяжелых случаях – опасна для жизни.
- Общеинтоксикационный синдром, проявляющийся множеством тяжелых симптомов, свидетельствующих о поражении всех систем человеческого организма. Основные признаки интоксикации: повышение температуры тела, слабость, снижение давления до коллапса, одышка, изменение (бледность, цианоз, иктеричность) окраски кожных покровов, головные боли, головокружение, нарушение сознания и многие другие.
- Ухудшение данных лабораторных, инструментальных исследований в случае тяжелого течения воспаления ПЖ. В ОАК обнаруживается выраженный лейкоцитоз с патологическими изменениями лейкоцитарной формулы, резкое повышение СОЭ по причине воспаления. Вследствие поражения печени или развития внутреннего кровотечения может развиться анемия, тромбоцитопения. По результатам биохимического исследования крови повышается уровень печеночных ферментов, амилазы и других показателей, свидетельствующих о повреждении ПЖ. При проведении УЗИ, КТ внутрибрюшных органов выявляются признаки отека, разрушения тканей железы, абсцессов и другие патологические изменения.
Смерть от острого воспаления: как не допустить трагедии?
Острый панкреатит развивается наиболее часто вследствие злоупотребления алкоголем и жирной пищей. Протекает он очень тяжело и нередко приводит к опасным для жизни осложнениям.
Статистика смертности от острого панкреатита гласит, что 20% пациентов с таким диагнозом могут скончаться, особенно при отсутствии правильной своевременной терапии.
Для того чтобы избежать трагедии, необходима своевременная установка правильного диагноза и верно выбранная тактика лечения: хирургическое вмешательство по показаниям или консервативное лечение в условиях отделения реанимации и интенсивной терапии.
Ранняя диагностика
Если у человека выставлен диагноз хронический панкреатит, он знаком с симптоматикой обострения и необходимостью срочной госпитализации в стационар. При развитии же острого панкреатита можно недооценить состояние. Малейшая задержка с медицинской помощью может привести к непоправимым последствиям (инвалидизации или гибели пациента). Поэтому при развитии любых проблем с пищеварением, острых болей в животе, особенно на фоне лихорадки, ухудшении общего состояния необходимо обязательно обратиться к специалисту или вызвать скорую помощь.

Для установки диагноза врач (гастроэнтеролог, терапевт или хирург) проведет опрос с уточнением анамнеза заболевания, выявлением факторов риска заболевания, вредных привычек. Затем специалист осмотрит больного, обследует физикальными методами: пальпация, перкуссия, аускультация.
Для выявления острого воспалительного процесса необходимо проведение лабораторного обследования (ОАК, ОАМ, биохимическое исследование крови, копрологическое исследование). Из инструментальных способов диагностики патологии ПЖ потребуется выполнить УЗИ, КТ или МРТ, рентгенологическое обследование органов пищеварения.
Профилактика воспаления поджелудочной
Для профилактики развития острого панкреатита (первичная профилактика), а также для предупреждения обострений хронического воспаления ПЖ (вторичная профилактика) всем людям рекомендуется соблюдать определенные правила:
- Правильное питание, основанное на принципах механического, химического и температурного щажения слизистых оболочек пищеварительного тракта. Исключаются жирные, жареные, соленые, острые, кислые блюда. Температура пищи и напитков – в пределах температуры тела. Блюда подаются больному в жидком, пюреобразном, кашицеобразном виде для облегчения переваривания.
- Категорический отказ от вредных привычек (злоупотребления алкоголем, курения) – одно из самых важных правил профилактики заболевания.
- Ведение здорового образа жизни, занятия спортом (специально подобранной гимнастикой), частые прогулки на свежем воздухе.
- Соблюдение режима труда и отдыха, исключение тяжелых физических нагрузок, стрессовых ситуаций. Сон должен быть не менее 8 часов в сутки.
- Своевременная диагностика, лечение других желудочно-кишечных заболеваний. Особенно большое значение для развития панкреатита имеет желчнокаменная болезнь, хронический холецистит, любые патологии билиарной системы, гастрит, дуоденит. Прием назначенных препаратов в таблетках или парентерально для лечения сопутствующей патологии крайне важен для профилактики панкреатита.
Основные причины смерти от панкреатита
Летальность при воспалении железы зависит от его разновидности (этиологии, патогенеза, симптоматики воспалительного процесса).
Алкогольный панкреатит
Среди умерших от алкогольного панкреатита много молодых, особенно часто этот диагноз ставят мужчинам, так как именно они чаще страдают от алкоголизма.
Регулярное употребление этанола приводит к токсическому повреждению клеток паренхиматозных органов – печени, поджелудочной железы.
Алкогольный панкреатит характеризуется развитием некроза ПЖ, нарушением ее функций.
Острый панкреатит

Статистика смерти от острого панкреатита с тяжелой симптоматикой считается самой высокой. Летальный исход наступает в течение первой недели от начала заболевания, иногда – даже при вовремя начатой терапии. Основными состояниями, при которых пациент умирает из-за острого панкреатита, считаются массивный некроз ПЖ, внутреннее кровотечение.
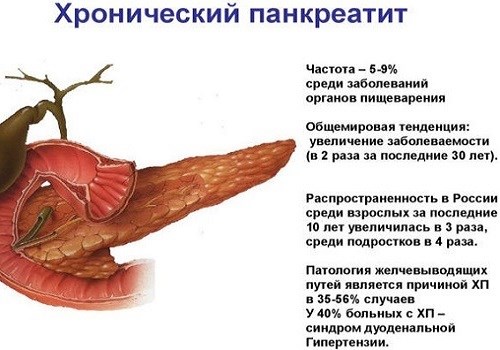
Хронический панкреатит
Длительный хронический воспалительный процесс в ПЖ считается не столь опасным, как острый. Но, в связи с неминуемым поражением органа во время обострений, невозможно полностью исключить развитие тяжелых осложнений. Кроме смерти, во время обострения болезни летальный исход возможен и из-за развития злокачественной опухоли в поджелудочной железе и прогрессирования рака до 3-4 стадии, не поддающейся излечению.
Геморрагический панкреатит
Воспаление поджелудочной, сопровождающееся кровотечением, – очень опасное патологическое состояние. Развивается оно при повреждении стенки какого-либо сосуда из-за возможного влияния на нее панкреатических ферментов.
Если вовремя не диагностировать внутреннее кровотечение (особенно из крупной артерии) и не выполнить полостную операцию, кровопотеря может быстро стать массивной, разовьется геморрагический шок, и больной умрет.
Панкреонекроз

Некроз (разрушение) тканей ПЖ происходит по разным причинам. Чаще всего это случается вследствие острого деструктивного панкреатита, развившегося после злоупотребления алкоголем или вредной пищей. Из-за воспаления, отечности железы или наличия камней в выводящих протоках просвет их уменьшается, а панкреатический сок, агрессивный для любых тканей, остается внутри самой ПЖ. Протеолитические ферменты разрушают железу и прилежащие к ней органы.
При молниеносном течении панкреонекроза и несвоевременном оказании помощи больному смертельный исход практически неизбежен.
Смерть после резекции ПЖ
При образовании абсцессов, гнойников, свищей, развитии панкреонекроза единственным эффективным способом лечения считается хирургическое вмешательство. Операция проводится несколькими способами. Объем вмешательства зависит от степени поражения ПЖ: иссечение некротических тканей, резекция одного отдела или (реже) всего органа. Но даже после удачно проведенного оперативного лечения летальный исход тоже возможен по нескольким причинам:
- Послеоперационное кровотечение.
- Реактивный послеоперационный панкреатит.
- Инфекционные осложнения и послеоперационный перитонит.
- Сахарный диабет, его осложнения (гипергликемическая кома и другие) при неправильно подобранной заместительной терапии инсулином или несоблюдении пациентом рекомендаций лечащего врача.
Каковы прогнозы благоприятного исхода лечения?
Своевременное обращение за медицинской помощью и вовремя начатое лечение повышает шанс пациента на выздоровление или стабилизацию состояния. Благоприятный исход после перенесенного панкреатита зависит от многих причин:
- тяжесть заболевания, выраженность осложнений воспаления;
- возраст пациента (чем человек старше, тем тяжелее восстановиться ему после панкреатита или оперативного вмешательства по поводу патологии ПЖ);
- наличие сопутствующих болезней у человека (эндокринологических, неврологических, сердечно-сосудистых, желудочно-кишечных и других);
- квалификация лечащего врача;
- приверженность пациента к терапии, соблюдение профилактических мер.
Патология поджелудочной железы редко проходит бесследно. Опасные осложнения воспалительного процесса (панкреонекроз, внутреннее кровотечение, сильная интоксикация и другие) могут привести к смерти пациента. Чтобы не бояться трагического исхода, пациенту необходимо вовремя обращать внимание на свое состояние, обращаться за медицинской помощью. Крайне важна профилактика заболевания, особенно для предупреждения обострений хронического панкреатита.
Список литературы
- Григорьева И.Н., Романова Т.И., Никитенко Т.М., Осипенко М.Ф., Венжина Ю.Ю., Усов С.А., Мироненко Т.В., Ямлиханова А.Ю. Качество жизни у больных панкреатитом. Сибирский консилиум. 2007 г. вып.5) стр.71–74.
- Брискин Б.С., Рыбаков Г.С., Демидов Д.А. Ранние видеолапароскопические и малоинвазивные вмешательства как путь снижения летальности в хирургии острого панкреатита. Эндоскопическая хирургия. 1999 г. № 2 стр. 12.
- Маев. В. Хронический панкреатит. 2012 г.
- Валенкевич Л.Н. Осложнения и исходы хронического панкреатита. Терапевтический архив. 1999 г. №2 стр. 54–57.
- Гоч Е. М. и др. Благоприятный исход редкого осложнения деструктивного панкреатита. Вестник хирургии им. И.И.Грекова 2008г. № 5 стр. 93–94.
Источник
Панкреатит является опасным заболеванием поджелудочной, которое предполагает деструкцию тканей.
В значительной мере воспалительные изменения наблюдаются из-за чрезмерного потребления алкогольных напитков.
Обычно, распад ткани начинает прогрессировать, даже когда пациент отказывается от спиртного. Смерть от панкреатита стала достаточно частым исходом за последнее время.
Причиной для этого станут различные факторы, о которых предупреждают больного врач. В целях предотвращения неблагоприятных последствий формирования заболевания требуется выявить его симптоматику.
При первоначальных проявлениях следует обращаться в больницу, чтобы получить неотложную помощь и соответствующую терапию.

Что представляет собой поджелудочная железа и её функции
Орган обладает небольшими габаритами, по форме похож на вербовый лист и осуществляет 2 основные функции:
- участвует в переработке пищевой продукции благодаря желудочному соку;
- продуцирует гормоны, которые влияют на клетки внутри организма.
Основным гормоном железы становится инсулин, который контролирует содержание сахара.
Какие виды заболевания выделяют
Полезная статья? Поделись ссылкой
Существуют 2 разновидности патологического процесса:
- Острый панкреатит. Формируется быстро. В процессе проявления заболевания собственные ферменты поджелудочной убивают железу. При несвоевременной терапии в первые дни возникновения симптоматики, риск наступления летального исхода крайне велика. В соответствии со статистикой, из 10 пациентов с острым панкреатитом, 2 не выживают. В связи с этим, при первоначальных признаках патологии не следует оттягивать посещение специалиста и осуществлять самостоятельное лечение. При остром протекании патологии, в поджелудочной осуществляются необратимые перемены, которые приводят к смертельному исходу.
- Хронический панкреатит. Развивается в течении продолжительного времени. Обострение может сменяться ремиссиями, и выраженные симптомы заболевания отсутствуют. Чаще других подвергаются такой разновидности патологии пациенты от 40 лет. Хроническая форма зачастую проявляется ввиду ненадлежащего отношения к собственному здоровью пациента – при начальных улучшениях самочувствия, терапевтический курс нужно прервать и возобновлять лишь при обострении.
Часто возникает вопрос, умирают ли от данного заболевания. Зачастую смерть наступает непосредственно от обострения, поскольку внезапное формирование болезни трудно предсказать.
Подобному исходу подвержены люди независимо от гендерной принадлежности. Патологический процесс формируется крайне быстро.
В связи с этим смертность от болезни отмечается на протяжении первых 7 дней от начала возникновения первоначальной симптоматики.
Причина смертности
Фактором летального исхода от воспалительных изменений в поджелудочной зачастую является беспечность больных.
Они умирают от смежных проблем, которые возникают ввиду существенного расстройства работы внутренних органов.
У некоторых появляются болевые ощущения, у кого-то абсцесс. Зачастую в пожилом возрасте не выдерживает сердце с повышенной нагрузкой.
Угадать, каким образом будет вести себя заболевание, не способен никто, однако в стационарных условиях под строгим наблюдением квалифицированных специалистов больной будет иметь намного больше шансов на скорейшее восстановление.
Когда пациент находится в критическом положении, основной задачей врачей станет стабилизация его состояния, выведение из зоны риска.
Добиться этого возможно различными методами в реанимации. Счет в такой ситуации время ограничено, потому терять его нельзя.
В связи с этим борьбу с главным недугом начинают там же. Врачи пытаются сделать все возможное, чтобы избавиться от воспалительных изменений в поджелудочной, устранить болевые ощущения.
Когда это удалось, то пациент будет переведен в гастроэнтерологию, где и продолжится последующая борьба за его жизнь.
Чтобы не доводить до такого состояния, требуется наблюдать за собственным здоровьем. Эпизодический дискомфорт в области пупка должен настораживать.
Даже когда он по прошествии времени пройдет и не создаст какого-либо неудобства, оптимально обратиться за рекомендациями к узкопрофильному врачу, осуществить всестороннюю диагностику.
Если патология выявлена на начальном этапе, противодействовать ее проявлениям и причинам намного легче, а риск летального исхода будет минимальным.
Алкогольный панкреатит
Такое заболевание формируется из-за чрезмерного потребления алкогольных напитков. Вид и цена спиртного никоим образом не воздействует на протекание патологического процесса.
Заболеть возможно и от пива, и от коньяка при систематическом употреблении напитков.
При хронической форме заболевания смертность отмечается в течение 20 лет. За такой период умирает половина пациентов, которые страдают от болезни поджелудочной.
Смерть наступает независимо от возрастных показателей. Причинами смерти являются патологии, которые появились из-за интенсивного приема алкоголя.
Воздействие алкоголя
Вследствие поступления алкогольных напитков внутрь организма клетки железы деформируются.
Провоцирующим фактором станут вещества, которые образуются в процессе распада этилового спирта или суррогатов.
Патогенез
Деформация клеток осуществляется через активизацию ферментов, которые вырабатываются исключительно железой.
Потом ферменты влияют на сам орган. Вследствие этого формируется некроз, провоцирующий отмирание значительных участков.
Железа может быть воспалена и увеличена до патологического размера. Ткань поджелудочной начинает деформироваться, заменяется клетками жирами, способствуя разрушению эндокринной системы. Ввиду патологических изменений формируется диабет.
Алкогольные напитки, которые чрезмерно потребляют пациент с данным диагнозом, на клетки воздействует достаточно неблагоприятно.
Табак, который часто сопутствует алкоголю, провоцирует спазмирование в сосудах, что может усилить поражение тканей.
Пищевая продукция, которая наполнена жирами, способствует активизации секреторной деятельности, создавая пагубное влияние на железу.
Функции, которые связаны с функционированием поджелудочной, связаны между собой. Утверждать, что пациент умер от данного заболевания, без установления настоящей причины летального исхода нельзя.
Классификация панкреатита, возникшего по причине алкоголизма
Патологический процесс делится на 2 этапа – острый и хронический. Вследствие единоразового потребления алкогольных напитков в больших количествах отмечается отравление организма.
Подобное отмечается при остром панкреатите. Симптомы такой формы заболевания аналогичны проявлениям при стандартном диагнозе.
Провоцирующим фактором хронической формы панкреатита преимущественно является в чрезмерном потреблении алкогольных напитков.
Симптоматика такой разновидности заболевания проявляется недолго. Когда алкоголь употребляется в незначительных дозировках, но постоянно, заболевание прогрессирует каждый день.
При хронической форме панкреатита пациенты живут, не подозревая о наличии патологического процесса в течение долгих лет.
Чем опасен алкогольный панкреатит
В процессе обострения болевых ощущений большинство пациентов предъявляет жалобы на возникновение острого дискомфорта вверху брюшной полости, который возникает в спине и подреберье.
Неприятные ощущения могут усилиться в горизонтальном положении.
Ввиду нарушенного всасывания внутрь организма полезных компонентов у больных отмечается внезапное снижение массы тела.
Чтобы избежать смертельный исход необходимо проконсультироваться с гастроэнтерологом.
К чему ведут осложнения течения болезни
Возникшие последствия ведут к появлению кистозных образований, абсцесса. При наличии панкреатита, когда не было своевременно вылечено заболевание, формируется аденокарцинома, рак поджелудочной.
Следствием патологического процесса зачастую становится летальный исход.
Можно ли вылечить панкреатит, причина появления которого алкоголь
Терапия болезни осуществляется под контролем некоторых специалистов. Квалифицированными являются врачи в области гастроэнтерологии, эндокринологии, хирургии.
В сложных ситуациях необходима помощь у радиолога либо психотерапевта. Основным условием плодотворной терапии является исключение из меню алкогольных напитков. Пиво и прочие слабоалкогольные напитки пить не рекомендовано.
Каковы прогнозы лечения
Чтобы предотвратить необратимые последствия пациентам нужно чётко понять, что провоцирующие факторы хронической формы панкреатита варьируются от качества пищевой продукции.
При таком диагнозе запрещено принимать алкоголь и есть жирное. Диетическое питание предполагает употребление белка в пищу и наименьшее содержание жира.
Многие задаются, можно ли умереть от панкреатита. На длительность жизни воздействует ряд провоцирующих факторов:
- Возрастные показатели больного.
- Режим потребления алкогольных напитков.
- Степень поражения органа.
Причины, которые влияют на длительность жизни:
- Форма патологии. Острые приступы зачастую ведут к летальному исходу. При сложных формах смертельный исход наблюдается у 30% пациентов.
- Тяжесть заболевания воздействует на общее самочувствие. Последствия в форме кистозных новообразований, возникновение кровотечений из поджелудочной, сложности с пищеварительным трактом способны усугубить положение.
- Возрастные показатели больных.
- Соблюдение врачебных предписаний по поводу терапии.
- Потребление пищи, которая назначена гастроэнтерологом.
- Отказ от приема алкогольных напитков.
Чем может быть вызван острый геморрагический панкреатит
Такой патологический процесс характеризуется некрозом тканей железы. Обычно, при такой диагностике смертность достаточно велика.
Провоцирующим факторов станут хирургические вмешательства, разного рода травмы, алкоголизм.
Отмечается внезапное увеличение поджелудочной, вследствие кровоизлияний. При несвоевременном оказании помощи, можно умереть от болезни.
Панкреатит относят к заболеваниям, протекание которых можно контролировать. При соблюдении врачебных предписаний, смертельный исход не наступит.
Помимо этого, необходимо наблюдать за психоэмоциональным состоянием, придерживаться правил здорового питания, предотвращать стресс и своевременно проводить плановый осмотр.
Полезное видео
Одно из самых серьезных заболеваний пищеварительной системы человека — это панкреонекроз поджелудочной железы, летальный исход при котором, согласно статистике, происходит в 40-60% случаев.
Причины развития панкреонекроза

Острый панкреатит, осложнением которого и является панкреонекроз, стоит на третьем месте по частоте возникновения, пропуская вперед только острый аппендицит и холецистит. Как правило, он развивается вследствие повреждений секреторных клеток поджелудочной железы, избыточной выработки поджелудочного сока и нарушения его оттока. Эти процессы могут спровоцировать:
- травмы живота;
- операции на органах брюшной полости;
- интоксикация организма (в том числе и алкогольная);
- аллергические реакции;
- желчнокаменная болезнь;
- инфекционные или паразитарные заболевания;
- избыточное употребление в пищу жареного мяса, экстрактивных веществ, жиров животного происхождения.
Причины панкреонекроза поджелудочной железы многочисленны, но наиболее часто он развивается после употребления большого количества алкоголя, совмещенного с жирной белковой пищей. Бывает, что заболевание протекает практически мгновенно и приступ может развиться на фоне полного благополучия. Зарегистрированы случаи, когда панкреонекроз поджелудочной железы, летальный исход при котором произошел через считаные часы после появления первых признаков болезни, развился спустя несколько суток после обильного застолья.
Что происходит при панкреонекрозе

Здоровая поджелудочная железа вырабатывает ферменты, которые необходимы для расщепления поступающей в желудок пищи. Именно благодаря им еда расщепляется на элементы, способные через слизистую желудка поступать в кровь, которая доставляет их в ткани и органы. Это делает поджелудочную железу одним из важных органов в организме. Употребление алкоголя с обильной жирной пищей резко стимулирует выработку поджелудочной железой сока, и так как протоки не могут его вывести полностью, то он начинает накапливаться внутри железы. Это приводит к развитию отека, дальнейшему сдавлению выводящих протоков и их последующей закупорке. Активные ферменты поджелудочной железы, чьей функцией изначально являлось расщепление белков, пропотевают сквозь стенки протоков и начинают растворять их, под действием ферментов происходит «переваривание» собственных тканей железы. Активные ферменты и продукты распада, образующиеся при этом, попадают в кровоток и способствуют растворению других органов и тканей, вызывая сильнейшую интоксикацию. Таким образом, панкреонекроз поджелудочной железы, прогноз которого довольно сложно предугадать, является очень опасным заболеванием.
Классификация панкреонекроза
В зависимости от масштабов поражения железы различают мелкоочаговый, среднеочаговый, крупноочаговый, субтотальный и тотальный панкреонекроз. Разумеется, отличия между первыми двумя видами во многом условны. Этими понятиями врачи пользуются для того, чтобы определить степень поражения органа. При субтотальном панкреонекрозе некротические изменения затрагивают большую часть железы. Если же орган поражен полностью, то диагностируют тотальный панкреонекроз поджелудочной железы. Летальный исход в этом случае наблюдается всегда.
Существует еще один вариант классификации. Она подразделяет панкреонекроз на два вида:
- Ограниченный. Сюда включается процесс, при котором образуются очаги разных размеров.
- Распространенный. В этом случае поражается большая часть железы или весь орган полностью.
Виды панкреонекроза
В зависимости от наличия инфекции в пораженных участках различают стерильный или инфицированный панкреонекроз. При этом в случае инфицированного процесса прогноз довольно неблагоприятный, так как велика вероятность развития инфекционно-токсического шока, и вывести больного из этого состояния бывает крайне сложно.
Стерильный панкреонекроз подразделяется на следующие виды:
- жировой – для него характерно медленное развитие в течение 4–5 дней и более легкое течение;
- геморрагический – отличается быстрым течением и частыми кровотечениями;
- смешанный – встречается чаще всего, так как при панкреонекрозе в равной степени поражается и жировая ткань, и паренхима поджелудочной железы.
Если диагностируется деструктивный панкреонекроз поджелудочной железы, операция неизбежна. Но часто и она не дает желаемого результата, и возможно повторное развитие некротических очагов.

Симптомы и диагностика панкреонекроза
Клинически острый панкреатит проявляется сильнейшими болями в левом подреберье или болями, имеющими опоясывающий характер. Наблюдается рвота кишечным содержимым, не приносящая облегчения, диарея. На этом фоне быстро наступает обезвоживание организма, усиливается интоксикация. При постановке диагноза большое значение имеет сбор анамнеза. Если в нем присутствует информация о злоупотреблении алкоголем, жирной пищей или сведения о заболеваниях печени и желчного пузыря, это с большой долей вероятности позволяет ставить такой диагноз, как панкреонекроз поджелудочной железы. Прогноз при этом во многом будет зависеть от того, на какой стадии заболевания больной обратился за врачебной помощью, и от масштабов поражения.
Что касается лабораторной диагностики, то здесь обращают внимание на анализ мочи и крови, где отмечается значительное превышение уровня амилазы. Также проводят УЗИ брюшной полости, КТ или МРТ, где можно увидеть появление некротических участков в тканях поджелудочной железы.
Лечение
В большинстве случаев при панкреонекрозе необходимо хирургическое вмешательство. При этом, несмотря на то что процент летальности достаточно высок, своевременная операция дает большие шансы на выздоровление. Консервативное лечение включает в себя следующие этапы:
- в течение нескольких дней после приступа – полное голодание, причем в зависимости от тяжести болезни введение питательных веществ с помощью внутривенных вливаний может продолжаться неделями;
- очищение крови (гемосорбция) — проводится при выраженной интоксикации;
- соматостатин – это гормон, который позволяет уменьшить последствия нарушения в работе почек, часто сопровождающие панкреонекроз;
- при инфекционных формах – антибиотики.
Острый панкреатит – диета
Так как именно пищевой фактор очень часто становится причиной, вызвавшей острый панкреатит, то именно он имеет огромное значение в процессе лечения. Как уже упоминалось выше, в первые дни после того, как был установлен диагноз острый панкреатит, диета очень строга — соблюдается полное голодание. В тяжелых случаях введение питательных веществ парентерально может продолжаться несколько недель.
В дальнейшем питание при панкреонекрозе поджелудочной железы подразумевает щадящий режим, что обеспечивается максимальным исключением из рациона жиров и углеводов, а также продуктов, вызывающих повышенное газообразование. Пища готовится на пару и тщательно измельчается. Принимается небольшими порциями пять-шесть раз в день. Полностью исключается применение экстрактивных веществ и соли. Такая диета, в зависимости от тяжести заболевания, должна продолжаться от нескольких месяцев до года.

Конечно, при таком тяжелом заболевании, как панкреонекроз поджелудочной железы, летальный исход возможен, и, разумеется, лучше не доводить свой организм до приступа, максимально исключив факторы риска. Но если болезнь все-таки получила развитие, то тщательное соблюдение режима питания поможет в дальнейшем избежать рецидивов.
Источник


