Можно ли трансплантировать поджелудочную железу

Пересадка поджелудочной железы (ПЖ) впервые проведена в 1891 году. Пациенту с тяжелым сахарным диабетом, находящемуся в коме, ввели в брюшную стенку взвесь клеток из поджелудочной железы донора. Через 30 лет открыли инсулин.
В 1966 году проведена первая трансплантация: пациентке с высокой гликемией попытались внедрить небольшую часть донорской поджелудочной железы в подвздошную ямку. Проток, через который происходит выделение панкреатического сока, перевязали. Последовал неблагоприятный исход: через 2 месяца ткани отторглись, развился сепсис, наступила смерть больной. Но в течение двух месяцев, пока она была жива, нормализовался сахар крови, и удалось достичь положительных результатов в общем состоянии. Эта операция и ее модификации используются и в настоящее время.
Можно ли пересадить поджелудочную железу?
Трансплантацию ПЖ, несмотря на сложность операции, продолжают проводить. В мире сделано примерно 200 случаев пересадки, и ежегодно, согласно статистическим данным, этой операции подвергается 1 тысяча человек.

Это связано с техническими особенностями, высокой стоимостью операции и выраженной чувствительностью железы, которая повреждается даже при прикосновении к ней пальцем. Кроме того, при проведении операции у реципиента возникает высокая вероятность выделения большого количества трипсина и самопереваривания органа. Аналогичная ситуация может произойти у живого донора при извлечении части органа: подтекание в результате хирургического повреждения сока с ферментами приводит к развитию патологии других органов брюшной полости и разрушению собственной поджелудочной железы.
Показания к назначению операции больному
Операция была разработана для спасения пациентов с сахарным диабетом первого типа. Изначально была задача добиться нормогликемии и избавить больного от почасового введения инсулина. С этой целью неработающие или поврежденные β-клетки островков Лангерганса нужно заменить здоровыми. Но после этого вместо инъекций инсулина возникает необходимость постоянно принимать иммуносупрессанты для предотвращения отторжения чужеродного органа или его части.
Показаниями к трансплантации являются:
- инсулинозависимый сахарный диабет у пациентов с начинающейся почечной недостаточностью, которым в ближайшее время потребуется гемодиализ или пересадка почек (согласно статистическим данным, в 90% случаев болезни трансплантация железы и почек делается одномоментно);
- вторичный диабет, возникший в результате глубокого поражения тканей ПЖ (рак, панкреатит, пигментный цирроз);
- развившаяся невосприимчивость к инсулину (синдром Кушинга, акромегалия);
- необъяснимая гипогликемия;
- отсутствие эффекта от стандартного лечения.
При имеющихся показаниях операцию необходимо сделать до развития необратимых осложнений в виде:
- выраженной ретинопатии и слепоты;
- тяжелой нейропатии;
- поражений микроциркуляции с некрозом тканей и заболеваний крупных сосудистых стволов.
Любое вмешательство на поджелудочной железе связано с трудностями технического плана, которые несравнимы с трансплантацией печени или почек. Только очень жесткие показания и отсутствие альтернативы в медикаментозной терапии позволяют использовать такой радикальный метод.

Необходимость в хирургической замене органа на донорский возникает также при выраженных повреждениях тканей железы, в результате чего все ее функции значительно нарушены и не поддаются коррекции:
- новообразования (доброкачественные);
- гнойный процесс в брюшной полости, затрагивающий поджелудочную железу;
- массовая гибель клеток органа (хронический панкреатит с частыми обострениями, панкреонекроз).
Из-за технических и организационных сложностей, больших финансовых затрат пересадка органа в перечисленных случаях назначается исключительно редко. Основным показанием остается тяжелый сахарный диабет.
Противопоказания для трансплантации органа
В проведении операции нуждаются, в основном, тяжелые больные, когда стандартное лечение сахарного диабета неэффективно и уже имеются осложнения. Поэтому противопоказания к оперативному вмешательству являются относительными:
- возраст − более 55 лет;
- наличие злокачественных новообразований в организме;
- инфаркт миокарда или инсульт в анамнезе;
- патология сосудов и сердца, обусловленная выраженными атеросклеротическими изменениями (осложненные формы ИБС, глубокое поражение атеросклерозом аорты и подвздошных сосудов, операции на коронарных артериях в прошлом);
- кардиомиопатия с низкой фракцией выброса;
- осложнения сахарного диабета в тяжелой стадии;
- активный туберкулез;
- наркомания, алкоголизм, СПИД.
Не рекомендуется проводить пересадку ПЖ при имеющемся злокачественном новообразовании.
Диагностика перед назначением трансплантации
Если все-таки без операции обойтись нельзя, пациент должен пройти тщательное обследование для исключения неожиданных тяжелых осложнений как в ходе операции, так и в послеоперационном периоде.
Ряд обязательных функциональных обследований установлен протоколами проведения операции:
- ЭКГ;
- R0 ОГК (рентгенография органов грудной клетки);
- УЗИ ОБП и ЗП (органов брюшной полости и забрюшинного пространства);
- КТ (компьютерная томография).

К необходимым лабораторным исследованиям относятся:
- общеклинические и биохимические анализы, включая амилазу крови и мочи;
- анализы мочи для изучения функций почек;
- анализы на гепатиты, ВИЧ, RW;
- определение группы и резус-фактора крови.
Назначаются консультации узких специалистов:
- эндокринолога;
- гастроэнтеролога;
- кардиолога;
- нефролога и тех, к которым сочтут нужным направить хирурги.
В некоторых случаях требуется дообследование: оно назначается при тяжелом течении диабета, осложнившегося нейропатией. В такой ситуации диабетик может не ощущать приступов стенокардии, поэтому не предъявляет жалоб, и, несмотря на выраженный атеросклероз коронарных сосудов и сердечную недостаточность, диагноз ИБС (ишемическая болезнь сердца) не выставлен. Для его уточнения проводятся:
- ЭХОКГ,
- ангиография сосудов;
- радиоизотопное исследование сердца.
Виды трансплантаций железы
Радикальное лечение может проводиться в разных объемах. В ходе операции пересаживают:
- отдельные сегменты железы (хвост или тело);
- панкреатодуоденальный комплекс (полностью вся железа с сегментом прилегающей непосредственно к ней двенадцатиперстной кишки);
- полностью железу и почки одномоментно (90% случаев);
- поджелудочную железу после предварительной трансплантации почек;
- культуру β-клеток донора, вырабатывающих инсулин.
Объем оперативного вмешательства зависит от масштаба поражения тканей органа, общего состояния больного и данных обследований. Решение принимает хирург.
Операция является плановой, поскольку требует серьезной подготовки больного и трансплантата.
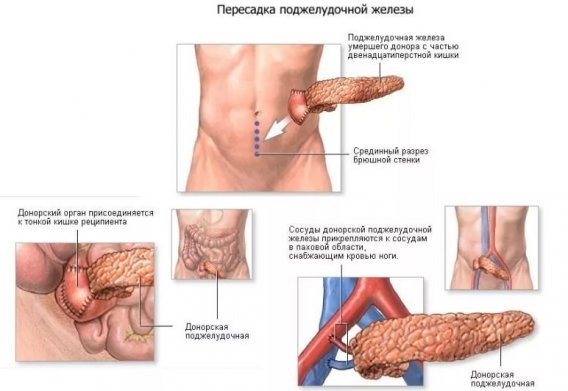
Методика операции по пересадке
Донорский орган помещают в подвздошную ямку (туда же укладывают и почку) через срединный разрез по белой линии живота. Артериальное кровообращение он получает через свои сосуды от аорты реципиента. Венозный отток осуществляется через систему портальной вены (это наиболее физиологичный путь) или нижнюю полую вену. Поджелудочную железу соединяют со стенкой тонкой кишки или мочевого пузыря больного бок в бок.
Проток ПЖ, по которому проходит панкреатический сок, содержащий пищеварительные ферменты, выводится в просвет тонкого кишечника или мочевого пузыря. В последнем случае это происходит через сформированную из участка двенадцатиперстной кишки (ДПК) донора манжету, с которой была пересажена железа.
Продолжительность операции – не менее 4 часов.
Если необходима синхронная (симультанная) пересадка ПЖ с почкой, то предпочтителен более физиологичный первый вариант — присоединение к тонкой кишке. Таким образом, исключают развитие тяжелых осложнений, которые возникают при сшивании с мочевым пузырем. Вероятность отторжения поджелудочной железы возрастает во много раз в случае, если ее внедряют вместе с почкой. Это связано с тем, что, по сравнению с железой, почки отторгаются чаще. Отторжение отдельно подсаженной ПЖ отследить трудно.
Вывод протока в мочевой пузырь (это делается либо при трансплантации только поджелудочной железы – без почки, или же при пересадке железы после уже подсаженной почки) дает возможность:
- отслеживать уровень амилазы мочи как маркера повреждения и, таким образом, выявлять процесс отторжения трансплантата в раннем периоде;
- снижать опасность развития инфекции.
В выведении протока ПЖ в мочевой пузырь есть много недостатков:
- развитие ацидоза;
- гематурия;
- возникновение инфекций;
- формирование стриктуры (сужения) уретры.
Если проводится пересадка небольшой части ПЖ, для отведения панкреатического сока используют неопрен — искусственный материал, который быстро затвердевает. Но этот способ нечасто применяется. Обычно проток отводится в мочевой пузырь или кишечник, как и при трансплантации целой железы.
При успешной пересадке отторжения донорского органа не происходит. Глюкоза нормализуется в течение первых дней, необходимость в инсулине отпадает. При этом больного переводят на длительный прием иммуносупрессоров. Схема включает 3 препарата с разнонаправленным механизмом действия.
Целью операции, помимо нормализации углеводного обмена, является предотвращение появления и прогрессирования жизнеопасных осложнений:
- нефропатии;
- ретинопатии (предупреждение слепоты);
- нейропатии.
При выполнении этой задачи качество жизни после трансплантации значительно повышается, по сравнению с жизнью на гемодиализе.
Пересадка островков Лангерганса
Теоретически, гипергликемия нормализуется путем пересадки островков Лангерганса или введением в организм их β-клеток, которые вырабатывают инсулин. Практически — сделать это крайне сложно. Требуется выполнить следующие этапы:
- измельчить поджелудочную железу донора;
- добавить к полученной смеси клеток коллагеназу;
- отцентрифугировать обработанные клетки в специальной центрифуге;
- полученную клеточную массу ввести в портальную вену, селезенку или капсулу почки.

После всех подготовительных манипуляций из одной железы получается чрезвычайно маленькое, недостаточное для проведения процедуры количество жизнеспособных клеток. Методика находится в процессе доработки, активно изучаются другие варианты введения готовых клеток донора. Например, делаются попытки пересаживать поджелудочную железу эмбриона, но она способна после трансплантации расти и выделять инсулин непродолжительное время.
Искусственная ПЖ
Ведутся исследования и разработки по пересадке искусственного трансплантата. Если они закончатся успешно, это решит проблему, поскольку методика имеет ряд преимуществ:
- нет необходимости зависеть от донора — пересадка может быть проведена в любой момент, даже экстренно;
- искусственный орган полностью имитирует все функции натурального.
Он представляет собой сложное устройство с датчиком, определяющим количество глюкозы в крови. Основная цель искусственной ПЖ — обеспечить потребности организма в инсулине, поэтому основным показанием является сахарный диабет.
Поджелудочная железа не может существовать более получаса без кислорода. Поэтому для хранения используется холодная консервация, позволяющая сохранять жизнедеятельность органа в течение 3–6 часов. Это усложняет подбор донора. Во избежание подобных ситуаций применяются новые технологии: например, пересаживают только малофункциональную часть ПЖ – хвостовую, с последующим введением в протоки имплантантов. Такие операции эффективны в 85% случаев.
Прогнозы после операции
Наиболее физиологичным и относительно безопасным методом с наилучшим прогнозом выживаемости является одномоментная трансплантация поджелудочной железы и почки. Стоимость такой операции значительно превышает все остальные варианты, требуется длительное время на ее подготовку и проведение и высокая квалификация хирурга.
Хирургическое вмешательство по пересадке органа и его исход напрямую зависят от нескольких факторов. Важно учитывать:
- объем выполняемых функций трансплантата на момент операции;
- возраст и общее состояния донора на момент смерти;
- совместимость тканей донора и реципиента по всем параметрам;
- стабильность гемодинамики пациента.

Согласно существующим статистическим данным, выживаемость после проведенной трансплантации ПЖ от донора-трупа составляет:
- два года – в 83% случаев;
- около пяти лет – в 72%.
Пересадка от живых доноров-родственников также проводится, но опыт пока небольшой. Хотя статистика в перспективе более оптимистична:
- выживаемость в течение года — 68%;
- в течение 10 лет — наблюдается полное восстановление здоровья у 38% пациентов.
Полностью пересадить железу от живого донора невозможно, поскольку орган непарный, и жить без него человек не сможет.
Если после операции началось отторжение органа, прогноз — неблагоприятный. Остановить процесс в подобных случаях крайне сложно, пациент может погибнуть в течение ближайших дней или недель. Нужно отметить, что отторжение наблюдается крайне редко.
Наблюдалось прекращение работы пересаженного органа через несколько лет – тогда пациенту вновь назначают инсулинотерапию или ставят вопрос о повторной трансплантации.
В каких странах проводятся операции по трансплантации поджелудочной железы?
В связи с высокой технической сложностью операции, ее рекомендуется проводить в известных клиниках, имеющих определенный опыт и специалистов высокой квалификации. Крупные центры трансплантологии имеются во многих странах. Хорошо зарекомендовали себя:
- Россия;
- Беларусь;
- Казахстан;
- Германия;
- Израиль;
- Америка.

Сколько может стоить операция, зависит от цены не только самой хирургической манипуляции, но и других составляющих:
- подготовки пациента к хирургическому вмешательству;
- реабилитационного периода;
- труда медицинского персонала, участвующего в операции и уходе за больным после нее.
Стоимость трансплантации ПЖ колеблется от 275 500 до 289 500 $. Если пересадка проводится совместно с почкой, цена увеличивается почти в два раза и составляет примерно 439 тыс. $.
Подбор органов и их распределение среди пациентов
Органы для проведения трансплантации изымаются у недавно умерших пациентов не старше 55 лет. Донором может быть даже ребёнок с трехлетнего возраста. В анамнезе донора не должно быть непереносимости глюкозы и алкоголизма, причина наступившей смерти — мозговая катастрофа (инсульт). Помимо этих требований, донор должен быть здоров на момент летального исхода и не иметь:
- панкреатита;
- инфекций в брюшной полости;
- травматических повреждений;
- атеросклероза брюшного отдела аорты.
Поскольку поджелудочная железа — чрезвычайно чувствительный орган, ее извлекают для сохранения целостности вместе с печенью и селезенкой. Затем печень отделяют, а селезенку с железой и частью ДПК консервируют, используя специальные растворы, поместив их в транспортировочный контейнер с низкой температурой. Храниться ПЖ может не более 20 часов. При подготовке к пересадке проводится ряд анализов на совместимость тканей.
При необходимости в одномоментной пересадке ПЖ вместе с почкой, эти органы должны быть от одного донора.
Мизерное количество сегментарных пересадок ПЖ проводится от живых людей — они составляют менее 1%. Но их применение ограничено в связи с развитием серьезных осложнений для донора:
- инфаркт селезенки;
- панкреатит;
- диабетический абсцесс;
- подтекание панкреатического сока в результате изъятия части ПЖ и образование кисты;
- вторичный диабет.
При хорошем функционировании трансплантата и отсутствии осложнений качество жизни и ее продолжительность значительно повышаются. Важно тщательно выполнять все рекомендации врача в реабилитационный период — от этого зависит не только хорошее самочувствие, но и жизнь.
Список литературы
- Общероссийская общественная организация трансплантологов, Российское трансплантологическое общество. Трансплантация поджелудочной железы. Национальные клинические рекомендации 2013 г.
- Зайнутдинов, А. М. Острый деструктивный панкреатит: выбор оптимального метода лечения. Анналы хирургии 2008 г. № 6 стр.10–14.
- Леонович С.И., Игнатович И.Н., Слука Б.А. Трансплантация культуры островковых клеток поджелудочной железы в красный костный мозг в эксперименте. Белорусский медицинский журнал 2004 г. №1, стр. 55–57.
- Шумаков В.И., Игнатенко С.Н., Петров Г.Н. и др. Трансплантация почки и поджелудочной железы больным инсулинзависимым сахарным диабетом. Хирургия 1991 г. №7 стр. 3–8.
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Мед. книга Н. Новгород Изд-во НГМА, 2003 г.
- Молитвословов А.Б. Хирургия поджелудочной железы: острый панкреатит, травмы поджелудочной железы, трансплантация поджелудочной железы. Русский медицинский журнал, 1996 г., №4, 3, стр. 151–153.
Источник
Пересадка поджелудочной железы проводится нечасто в сравнении с трансплантацией других органов. Подобные оперативные вмешательства сопряжены с огромным риском. К операции обычно прибегают, когда других методов воздействия недостаточно. Такие вмешательства имеют определенные технические и организационные сложности в плане выполнения.
Большинство пациентов, переживших операцию по трансплантации, тяжело проходят период реабилитации. В настоящее время такие оперативные вмешательства выполняются довольно редко, так как риск развития осложнений очень высок. Имеется большая вероятность отторжения пересаженного органа даже при применении современных средств, предназначенных для необходимого ослабления иммунитета.
Показания к проведению трансплантации поджелудочной железы
Подобные оперативные вмешательства являются опасными, поэтому назначают их в самых крайних случаях. Часто показана пересадка поджелудочной железы при сахарном диабете, который невозможно контролировать медикаментозными и физиотерапевтическими методами. Обычно подобные оперативные вмешательства рекомендуются в случаях, когда уже имеются явные осложнения. Показаниями для проведения трансплантации могут выступать следующие состояния, вызванные сахарным диабетом:
- ретинопатия, грозящая полной слепотой;
- патологии функционирования микрососудов и крупных артерий;
- прогрессирующая нефропатия;
- терминальная нефропатия;
- гиперлабильность.
Выделяется еще ряд состояний, которые вызывают нарушение работы этого органа, и при этом могут служить показанием для трансплантации. Такой радикальный метод лечения может дать положительный эффект при наличии вторичного сахарного диабета, вызванного раком поджелудочной железы или же гемохромотозом. Кроме того, оперативное вмешательство такого плана может быть единственным возможным выходом при тяжелом течении панкреатита, сопровождающемся панкреонекрозом. Поджелудочную железу нередко пересаживают в случаях, когда имеется выраженная невосприимчивость к инсулинозаместительной терапии, вызванная гестационным сахарным диабетом, синдром Кушинга или акромегалией.
В редких случаях пересадка поджелудочной железы проводится при наличии патологий, сопровождающихся значительными структурными повреждениями органа. Трансплантация показана при формировании доброкачественных и злокачественных опухолей. Поводом для пересадки может стать некроз тканей железы, а также гнойное воспаление в брюшной полости, ставшее причиной поражения этого органа. Стоит отметить, что в этих случаях трансплантация выполняется крайне редко, причем не только из-за финансовых и организационных сложностей, но и из-за рисков, сопряженных с самим хирургическим вмешательством.
Противопоказания для пересадки
Как и любое другое оперативное вмешательство, трансплантация этого органа может выполняться далеко не во всех случаях. Противопоказания к пересадке:
- Неоперабельные формы ишемической болезни сердца.
- Атеросклероз, протекающий с поражением подвздошных сосудов и аорты.
- При необратимых осложнениях сахарного диабета.
- Кардиомиопатия, которая сопровождается сниженной фракцией функции выброса.
- Тяжелые психические заболевания. В этом случае оперативное вмешательство может вызвать серьезные осложнения.
- Наркомания и алкоголизм, так как подобное хирургическое лечение оказывается неэффективным.
- Слабый иммунитет или СПИД. В этом случае оперативные вмешательства не выполняются из-за риска развития тяжелых септических осложнений.
Необходимо учитывать, что подобные трансплантации проводят только в случае удовлетворительного общего состояния пациента. В противном случае крайне высок риск летального исхода.
Диагностика перед назначением трансплантации
Перед тем как определить возможность проведения пересадки органа и показаний для такого вмешательства, выполняет комплексное обследование. В схему предварительной диагностики обычно входят такие лабораторные и инструментальные исследования, как:
- анализ на группу крови;
- ЭКГ;
- КТ;
- биохимический анализ крови;
- УЗИ сердца и органов брюшной полости;
- серологические анализы крови;
- общий анализ крови и мочи;
- анализ на антигены тканевой совместимости;
- рентгенография грудной клетки.
Проводится полный осмотр у терапевта, абдоминального хирурга и гастроэнтеролога. В некоторых случаях требуется консультация у ряда узконаправленных специалистов, к примеру, эндокринолога, кардиолога, анестезиолога, гинеколога, стоматолога и т. д. Комплексное обследование позволяет определить риски отторжения органа после пересадки. В случае, если все параметры, уточненные при диагностике перед пересадкой, находятся в пределах нормы, врачи могут начать планировать операцию и подыскивать донора. Забор тканей проводится как у живых людей, так и у тех, у кого была констатирована смерть мозга.
Как проводится операция по пересадке?
Особенности проведения хирургического вмешательства зависят от того, какие данные были получены во время проведения диагностического обследования, степени повреждения этого органа и общего состояния пациента. В настоящее время выполняются трансплантации:
- всей железы;
- хвоста;
- части тела;
- панкрео-дуоденального комплекса;
- культуры бета-клеток железы.
Подобное оперативное вмешательство является технически сложным. Оно может занять очень продолжительное время. Обычно трансплантацию органа проводят под общей анестезией, которая обеспечивает значительную анальгезию после вмешательства и снижает риск развития осложнений. Для достижения нужного эффекта используются такие препараты для анестезии и миорелаксации, как:
- Мидазолам.
- Фентанил.
- Пропофол.
- Гексобарбитал.
- Изофлуран.
- Динитроген оксид.
- Мидазолан.
- Бупивакаин.
В некоторых случаях выполняется установка спинального катетера. Он необходимо для проведения эпидуральной анестезии в послеоперационный период для облегчения состояния человека. Необходима вспомогательная терапия для поддержания высокого ЦВД. Это очень важно для сохранения и приживания органа или его части на новом месте, чтобы не произошло отторжение.
Операция по пересадке поджелудочной железы выполняется в несколько этапов:
- Донору через чревную артерию вводится раствор для антикоагуляции, а затем консервирующий раствор.
- Поджелудочная железа извлекается и охлаждается ледяным соленым раствором.
- Проводится запланированные процедуры операции. У реципиента делают большой разрез. Новый орган или его часть пересаживается в область подвздошной ямки.
- Последовательно соединяют артерии вены и выходной проток железы.
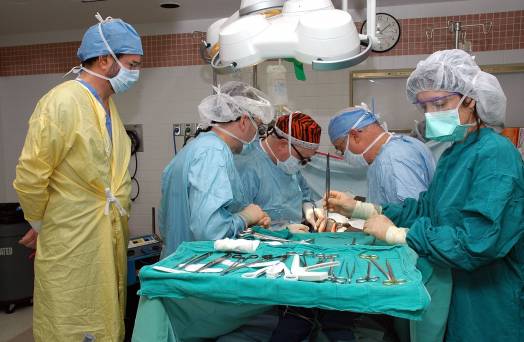
В случае, если у пациента на фоне сахарного диабета имеются нарушения работы почек, может быть рекомендована двойная операция по пересадке органов. Это значительно повысить шансы на благоприятный исход. Если трансплантация прошла успешно, то быстро нормализируется углеводный обмен, поэтому у пациента пропадает необходимость регулярного введения инсулина. Человеку необходимо до конца жизни принимать иммуносупрессивные препараты. Их использование позволяет избежать отторжения пересаженной поджелудочной железы. Для иммуносупрессивной терапии обычно подбираются 2–3 препарата, отличающихся разным механизмом действия. К распространенным осложнениям, возникающим после проведения подобной операции, относится скопление жидкости вокруг трансплантата, кровотечения и инфекции. В некоторых случаях требуется аспирация экссудата под контролем УЗИ.
При неблагоприятном исходе наблюдается отторжение пересаженной поджелудочной железы. В этом случае орган начинает набухать. При проведении исследования с помощью УЗИ его практически невозможно определить, так как он имеет очень размытые границы. Для подтверждения процесса отторжения может потребоваться проведение биопсии через цистоскоп.
Прогноз после операции по трансплантации
Согласно статистике, выживаемость в 2 года у переживших пересадку органа от донора-трупа составляет 87%. На степень благоприятности исхода такой трансплантации оказывает влияние множество факторов, в том числе состояние здоровья и возраст донора-трупа на момент операции, совместимость тканей, гемодинамический статус больного, а также функциональное состояние трансплантата во время пересадки. Пятилетняя выживаемость при проведении трансплантации поджелудочной железы составляет не более 50%.
При пересадке части органа от живого человека годичная выживаемость составляет около 86%. В то же время в долговременной перспективе прогноз более благоприятен, так как полное восстановление наблюдается примерно у 38% людей. В настоящее время проводится трансплантация эмбриональных клеток и структур Лангерганса, взятых у донора-трупа. Такие вмешательства оказывают положительный эффект на непродолжительное время. Однако подобные трансплантации являются более безопасными для пациентов.
В начале отторжения органа в послеоперационный период исход, как правило, неблагоприятен. В этом случае остановить процесс крайне сложно. Обычно гибель пациентов наблюдается в течение нескольких дней, а иногда недель. Больной должен в полной мере осознавать степень риска проведения подобной процедуры, так как трансплантация поджелудочной железы может стать причиной смерти пациента.
Источник