Нарушение экскреторной и инкреторной функции поджелудочной железы
—
симптомокомплекс, характеризующийся
нарушением выделения поджелудочной
железой сока, содержащего основные
пищеварительные ферменты (трипсин,
липазу, амилазу и др.).
Опорные
признаки:
1.
Диспептические жалобы (тошнота и др.);
поносы, иногда чередующиеся с запорами,
с выделением обильных испражнений
светлого цвета с гнилостным запахом,
прогрессирующее похудение, тупые боли
в верхней половине живота.
2.
Большое количество светлого, гнилостного
характера кала с высоким содержанием
жира (стеаторея) и непереваренных
мышечных волокон (креаторея: микроскопическая
и химическая, т.е. потеря более 2,0 г азота
в сутки).
3.
Появление или усиление признаков
внешнесекреторной недостаточности
поджелудочной железы в ответ на стимуляцию
кислотой, секретином.
4.
Снижение уровня панкреатических
ферментов в дуоденальном содержимом.
5.
При исследовании уровня сывороточных
ферментов (амилазы) натощак и после еды
наблюдается уклонение ферментов в
кровь.
Нозология:
хронический панкреатит, муковисцедоз.
Отличать
от
врожденных и других приобретенных
вариантов синдрома малдигестии и
малабсорбции.
Синдром нарушений внутрисекреторной функции поджелудочной железы
Внутрисекреторная
недостаточность поджелудочной железы
наблюдается
у больных с выраженными изменениями
паренхимы (-клеток)
поджелудочной железы, в связи с чем
уменьшается выработка инсулина.
Проявляется нарушением толерантности
к глюкозе или клиникой сахарного
диабета.
Опорные
признаки:
1.
Сухость во рту, жажда (полидипсия).
2.
Полиурия.
3.
Повышение аппетита (полифагия), иногда
его снижение.
4.
Снижение массы тела, зуд кожи.
5.
В крови:
снижение содержания инсулина, глюкагона,
повышение
сахара
(гипергликемия).
6.
В моче: глюкозурия.
7.
Потребность в инсулине не превышает 10
— 40 ед.
8.
Гипергликемия совпадает по времени с
обострением панкреатита.
9.
Частое развитие гипогликемических
состояний.
10.
Отсутствие ангиопатий.
Нозология:
хронический панкреатит, муковисцедоз.
Синдромы при патологии мочевыделительной системы Синдром висцеральных “почечных” болей
Боли
при поражении почек и мочевыводящих
путей могут возникать в результате:
а)
растяжения почечной капсулы вследствие
воспалительного или застойного набухания
ткани почки.
Характер
болей: тупые, ноющие, постоянные, без
иррадиации боли в поясничной области.
Нозология:
острый гломерулонефрит, абсцесс
околопочечной клетчатки, “застойная
почка” при недостаточности кровообращения,
хронический пиелонефрит реже
гломерулонефрит.
б)растяжения
лоханки при воспалительном отеке с
нарушением оттока мочи.
Характер
болей: интенсивные, постоянные, чаще
односторонние, без иррадиации.
Нозология:
острый пиелонефрит.
в)
острой ишемии почки.
Характер
болей: резкие, остро возникшие, постоянные,
без иррадиации, стихающие через несколько
часов или дней.
Нозология:
тромбоз почечной артерии или ее ветвей.
г)
нарушения оттока мочи при остром спазме
гладкой мускулатуры мочеточника,
обтурации конкрементом, сгустком крови,
либо перегибе мочеточника и др. — почечная
колика.
Опорные
признаки:
1.
Приступы внезапных очень сильных болей
в животе, иногда в пояснице, после тряской
езды, длительной ходьбы, употребления
алкоголя, острой пищи, переохлаждения;
боли иррадиируют вниз по мочеточникам
в половые органы.
2.
Дизурические расстройства (учащенное,
болезненное мочеиспускание, иногда
олигурия).
3.
Тошнота, рвота, вздутие живота, задержка
стула.
4.
Больной не может найти себе места,
постоянно меняет положение.
5.
Боли в мочеточниковых точках, симптом
“поколачивания” положителен.
6.
Макро- или микрогематурия (после
приступа).
7.
УЗИ и рентгенологическое исследование
(обзорная рентгенограмма или пиелография)
— выявляется конкремент, анатомическое
изменение в мочевыделительных и
близлежащих органах, нарушающих отток
мочи.
8.
Хромоцистоскопия — замедление выделения
краски из устья мочеточника на пораженной
стороне.
Причины:
мочекаменная болезнь, массивная гематурия
(при остром нарушении кровообращения
в почках, остром гломерулонефрите,
опухолях почек, поликистозе и туберкулезе
почек, травме).
Отличать
от
синдромов: желчной колики, кишечной
колики, панкреатических болей.
При
многих заболеваниях почек и других
органов может наблюдаться нарушение
мочеобразования и/или мочеотделения.
Варианты
нарушения образования и выделения мочи
—
включают различные по этиологии и
патогенезу симптомы.
Полиурия
— увеличение
суточного количества мочи свыше 1500-2000
мл. Полиурия может быть физиологическим
явлением и наблюдаться у здоровых людей
при приеме большого количества жидкости,
после нервно-психического возбуждения,
у больных при схождении отеков, приеме
диуретиков и др.
Патогенетические
варианты полиурии:
а)
почечная (хронический пиелонефрит,
гломерулонефрит),
б)
внепочечная (несахарный диабет, поражение
гипофиза, надпочечников, сахарный
диабет).
Олигурия
— уменьшение количества выделенной
почками мочи. Условно принято говорить
об олигурии, когда суточное количество
мочи не превышает 300-500 мл.
Различают
олигурию почечного и внепочечного
генеза:
Внепочечная | Почечная |
-обильное | -острая |
-интенсивная | -острый |
-микседема | -нефротический |
-нарастание | -остронефритический |
-обильная |
Почечная
олигурия всегда сопровождается “мочевым”
синдромом (эритроцитурия, лейкоцитурия,
протеинурия, цилиндрурия).
Олигоанурия
— уменьшение суточного количества мочи
меньше 300 мл.
Анурия
— полное
прекращение поступления мочи в мочевой
пузырь. В отличие от острой задержки
мочеиспускания при анурии мочевой
пузырь пуст. Моча не вырабатывается и
не выделяется почками или не поступает
в мочевой пузырь из-за препятствия по
ходу верхних мочевых путей. В зависимости
от причины различают аренальную,преренальную,
ренальную
и субренальную
анурию.
Аренальная
(ренопривная) анурия
— у новорожденных при аплазии почек.
Преренальная
анурия —
результат прекращения или недостаточного
притока крови к почке (при далеко зашедшей
сердечной недостаточности, тромбозе
почечных сосудов, тромбозе нижней полой
вены, при обильных кровотечениях, шоке
и других патологических состояниях,
приводящих к падению систолического
артериального давления ниже 50 мм рт.ст.
Ренальная
анурия —
возникает при патологических процессах
в самой почке: острый гломерулонефрит,
нефроангиосклероз, тубулоинтерстициальный
нефрит, хронический гломерулонефрит и
пиелонефрит — вторично сморщенная почка,
артериальная гипертензия — первично
сморщенная почка, отравления ядами,
побочное действие лекарств, ожоги и
т.д. Преренальная и ренальная анурия
относятся к секреторной анурии — почки
не вырабатывают мочу.
Субренальная
(экскреторная) анурия
— при наличии препятствия к оттоку
(экскреции) мочи из почек (обтурация
обоих мочеточников камнями, сгустками
крови, гноем, сдавление мочеточников
опухолью).
Никтурия
— перемещение
основного диуреза с дневных часов на
ночные. Для истинной никтурии характерна
дневная олигурия.
Причины:
сердечная недостаточность, хронический
гломерулонефрит, нефросклероз, цирроз
печени, несахарный диабет.
Отличие
никтурии сердечного
и почечного
происхождения: если строгий постельный
режим и ограничение приема жидкости
приводит к обратному перемещению
основного диуреза на дневные часы,
следует думать о сердечном происхождении
никтурии, в противном случае — о почечном.
Дизурия
— расстройство
мочеиспускания (учащенное, болезненное,
затрудненное).
Ишурия
— невозможность
опорожнения мочевого пузыря.
Поллакиурия
— учащенное
мочеиспускание. Встречается при
заболеваниях мочеполовых органов
(камень юкставезикулярного отдела,
цистит, аденома предстательной железы,
камни, опухоли, туберкулез мочевого
пузыря, цистальгия) или имеет
экстраурогенитальное происхождение
(сахарный и несахарный диабет).
Выявление
вышеперечисленных признаков (полиурия,
анурия, никтурия, дизурия, ишурия,
поллакиурия) требует от врача углубленного
исследования почек, мочевыводящих путей
или поиска других причин, не связанных
с поражением почек.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
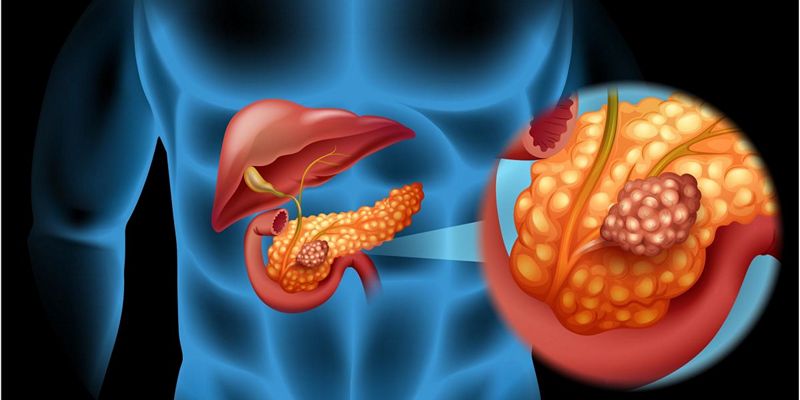
Хронический панкреатит с внешнесекреторной недостаточностью развивается при длительном воспалительном процессе в поджелудочной железе (свыше 10 лет). В результате замещения паренхимы соединительной тканью, орган теряет возможность выполнять в полной мере инкреторную и внешнесекреторную функцию.
Заболевание является очень серьезным, поскольку приводит к частичной либо полной утрате поджелудочной железы.
Главными симптомами патологии являются диспепсические расстройства, абдоминальные боли, приступы тошноты, бледность кожи, тахикардия, одышка, снижение трудоспособности и постоянная усталость.
Главный признак воспаления поджелудочной и нарушения ее функции – наличие в кале непереваренных частиц еды и примесь жира. Основу диагностики составляет исследование каловых масс. Составляющими эффективной терапии являются специальное питание, прием ферментативных средств и блокаторов протонового насоса.
Общие сведения о хроническом панкреатите
За последние 30 лет количество больных, страдающих панкреатитом, увеличилось более чем в 2 раза. Данное явление объясняется злоупотреблением алкоголя, желчнокаменной болезнью, малоактивным образом жизни, а также регулярным приемом жирной и жареной пищи. Медики отмечают, что панкреатит «помолодел»: теперь патология в среднем диагностируется в возрасте 39 лет, когда раньше средний возраст составлял 50 лет.
Поджелудочная железа является внешнесекреторным и внутрисекреторным органом. Внешняя секреция заключается в производстве панкреатического сока, а внутренняя – в выработке гормонов.
Панкреатит возникает при активизации пищеварительных ферментов в самой железе. В итоге орган начинает «самоперевариваться». Хронический панкреатит (ХП) – одна из форм заболеваний, для которого характерны дистрофические изменения поджелудочной железы. При постоянном прогрессировании патологии наблюдается фиброз, исчезновение или сморщивание ацинусов (структурных единиц поджелудочной), изменение структуры протоков, образование конкрементов в паренхиме.
 Согласно МКБ-10 выделяют ХП алкогольной этиологии и прочие. Согласно другим классификациям существует билиарнозависимый, паренхиматозно-фиброзный и обструктивный ХП.
Согласно МКБ-10 выделяют ХП алкогольной этиологии и прочие. Согласно другим классификациям существует билиарнозависимый, паренхиматозно-фиброзный и обструктивный ХП.
В отличие от острой, хроническая форма заболевания имеет слабо выраженную клиническую картину либо протекает вместе с сопутствующими болезнями, например, язвами желудка и 12-перстной кишки, хроническим холециститом, дискинезией желчевыводящих путей и т.д.
Жалобы больного, страдающего хроническим панкреатитом, могут быть связаны с:
- ноющими болями в правом подреберье;
- повышенным газообразованием;
- приступами тошноты и ощущением горечи;
- диспепсическим расстройством.
Нередко из-за нарушений правил диетотерапии на фоне хронического панкреатита появляется острый, при котором показано полное воздержание от пищи. Это заболевание неизлечимо, поэтому требует постоянного контроля и приема медикаментозных препаратов.
Большинство специалистов выделяет два этапа течения хронического панкреатита/
І этап (первые 10 лет) – чередующиеся обострения и ремиссия, диспепсические расстройства не выражены, ощущаются боли в области эпигастрии/
II этап (более 10 лет) – стихание болевого синдрома, усиление диспепсического расстройства.
Именно на втором этапе развивается хронический панкреатит с экскреторной недостаточностью, для которого свойственно существенное поражение поджелудочной железы.
Причины внешнесекреторной недостаточности
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Процесс «самопереваривания» приводит к дистрофическим изменениям паренхимы и нарушению оттока панкреатического сока. На фоне данных процессов секреторная, или железистая, ткань поджелудочной замещается рубцовой тканью. В итоге данные участки органа не могут выполнять внешнесекреторную функцию.
Стоит отметить, что хронический панкреатит – это не единственная причина развития внешнесекреторной недостаточности. Еще одной причиной этого явления может быть муковисцидоз – заболевание аутоиммунного характера, поражающее органы, которые производят биологическую жидкость. К ним относят пищеварительный тракт, дыхательные пути, поджелудочную железу, половые органы, потовые железы, ротовую и носовую полость.
 Хронический панкреатит и муковисцидоз являются первичными механизмами, при которых появляется внешнесекреторная недостаточность. К вторичным механизмам ее развития необходимо отнести патологический процесс, при котором поступление в 12-перстную кишку пищеварительных ферментов не улучшает процесс усвоения пищи.
Хронический панкреатит и муковисцидоз являются первичными механизмами, при которых появляется внешнесекреторная недостаточность. К вторичным механизмам ее развития необходимо отнести патологический процесс, при котором поступление в 12-перстную кишку пищеварительных ферментов не улучшает процесс усвоения пищи.
Это связано с их недостаточной активацией, инактивацией и нарушением сегрегации. Панкреатит с внешнесекреторной недостаточностью, возникающей по вторичным причинам, имеет определенные особенности. В основном течение данного заболевания происходит по следующему «сценарию»:
- На слизистую оболочку тонкого кишечника воздействует множество негативных факторов. Как результат, снижается продуцирование холецистокинина и секретина.
- Данный процесс провоцирует падение интрадуоденального рН ниже отметки 5,5. Это значит, что ферменты поджелудочной железы не будут активированы.
- Происходит нарушение продвижения еды по тонкому кишечнику. Не активированные пищеварительные ферменты начинают смешиваться с частичками поступающей пищи.
- В результате развивается процесс гниения – идеальное условие для патогенных бактерий. К размножению вредной микрофлоры присоединяются различные инфекции. Увеличение количества бактерий приводит к разрушению пищеварительных ферментов.
- Происходит застой панкреатического сока, что сопровождается дефицитом желчи и энтерокиназы.
Как правило, при тотальном удалении поджелудочной железы (гастрэктомии) задействованы как первичные, так и вторичные механизмы.
Классификация и признаки патологии
Внешнесекреторную недостаточность следует классифицировать по нескольким признакам – причины, вызывающие патологию и сопутствующие болезни.
| Классификационный признак | Виды патологии |
| Причины, провоцирующие заболевание | Врожденная – в результате генетических нарушений. Приобретенная – на фоне хронического панкреатита и пр. |
| Сопутствующие патологии | Первичная – нарушение секреции происходит из-за патологических изменений паренхимы. Вторичная – при нормальной выработке ферментов не происходит их активация в 12-перстной кишке. |
Основными проявлениями недостаточности внешней секреции являются:
- Непереносимость жирных, жареных и копченых продуктов. Если больной съест такую пищу, через некоторое время он почувствует тяжесть в животе. Затем добавляются коликообразные боли. После опорожнения желудка наблюдается кашицеобразный стул – главный симптом панкреатита. В нем можно увидеть примеси слизи (жира) и частицы непереваренной пищи. Частота похода в туалет составляет 3-6 раз в сутки. Жирность испражнений достаточно легко определить: частички кала часто оставляют следы на унитазе, поскольку их тяжело смыть водой.
- Признаки недостатка жирорастворимых витаминов. В результате их дефицита наблюдаются болевые ощущения в костях, они становятся более ломкими. Гиповитаминоз витамина Д приводит к судорогам, витамина К – нарушению свертываемости крови, витамина А – «куриной слепоте» и сухости кожных покровов, витамина Е – снижению либидо, инфекционным болезням.
- Симптомы, связанные с дефицитом панкреатических протеаз. Данные ферменты расщепляют белки. Их недостаток приводит к В12-дефицитной анемии, для которой свойственно снижение трудоспособности, одышка, бледность кожи, тахикардия и быстрое утомление. Вследствие недостаточного количества питательных компонентов наблюдается быстрое уменьшение массы тела.
Данные патологические процессы касаются в основном взрослых людей. В детском возрасте панкреатит с нарушением внешнесекреторной функции развивается крайне редко. Воспаление органа возникает по иным причинам – заболеваниям тонкого кишечника, желчнокаменной болезни, различным травмам абдоминальной области, дуоденальной непроходимости, нарушении развития поджелудочной железы и панкреатических протоков.
Методы диагностики и терапия
 Заметив у себя признаки экзокринной недостаточности поджелудочной железы, человеку необходимо обратиться за медицинской помощью.
Заметив у себя признаки экзокринной недостаточности поджелудочной железы, человеку необходимо обратиться за медицинской помощью.
Утрата драгоценного времени может привести к полному поражению поджелудочной железы и ее удалению.
Наиболее эффективным методом диагностики заболевания является анализ кала. Он помогает определить уровень панкреатической эластазы-1.
Результатами исследования могут быть:
- 200-500 мкг/г – нормальная экзокринная функция;
- 100-200 мкг/г – легкая и средняя степень внешнесекреторной недостаточности;
- Менее 100 мкг/г – тяжелая степень патологии.
Ключевую роль в лечении заболевания играет диета. Среди основных правил специального питания при экзокринной недостаточности необходимо выделить:
- Интервалы приема пищи не должны превышать 4 часа.
- Питаться нужно небольшими порциями по 5-6раз в день.
- Избегать избыточного потребления еды вечером и ночью.
- Исключить из рациона жареную, жирную и копченую пищу.
- Отдавать предпочтение еде растительного происхождения.
- Полностью отказаться от приема спиртных напитков.
Основу рациона составляют углеводсодержащие продукты – овощи, фрукты, злаковые культуры. Они являются источниками пищевых волокон, витаминов, важнейших микро- и макроэлементов. Не рекомендуется потребление таких продуктов, как бобовые, капуста, баклажаны, мучные изделия, так как они увеличивают газообразование в желудке.
Помимо диетотерапии пациенты должны принимать медикаментозные препараты. Основу терапии составляют такие лекарственные средства:
- Пищеварительные ферменты, улучшающие процесс усвоения еды (Мезим, Панкреатин 8000, Креон, Панзинорм). Их принимают во время трапезы, дозировка зависит от объема съеденной пищи и ее состава.
- Блокаторы протонового насоса, помогающие переваривать пищу (Ланзопразолол, Эзомепразол, Омепразол). Действие препаратов направлено на создание щелочной реакции в верхних отделах ЖКТ.
В данном случае заниматься самолечением ни в коем случае нельзя. Следуя всем указаниям врача можно добиться положительного терапевтического эффекта. Как результат, пройдут коликообразные боли и диарея, а в каловых массах не будет примеси жира и непереваренных частичек. Время от времени больной проходит повторное обследование. О нормализации пищеварительного процесса свидетельствует снижение содержания жира в кале до 7 г.
О хроническом панкреатите расскажут эксперты в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник