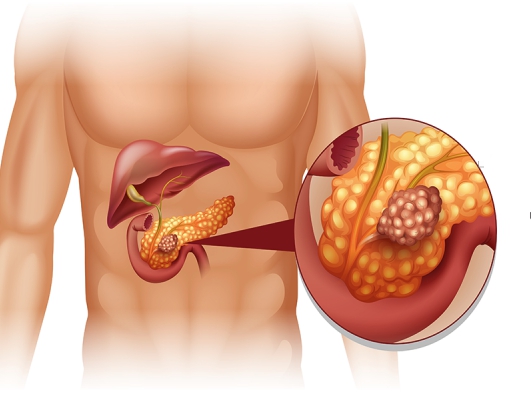
Научный центр лечения поджелудочной железы

Панкреатит — это воспаление поджелудочной железы. При этом ферменты, выделяемые железой, не выбрасываются в двенадцатиперстную кишку, а активизируются в самой железе и начинают разрушать ее (самопереваривание). Ферменты и токсины, которые при этом выделяются, могут попасть в кровоток и серьезно повредить другие органы, такие как сердце, почки и печень.
Причины
Наиболее частыми причинами панкреатита являются желчекаменная болезнь и употребление алкоголя в сочетании с обильным приемом пищи. Также причинами панкреатита могут быть отравления, травмы, вирусные заболевания, операции и эндоскопические манипуляции. Большие дозы витаминов А и Е (эти витамины содержатся в препарате «Аевит») могут так же стать причиной обострения хронического панкреатита.
Классификация
Различают острый, хронический и реактивный панкреатит.
Для острого панкреатита характерны следующие виды: отёчная форма острого панкреатита, геморрагический панкреонекроз, жировой панкреонекроз. Для хронического панкреатита возможны псевдокистозная форма, фиброзная форма, псевдотуморозный панкреатит.
Острый панкреатит характеризуется воспалением ткани поджелудочной железы и ее распадом (некрозом) с последующим переходом в атрофию, фиброз или кальцинирование органа. Острый панкреатит может проявиться как острое воспаление части или всего органа, либо же распадом ткани железы с нагноением, с кровоизлиянием или с образованием абсцессов.
Хронический панкреатит — медленно прогрессирующее воспаление поджелудочной железы, сопровождается нарушениями ее функций, периоды обострения сменяются ремиссиями. Исход заболевания схож с исходом острого панкреатита (фиброз, кальцинирование, атрофия).
Реактивный панкреатит — это приступ острого панкреатита на фоне обострения заболеваний желудка, двенадцатиперстной кишки, желчного пузыря или печени.
Острый и хронический панкреатит различаются так же по формам.
Острый панкреатит — острое воспалительно-некротическое поражение поджелудочной железы. Для острых панктреатитов основными этиологическими факторами являются заболевания желчных путей, алкоголизм, травма, сосудистая патология (атеросклероз, тромбоз, эмболия), приводящая к ишемии поджелудочной железы, инфекционные заболевания двенадцатиперстной кишки, аллергия, токсины, паразитарные заболевания, например описторхоз, медикаменты. В основе патогенеза острого панкреатита лежит активация протеолитических ферментов (главным образом, трипсина) не в просвете кишечника, а в самой поджелудочной железе с развитием ее самопереваривания.
Формы острого панкреатита
Различают легкую (отечную) и тяжелую (некротическую) формы заболевания. При отечном панкреатите железа увеличена в 2 — 3 раза, пропитана серозной жидкостью и напряжена. Некротическая форма, или геморрагический панкреонекроз, характеризуется кровоизлияниями, железа частично или полностью некротизируется.
Симптом острого панкреатита — резчайшая боль. При наиболее тяжелой форме — панкреонекрозе, что влечет за собой шок с резким падением кровяного давления, бледностью, холодным потом. Отёчная форма панкреатита часто сопровождается резкой болью; реже боль умеренная или незначительная. Боль локализуется в глубине эпигастральной области. Часто больные отмечают опоясывающий ее характер, иррадиацию в спину и оба подреберья. Для острого панкреатита характерна обильная многократная рвота вначале пищей, затем слизью и желчью. Характерны тяжелое состояние, повышение температуры, бледность кожных покровов, могут появиться эритематозные пузырьки вследствие некроза подкожной жировой клетчатки. Характерно вздутие живота, вызванное рефлекторным парезом кишечника.
Для постановки диагноза назначают исследование мочи на диастазу, электрокардиографию. Наиболее трудно отличить острый панкреатит от острого холецистита, эти заболевания часто протекают совместно.
При остром панкреатите больной немедленно госпитализируется в хирургическое отделение и находится под постоянным врачебным наблюдением, так как панкреатит может принять тяжёлое течение. Мы гарантируем стационарное лечение в ведущей клинике Москвы, а также в нашем центре вы получаете уникальную возможность дальнейшего амбулаторного долечивания и наблюдения вашим лечащим врачом.
Формы хронического панкреатита
- Латентная или бессимптомная — длительное время больные не ощущают каких-либо изменений в самочувствии.
- Болевая — проявляется постоянными болями в верхней половине живота, усиливающимися во время обострения до сильных.
- Хроническая рецидивирующая — вне обострения жалобы отсутствуют, при рецидиве — характерные болевые ощущения.
- Псевдоопухолевая — очень редкая форма, при которой поражается головка поджелудочной железы и увеличиваются ее размеры из-за разрастания фиброзной ткани.
Хронический панкреатит — хронический периодически обостряющийся воспалительный процесс, ведущий к прогрессирующему необратимому анатомическому и функциональному повреждению поджелудочной железы. К факторам, провоцирующим хронический панкреатит, относят злоупотребление алкоголем, болезни желчных путей, желудка и двенадцатиперстной кишки, воздействие химических веществ и лекарственных препаратов (гипотиазид, кортикостероиды), гиперлипидемию, гиперкальциемию, наследственную предрасположенность, белковую недостаточность.
Диагноз устанавливают на основании данных УЗИ, копрологического исследования, компьютерной томографии, результатов эндоскопической ретроградной холангиопанкреатографии.
Лечение при выраженном обострении заболевания проводят, как при остром панкреатите. При невыраженном обострении показано амбулаторное лечение.
Лечение хронического панкреатита
Основные цели лечения при хроническом панкреатите это:
- коррекция диеты;
- устранение болевого синдрома;
- налаживание процесса пищеварения и компенсация ферментной недостаточности поджелудочной железы;
- остановка воспалительного процесса и восстановление тканей поджелудочной железы;
- повышение качества жизни больных и профилактика осложнений.
Диетологическое лечение хронического панкреатита состоит в следующем:
В первые дни обострения хронического панкреатита рекомендуется полностью воздержать от пищи и пить только щелочными минеральные воды (боржоми и пр.) — это поможет нейтрализовать кислотность желудка и уменьшить выработку пищеварительного сока в поджелудочной железе.
Через 2–3 дня в рацион больных вводят отварные блюда, каши, небольшие количества нежирного мяса, отварную рыбу. На протяжении всего периода обострения болезни рекомендуется снизить потребление сырых овощей, фруктов, цельного молока и другой пищи, вызывающей вздутие живота. В периоды ремиссии хронического панкреатита, в целях профилактики новых обострений, больным рекомендуется отказаться от употребления алкоголя, жирных, острых, кислых или сильно соленных продуктов.
Устранение болей при хроническом панкреатите достигается за счет назначения обезболивающих и спазмолитических препаратов (но-шпа, папаверин, баралгин, анальгин, диклофенак и пр.).
Налаживание пищеварения и компенсация ферменной недостаточности поджелудочной железы это один из наиболее важных этапов лечения хронического панкреатита. С этой целью больным назначают ферментные препараты (Мезим, Креон, Панкреатин). Для повышения эффективности действия ферментных препаратов важно соблюдать несколько правил их использования:
- правильно определите дозу ферментов; для большинства пациентов адекватная доза (в липазном эквиваленте) составляет 20 000 — 25 000; обычно, такая доза ферментов содержится в 1–2 таблетках (капсулах лекарства);
- принимать лекарство нужно во время каждого приема пищи;
- принимайте лекарство с последней порцией еды, запивая стаканом щелочной минеральной воды; щелочная среда, защитит ферменты от кислотности желудка и сохранит их активность;
- курс лечения ферментными препаратами обычно длится 2–3 месяца, после чего нужно снизить дозу лекарства (до половины) и продолжить лечение в течение еще 1–2 месяцев.
В настоящее время для повышения эффективности ферментной терапии и уменьшения воспалительного процесса в поджелудочной железе используются антацидные препараты (лекарства снижающие кислотность желудка). Среди них наибольшее предпочтение отдается блокаторам Н2 рецепторов (Ранитидин) и блокаторам протонной помпы (Омепразол, Ланзопразол). Доза этих препаратов и длительность курса лечения определяется лечащим врачом.
На что нужно обратить внимание больным с хроническим панкреатитом:
- старайтесь соблюдать диету; помните, что любое отклонение от диеты грозит вам новым обострением, и что здоровая пища тоже может быть вкусной;
- постарайтесь устранить из вашей жизни все факторы, провоцирующие развитие хронического панкреатита;
- пусть вас не пугает необходимость длительного лечения и то, что каждый раз садясь за стол нужно принимать лекарство; принимая ферментные препараты вы помогаете организму лучше усвоить пищу и снимаете дополнительную нагрузку с поджелудочной железы;
- не забрасывайте лечение и внимательно следите за своим здоровьем; такое отношение позволит вам легко контролировать болезнь предотвратить развитие ее осложнений.
Источник

Европейский центр поджелудочной железы в Гейдельберге – одно из ведущих учреждений по диагностике и лечению заболеваний поджелудочной железы, в частности, рака поджелудочной железы.
Профессор д-р Маркус В. Бюхлер, являясь признанным специалистом в области хирургии поджелудочной железы, собрал междисциплинарную команду высококвалифицированных специалистов, которая ежегодно лечит более 2000 пациентов, из которых более 700 пациентам оперируют поджелудочную железу.
Европейский центр поджелудочной железы в Гейдельберге – одно из ведущих учреждений по диагностике и лечению заболеваний поджелудочной железы, в частности, рака поджелудочной железы.
Профессор д-р Маркус В. Бюхлер, являясь признанным специалистом в области хирургии поджелудочной железы, собрал междисциплинарную команду высококвалифицированных специалистов, которая ежегодно лечит более 2000 пациентов, из которых более 700 пациентам оперируют поджелудочную железу.

«Хорошие результаты дает выдающаяся хирургическая экспертиза, постоянное совершенствование техник проведения операции и большой опыт: пациенты с раком поджелудочной железы, проходящие лечение в Гейдельберге, имеют меньше осложнений, показывают более высокий процент выживаемости и имеют хорошую динамику выздоровления.»
Проф. д-р Маркус В. Бюхлер
Управляющий директор Хирургической клиники Гейдельбергского университета и директор Европейского центра поджелудочной железы.
Основные направления нашей терапии:
- Рак поджелудочной железы;
- Острый панкреатит: внезапное воспаление поджелудочной железы;
- Хронический панкреатит: стойкое постоянное или рецидивирующее воспаление поджелудочной железы;
- Опухоли поджелудочной железы нейроэндокринной этиологии;
- Кистозные опухоли поджелудочной железы;
- Внутрипротоковая папиллярная муцинозная неоплазия (ВПМН).
Проф. Бюхлер: всемирно признанный специалист по хирургии поджелудочной железы
- Более 30 книг
- Более 2000 научных публикаций, представленных в библиографической базе данных „medline“
- Более 60 000 цитирований другими учеными
Полный список публикаций доступен на https://www.pubmed.com по поисковому запросу “Buchler M”.
Междисциплинарная экспертная команда: наши высококвалифицированные медики
В Европейском центре поджелудочной железы в Гейдельберге под одной крышей работает большой коллектив специалистов. Это дает много преимуществ нашим пациентам: короткое время ожидания, слаженная работа специалистов, быстрая постановка диагноза и наилучшие результаты лечения. Вы получаете пользу от знаний различных специалистов, ведь в нашей команде подробно обсуждается каждый отдельный случай: от диагностики до операции, интенсивная медицина или консервативное лечение, консультации по питанию и социально-медицинскому обслуживанию.
Обзор:
наши преимущества
- Большой коллектив врачей-специалистов под одной крышей;
- Самое современное техническое оснащение;
- Большой опыт лечения более 2000 пациентов в год;
- Высокий процент выживаемости по сравнению со среднестатистическими показателями;
- Меньше осложнений;
- Хорошая онкологическая динамика.
Актуальные научные исследования: собственная научно-исследовательская работа осуществляется для реализации уникальных методов лечения рака поджелудочной желе-зы.
Мы постоянно проводим научные исследования как самостоятельно, так и совместно с другими учреждениями, поэтому мы всегда в курсе новейших научных разработок. Это позволяет нам предложить своим пациентам уже сегодня новые опции терапии и методы лечения, недоступные в других клиниках.
Свои исследования мы проводим совместно с Национальным центром раковых болезней (NCT) клиники Гейдельбергского университета. Мы применяем новейшие медикаменты для оптимизации предпосылок оперативной терапии при раке поджелудочной железы. Неоадъювантная терапия (химиотерапия перед операцией, иногда в комбинации с облучением) часто позволяет провести операцию, даже если опухоль активно прогрессирует.
Наше оснащение: у нас более 300 хирургических коек и самое современное оборудование.

Хирургическое отделение клиники Гейдельбергского университета имеет более 300 хирургических коек в стационарном отделении, отделении для интенсивного наблюдения и в отделении реанимации и интенсивной терапии. У нас имеется 16 операционных залов, оснащенных самой современной техникой, в т.ч. хирургическими роботами и гибридными операционными.
Если медицинские показания допускают возможность амбулаторного проведения операции, в распоряжении наших пациентов имеется амбулаторное отделение. Пациентам этого отделения доступно все оборудование клиники, но оставаться на ночь не нужно, можно, например, в тот же день вернуться к семье в гостиницу.
В распоряжении пациентов есть следующие эксперты:
- Хирурги: стандартные операции, по возможности минимально-инвазивные („хирургия замочной скважины“) и с поддержкой хирургических роботов (Intuitive SurgicalTM da Vinci Xi ©), адаптация с учетом специфики болезни, с применением собственных хирургических приемов, подтвержденных многочисленными международными исследованиями. Сложнейшие мультивисцеральные резекции также успешно проводятся в нашем центре.
- Онкологи: реализация самых современных концепций терапии.
- Радио-онкологи: специалисты Гейдельберга по лучевой терапии предлагают облучение протонами и тяжелыми ионами и все виды высокоточной лучевой терапии традиционными фотонами.
- Радиологи: современные технологии визуализации.
- Врачи, специализирующиеся на эндоскопии;
- Специалисты-гастроэнтерологи;
- Специалисты по менеджменту боли: современные методы позволяют максимально смягчить постоперационные боли.
- Ответственный и обученный персонал по уходу.
- Специалисты по психоонкологии , физиотерапевты и диетологи.
Наш сервис: мы охотно консультируем по интернету и телефону!
Мы готовы оказать помощь и в случае, даже если диагноз уже поставлен или имеется веское подохрение. Разумеется, мы подыщем наилучший вариант терапии для Вас или Ваших родных и близких.
Если пациенты не могут приехать к нам в г. Гейдельберг лично, мы предлагаем консультацию по интернету или телефону. В настоящее время этим путем к нам обращается около 500 пациентов в месяц. Около 20 % запросов поступает из заграницы.
Источник
Заведующий отделением хронических заболеваний кишечника и поджелудочной железы Шифрин Олег Самуилович – д.м.н., врач высшей квалификации, награжден значком «Отличник здравоохранения»
Регистратура клиники:
8 (499) 248-69-91 (регистратура)
8 (499) 248-35-55 (отдел платных услуг)
Основные направления лечебно-диагностической работы:
1. Болевые формы хронических панкреатитов и хронические панкреатиты с выраженной внешнесекреторной недостаточностью
2. ВЗК (болезнь Крона, неспецифический язвенный колит) – тяжелые и труднодиагностируемые случаи
3. Идиопатический и вторичный синдром псевдообструкции
4. Труднодиагностируемые и тяжелые случаи целиакии
5. Тяжелые и «атипичные» случаи синдрома раздраженной кишки
В отделении разрабатываются новые методы диагностики и лечения стеатопанкреатита («панкреатита тучных» ); индивидуализированная программа обследования и лечения больных неспецифическим язвенным колитом и болезнью Крона; новые подходы к ведению пациентов с синдромом избыточного микробного роста в тонкой кишке.
Хронические воспалительные заболевания кишечника:
Неспецифический язвенный колит — воспалительный процесс ограничивается пределами слизистой оболочки толстой кишки. Возникновение и развитие заболевания связывается со стресс-синдромом, бактериальными или вирусными возбудителями, аллергическими реакциями в слизистой оболочке толстой кишки.
Существует генетическая предрасположенность – регистрируются семейные случаи язвенного колита. Основные проявления заболевания: увеличение частоты дефекации и жидкий стул, выделение слизи и крови из прямой кишки, боль в животе.
- Болезнь Крона – характеризуется неспецифическим трансмуральным воспалением кишечной стенки. В качестве возможной причины рассматривают генетические особенности, инфекционные агенты, дефекты иммунной системы, диетические факторы. Клиническая картина зависит от места поражения кишечной стенки – хроническая диарея, лихорадка, боль в животе, потеря массы тела. Разрабатываются дифференциальные подходы ведения данных больных в зависимости от особенностей течения заболевания.
- Антибиотикоассоциированные поражения кишечника – острое воспалительное заболевание кишечника, обусловленное приемом антибиотиков, варьирующее от небольшого поноса до тяжелого колита. При лечении подобного случая большое внимание уделяется профилактике рецидива заболевания.
- Синдром раздраженной кишки – комплекс функциональных расстройств, продолжаю-щихся более трех месяцев. Основные клинические проявления: боль в животе, сопровождающаяся вздутием, урчанием, чувством неполного опорожнения кишечника, а также нарушением его функции запором или поносом.
В клинике разработаны оригинальные подходы с широким использованием современных медикаментозных и немедикаментозных средств лечения, таких как гидроколонотерапия, ГБО, с использованием психотерапевтических и физиотерапевтических методов.
Для синдрома раздраженного кишечника существуют диагностические критерии, так называемые «Римские критерии», согласно которым за истекший год на протяжении 12 недель, не обязательно следующих друг за другом, Вас могут беспокоить боль или дискомфорт в животе, вздутие живота, которые облегчаются после опорожнения кишечника, связаны с изменением частоты стула или его консистенции.
Какими могут быть боли?
По интенсивности боли могут варьировать от ощущения легкого дискомфорта, до нестерпимых.
По локализации. Боли могут не иметь четкой локализации, распространяясь по всему животу, или в разное время локализоваться в различных областях (в правой подвздошной области, по ходу восходящего отдела толстой кишки, по ходу нисходящего отдела толстой кишки, в левой подвздошной области, в околопупочной области, в левом подреберье и над лобком) или иметь постоянную четкую локализацию – в таком случае чаще всего это левая или правая подвздошные области.
По характеру боли могут быть самые разные — жгучие, тупые, ноющие, режущие, распирающие, сжимающие и.т.д.
По времени возникновения. Боли обычно усиливаются после приема пищи. Очень важным моментом является отсутствие болей в ночные часы. Вы не можете проснуться от боли. Однако, следует иметь в виду, что если у Вас нарушен сон и Вы проснулись ночью, то боли могут тут же возникнуть.
Боли и дискомфорт в животе при синдроме раздраженного кишечника сочетаются с поносами или с запорами.
Каковы особенности поноса, или диареи?
Чаще всего стул отмечается в утренние часы, после завтрака, количество дефекаций обычно составляет от 2 до 5, с небольшими временными промежутками. Неотложные позывы на дефекацию могут возникать после каждого приема пищи. Характерно также появление позывов в ситуациях, когда совершение его не является возможным — совещание, поездки в метро, пригородных поездах, при стрессовых ситуациях. Однако, диарея никогда не возникает в ночные часы. Достаточно часто остается чувство неполного опорожнения кишечника. В стуле может быть слизь, непереваренные кусочки пищи, однако никогда — кровь или гной.
Каковы особенности запора?
При запорах чаще всего стул бывает «овечьим», т.е. состоящим из мелких плотных фрагментов, «пробкообразным» – т.е. первые порции кала более плотные, чем последующие, может быть также стул в виде карандаша – узкие длинные ленты. В стуле может быть примесь слизи, реже (при наличии геморроя) — неизмененной крови. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
Кроме того, кишечные жалобы, практически никогда не встречаются изолированно, а существуют в обрамлении других жалоб, таких как ощущение кома в горле при глотании, боли в эпигастральной области, чувство быстрого насыщения, тошнота и боли в правом подреберье, боли в левой половине грудной клетки, в мышцах, в суставах, в спине, головные боли, сердцебиение, ощущение перебоев в работе сердца, невозможность спать на левом боку, ощущение неполного вдоха, внутренней дрожи, учащенное мочеиспускание, снижение веса, шум в ушах, чувство слабости, ощущение «приливов», сухость во рту и т. д.
Что нужно делать, если у Вас есть все вышеперечисленные симптомы или их часть? Обязательно обратиться к врачу. Почему это необходимо? Во-первых, для того, чтобы подтвердить диагноз. Во-вторых, в случае подтвержденного диагноза, лечение должно быть обязательно подобрано специалистом.
Внимание! Наиболее распространенные ошибочные диагнозы, которые могут быть поставлены больному синдромом раздраженного кишечника – спастический колит, хронический колит, колит, сигмоидит, “дисбактериоз” кишечника.
Хронический панкреатит – в развитии этой болезни играют роль несколько факторов. Наиболее частая причина это употребление алкоголя, возможен наследственный панкреатит и билиарный панкреатит при желчнокаменной болезни – гиперлипидемии.
Поскольку выбор оптимальной программы лечения больных хроническими панкреатитами во многом определяется их происхождением (этиологиией), в отделении большое значение придается верной расшифровке причины происхождения заболевания: билиарный, токсический генез, фактор гиперлипидемии и т. д. В диагностике панкреатитов используются самые современные диагностические методики: энзимологические анализы, компьютерная томография, ультразвуковые и эндоскопические методы.
Лечение этого заболевания проводится современными высокоэффективными лекарственными преператами. Микрокапсулированные ферментативные препараты, антисектеторные средства, включая октреотид, препараты энтерального питания находят самое широкое применение.
Большой опыт накоплен врачами отделения в лечении болезней кишечника. На самом современном уровне проводится лечение язвенной болезни 12-перстной кишки. Опробованы на практике различные схемы эрадикационной антихеликобактерной терапии, разработаны подходы наблюдения подобного рода больных.
В отделении работает кабинет диагностики инфекции Helicobacter pylori, необходимый для профилактики и лечения хронических гастритов и язвенной болезни.
Наши больницы
Университетская клиническая больница №1
г. Москва, ул. Большая Пироговская, д.6, стр.1
Университетская клиническая больница №2
г. Москва, ул. Погодинская, д. 1, стр. 1
Университетская клиническая больница №3
г. Москва, ул. Россолимо, д.11, стр. 4,5
Университетская клиническая больница №4
8 (499) 245-26-60
г. Москва, м. Спортивная, ул. Доватора, д. 15
Клинический институт детского здоровья имени Н.Ф. Филатова. Университетская детская клиническая больница
8 (499) 248-40-38
Москва, ул. Б. Пироговская, д. 19, стр. 1
Научно-практический центр интервенционной кардиоангиологии
+7 (495) 625-16-53
Москва, Сверчков пер., д. 5
Посмотреть все больницы
Источник