О болезни поджелудочной железы может свидетельствовать
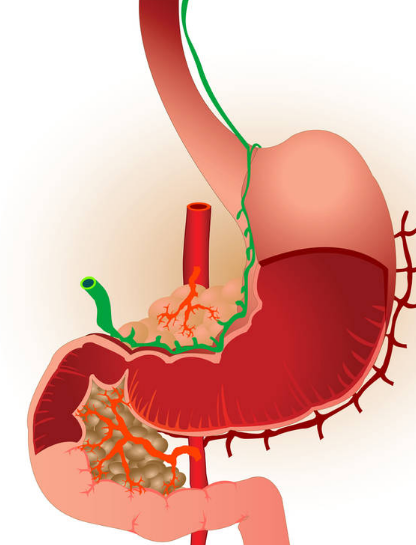
Поджелудочная железа – это часть пищеварительной системы, которая работает с двойной нагрузкой.
Во-первых, она производит ферменты, способные расщеплять жиры, белки, углеводы (диастаза, эластаза, мальтаза, лактаза, липаза, амилаза, химотрипсин, трипсин), которые участвуют в процессе пищеварения и регулируют его.
Во-вторых, она синтезирует глюкагон и инсулин (бета-клетками островков Лангерганса). Эта железа обеспечивает гомеостаз внутренней среды организма, поскольку регулирует жировой, белковый и углеводный обмен.
Совершенно очевидно, что наличие патологических изменений в поджелудочной железе может сказываться на многих функциях организма. Признаки наличия заболеваний поджелудочной у мужчин и женщин идентичны.
Чаще всего поджелудочная железа подвергается воспалениям и деструктивным процессам. Поэтому типичными симптомами наличия патологии поджелудочной железы являются признаки острого панкреатита.
Острый панкреатит – это воспаление ткани железы неинфекционного характера с признаками отмирания железистой ткани (за счет самопереваривания трипсином и липазами), ее распада и отека, нарушением функционирования и анатомического строения железы, образованием соединительнотканных рубцов. Существуют случаи, когда к первичному воспалению может присоединиться воспаление брюшины, кровотечение, образование кист, бактериальное нагноение.
Пусковыми факторами острого панкреатита являются прием алкоголя, травмы поджелудочной железы, патологии двенадцатиперстной кишки и желчевыводящих путей, затруднение оттока секрета из органа, вследствие сужения протока рубцом или опухолью.
Интересным фактом является отсутствие прямой зависимости между длительностью алкоголизации. Довольно часто люди, страдающие от хронического алкоголизма, могут обходиться без воспалительных заболеваний железы на протяжении долгих лет, в то время, как непьющий человек погибает от деструкции органа на фоне однократного приема небольшой дозы алкоголя.
Существует несколько заболеваний железы, которые имеют схожие симптомы. Дифференцировать такие патологии может только опытный врач путем инструментальных исследований и лабораторных исследований.

Симптомы острого панкреатита как основного заболеваний поджелудочной железы
Болевые ощущения
Главным проявлением острого панкреатита является боль, которая может иметь тупой и тянущий и до острого и режущего характер. Эта характеристика зависит от характера поражения (некроз, отек), объемов поражения, вовлеченности в процесс листков брюшины (при перитоните). Последний случай отличается присутствием симптомов раздражения брюшины, поэтому при пальпации железы боль будет усиливаться не при прижатии органа, а при ослаблении давления.
При отеке болевые ощущения обусловлены растяжением железистой капсулы, что приводит к переполнению протоков органа секретом собственной секреции и сдавлением нервных окончаний.
Длительное время присутствует несоответствие между значительной интенсивностью боли и отсутствием защитной реакции в виде напряженности мышц передней брюшной стенки (при пальпации живот остается мягким).
Локализируется боль в средней, правой или левой части надчревья, что обусловлено размещением очага патологии в теле, головке или хвосте органа.
Иррадиация боли в спину характеризуется тем, что орган располагается в забрюшинном пространстве на уровне от 4 поясничного до 12 грудного позвонка, а также особенностями иннервации железы (ветками блуждающего нерва и чревного сплетения).
Боль обычно не связана с приемом пищи и имеет постоянный продолжительный характер, с усилением по мере развития патологических изменений в органе. Редко, но случается, что боли отдают в загрудинное пространство, а именно – в сердце с иррадиацией в ключицу. В таком случае очень важно дифференцировать боли от сердечных (инфаркта миокарда, стенокардии).
Наивысшей степени боль достигает при панкреонекрозе и может стать причиной болевого шока, от которого пациент рискует скончаться.
Диспепсические явления
Диспепсия, которая сопровождает панкреатит, отличается неустойчивостью стула, рвотой, нарушением аппетита, тошнотой. В большинстве случаев диспепсия проявляется на начальной стадии заболевания, вследствие погрешностей в диете (употребление алкоголя, меда, помидоров, грибов, копченой, жирной пищи). Классикой жанра является водка, закушенная помидором и холодной котлетой. Также случается, что прием лекарственных препаратов может стать пусковым механизмом патологии органа (цитостатики, сульфасалазиты, азатиоприн, вальпроевая кислота, сульфаниламиды, антибиотики, нитрофураны).
Рвота и тошнота
Тошнота появляется перед рвотой и является следствием перераздражения блуждающего нерва, который иннервирует поджелудочную железу. В более чем 80% случаев развивается рвота, которая не приносит больному облегчения.
Это происходит вследствие интоксикации организма. Изначально рвота имеет желудочный характер (рвота употребленной пищей), после чего в рвотных массах появляются примеси желчи, что свидетельствует о вовлечении двенадцатиперстной кишки.
Частота рвоты и ее объемы могут быть значительными, вследствие чего развивается обезвоживание организма с потерей электролитов. Преимущественно теряются соли, что ведет к гипоосмотической дегидратации.
Обезвоживание
Выделяют несколько степеней обезвоживания, при этом каждая из них отличается собственной клинической картиной.
Первая степень характеризуется потерей до 3% массы тела, влажностью слизистых, пациент испытывает слабую жажду. Выраженная жажда не характерна для потери электролитов, поэтому она заменяется учащенным дыханием.
При второй степени происходит потеря до 9% массы тела. Развивается сухость слизистых оболочек и выраженная жажда. Наблюдается снижение упругости кожи (отличительная черта – снижение скорости расправления забранной в щипок кожной складки). Происходят нарушения в системе кровообращения – присутствует учащение сердцебиения и пульса. Уменьшается объем выделяемой мочи и соответственно сокращается количество мочеиспусканий. Урина приобретает темный оттенок.

На третьей степени обезвоживания наблюдаются выраженные нарушения электролитического баланса и потеря веса до 10%. Общее состояние пациента отличается сонливостью и заторможенностью. Артериальное давление падает, может присутствовать спутанность сознания и речи, обеднение мимики, сухость кожи и слизистых, расстройства сердечного ритма. В крови наблюдается развитие ацидоза и гиповолемический шок с полиорганной недостаточностью и потерей сознания.
- Неустойчивость стула
Проявляется в виде смены запоров поносами. На ранних этапах заболевания у пациента присутствует ярко выраженное вздутие живота и запор. Такие особенности объясняются тем, что желчные кислоты и панкреатические ферменты, которые отличаются слабительным эффектом, не попадают в кишечник в необходимых количествах. Однако через несколько дней запор может смениться жидким стулом.
Кожные изменения
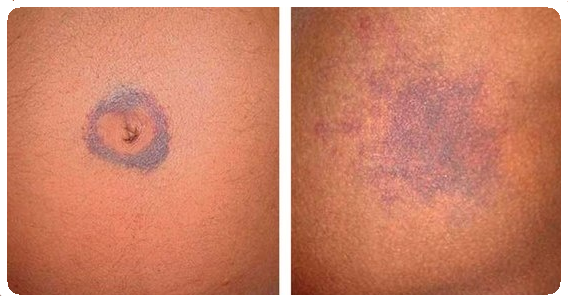
Проявления панкреатита на коже сводятся к желтушности и бледности вследствие сдавления желчных протоков отеком поджелудочной железы. Кроме того, может присутствовать синюшность пальцев и носогубного треугольника, вследствие дыхательных расстройств (симптом Лагерлефа) и интоксикации. Подобная синюшность в виде пятен может наблюдаться на коже живота, чаще всего правее от пупка. Это проявление известно в медицине как симптом Холстеда. Посинение живота (боковых отделов) является результатом расстройства кровообращения в брюшной полости (другое название – симптом Грея-Тернера). Симптом Кююлена – это синюшно-желтоватый цвет пупка, а синяки, которые окружают пупок – это уже симптом Грюнвальда.
Специальные симптомы
Специальные симптомы могут определиться только врачом путем пальпации живота пациента.
Симптом Щеткина-Блюмберга – усиление болевых ощущений при отдергивании руки во время пальпации живота. Этот симптом наиболее характерен для перитонита. При появлении патологического выпота, который связан с раздражением брюшины ферментами и распадом поджелудочной железы, в брюшной полости появляются симптомы раздражения стенки брюшины, что свидетельствует о начале перитонита.
Симптом Чухриенко – болевые ощущения при выполнении толчкообразных движений в надчревье ребром руки.
Симптом Дудкевича – это болезненность при пальпации в случае, когда рука врача ощупывает живот ниже пупка на 2 сантиметра и движется косо вверх и внутрь.
Симптом Мэйо-Робсона – болезненность при пальпации реберно-позвоночного угла слева.
Лабораторные признаки
Наиболее характерным и частым признаком при деструкции и воспалении поджелудочной железы является наличие изменений в биохимическом и клиническом анализе крови, а также изменения в анализе мочи.
Клинический анализ крови
На наличие патологии в поджелудочной железе кровь реагирует увеличением скорости оседания эритроцитов (свыше 10 мм/час у мужчин и свыше 20 мм/час у женщин) и относительным лейкоцитозом (повышение уровня лейкоцитов до 9 Г/л и выше). Это свидетельствует о наличии воспаления. При присоединении гнойной инфекции и выраженной деструкции присутствует эффект «сдвига лейкоцитарной формулы влево», или же повышение числа палочкоядерных и сегментоядерных лейкоцитов.
При этом соотношение числа эритроцитов к объему плазмы (гематокрит) увеличивается за счет обезвоживания организма (у женщин – выше 47%, у мужчин – 54%). Также появляется относительное увеличение количества эритроцитов. При наличии геморрагического панкреатита на поздних стадиях может развиваться анемия (падение уровня гемоглобина и эритроцитов). Уровень глюкозы в таких случаях начинает возрастать и превышает 5,5 ммоль/л.
Биохимический анализ крови
Отличается повышением уровня амилазы выше 125 Ед/л на первых этапах (12 часов) заболевания. После некроза железы уровень амилазы существенно падает. Более показательными характеристиками является повышение уровня ингибиторов ферментов, трипсина, липазы. Сегодня наиболее информативным и специфическим является повышение уровня эластазы крови в первые двое суток.
Но этот фермент можно определить не во всех лабораториях. Повышается показатель ЛДГ, АСаТ, АЛаТ, что свидетельствует о начале распада клеток. Желтуха способствует повышению уровня общего и непрямого билирубина. Ацидоз приводит к падению показателей уровня хлоридов, магния, кальция.
Изменения в анализе мочи
Увеличивается относительная плотность урины. В ней появляются эритроциты, лейкоциты и цилиндры (белок), что характерно при токсических поражениях почек или обезвоживании. Диастаза мочи превышает 100 Ед, при том, что норма этого показателя составляет 64 Ед. Кроме того, в моче появляются кетоновые тела и сахар, что говорит о нарушении белкового и углеродного обменов.
Симптоматика прочих патологий поджелудочной железы
Кроме острого панкреатита, существует ряд патологий, которые поражают поджелудочную железу. Симптомы таких заболеваний, их диагностика и терапия зависит от локализации процесса и его стадии.
Наиболее характерные симптомы для таких патологий представлены в таблице ниже.
Боль | |
Хронический панкреатит | Болевой синдром не беспокоит вне периода обострения. В период обострения присутствует тупая тянущая или острая боль в эпигастральной области, которая часто иррадиирует в поясницу. Также могут присутствовать опоясывающие боли, которые имеют различную степень интенсивности. |
Рак поджелудочной железы | Характер боли зависит от локализации опухоли. Поэтому могут присутствовать как ноющие эпизодические боли, так и болевой синдром, характерный для острого панкреатита. |
Сахарный диабет первого типа | Боли отсутствуют. |
Муковисцидоз | Боли по ходу кишечника схваткообразного характера. |
Панкреонекроз | Острая резкая боль в области за грудиной и надчревья, которая отдает в ключицу или спину. В пиковом положении может развиваться состояние шока и потеря сознания. |
Киста поджелудочной железы | Мало выраженная, непостоянная тупая боль при небольшом размере кисты. При значительных размерах образования появляется ярко выраженный болевой синдром, вследствие сдавления нервных стволов и протоков или натяжения капсулы органа. При развитии процесса в головке боль присутствует в надчревье справа, при поражении хвостовой части – слева. При локализации кисты в теле органа боль присутствует в области эпигастрия. |
Диспепсические проявления | |
Хронический панкреатит | Неустойчивость стула (чередование поносов и запоров). При нарушении диеты (употребление кабачков, помидор, меда, жареного, копченого, жирного) – тошнота, учащенный стул, эпизодическая рвота желчью и пищей. |
Рак поджелудочной железы | Снижение аппетита, неустойчивость стула и тошнота при диетических погрешностях. Характерна потеря веса и вздутие живота. На поздних стадиях заболевания присутствует частая рвота и профузный понос. |
Сахарный диабет первого типа | Резкое чувство слабости и голода при гипогликемических состояниях. При кетоацидозе – рвота, тошнота. Сильное снижение веса. |
Муковисцидоз | Частый жирный жидкий стул, объемы которого превышают нормальный показатель в несколько раз. Метеоризм, снижение аппетита. |
Панкреонекроз | Задержка стула, вздутие живота. |
Киста поджелудочной железы | При кисте головки поджелудочной железы – учащение стула, похудение, вздутие живота. При поражении хвоста тела – эпизоды тошноты, запоры, обесцвеченный стул. |
Специфические признаки | |
Хронический панкреатит | Обострение симптомов вследствие употребления сладкого, маринадов, копченой, жареной, жирной пищи, алкоголя. |
Рак поджелудочной железы | Раковая кахексия на поздних стадиях патологии. Выраженная бледность или желтуха. |
Сахарный диабет первого типа | Жажда, зуд слизистых и кожи, увеличение объема выделяемой мочи. Склонность к кетоацидозу (кома, потеря сознания, запах ацетона изо рта, рвота, тошнота, слабость), гипогликемии (обморок, учащенное сердцебиение, голод, потливость). |
Муковисцидоз | Мышечная слабость, сухость во рту, отложение солей на коже. |
Панкреонекроз | Токсический или болевой шок, признаки острого живота. |
Киста поджелудочной железы | Прощупывание крупных образований через переднюю брюшную стенку. Боль в животе и высокая температура при нагноении кисты. |
Лабораторные исследования и инструментальная диагностика | |
Хронический панкреатит | Повышение эластазы 1 крови в периоды обострения. Эластаза кала снижена. Лабораторные признаки характерные острому панкреатиту. |
Рак поджелудочной железы | Ускорение СОЭ (более 30 мм/час). Признаки анемии и лейкоцитоза. Определение округлого образования на УЗИ. Верификация диагноза на основании данных биопсии. |
Сахарный диабет первого типа | Уровень гликированного гемоглобина выше 6,5%. Сахар в крови выше 6,1 ммоль/л. |
Муковисцидоз | Снижение эластазы кала, потовый тест положительный на повышение хлоридов. |
Панкреонекроз | Данные лабораторных исследований соответствуют острому панкреатиту. УЗИ – признаки развития деструкции органа. |
Киста поджелудочной железы | Незначительное повышение уровня ферментов в моче и крови. На УЗИ – признаки жидкостного образования. Верификация диагноза на основании результатов биопсии. |
Источник
Главная » Наше здоровье » Какие симптомы и признаки заболевания поджелудочной железы?
Роберт Прокофьев
23.05.2017

Заболевания поджелудочной железы негативно отражаются на многих функциях организма и проявляют себя диспепсическими расстройствами и болевым синдромом. Эта железа, несмотря на свой небольшой вес и размеры, играет важную роль, принимает непосредственное участие в пищеварительных процессах и отвечает за выработку ферментов и инсулина.
Любые сбои в работе органа могут привести к опасным последствиям, поэтому обращаться за медицинской помощью нужно при первых признаках неблагополучия.
Поджелудочная железа: ее роль в организме

Поджелудочная железа залегает в глубине брюшной полости, плотно прилегая к стенкам желудка. У взрослого человека орган весит всего 70- 80 г, а его размеры составляют 20-25 см. Тем не менее, он выполнят две важнейшие функции:
- Эндокринную. Заключается в выработке инсулина и гормона глюкагона, которые принимают непосредственное участие в углеводном обмене и отвечают за поддержание сахара в крови на нормальном уровне. При недостаточной выработке инсулина развивается такое заболевание, как сахарный диабет.
- Экзокринную. Отвечает за выработку панкреатического сока, необходимого для полноценного переваривания пищи. Именно в панкреатическом соке содержатся важнейшие ферменты, способствующие расщеплению углеводов, жиров и белков. Кроме ферментов, в нем присутствуют особые вещества, которые нейтрализуют кислую среду желудочного сока и защищают слизистую желудка от повреждений.
Причины заболеваний поджелудочной железы

Предрасполагающими факторами к возникновению заболеваний поджелудочной железы являются:
- патологии желчевыводящих путей и двенадцатиперстной кишки;
- затруднение оттока секрета вследствие опухолевых процессов;
- травмы железы;
- хронический алкоголизм;
- генетический фактор (врожденные аномалии);
- инфекционные заболевания;
- неправильное питание;
- влияние токсичных веществ и канцерогенов;
- психосоматический фактор, связанный с сильными стрессами.
Влияние алкоголя на поджелудочную железу неоднозначно. В некоторых случаях пациенты, страдающие хроническим алкоголизмом, избегают воспалительных процессов, тогда как прием даже небольшой дозы алкоголя может обернуться для непьющего, здорового человека летальным исходом вследствие деструкции поджелудочной железы.
Нередко поражение железы связано с аномалиями ее анатомического строения (перегибом, неправильным строением протоков, гипоплазией) или тяжелыми инфекциями матери и плода во время беременности. Кроме того, в развитии патологий поджелудочной железы определенную роль играют возраст и пол пациента, экологическая обстановка, образ жизни, профессиональные вредности, наличие сопутствующих заболеваний (диабета, холецистита, гепатита и пр.).
Симптомы
Основные признаки заболеваний поджелудочной железы — это болевой синдром, диспепсические расстройства, изменение цвета кожных покровов.
Болевые ощущения

Могут быть тупыми, тянущими, либо резкими и мучительными (при остром воспалительном процессе). Возникают они в подложечной области и могут преследовать больного постоянно, либо носить приступообразный характер и проявляться при нарушениях диеты (после употребления острой, жирной пищи, алкоголя, переедания) или стрессовых ситуациях. Боль обычно отдает в левое подреберье и лопатку, спину или носит опоясывающий характер.
Выраженность болевого синдрома снижается в определенной позе (лежа на боку, с согнутыми ногами). Можно облегчить страдания больного с помощью холодного компресса, тогда как применение тепла только усиливает боль и способствует распространению воспалительного процесса. При таком состоянии, как панкреонекроз, этот синдром выражен настолько сильно, что может привести к развитию болевого шока, представляющего угрозу жизни.
Диспепсические явления сопровождаются отсутствием аппетита, тошнотой, рвотой, расстройством стула (диареей, запорами). На начальном этапе наблюдается вздутие живота, метеоризм, задержка стула, что связано с недостаточным поступлением ферментов и желчных кислот. Затем, после нескольких дней запора появляется частый жидкий стул. Больного преследует мучительная жажда, сухость во рту, слабость, периодически может повышаться температура.
Рвота

Обусловлена интоксикацией организма и обычно не приносит облегчения. Сначала в рвотных массах присутствует содержимое желудка, а затем выходит лишь желчь. Постоянные приступы рвоты провоцируют потерю жидкости и электролитов и ведут к обезвоживанию организма.
В тяжелых случаях такое состояние сопровождается падением артериального давления, нарушением сердечного ритма, спутанностью сознания. При развитии ацидоза пациент может потерять сознание из-за гиповолемического шока.
Кожа становится бледной или желтушной. Это связано с тем, что отечная поджелудочная железа сдавливает желчные протоки. Кроме этого, вследствие интоксикации организма и сопутствующих дыхательных расстройств появляется синюшность в области носогубного треугольника, на коже живота (справа от пупка).
Дополнительно, во время пальпации живота выявляются специфические симптомы. Определить их и правильно оценить, может только врач. Уточнить диагноз помогут лабораторные исследования крови, кала и мочи, УЗИ или КТ поджелудочной железы, определение гормонального фона.
Распространенные заболевания поджелудочной железы
Остановимся подробнее на распространенных заболеваниях поджелудочной железы, расскажем о том, как они проявляются и какими методами лечатся. В этом списке:
- панкреатиты разной этиологии (острые, хронические, реактивные);
- опухоли и киста поджелудочной железы;
- муковисцидоз;
- панкреонекроз;
- поражение железы, связанное с развитием сахарного диабета;
- камни в поджелудочной железе.
Острый панкреатит

Это внезапно развивающееся воспаление поджелудочной железы, сопровождающееся отеком и поражением определенного отдела органа. В редких случаях развивается такое тяжелое состояние, как некроз, с нагноением тканей и кровоизлияниями, что ведет к летальному исходу даже при интенсивной терапии.
Причиной острого приступа может стать неумеренное употребление алкоголя, переедание (с преобладанием жирных и острых блюд), прием некоторых лекарственных средств, сопутствующие заболевания желчного пузыря и двенадцатиперстной кишки. Воспалительный процесс запускает нарушение оттока панкреатического секрета, что вызывает повышение давления в протоках железы. Высокоактивные ферменты проникают в ткани органа, вызывают развитие отека и нарушение выделения пищеварительных ферментов. В результате, вместо того, чтобы расщеплять пищу, они начинают переваривать клетки самой поджелудочной железы.
Во время приступа острого панкреатита больной испытывает сильные боли, которые тяжело снять медикаментами. Состояние усугубляет тошнота, рвота, падение артериального давления, нарушение сердечного ритма. При остром панкреатите больной нуждается в неотложной медицинской помощи и госпитализации.
Хронический панкреатит
Течение болезни длительное, сопровождающееся периодическими обострениями. Во время ремиссии болевой синдром отсутствует, при обострении появляется опоясывающая или тупая боль в эпистрагии разной степени интенсивности, отдающая в поясницу, спину, под левую лопатку.
Отмечается снижение аппетита, тошнота, случаются единичные приступы рвоты пищей или желчью. Присутствует вздутие живота, метеоризм, неустойчивость стула (запор, диарея). Как правило, рецидив болезни возникает на фоне нарушения диеты, стресса, употребления алкоголя, обострения желчнокаменной болезни или холецистита.
Опухолевые процессы

В поджелудочной железе разделяют на гормонально- активные опухоли и злокачественные образования (рак). Гормональные опухоли бывают доброкачественными и злокачественными и развиваются вследствие переизбытка гормонов поджелудочной железы. Такие процессы обычно сопровождаются нарушением обменных процессов.
Рак поджелудочной железы в последние годы встречается довольно часто. На ранних стадиях возможны приступы тошноты, появление неустойчивого жирного стула, вздутие живота, отсутствие аппетита, потеря веса. Боли могут возникать периодически или носить постоянный характер. На поздних стадиях рака состояние осложняется частой рвотой и профузной диареей, кожные покровы становятся бледными или желтушными.
Киста поджелудочной железы
При небольших размерах кисты выраженность болевого синдрома слабая, если же образование крупное, оно сдавливает нервные окончания и протоки железы и вызывает сильные боли. Если поражению подвергается головка органа, отмечается похудение, учащение стула, вздутие живота.
В тех случаях, когда киста формируется в теле или хвосте поджелудочной железы, появляется тошнота, запоры и обесцвеченный стул. Кисту крупных размеров можно прощупать через брюшную стенку. При нагноении образования состояние больного осложняется повышением температуры.
При муковисцидозе возникают схваткообразные боли в кишечнике, появляется жидкий и жирный стул, объем которого в несколько раз превышает норму. Характерным признаком становится снижение аппетита, метеоризм, сухость во рту, отмечается мышечная слабость, появляются кристаллики соли на коже.
Сахарный диабет 1 типа, связанный с прекращением выработки инсулина поджелудочной железой, не сопровождается болевым синдромом. Характерными признаками является неутолимая жажда, кожный зуд, увеличение объема мочи, слабость и резкое ощущение голода при гипогликемических кризах, тошнота, повышенная потливость, резкое снижение веса.
Панкреонекроз
Сопровождается чрезвычайно острыми и резкими болями за грудиной или в надчревье, которые могут отдавать в спину, поясницу, ключицу. Иногда болевой синдром такой силы ведет к шоковому состоянию с потерей сознания. Среди прочих симптомов отмечается вздутие живота и запор. Пациенту необходима срочная медицинская помощь, иначе он может погибнуть от болевого или токсического шока.
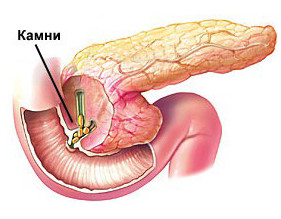
Камни в поджелудочной железе
Формируются редко. Чаще всего они локализуются в головке железы и состоят из фосфора и карбонатов кальция. До сих пор точные причины возникновения камней не ясны, но предполагается, что причиной их появления становится застой панкреатического сока, нарушение фосфорно- кальциевого обмена или воспалительный процесс в тканях железы, сопровождающий вторичные инфекции.
Иногда характерные симптомы отсутствуют, и камни обнаруживают случайно, при рентгенологическом обследовании. Но чаще появляются выраженные боли в верней части живота, отдающие в спину. Причем, приступы боли становятся более выраженными через несколько часов после приема пищи. При прогрессировании болезни наблюдается отсутствие аппетита, чередование запоров и диареи. Если камни мигрируют в общий желчный проток, проявляется механическая желтуха.
Лечение

Схема терапии зависит от разновидности заболевания и подбирается врачом с учетом многих факторов: общего состояния больного, тяжести симптомов, наличия сопутствующих болезней и возможных противопоказаний. Основу лечебных мероприятий составляет медикаментозная терапия и соблюдение строгой диеты. В качестве дополнения к основному лечению можно использовать средства народной медицины (после консультации с врачом).
Острые формы панкреатита, панкреонекроз лечат в стационаре. Опухоли, кисты и камни в поджелудочной железе удаляют хирургическим путем. Прочие патологии, связанные с сопутствующими болезнями (муковисцидозом, сахарным диабетом, болезнями печени и желчного пузыря) нуждаются в специфическом лечении.
Лечение заболеваний поджелудочной железы медикаментами при обострении панкреатита строится на применении препаратов, уменьшающих выделение желудочного сока и приеме ферментов, не содержащих компонентов желчи. Устранить приступы тошноты помогут такие препараты, как Церукал или Мотилиум. Для снятия болевого синдрома рекомендуют принимать спазмолитики (Но-шпу, Папаверин, Мебеверин). При необходимости делают инъекции обезболивающих препаратов, применяют антибиотики, статины, ингибиторы протеаз, осуществляют инфузионную терапию.
При остром панкреатите советуют отказаться от приема пищи на 2-3 дня, в это время рекомендуют лишь негазированные минеральные воды (щелочные) и некрепкий зеленый чай. Затем, постепенно в меню больного вводят легкие протертые блюда и в последующем соблюдают строгую диету.

При хроническом панкреатите в период ремиссии показан прием ферментных препаратов, улучшающих процессы пищеварения (Фестала, Панкреатина, Мезима, Креона). Восстановить нормальную кислотность желудочного сока помогут антициды:
- Альмагель,
- Фосфалюгель,
- Маалокс.
Медикаменты следует периодически менять, а при улучшении состояния больного — делать перерыв в лечении.
Лечение заболеваний поджелудочной железы народными средствами
При патологиях поджелудочной железы хороший терапевтический эффект дает применение желчегонных трав. Растительные отвары способствуют снятию воспаления, улучшают отхождение желчи, устраняют застойные явления и способствуют улучшению пищеварительных процессов. Травяные сборы можно приобрести в любой аптеке. Для лечения поджелудочной железы чаще всего используют следующие растительные средства:
- кукурузные рыльца;
- корень одуванчика;
- чистотел;
- горец птичий;
- мята;
- семена укропа;
- ромашка;
- боярышник;
- бессмертник.
Отвар готовят в соответствии с инструкцией, указанной на упаковке. Удобнее всего использовать сборы, расфасованные в фильтр — пакетики. Их просто заваривают как чай, настаивают 15- 20 минут и принимают по 50 — 100 мл за полчаса до еды. Прием растительных отваров необходимо согласовывать с лечащим врачом, так как некоторые сборы могут подавлять действие медикаментов и снижать эффективность лечения.

При обострении панкреатита хорошо помогает сок квашеной капусты. Он содержит молочную кислоту, которая подавляет воспалительный процесс и способствует устранению болевого синдрома.
Диета при заболевании поджелудочной железы

Лечение острого панкреатита начинают с нескольких суток голодания. Это поможет снизить выработку пищеварительных ферментов и уменьшить выраженность воспалительного процесса. В течение 2-3 дней рекомендуют выпивать до 1,5 л теплой минеральной воды без газа или отвар шиповника (200-400 мл).
Далее назначается строгая панкреатическая диета №5п. Она максимально щадящая, малокалорийная, что позволяет нормализовать функцию поджелудочной железы. Ее суть заключается в резком ограничении жиров и углеводов с сохранением физиологической нормы белка.
Запрещенные продукты:
- жирные, острые и жареные блюда;
- сладкие газированные напитки;
- соленья, маринады, копчености;
- специи и приправы;
- колбасные изделия, сало, субпродукты;
- консервы и полуфабрикаты;
- сдобная выпечка, кондитерские изделия (особенно с кремом);
- животные жиры;
- мороженое;
- кислые фрукты (яблоки, цитрусы);
- сладости, шоколад, мед, варенье, сахар и прочие «быстрые» углеводы;
- кофе, какао;
- алкоголь.
Продукты с грубой клетчаткой и большим содержанием экстрактивных веществ, должны быть исключены. Они вызывают вздутие живота и провоцируют бродильные и гнилостные процессы в кишечнике. Нельзя употреблять сырые овощи и фрукты, белокочанную капусту, редис, репу, редьку, чеснок, щавель, добавлять в блюда пряности и специи.
Питание при заболеваниях поджелудочной железы должно быть не только химически, но и механически щадящим. А это значит, что все блюда нужно готовить в протертом виде, максимально облегчающем процесс усвоения. Такой способ термической обработки, как жарение, должен быть исключен. Все блюда необходимо готовить на пару, отваривать или запекать. Важно соблюдать температурный режим, при подаче блюда должны быть теплыми.
Блюда и продукты, рекомендованные к употреблению:

- первые блюда — протертые или слизистые супы из круп и овощей;
- нежирное мясо и рыба в виде паровых котлет, суфле, кнелей;
- паровые омлеты;
- овощные гарниры в виде пюре и паровых пудингов;
- печеные яблоки (сладких сортов);
- кисели, протертые компоты, муссы, желе;
- некрепкий зеленый чай, минеральная вода без газа.
Разрешено добавлять в блюда небольшое количество сливочного масла. Хлеб можно употреблять только пшеничный и вчерашней выпечки (не более 50 г в день). Питание должно быть дробным, пищу употребляют небольшими порциями 5 — 6 раз в день.
Меры профилактики
Профилактические мероприятия по поддержанию функций поджелудочной железы строятся на соблюдении следующих рекомендаций:
- полный запрет на употребление алкогольных напитков;
- отказ от курения;
- правильное и сбалансированное питание;
- отказ от жирных, острых, высококалорийных блюд;
- соблюдение предписанной диеты;
- дробное питание;
- здоровый и активный образ жизни.
Не стоит допускать переедания, перекусов «на ходу». Необходимо соблюдать умеренность в еде, пищу принимать небольшими порциями, желательно в одно и то же время. Алкоголь необходимо исключить полностью, придерживаться здорового образа жизни, заниматься спортом, укреплять иммунитет. Хорошей профилактикой заболеваний поджелудочной железы является регулярное употребление травяных чаев с шиповником, брусникой, черникой, боярышником, мятой.
При малейших сбоях в работе поджелудочной железы, необходимо корректировать рацион питания и ограничивать употребление жиров и углеводов. Любые проблемы с ЖКТ должны стать поводом для обращения к врачу, прохождения полноценного обследования и своевременного лечения.
Источник


