О кистозных опухоли поджелудочной железы
По данным крупных исследований, общее число случаев кистозных опухолей поджелудочной железы (КОПЖ) неопределенного генеза составляет от 2,6% до 15% от общей численности населения и увеличивается с возрастом до 37% у пациентов > 80 лет.
 Ввиду широкого применения в клинической практике метода компьютерной томографии с получением высококачественных изображений поперечного слоя, КОПЖ также часто выявляют у пациентов, не обнаруживающих симптомов заболевания.
Ввиду широкого применения в клинической практике метода компьютерной томографии с получением высококачественных изображений поперечного слоя, КОПЖ также часто выявляют у пациентов, не обнаруживающих симптомов заболевания.
В руководстве приведем анализ авторов по вопросам диагностики и хирургического лечения кистозных опухолей поджелудочной железы.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
Ввиду широкого применения в клинической практике метода компьютерной томографии с получением высококачественных изображений поперечного слоя, КОПЖ также часто выявляют у пациентов, не обнаруживающих симптомов заболевания.
Соответственно, центры хирургии поджелудочной железы с высоким объемом выполняемых операций отмечают ежегодное увеличение числа пациентов с диагнозом КОПЖ.
При этом медиана размера основной кистозной опухоли на момент постановки диагноза продолжает снижаться (средний диаметр кисты при постановке диагноза составляет около 20 мм).
КОПЖ отличаются разными биологическими характеристиками, как это отражено в классификации ВОЗ от 2010 года и обобщенно представлено в таблице «Кистозные опухоли поджелудочной железы (классификация ВОЗ от 2010 года)».
Применение такой классификации для дифференцирования случаев, определенно требующих оперативного вмешательства, кажется простой задачей.
Главным вопросом, вызывающим разногласия в отношении лечения КОПЖ, является невозможность постановки точного патогистологического диагноза без хирургической резекции.
К счастью, подавляющему большинству пациентов, которых направляют к хирургу по поводу кисты поджелудочной железы, никогда не потребуется точный патогистологический диагноз.
Многие виды КОПЖ, являясь предзлокачественными изменениями, имеют потенциал к трансформации в злокачественные образования.
Было показано, что этот потенциал очень вариативный («Типичные эпидемиологические признаки и степень злокачественности кистозных образований поджелудочной железы»).
Он может быть высоким (риск трансформации в инвазивный рак в сочетании с внутрипротоковой папиллярной муцинозной опухолью (ВПМО) с поражением главного панкреатического протока, составляет приблизительно 44% в серии операций), а в некоторых случаях, крайне низким (как при небольших , медленно растущих ВПМО с поражением боковых ветвей ГПП) или даже почти отсутствовать (как при серозной цистаденоме).
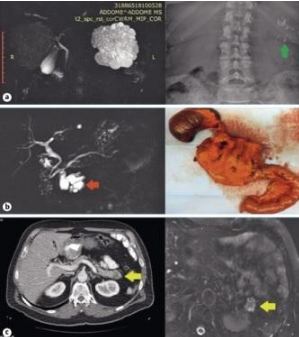
Из-за такой неоднородности клиницистам в практике бывает сложно найти баланс между двумя крайностями: не допустить назначения излишнего хирургического лечения и не совершить трагическую ошибку, сохранив злокачественную опухоль под наблюдением (рисунок).
Рисунок «Хороший, плохой и ужасный».
- a — Хороший: бессимптомное течение крупной серозной цистаденомы хвоста поджелудочной железы (микро-макрокистозный тип, с типичным большим центральным рубцом и кальцификациями), случайно обнаруженная у женщины средних лет.
Случайно установленный диагноз из-за присутствия кальцификации, выявленной по результатам рентгенографии органов брюшной полости (зеленая стрелка)
- b — Плохой: кистозная опухоль головки поджелудочной железы размером 4 см с солидным компонентом, накапливающим контраст, и начальными признаками ретроградной дилатации холедоха и ГПП (красная стрелка).
По данным патологического исследования была выявлена инвазивная протоковая аденокарцинома, ассоциированная с ВПМО с поражением боковых ветвей ГПП (гастроинтестинальный фенотип ВПМО с тяжелой дисплазией с инвазивным компонентом).
- c — Ужасный: наличие кистозной опухоли в хвосте поджелудочной железы размером 2,5 см (желтая стрелка) с множественными мелкими перегородками, накапливающими контраст, ассоциированной с накапливающим контраст солидным компонентом, по данным эндоскопической ультрасонографии («эндоскопический признак высокого риска»11).
По данным патологического исследования после операции был выявлен «злокачественный» характер серозной микрокистозной цистаденомы.
При всей ограниченности данных по этой конкретной теме, на сегодня точность методов визуализации поперечного слоя при КОПЖ составляет от 47 до 78%.
Как поликлинике организовать раннее выявление онкологии по новым требованиям. Образцы локальных документов и памятки для медработников в журнале «Заместитель главного врача».
Хотя в настоящее время отсутствует «идеальный метод» дооперационного определения истинной природы кисты, улучшения, произошедшие в диагностике благодаря разработке современных эндоскопических методов, большее понимание биологии различных патогистологических образований по данным наблюдательных исследований, и введение нескольких руководств, направленных на выделение групп риска, — все вместе сделали подход к данному вопросу более избирательным, позволяющим снизить к минимуму возможность клинически значимых ошибок при диагностике.
Целью настоящей статьи является критический обзор с позиций хирурга основных признаков КОПЖ в том виде, как они представлены в практике амбулаторного лечения и которыми руководствуются в процессе принятия клинических решений и лечения.
В обсуждении также рассматриваются разногласия, представленные в литературе последних лет.
В статье вы найдете только несколько готовых образцов и шаблонов.
В Системе «Консилиум» их более 5000.
Успеете скачать всё, что нужно, по демодоступу за 3 дня?
Активировать
Эпидемиология КОПЖ
В эпоху применения компьютерной томографии и эндоскопической ультрасонографии (ЭУС) не следует недооценивать некоторые важные эпидемиологические аспекты КОПЖ при постановке предполагаемого диагноза.
О них следует всегда помнить при первичном обследовании пациента на наличие КОПЖ. Как правило, частота развития ВПМО повышается с возрастом.
Некоторые формы ВПМО более характерны для женщин или мужчин, появляются в конкретном возрасте и имеют определенную локализацию.
Основные эпидемиологические признаки КОПЖ перечислены в таблице «Типичные эпидемиологические признаки и степень злокачественности кистозных образований поджелудочной железы» вместе с вероятностью их прогрессирования в злокачественные новообразования.
Диагностические средства выявления КОПЖ
МРТ / магнитно-резонансная панкреатохолангиография (МРПХГ), которая дифференцирует приблизительно 40-95% случаев КОПЖ (по сравнению с 40-81% при КТ), является золотым стандартом диагностики при подозрении на КОПЖ, поскольку он более чувствителен, чем КТ, в распознавании связи с протоковой системой поджелудочной железы, и информативен для идентификации солидного компонента, внутристеночного узла (ВУ) и многоочаговых КОПЖ.
Однако точность лучевой диагностики для идентификации конкретного типа КОПЖ с использованием одного метода визуализации остается относительно низкой, и часто требуется комбинированный подход.
Эндоскопия
В настоящее время ЭУС является важным диагностическим инструментом исследования КОПЖ. ЭУС рекомендуется в качестве метода диагностики второй линии в дополнение к КТ / МРТ во всех случаях, когда рентгенодиагностика злокачественности не является убедительной и / или когда КОПЖ имеет клинические или рентгенологические признаки, вызывающие озабоченность.
В частности, ЭУС с контрастированием (CE-EUS) всегда следует использовать, когда присутствуют внутристеночные узлы (ВУ) или солидные компоненты, для оценки на наличие васкуляризации.
Цитология и биомаркеры
При подозрении на злокачественную трансформацию следует назначать тонкоигольную аспирационную пункционную биопсию под контролем ЭУС, особенно когда результаты рентгенодиагностики неоднозначны.
Цитологическое исследование высоко специфично (83-100%), хотя имеет относительно низкую чувствительность (27-48%), что приводит в итоге к низкой диагностической точности исследования (8-59%).
Поэтому, его всегда необходимо сочетать с морфологическим исследованием с помощью ЭУС.
✔ Новые правила по УЗИ, клиническим исследованиям. Что изменится для медорганизаций, узнайте в журнале «Заместитель главного врача»
Химический анализ содержания РЭА в кистозной жидкости и уровня амилазы может быть полезным, но он не различает муцинозные кистозные опухоли (МКО) и ВПМО.
Повышенный уровень содержания РЭА является маркером, который позволяет различать муцинозные и немуцинозные кисты, но он не информативен для дифференцирования доброкачественных и злокачественных кист.
Предельная концентрация РЭА ≥192–200 нг/мл дает приблизительно 80% точности для диагностирования муцинозной кисты (при высокой специфичности, но низкой чувствительности метода).
Молекулярный анализ кистозной жидкости как метод диагностики все еще развивается. Анализ мутаций гена KRAS более точно диагностирует муцинозные кисты, но не обязательно злокачественные кисты.
Анализ мутаций гена GNAS может быть полезным для дифференциации значительных муцинозных кист и медленно растущих кист, которые поддаются консервативному лечению.
Раковый антиген СА 19-9 в сыворотке крови является независимым прогностическим фактором злокачественности ВПМО, и если его уровень превышает 37 ед/л, то это связывают с повышенным риском развития инвазивной карциномы.
В литературе отмечают низкую специфичность ракового антигена CA 19-9, и это, вероятно, также связано с тем, что, к сожалению, большинство исследований включало тяжелую дисплазию и инвазивный рак в одну категорию «злокачественности».
Смотреть список литературы

Материал проверен экспертами Актион Медицина
Источник
Важность изучения кистозных опухолей обусловлена существенным их отличием по способам лечения и прогнозу, даже в случае их озлокачествления, от протоковой аденокарциномы ПЖ. В последние годы большинство патоморфологов и практикующих врачей стали рассматривать кистомы ПЖ. включая и злокачественные, как отдельную группу опухолей.
Обусловлено это тем, что вне зависимости от биологических особенностей и клинического течения кистомы характеризуются довольно специфичными признаками при лучевых методах исследования, а также хорошими результатами хирургического и комбинированного лечения.
Увеличение интереса к кистомам ПЖ привело к выделению принципиально разных по гистологической картине, биологическим особенностям, течению и прогнозу опухолей: внутрипротоковой папиллярной муцинозной и внутрипротоковой онкокистозной опухолей, солидной псевдопапиллярной опухоли, ацинарноклеточной цистаденомы, макрокистозной серозной цистаденомы, серозной олигокистозной плохо отграниченной опухоли, солидного варианта серозной цистаденомы, муцинозной ненеопластической кисты и др.
Кистомы ПЖ относительно редки, а ввиду большого количества их разновидностей сведения о заболеваемости той или иной опухолью существенно различаются. Отчасти это обусловлено и тем, что большинство имеющихся в настоящее время эпидемиологических данных получено из отдельных центров, прямо или косвенно занимающихся опухолями ПЖ, поэтому информация о встречаемости кистозных доброкачественных опухолей зависит от распределения различных типов опухоли по отношению друг к другу, а также по сравнению с солидными опухолями.
Этиопатогенез кистозных опухолей не известен. Крайне редко выявляют заболевания у нескольких родственников, однако тип наследования до сих пор не установлен. Средний возраст больных с кистомами ПЖ составляет 63 года, незначительно преобладают женщины (1,3:1). До 40% кисгом ПЖ протекают бессимптомно, большинство оказываются резектабельными и отличаются хорошим прогнозом. В тоже время, некоторые разновидности этих опухолей настолько уникальны, что мы сочли нужным остановиться на них подробнее.
Прежде чем привести современную классификацию кислом ПЖ, необходимо разобраться с терминологией.
• Кистома, или, более точно, кистозная опухоль — новообразование (добро- или злокачественная опухоль), представляющее собой истинную (с эпителиальной выстилкой) или ложную кисту (солидную опухоль с очагом распада крупных размеров).
• Псевдокиста — в основном осложнение острого или хронического панкреатита, реже аномалий развития; характеризуется отсутствием какой-либо опухолевой ткани и эпителиальной выстилки.
•Киста — полость с эпителиальной выстилкой без опухолевой ткани.
В XX в. различные авторы предлагали несколько систем для классификации кистом ПЖ. Открытия последних лет значительно изменили представления об этих опухолях, поэтому мы приводим только современную классификацию, основанную на гистопатологических и биологических особенностях всех известных в настоящее время кистозных опухолей ПЖ.
Выделяют ненеопластические эпителиальные опухоли (истинные кисты), ненеопластические неэпителиальные опухоли (паразитарные кисты), неопластические эпителиальные опухоли (цистаденомы) и неопластические неэпителиальные опухоли (шванномы с псевдокистозным компонентом).
Самая большая и наиболее важная группа — неопластические эпителиальные опухоли, подразделяется в зависимости от их биологических особенностей на злокачественные, пограничные и доброкачественные опухоли. Именно о последних двух типах мы и будем подробно говорить в этом разделе.
Классификация
• Неопластические эпителиальные опухоли.
— Доброкачественные:
• внутрипротоковая папиллярная муцинозная цистадеиома;
• муцинозная цистадеиома;
• серозная микрокистозная аденома;
• серозная олигокистозная плохо отграниченная аденома;
• солидная серозная аденома;
• цистаденомы, ассоциированные с синдромом Хиппеля — Ландау;
• ацинарноклеточная цистадеиома;
• доброкачественные нейроэндокринные опухоли с кистозным компонентом;
• кистозная тератома (дермоидная киста);
• эпидермоидная киста добавочной селезёнки;
• лимфоэпителиальные кисты.
— Пограничные:
• внутрипротоковая папиллярная пограничная муцинозная опухоль;
• муцинозная кистозная пограничная опухоль.
— Злокачественные:
• внутрипротоковая папиллярная муцинозная карцинома, инвазивная и неинвазивная;
• муцинозная цистаденокарцинома, инвазивная и неинвазивная;
• протоковая цистаденокарцинома;
• серозная цистаденокарцинома;
• ацинарноклеточная аденокарцинома;
• кистозная панкреатобластома;
• кистозно-солидная псевдопапиллярная опухоль;
• кистозные нейроэндокринные опухоли низкой степени злокачественности;
• вторичные (метастатические) эпителиальные кистозныс опухоли;
• редчайшие кистозные эпителиальные злокачественные опухоли (например, параганглиома).
• Неопластические неэпителиальные опухоли.
— Доброкачественные:
• кистозная лимфангиома;
• другие редчайшие неэпителиальные опухоли (например, шваннома с кистозным компонентом).
— Злокачественные (редчайшие неэпителиальные кистозные опухоли, например, цистосаркома).
• Ненеопластические эпителиальные опухоли:
— ретенционные кисты;
— муцинозные ненеопластические кисты;
— энтерогенные кисты;
— парадуоденальньте кисты;
— эндометриоидные кисты;
— врожденные кисты (например, внутрипанкреатическая киста общего жёлчного протока);
— кистозная гамартома.
• Ненеопластические неэпителиальные опухоли:
— псевдокисты;
— паразитарные кисты.
Маев И.В., Кучерявый Ю.А.
Опубликовал Константин Моканов
Источник
Лучевая диагностика муцинозной кистозной опухоли поджелудочной железы
а) Терминология:
1. Сокращения:
• Муцинозная кистозная опухоль поджелудочной железы (mucinous cystic neoplasm — MCN)
2. Синонимы:
• Муцинозное кистозное новообразование поджелудочной железы
• Муцинозная цистаденома/цистаденокарцинома
• Макроцитарная цистаденома/цистаденокарцинома
• Макроцитарная аденома
3. Определения:
• Кистозное разделенное перегородками новообразование, образованное муцин-продуцирующим эпителием и характерной стромой овариального типа, по степени злокачественности варьирующее от потенциально злокачественных новообразований до инвазивной карциномы
б) Визуализация:
1. Общая характеристика:
• Основные диагностические признаки:
о Толстостенное многокамерное кистозное образование, разделенное внутренними перегородками, и, иногда, имеющее узловатую стенку
• Локализация:
о Тело и хвост поджелудочной железы (чаще)
• Размер:
о Диаметр варьирует от 2 см до > 10 см
о Средний размер 8,7 см
2. УЗИ при муцинозной кистозной опухоли поджелудочной железы:
• УЗИ в черно-белом режиме:
о Четко отграниченное анэхогенное или гипоэхогенное образование, обычно локализующееся в теле или хвосте поджелудочной железы
о Однокамерное или многокамерное с эхогенными перегородками:
— Содержимое кисты может быть анэхогенным или эхогенным, содержать детрит ± солидный компонент
о Не сообщается с системой протоков поджелудочной железы
о Может содержать кальцинаты
о Узловатость стенки указывает на злокачественность новообразования:
— При малигнизации: возможна лимфаденопатия ± толстостенные кистозные новообразования печени
• Цветовая допплерография:
о Новообразование со слабо развитой сосудистой сетью
о Может окружать селезеночную вену или смещать близлежащие сосуды
• Изменения при УЗИ неспецифичны, необходимо дальнейшее обследование — КТ или МРТ
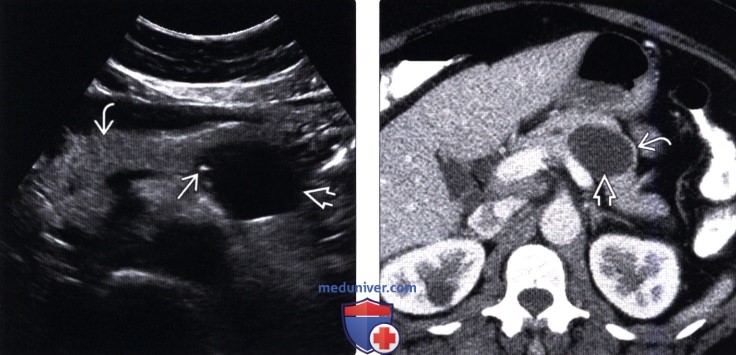
(Левый) На поперечном УЗ срезе брюшной полости в теле поджелудочной железы определяется четко отграниченное анэхогенное кистозное новообразование с единичными периферическими гиперэхогенными очагами. Обратите внимание на неизмененную поджелудочную железу.
(Правый) При КТ с контрастным усилением на аналогичной аксиальной томограмме в теле поджелудочной железы визуализируется кистозное образование овальной формы с контрастной капсулой. Внутри образования имеются перегородки, невидимые на КТ.
3. КТ при муцинозной кистозной опухоли поджелудочной железы:
• КТ с контрастным усилением:
о Хорошо отграниченное образование с ровными контурами
о Однокамерное или многокамерное кистозное новообразование с низким коэффициентом ослабления:
— Многокамерные образования обычно содержат до шести кистозных компонентов
— Каждое размером > 2 см
о Может наблюдаться кальциноз-перегородок или периферический криволинейный
о Контрастирование стенки кисты, интрамуральных узлов и внутренних перегородок
о Симптомы, указывающие на малигнизацию:
— Солидные интрамуральные узлы
— Толстые перегородки
— Утолщение стенки
4. МРТ при муцинозной кистозной опухоли поджелудочной железы:
• Т1-ВИ:
о Вариабельная интенсивность сигнала определяется содержимым кисты:
— Может быть гипоинтенсивной, изоинтенсивной или гиперинтенсивной при Т1 МРТ с подавлением жира в зависимости от белкового содержимого
о Гипоинтенсивные очаговые кальцинаты
• Т2-ВИ:
о Т2 гипоинтенсивные кисты с внутренними перегородками, дающими смешанный сигнал
о Т2 гипоинтенсивная капсула и кальцинаты
• Т1-ВИ с контрастным усилением:
о Контрастирование фиброзной стенки кисты на более поздних постконтрастных томограммах
о Симптомы, указывающие на малигнизацию
— Контрастирование перегородок и солидного компонента
• МР холангиопанкреатография:
о Проток поджелудочной железы может быть смещен или сдавлен опухолью
о Необходимо убедиться в отсутствии сообщения с протоком поджелудочной железы
5. Другие методы исследования:
• Эндоскопическое УЗИ:
о Высокое пространственное разрешение; возможно выявление внутренних перегородок, интрамуральных узлов и оценка толщины стенки
о Может использоваться как метод контроля при аспирации жидкости и биопсии солидного компонента, тем самым повышая диагностическую точность этих манипуляций по сравнению с КТ и МРТ
— Содержимое кисты:
Высокий уровень ракового эмбрионального антигена (СЕА) (<5 нг/мл фактически исключает муцинозную опухоль)
Низкий уровень амилазы (хотя может быть повышен)
При наличии злокачественной опухоли высокий уровень онкомаркера СА 19.9
Положительная окраска на муцин
6. Рекомендации по визуализации:
• Оптимальный метод визуализации:
о КТ или МРТ:
— Обеспечивают точную характеристику морфологии кисты
о Эндоскопическое УЗИ:
— Инвазивная методика
— Часто выполняется в комбинации с аспирацией жидкого содержимого кисты для уточнения диагноза
• Рекомендации по методике проведения исследования:
о КТ или МРТ следует выполнять с контрастным усилением:
— Двухфазный протокол исследования поджелудочной железы (поздняя артериальная и воротно-венозная фазы)
— Повышается детализация особенностей морфологии, в том числе внутренних перегородок и интрамуральных узлов
о МР холангиопанкреатография:
— Позволяет уточнять взаимоотношения новообразования и протока поджелудочной железы
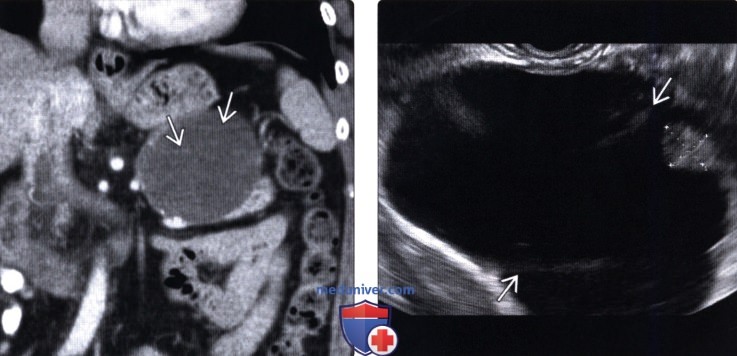
(Левый) При КТ с контрастным усилением на корональной томограмме в хвосте поджелудочной железы визуализируется четко отграниченное округлое кистозное образование с плохо различимыми внутренними перегородками.
(Правый) При эндоскопическом УЗИ в той же зоне выявлено крупное кистозное образование с внутренними перегородками и мелким интрамуральным узлом (метки измерителя), не видимыми при КТ.
в) Дифференциальная диагностика муцинозной кистозной опухоли поджелудочной железы:
1. Псевдокиста:
• Однокамерная анэхогенная или гипоэхогенная киста без перегородок и солидного компонента
• Могут определяться соустья с протоком поджелудочной железы
• Инфильтрация перипанкреатической жировой клетчатки
• Анамнез болезни отягощен по панкреатиту
2. Внутрипротоковая папиллярная муцинозная опухоль:
• Опухоль ветви протока: скопления мелких кист по типу виноградной грозди
• Сообщается с протоком поджелудочной железы
• Как правило, локализуется в головке или крючковидном отростке поджелудочной железы
3. Макрокистозный вариант серозной цистаденомы:
• Однокамерное кистозное новообразование, обычно локализующееся в головке поджелудочной железы
• Обычно обладает более тонкой неконтрастной трудно визуализируемой стенкой
4. Солидная псевдопапиллярная опухоль (solid pseudopapillary tumor — SPN):
• Крупное солидное и гетерогенно кистозное образование, обычно локализующееся в хвосте поджелудочной железы
• Кровоизлияние в ткань опухоли более характерно для солидной псевдопапиллярной опухоли; при муцинозной кистозной опухоли кровоизлияния наблюдаются редко
• Как правило, развивается у молодых женщин
5. Кистозная нейроэндокринная опухоль поджелудочной железы:
• Богато васкуляризованное образование, содержащее неконтрастные кистозные/некротические компоненты
• Могут быть множественными
• Может развиваться метастатическое поражение печени
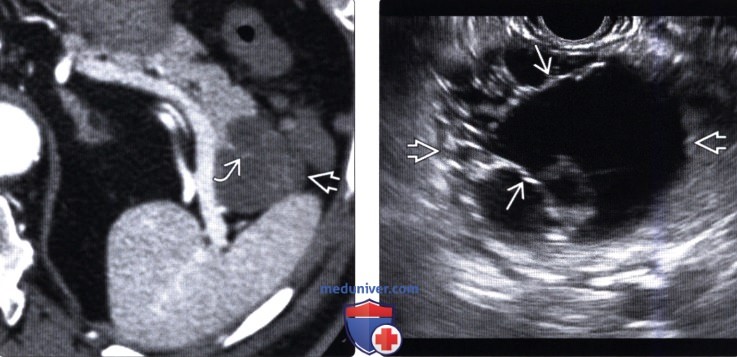
(Левый) При КТ с контрастным усилением на аксиальной томограмме в хвосте поджелудочной железы определяется четко отграниченное округлое кистозное образование с контрастными плохо различимыми внутренними перегородками.
(Правый) При эндоскопическом УЗИ в хвосте поджелудочной железы выявлено четко отграниченное многокамерное кистозное новообразование с внутренними перегородками.
г) Патология:
1. Классификация муцинозной кистозной опухоли поджелудочной железы:
• Опухоли этой группы включают в себя:
о Доброкачественная муцинозная цистаденома (72%)
о Пограничная муцинозная кистозная опухоль (10,5%)
о Муцинозная кистозная опухоль с карциномой in situ (5,5%)
о Муцинозная цистаденокарцинома (12%)
• Любая опухоль этой группы может перерождаться в инвазивную карциному
2. Макроскопические и хирургические особенности:
• Крупное образование с толстой фиброзной капсулой
• Муцин-содержащая кистозная полость:
о Может быть заполнена густой слизистой/прозрачной/зеленой/с примесью крови жидкостью
• Не сообщается с протоком поджелудочной железы
• В полость опухоли могут пролабировать солидные папиллярные выросты
3. Микроскопия:
• Кисты выстланы цилиндрическим муцин-продуцирующим эпителием на стромальном каркасе овариального типа:
о Строма овариального типа отличает муцинозную кистозную опухоль от внутрипротоковой папиллярной муцинозной опухоли (intraductal papillary mucinous neoplasm-IPMN), источником которой является строма протоков
• По степени злокачественности эпителий варьирует от доброкачественного до карциномы:
о В одном новообразовании зоны доброкачественных клеток могут соседствовать с участками ткани инвазивной карциномы
о По этой причине результаты биопсии, выполненной с целью дифференцировки доброкачественной опухоли от злокачественной, недостоверны
д) Клинические особенности:
1. Проявления муцинозной кистозной опухоли поджелудочной железы:
• Наиболее частые жалобы/симптомы:
о Зачастую бессимптомна
о Может проявляться болями в эпигастрии, наличием пальпируемого образования или припухлости
2. Демография:
• Возраст:
о Средний возраст: 50 лет
о Возрастные рамки: 20-82 лет
• Пол:
о М:Ж=1:20
3. Эпидемиология:
о 10% кистозных опухолей поджелудочной железы о 1 % новообразований поджелудочной железы
4. Течение и прогноз:
• Неизбежно перерождается в цистаденокарциному
• При отсутствии инвазивной карциномы резекция приводит к излечению
• Риск рецидива 0%
• При инвазивной муцинозной кистозной опухоли пятилетняя выживаемость составляет 75%
5. Лечение муцинозной кистозной опухоли поджелудочной железы:
• Все опухоли этой группы считаются хирургической патологией:
о Обычно встречаются в группе более молодых пациентов, отказ от операции требует регулярного выполнения дорогостоящих лучевых исследований высокого разрешения влечение многих лет
о Кроме того, лучевая диагностика и биопсия не позволяют достоверно исключить наличие инвазивного компонента
о Даже при доброкачественных новообразованиях имеется риск их озлокачествления
• Опухоли <4 см при отсутствии интрамуральных узлов:
о Возможно выполнение лапароскопического вмешательства
о Возможно выполнение резекций с сохранением паренхимы (например, средней панкреатэктомии) и дистальной панкреатэктомии с сохранением селезенки
• Наблюдение показано престарелым ослабленным неоперабельным пациентам
е) Диагностическая памятка:
1. Следует учесть:
• Необходимо дифференцировать от других кистозных новообразований поджелудочной железы
• В качестве дополнительных методов исследования выполняются эндоскопическое УЗИ и аспирация содержимого кисты
2. Советы по интерпретации изображений:
• Крупное округлое солитарное имеющее капсулу одно- или многокамерное кистозное объемное образование с контрастными стенкой и внутренними перегородками
ж) Список использованной литературы:
1. Khashab МА et al: Should we do EUS/FNA on patients with pancreatic cysts? The incremental diagnostic yield of EUS over CT/MRI for prediction of cystic neoplasms. Pancreas. 42(4):71 7-21, 2013
2. Sahani DV et al: Diagnosis and management of cystic pancreatic lesions. AJR Am J Roentgenol. 200(2):343-54, 2013
3. Dewhurst CE et al: Cystic tumors of the pancreas: imaging and management. Radiol Clin North Am. 50(3):467-86, 2012
4. Tanaka M et al: International consensus guidelines 2012 for the management of IPMN and MCN of the pancreas. Pancreatology. 12(3): 183-97, 2012
5. Sakorafas GH et al: Primary pancreatic cystic neoplasms revisited: part II. Mucinous cystic neoplasms. Surg Oncol. 20(2):e93-101, 2011
6. Reddy RP et al: Pancreatic mucinous cystic neoplasm defined by ovarian stroma: demographics, clinical features, and prevalence of cancer. Clin Gastroenterol Hepatol. 2(11):1026-31, 2004
— Также рекомендуем «УЗИ, КТ серозной цистаденомы поджелудочной железы»
Редактор: Искандер Милевски. Дата публикации: 9.11.2019
Источник