Общий желчный проток и протоки поджелудочной железы открываются в
Оглавление темы «Желчный пузырь. Желчные протоки.»:
- Желчный пузырь. Топография желчного пузыря. Проекции желчного пузыря. Синтопия желчного пузыря.
- Брюшинный покров желчного пузыря. Кровоснабжение желчного пузыря. Иннервация желчного пузыря. Лимфоотток от желчного пузыря.
- Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Желчные протоки. Топография желчных протоков. Общий печеночный проток. Пузырный проток. Общий желчный проток.
Выходящие из печени правый и левый печеночные протоки в воротах печени соединяются, образуя общий печеночный проток, ductus hepaticus communis. Между листками печеночно-дуоденальной связки проток спускается на 2—3 см вниз, до места соединения с пузырным протоком. Позади него проходят правая ветвь собственной печеночной артерии (иногда она проходит впереди протока) и правая ветвь воротной вены.
Пузырный проток, ductus cysticus, диаметром 3—4 мм и длиной от 2,5 до 5 см, выйдя из шейки желчного пузыря, направляясь влево, впадает в общий печеночный проток. Угол впадения и расстояние от шейки желчного пузыря могут быть самыми разными. На слизистой оболочке протока выделяют спиральную складку, plica spiralis [Heister], играющую определенную роль в регулировании оттока желчи из желчного пузыря.
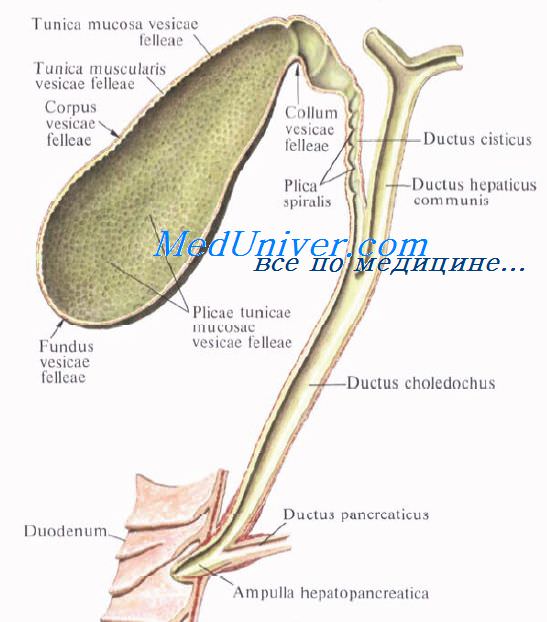
Общий желчный проток, ductus choledochus, образуется в результате соединения общего печеночного и пузырного протоков. Он располагается сначала в свободном правом крае печеночно-дуоденальной связки. Слева и несколько кзади от него располагается воротная вена. Общий желчный проток отводит желчь в двенадцатиперстную кишку. Его длина составляет в среднем 6—8 см. На протяжении общего желчного протока выделяют 4 части:
1) супрадуоденальная часть общего желчного протока идет до двенадцатиперстной кишки в правом крае lig. hepatoduodenale и имеет протяженность 1—3 см;
2) ретродуоденальная часть общего желчного протока длиной около 2 см располагается позади верхней горизонтальной части duodenum примерно на 3—4 см правее привратника желудка. Выше и слева от него проходит воротная вена, ниже и справа — a. gastroduodenalis;
3) панкреатическая часть общего желчного протока длиной до 3 см проходит в толще головки поджелудочной железы или позади нее. В этом случае проток прилегает к правому краю нижней полой вены. Воротная вена лежит глубже и пересекает панкреатическую часть общего желчного протока в косом направлении слева;
4) интерстициальная, конечная, часть общего желчного протока имеет длину до 1,5 см. Проток прободает заднемедиальную стенку средней трети нисходящей части двенадцатиперстной кишки в косом направлении и открывается на вершине большого (фатерова) сосочка двенадцатиперстной кишки, papilla duodeni major [Vater]. Сосочек расположен в области продольной складки слизистой оболочки кишки. Чаще всего конечная часть ductus choledochus сливается с протоком поджелудочной железы, образуя при вхождении в кишку печеночно-поджелудочную ампулу, ampulla hepatopancreatica [Vater].
В толще стенки большого дуоденального сосочка ампулу окружают гладкие кольцевые мышечные волокна, образующие сфинктер печеночно-поджелудочной ампулы, m. sphincter ampullae hepatopancreaticae.
Учебное видео анатомии желчного пузыря, желчных протоков и треугольника Кало
Скачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь.
— Также рекомендуем «Брюшная часть пищевода. Топография брюшной части пищевода. Угол Гиса.»
Источник
Хоть поджелудочная железа и желчный пузырь – это отдельные звенья желудочно-кишечного тракта, но между ними есть тесная взаимосвязь. Чаще всего патология одного органа приводит к проявлениям заболевания у другого. К примеру, желчнокаменная болезнь зачастую вызывает панкреатит.
Поэтому нужно знать, как расположены органы, как они влияют друг на друга, а также как избежать серьезных патологий этих органов.
Месторасположение и связь
Эти органы располагают недалеко друг от друга. Однако не это самое главное, важно то, что желчный проток совместно с главным протоком поджелудочной железы соединяется в полости двенадцатиперстной кишки.
Желчный проток на пути к кишке пронизывает головку поджелудочной, где и сливается с ее протоком, и соединенные вместе, они открываются в стенке двенадцатиперстной кишки.
Но есть и такие патологии развития, когда протоки не сливаются в один. Открываются, но просто один рядом с другим – двумя отверстиями, расположенными на Фатеровом соске.
Функциональная связь
Поджелудочная железа и ЖП «трудятся» на благо общего дела. Ведь поджелудочную можно считать самой ответственной железой за пищеварение.
Кроме нее есть и другие железы, участвующие в пищеварении: в толще желудка, тонкого и толстого кишечника, а также слюнные. Вырабатываемые ферменты нужны для расщепления: белков, углеводов, жиров, которые поступают вместе с пищей.
Процесс расщепления и переваривания как раз и происходит в двенадцатиперстной кишке. Ведь в нее поступают ферменты ПЖ по главному протоку. Но большинство из веществ поступает в кишку в неактивном состоянии.
Ферменты становятся активными только в двенадцатиперстной кишке, а происходит это при помощи желчи. Но почему стенки кишки не перевариваются? Потому что она имеет дополнительную защиту от агрессивных воздействий секрета поджелудочной и желчного.
Оттого только в двенадцатиперстной кишке должны открываться протоки двух органов, и только в ней должно начинаться переваривание пищи.
Взаимоотношение между этими двумя органами колоссальное и очень тесное, которое направлено на обеспечение единой функции.
Поэтому не стоит лишний говорить о том, что патология одного органа сказывается на состоянии другого органа. Поэтому ЖКБ может легко вызвать болезнь поджелудочной железы.
Диагностика и различия патологий
Болезни поджелудочной железы, а также желчного пузыря очень схожи по клиническим проявлениям. Они дают болевые ощущения в области под правым ребром.
Причем боли появляются после чрезмерных нарушений в питании: алкогольные напитки, жирные, жареные продукты способны вызвать неприятные ощущения даже в незначительном количестве.
Кроме того, физические непомерные нагрузки могут породить боли в области правой половины живота, которые будут распространяться в плечо, и даже руку. Но при панкреатите неприятные ощущения чаще носят опоясывающий характер.
При патологиях появляются симптомы диспепсии:
- отрыжка;
- чувство изжоги;
- тошнота, доходящая до рвоты;
- вздутие.
Клиника имеет проявления астенического синдрома:
- повышенная утомляемость;
- невозможность концентрации;
- отсутствие чувства сна;
- выраженная слабость.
Ограничить проявления одной патологии от другой бывает почти невозможно из-за общности клинических проявлений, которые можно связать с патологией поджелудочной железой, а также желчного пузыря.
Существенные признаки патологии поджелудочной железы:
- панкреатический понос – учащенный жидкий стул серенького оттенка со смрадным запахом, содержащий остатки непереваренных продуктов;
- повторяющая рвота без улучшения;
- различные боли в абдоминальной области.
Отличительными признаками аномалии желчного пузыря становятся:
- портальная гипертензия;
- зуд кожи;
- желтушный оттенок кожи, слизистых;
- гиперплазия селезенки, характеризующаяся анемией, тромбоцитопенией и лейкопенией;
- скопление жидкости в брюшной полости.
Но одной симптоматики мало для того, чтобы выставить диагноз. Стоит проверить все функции этих органов у пациента.
Показатели диагностики
Чтобы исключить такую патологию, как новообразования нужно провести следующие обследования:
- УЗИ;
- КТ или МРТ;
- допплерография печеночных сосудов;
- спленопортография – рентген с введением контраста в портальные сосуды.
Данные методики позволяют оценить функциональное состояние тканей органов, определить наличие включений: камней, полипов, других формирований.
Лабораторная диагностика также включает большой набор показателей, которые стоит использовать для верификации «диагноза»:
- общий билирубин (фракции – прямой/непрямой);
- холестерин;
- диастаза мочи;
- амилаза крови;
- показатели общего анализа крови;
- щелочная фосфатаза;
- глюкоза крови;
- общий белок (альфа, бета, гамма фракции глобулинов);
- показатели коагулограммы.
Учитывая жалобы, анамнез, данные физикального осмотра и тяжесть состояния врач подберет спектр индивидуальных исследований. И только на основе принятых результатов могут назначить какие-либо медикаментозные средства или находиться решение о других способах терапии.
Лечение
Желчный пузырь – это орган, который выполняет вспомогательную функцию, поэтому при присутствии конкрементов, а также развитии патологии (гангренозное или флегмонозное поражение), совмещенной с панкреатитом, стоит выполнить холецистэктомию.
Иначе появление желчи в поджелудочной железе может привести к панкреонекрозу – это угрожающее жизни состояние, которое может привести к смерти.
Поэтому рано начатая операция гарантирует минимальные риски развития панкреонекроза. После хирургического вмешательства двенадцатиперстная кишка приобретает себе функции ЖП – при этом желчь, формируемая печенью, поступает сразу в кишку. И этот процесс становится постоянным и независящим от приема пищи.
Поэтому, слизистая ДПК страдает ежеминутно, что приводит к дисфункции микрофлоры в петлях кишечника. Это явление проявляется поносами или запорами, и также могут способствовать развитию панкреатита.
Если же удаляется ПЖ или ее пораженная часть, то пациенту прописывается заместительная терапия: ферменты и инсулин понижающие препараты. Дозировку должно подбирать только врач-эндокринолог или гастроэнтеролог, потому что каждый случай болезни уникален.
Терапия
Применение медикаментозной терапии может затягиваться на годы, а, может, и всю жизнь. Но, кроме этого, нужно придерживаться строгой диеты: при недостаточности инсулина – диета №9, при ферментативной недостаточности – диета №5.
Но чтобы отгородиться от пожизненного приема лекарств, а также тяжелых последствий – нужно строго соблюдать диету, оберегать здоровье и полностью отказаться от пагубных привычек. И ввести в привычку регулярно обращаться к врачу.
Осложнения
Любой сбой в работе одного органа может приводить к развитию новых болезней. Так, острый панкреатит может спровоцировать такие осложнения:
- внутреннее кровотечение в результате язвы желудка или ДПК;
- тромбоз сосудов;
- сухой плеврит, дыхательная недостаточность;
- пневмония;
- печеночная недостаточность;
- ишемическая болезнь сердца;
- хроническая болезнь почек;
- реактивные психозы;
- тахикардия;
- гнойные скопления в брюшине;
- заражение крови;
- перитонит.
Отклонения желчного пузыря сопровождаются:
- гнойное образование;
- перфорация стенок органа;
- излитие воспалительного экссудата в брюшину;
- перитонит;
- сепсис;
- острое воспаление поджелудочной железы.
Патологии двух органов могут приводить к развитию рака, нарушению функционирования соседних органов, рубцеванию стенок органов на месте дефекта от секрета железы. Впоследствии, это приводит к некрозу (отмиранию ткани), что нарушает химические реакции во всем организме.
Профилактика
Осложнения, как правило, развиваются на фоне лечения, которое «а-ля назначил сам себе», или из-за запоздалого обращения к специалистам.
Поэтому терапевт и гастроэнтеролог должны стать любимыми врачами, которых посещать нужно раз в полгода при наличии любых жалоб и раз в год, если абсолютно ничего не беспокоит.
Но чтобы избежать болезней, этих двух органов, нужно придерживаться следующего:
- избегать стрессовых ситуаций;
- отказаться от пагубных привычек;
- правильно питаться;
- привнести физическую активность в повседневные будни;
- регулярно отдыхать;
- чередовать отдых и работу;
- полюбить пешие прогулки и закаливание;
- проходить регулярную диспансеризацию.
Но и людей, ведущих здоровый образ жизни, могут настигать патологии ЖКТ. Тут нужно всегда помнить: своевременный визит к врачу – залог успешного лечения.
Но почему-то люди склонны игнорировать проблемы со стороны пищеварения, а ведь патологии поджелудочной железы и ЖП лучше лечатся на ранней стадии, а также быстрее начатое лечение значительно снижает риск развития осложнений.
Не стоит длительно терпеть болевые ощущения или горечь во рту, отрыжку и любые другие проявления дисфункции ЖКТ. Ведь все это все может привести к осложнениям – коме, инвалидности, смерти.
Источник

Протоки поджелудочной железы – это система крупных коллекторов, образованных протоками первого порядка, впадающими в основной выводной канал. В свою очередь, они сформированы из протоков меньшего диаметра. Благодаря им, происходит транспортировка ферментов панкреатического сока, выделяемого секреторными клетками ацинусов в просвет тонкой кишки, куда открывается проток поджелудочной железы. Образовавшиеся в железе энзимы попадают в двенадцатиперстную кишку через основной (вирсунгов) проток в месте фатерова сосочка ДПК благодаря сфинктеру Одди.
Общие сведения о протоковой системе ПЖ
Система выводных протоков ПЖ начинается в ацинусах: мелкие выводные канальцы долек объединяются в более крупные, которые выходят из долей (каждая из них состоит из нескольких долек) и впадают в общий выводной проток. Он тянется через всю железу прямолинейно, начинаясь в хвосте и заканчиваясь в головке органа. Там к вирсунгову каналу присоединяется добавочный проток — санториниев. Его название происходит от имени итальянского анатома Д. Санторини, обнаружившего и описавшего его. Затем главный выводной канал соединяется с общим желчным протоком (холедохом).

Проток поджелудочной железы впадает в ДПК через большой фатеров сосочек тонкой кишки. Впадение санториниева канала в ДПК в 40% происходит отдельно от главного выводного протока. Он выводится через ее малый сосок, который находится на 2 см выше фатерова. Описаны случаи, когда дополнительный проток отсутствует.
Санториниев и вирсунгов каналы соединяются между собой широкой сетью анастомозов. Дренажная система главного протока имеет рассыпное или магистральное строение:
- магистральное: имеет примерно 30−34 мелких протоков, впадающих в вирсунгов, они располагаются на расстоянии 5 мм;
- рассыпное: 55−60 протоков на расстоянии 1−2 мм между собой.
Анатомия протоков
Протоки ПЖ и желчного пузыря выводят ферменты в составе панкреатического секрета в просвет ДПК. Существует 4 типа анатомической локализации конечных отделов панкреатического и желчного протоков:
1 тип − отмечен в 55% случаев: вирсунгов и общий желчный проток (холедох) объединяются в одну ампулу, которая выходит через фатеров сосок благодаря сфинктеру Одди.
2 тип − (33%): оба выводных канала соединяются в непосредственной близости от сфинктера Одди без образования общей ампулы.
3 тип − (4%): каждый проток входит в просвет кишки раздельно, независимо от другого, через большой и малый фатеровы соски.
4 тип − (8%): оба канала объединяются на значительном расстоянии от большого фатерова соска.
Что такое вирсунгов проток?
Автор открытия общего выводного канала ПЖ — немецкий анатом Иоганн Вирсунг. Главный канал ПЖ носит его имя — вирсунгов проток. Он прямолинейно располагается вдоль всей железы, в ее толще от хвоста до головки. Образован множественными слившимися дольковыми протоками. В самой головке вирсунгов проток повторяет ее форму и делает изгиб.

Длина главного канала ПЖ — 16−23 см, размер его просвета в хвосте — 1 мм, к головке увеличивается до 3−4 мм. Он хорошо визуализируется во время осмотра при проведении УЗИ.
Форма вирсунгова протока индивидуальна:
- дугообразная;
- S-образная;
- коленообразная.
В головке ПЖ в главный проток впадает дополнительный выводящий канал. На конце вирсунгова канала располагается сфинктер Одди, открывающийся в просвет ДПК. Основной проток контролирует и регулирует выделение энзимов в составе поджелудочного сока в тонкую кишку.
Патологии протоков ПЖ
Изменение строения и отклонения в структуре протоков являются аномалиями развития. Но описана и приобретенная патология.
Генетические дефекты могут вызвать раздвоение общего канала: он разделяется на две ветви.
К основной патологии протоков относятся:
- стеноз;
- расширение;
- обструкция;
- воспаление.
В паренхиме ПЖ развивается кистозный фиброз — из-за застоя и изменения жидкости.

При сужении протоков участки, предшествующие стенозу, расширяются, что приводит к застою в них. При расширении вирсунгова протока в этом месте создается повышенное давление.
Закупорка главного протока — основная причина развития панкреатита. Встречается закупорка мелких каналов и их расширение за местом стеноза — в них создается повышенное давление.
Причины и симптоматика
Норма протока установлена: у него должны быть гладкие стенки, а просвет — чистым, без конкрементов. При патологии протока поверхность его внутренних стенок становится неровной – в дальнейшем это ухудшает его состояние. Для выявления таких изменений на УЗИ нужно визуализировать не только головку ПЖ, но и весь билиарный тракт.
К причинам расширения протоков относятся:
- злокачественное образование головки ПЖ или ампулы фатерова сосочка ДПК — это сопровождается механической желтухой;
- камни, перекрывающие проходимость общего поджелудочного протока, которые часто сочетаются с желчными камнями и дилятацией (расширением) холедоха;
- хронический воспалительный процесс в ПЖ;
- стриктуры, развившиеся после операций (частичной панкреатэктомии, резекции по Уипплу).

При развитии опухоли или образовании конкрементов симптоматика отсутствует до тех пор, пока образование не увеличивается до 4 см. Это повышает опасность заболевания и сложность диагностики: лишь при достижении внушительных объемов опухоль или камень начинает нарушать функционирование органа. Как правило, рак ПЖ выявляется на 3 или 4 стадии, когда новообразование уже активно разрастается в жизненно важных органах и сосудах, что делает невозможным его полное удаление. Шансы на выживаемость в таких случаях крайне низкие.
Поскольку в процесс вовлекается и общий желчный проток, соединяющийся в большинстве случаев в области головки ПЖ с вирсунговым протоком, одним из первых признаков является желтуха. По механизму развития она — обтурационная, механическая. Развивается холецистит. В дальнейшем образуются конкременты, которые могут забивать желчный пузырь и его протоки. Патологический процесс усиливается, забитый камнями пузырь воспаляется и трансформируется в желчнокаменную болезнь (ЖКБ).
Помимо желтухи, появляются другие симптомы:
- боль различной интенсивности в левом подреберье с иррадиацией в поясницу;
- снижение аппетита и быстрое снижение веса;
- тошнота, рвота, дискомфорт в желудке при приеме пищи — поскольку желудок, печень, тонкая кишка и толстая (ободочная) и другие пищеварительные органы граничат с ПЖ и вовлекаются в патологический процесс;
- жажда, общая слабость, резкое снижение трудоспособности.
По медицинской статистике, камни в протоках развиваются редко, но входят в список патологии ПЖ. Они могут возникать самостоятельно или быть результатом панкреатита. Если же камень сформировался в вирсунговом канале, в месте его локализации возникает обструкция, повышается внутрипротоковое давление. Ферменты не отводятся в ДПК, под давлением ретроградно попадают в ткани железы, и начинается процесс аутолиза — самопереваривания. Паренхима железы разрушается — развивается панкреонекроз, происходит массовая гибель клеток ПЖ. Это соответствует тяжелому панкреатиту с высокой летальностью. Консервативная терапия неэффективна. Лечение проводится хирургическим путем.
Диагностика
Диагностика осуществляется с помощью лабораторных и инструментальных методов исследования.

К лабораторным относится определение биохимических анализов:
- диастаза крови и мочи;
- трансаминазы (АЛТ, АСТ, ГГТ), билирубин, общий белок и фракции;
- копрограмма – анализ кала.
Помимо этого, применяются:
- УЗИ органов брюшной полости и забрюшинного пространства;
- ЭФГДС – эзофагодуоденоскопия;
- КТ или МРТ;
- ангиография ПЖ;
- лапароскопическая диагностика.
Самый простой метод функциональной диагностики — УЗИ. Если смотреть ПЖ полностью, от головки к хвосту — заметно изменение диаметра главного общего протока: просвет канала увеличивается в размерах. Также можно четко увидеть прилегающие к нему паренхиматозные органы, определить увеличение или уменьшение размеров самой железы и главного протока, определить патологические образования в виде кист, конкрементов, опухолей, оценить плотность и однородность тканей. Воспаление в паренхиме органа может значительно повысить его плотность, а также толщину стенок протоков. В таком случае вирсунгов проток и изменения в нем могут не визуализироваться, и для уточнения диагноза необходимо провести дополнительные методы исследования.

ФГДС позволяет с помощью специального оптического прибора оценить состояние слизистой пищевода, желудка, луковицы ДПК, обнаружить сужение ДПК при кольцевидной ПЖ.
Для получения послойных срезов назначается МРТ — самый точный способ детального изучения вирсунгова протока.
Лечение
Бессимптомные аномалии протоков ПЖ не требуют лечения. Терапия патологии выводных каналов ПЖ сводится к коррекции заболеваний, которые вызвали изменения в протоках или их осложнения. Она зависит от тяжести заболевания и объема поражения ПЖ. Применяются консервативные и оперативные лечебные методы.
Всем пациентам с функциональными нарушениями ПЖ в плане комплексной терапии назначается диета № 5п по Певзнеру. Она исключает из употребления жирную, жареную, острую, копченую, соленую еду. В период обострения заболеваний пищеварительного тракта, возникших из-за ферментных нарушений, пищу рекомендуется принимать небольшими порциями 5−6 раз в день. Еда должна быть приготовлена на пару, ее необходимо варить или тушить, но не жарить. Необходимо включать достаточное количество легкоусвояемых белков (нежирное мясо, рыба), много клетчатки (каши, обработанные термически и измельченные фрукты и овощи).

Назначается заместительная ферментная и, при необходимости, сахароснижающая терапия при нарушении углеводного обмена.
В условиях отделения реанимации используется группа препаратов, оказывающих антисекреторное действие, — ингибиторы протеаз. Они ингибируют секрецию ферментов поджелудочной железой — Контрикал, Трасилол, Гордокс. Пантрипин. В последнее время их роль в лечении снизилась, а применение ограничено из-за высоких побочных действий — выраженных аллергических реакций, которые по тяжести и опасности превышают терапевтический эффект.
Помимо этого, терапия состоит из комплекса мероприятий, способствующих восстановлению функциональной деятельности пищеварительных органов. Для этого используются:
- спазмолитические, холинолитические, анальгетические препараты для купирования болевого симптома;
- новокаиновая блокада при боли высокой интенсивности;
- искусственный соматотропин − гормон роста (Октреоцид, Сандостатин), для снижения выработки ферментов;
- ингибиторы протонной помпы при повышенной кислотности желудочного сока, который значительно усиливает синтез ферментов поджелудочной железы;
- антибактериальные препараты для лечения или профилактики инфекции в сочетании с противомикробным препаратом (Метронидазол);
- антигистаминные препараты;
- мочегонные при отеке ПЖ.
Аномалии развития протоков
Аномалии протоков — это отклонение от нормы их анатомического строения или функциональной деятельности. Аномалии выводных каналов ПЖ бывают:
- врожденными;
- приобретенными.
К аномалиям, которые имеются при рождении, относятся:
- отсутствие санториниева выводного канала;
- раздельное впадение в тонкую кишку вирсунгова и дополнительного протока;
- кистозные изменения протоков;
- кольцевидная ПЖ, у которой проток имеет форму петли;
- спиральная ПЖ (общий канал железы также спиралевидный);
- добавочная ПЖ.

Приобретенные аномалии включают кистозно-фиброзный панкреатит, развивающийся, преимущественно, у младенцев. Это чаще всего связано с атрезией – патологическим недоразвитием или полным отсутствием каналов, в результате которой возникают кистозные образования. Отсутствие или резко уменьшенное количество канальцев приводит к тому, что ферменты не поступают в кишку, и их количество в кишечном соке резко снижено. Это вызывает нарушение процессов переваривания и всасывания в кишечнике питательных веществ. Такое состояние постепенно приводит:
- к низкому набору веса младенца при хорошем аппетите;
- к постепенному истощению ребенка без видимых причин;
- к отставанию в росте;
- к кишечной непроходимости.
Если ребенок родился с аномалией, представленной кольцевидной ПЖ, в течение всей жизни она может не проявляться никакими клиническими признаками. Иногда обнаруживается случайно при детальном обследовании только в преклонном возрасте. Проток ПЖ в таких случаях образует петлю. Неправильное развитие заключается в том, что ткани ПЖ опоясывают нисходящую часть ДПК, постепенно со временем суживая ее просвет. При этом неполное развитие протоков приводит к застою в антральном отделе желудка и, как следствие, к нарушению работы в луковице ДПК. На этом фоне развиваются:
- язвенная болезнь желудка или ДПК;
- желчнокаменная болезнь.

Установлено также, что развитие всех ацинозных желез, к которым относится и ПЖ, и слюнные (в том числе — подъязычная), протекает одинаково. Существует связь между врожденной патологией этих желез. Иногда встречается врожденное расширение холедоха — общего желчного протока — с дальнейшим развитием воспалительного процесса — холангита.
Причины возникновения аномалий
Причины аномального развития протоков в большинстве случаев неизвестны. Чаще всего их вызывают:
- генетические изменения;
- неблагоприятные факторы, которым подвергается беременная женщина: курение, алкоголь, наркотики, а также влияние облучения, высокой температуры;
- инфекции у женщины в период беременности: краснуха, герпес, листериоз (поражает иммунные ткани и печень) и другие;
- постоянные стрессовые ситуации;
- употребление запрещенных для беременных лекарственных препаратов.
Из-за несвоевременной диагностики и отсутствия адекватного лечения изменения в протоках ПЖ постепенно могут привести к нарушению процессов пищеварения и необратимым последствиям в тканях органа. Чтобы этого избежать, необходимо внимательно относиться к своему здоровью, отказаться от вредных привычек, правильно питаться, избегать стрессов и при плохом самочувствии обращаться к специалистам, не занимаясь самолечением.
Список литературы
- Бершаденко Д.Д., Грачев Е.А. Окклюзия протоковой системы поджелудочной железы. Хирургия. 1997 г. №9 стр. 54–59.
- Парсонс Т. Анатомия и физиология. Справочник под редакцией К.С. Артюхиной. М. АСТ: Астрель 2003 г.
- Свиридов А.И. Анатомия человека. Учебник. К. Высшая школа 2001 г.
- Федюкович Н.И. Анатомия и физиология человека: учебное пособие. 2-е издание. Ростов-на-Дону Феникс 2002 г.
- Лойт А.А., Звонарев Е.Г. Поджелудочная железа: связь анатомии, физиологии и патологии. Клиническая анатомия. №3 2013 г.
- Максименков А.Н. Хирургическая анатомия живота. Л. Медицина 1972 г.
Источник



