Ожирение клеток печени и поджелудочной железы
Ожирение печени или поджелудочной железы относится к достаточно опасным патологиям, способным значительно подорвать здоровье человека. Многие связывают такое явление только с чрезмерным употреблением алкоголя, что далеко не всегда соответствует действительности. Заболевание может коснуться любого человека при сочетании определенных факторов.
Такое заболевание, как ожирение печени и поджелудочной железы, имеет хороший прогноз на восстановление функций этих органов, но при своевременном выявлении патологии и проведении эффективного лечения. При запущенной форме болезнь может вызвать серьезные последствия, в том числе развитие цирроза или хронического гепатита. Все это указывает на важность выявления болезни на ранней стадии.
Что представляет собой это заболевание?
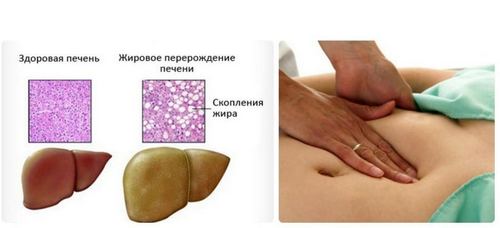 Ожирение печени, или жировой гепатит (гепатоз) печени, представляет собой патологию, вызванную заменой печеночной ткани жировой структурой. Накопительная жировая болезнь печени (НЖБП) является рефлексивной реакцией печени на воздействие токсинов и некоторых патогенных факторов, связанных с заболеваниями и аномальными процессами в организме. НЖБП относится к стеатозам, которые могут вызывать ожирение и других органов, в том числе поджелудочной железы. Ожирение печени — жировая инфильтрация печени.
Ожирение печени, или жировой гепатит (гепатоз) печени, представляет собой патологию, вызванную заменой печеночной ткани жировой структурой. Накопительная жировая болезнь печени (НЖБП) является рефлексивной реакцией печени на воздействие токсинов и некоторых патогенных факторов, связанных с заболеваниями и аномальными процессами в организме. НЖБП относится к стеатозам, которые могут вызывать ожирение и других органов, в том числе поджелудочной железы. Ожирение печени — жировая инфильтрация печени.
Жировой гепатит (как и стеатоз поджелудочной железы) — это процесс накопления простых жиров и перерождения нормальных клеток органа в жировые клетки в результате концентрации триглицеридов в гепатоцитах. Это явление возникает из-за того, что организм направляет в печень все проникшие в кровь токсины, которые там и превращаются в простые жиры. Но при избыточном их поступлении часть жиров не успевает выводиться и концентрируется в органе. Перерождение клеток ведет к функциональным нарушениям органа, что, в свою очередь, усиливает процесс.
В целом ожирение печени (или поджелудочной железы) представляет хронический, но обратимый процесс дистрофии органа. Однако если его не остановить, то жировой гепатит печени приводит к развитию фиброза, а потом и цирроза.
Виды и стадии
 С учетом этиологии гепатит жировой имеет две основные формы: алкогольный гепатози неалкогольная жировая болезнь печени (НАЖБП). Алкогольная форма болезни обусловлена чрезмерным употреблением алкоголя и отравлением других токсинов, воздействие которых может усиливаться наследственным фактором. Неалкогольная жировая болезнь печени возникает при нарушении обменных процессов и других аномалиях без участия алкогольных или иных токсинов.
С учетом этиологии гепатит жировой имеет две основные формы: алкогольный гепатози неалкогольная жировая болезнь печени (НАЖБП). Алкогольная форма болезни обусловлена чрезмерным употреблением алкоголя и отравлением других токсинов, воздействие которых может усиливаться наследственным фактором. Неалкогольная жировая болезнь печени возникает при нарушении обменных процессов и других аномалиях без участия алкогольных или иных токсинов.
По степени тяжести проявления жировой гепатит подразделяется на 4 стадии:
- Начальная стадия (стадия 0): наблюдается появление небольших объемов жира в отдельных клетках печени (поджелудочной железы).
- Стадия 1: небольшое ожирение печени — заметные накопления жира в отдельных клетках.
- Стадия 2: ожирение большинства клеток, но с разной степенью (от микроскопических частичек жира до крупных концентраций).
- Стадия 3: диффузное развитие ожирения с крупными скоплениями и появление внеклеточного ожирения, формирование жировых кист.
Причины недуга
 Причины накопления жира в печени зависят от типа заболевания. При алкогольном гепатозе к патологии приводят алкогольные токсины, поступающие в печень в слишком большом количестве. Аналогичное явление наблюдается и при других токсических отравлениях, когда орган не справляется с избытком токсинов. Чаще всего алкогольное воздействие усиливается наследственной предрасположенностью, в результате чего на генетическом уровне заложена аномальная чувствительность к таким токсинам. К другим провоцирующим факторам зарождения алкогольного гепатоза причисляются наличие вирусов гепатита С, приводящее к дополнительным воспалительным реакциям, излишний вес тела, избыток железа, неправильное питание.
Причины накопления жира в печени зависят от типа заболевания. При алкогольном гепатозе к патологии приводят алкогольные токсины, поступающие в печень в слишком большом количестве. Аналогичное явление наблюдается и при других токсических отравлениях, когда орган не справляется с избытком токсинов. Чаще всего алкогольное воздействие усиливается наследственной предрасположенностью, в результате чего на генетическом уровне заложена аномальная чувствительность к таким токсинам. К другим провоцирующим факторам зарождения алкогольного гепатоза причисляются наличие вирусов гепатита С, приводящее к дополнительным воспалительным реакциям, излишний вес тела, избыток железа, неправильное питание.
Неалкогольная жировая болезнь печени может наблюдаться даже у совершенно непьющих людей и чаще всего появляется у людей в возрасте 25-40 лет. Наиболее вероятная причина — нарушение обменных процессов. В группе повышенного риска находятся люди с избыточной массой или больные сахарным диабетом. Часто неалкогольная жировая болезнь печени отмечается при существенном повышении холестерина и инсулинорезистентности. Гепатит этого типа могут вызывать окислительные стрессы. К провоцирующим факторам относятся наличие вирусов гепатита, прием некоторых медицинских препаратов, заболевания печени аутоиммунного характера, плохое питание, недоедание.
К особой категории относятся беременные женщины. У них жировой гепатит печени (как и ожирение поджелудочной железы) является достаточно частым явлением, что, скорее всего, связано с гормональными изменениями в организме.
Симптомы болезни
На начальных стадиях жировой гепатит может длительный срок протекать совершенно бессимптомно, а выявить его можно с помощью УЗИ при профилактических обследованиях. В течение первой стадии жирная печень проявляется через колебания уровня ферментов АлАТ и АсАТ. Начинается вялый воспалительный процесс.
На второй стадии жировой гепатит проявляет более явные симптомы: ощущение тяжести в области подреберья и дискомфорт в животе с правой стороны, увеличение печени, уплотнение печеночных тканей с усилением эхогенности при УЗИ, уменьшение скорости кровяного потока в сосудах печени, потемнение кожи на шее и в зоне подмышек.
Прогрессирующая болезнь наиболее явные симптомы проявляет на стадии 3. К характерным признакам относятся тошнота постоянного характера, болевые ощущения под ребрами и в животе справа, чувство распирания в правом боку, нарушение пищеварительной функции, потеря аппетита и похудение.
Диагностика
Лечение гепатоза начинается после проведения комплексной диагностики заболевания. Первичный диагноз ставится на основании результатов УЗИ печени (поджелудочной железы). При таком исследовании определяются увеличение органа, диффузное усиление эхогенности, а на тяжелых стадиях — зернистость паренхимы. Подтверждение диагноза и дифференцирование болезни производятся с помощью компьютерной и магнитно-резонансной томографии. При необходимости получения полной картины состояния печени может быть проведена ее биопсия.
Лечение
Жировой гепатит печени лечится комплексно (с применением медикаментозной терапии, фитотерапии, физиотерапевтических методов).
Важным условием выздоровления является оптимизация образа жизни: повышение активности, физических нагрузок, прогулки на свежем воздухе, соблюдение необходимой диеты (диета №5).
 Специальная диета
Специальная диета
Лечение ожирения печени основано на поддержании диеты с увеличением содержания в продуктах белка и веществ, способных растворять печеночный жир (крупы, творог), но при строгом ограничении животных жиров. К запрещенным продуктам относятся жирное молоко, сливки, сыры, сдобы и белый хлеб, сладости, макаронные изделия, майонез, колбасы, маргарин, лимонады и газированные напитки. Категорически запрещен алкоголь. Не следует употреблять жареные блюда и рекомендуется ограничить потребление сахара.
Упор в питании стоит сделать на овощи с желчегонным действием (капуста, морковь, тыква), белковую пищу (мясные и рыбные тушеные блюда). Очень полезны кефир, простокваша. Следует увеличить потребление жидкости (более 2 л в сутки). Питание должно быть частым, но дробным.
Медикаментозная терапия
Лечение гепатоза включает в себя назначение препаратов, стабилизирующих функцию печени и восстанавливающих ее ткани. Основными лекарственными средствами считаются фосфолипиды (эссливер, эссенциале форте, берлитион), сульфоаминокислоты (таурин, метионин), гепатопротекторы на растительной основе (карсил, экстракт артишока), витамины антиоксидантной направленности (токоферол, ретинол), препараты на базе селена, витамины В.
Источник

При нарушении обмена веществ, неправильном питании, сбое в работе органа может развиться ожирение поджелудочной железы. Это состояние чревато развитием панкреонекроза, раковых заболеваний. Вначале заметить изменения сложно из-за невыраженных симптомов. В комплекс диагностики включают анализ крови, УЗИ и прочие методы. Подробнее об ожирении поджелудочной железы, его проявлении и лечении читайте далее в нашей статье.
Что такое панкреатический стеатоз
Накопление жира в ткани поджелудочной железы называется стеатозом, или жировой дистрофией органа. Можно встретить и такой диагноз – неалкогольная жировая болезнь. Такое состояние часто сопровождает ожирение, сахарный диабет 2 типа и метаболический синдром (сочетание ожирения, избытка холестерина, глюкозы в крови, гипертонии).
Это объясняется тем, что поджелудочная железа вырабатывает фермент для расщепления жира – липазу. Именно она первой контактирует в тонком кишечнике с пищевыми продуктами, содержащими липиды. С ее помощью жиры превращаются в глицерин и жирные кислоты. Также в панкреатическом соке содержится сода (бикарбонат натрия), который создает щелочную среду для работы липазы.
Панкреатический стеатоз
Если с пищей поступает слишком много жира, то в результате образуется большое количество свободных жирных кислот. Под их действием:
- возникает воспаление ткани с последующим замещением ее на жировую;
- нарушается выделение инсулина и чувствительность к нему, появляется инсулинорезистентность;
- клетки железы испытывают нехватку энергии, происходит снижение их активности, нужной липазы образуется все меньше.
В повреждении органа также участвуют и другие биологически активные соединения, выделяемые в избытке жировой тканью – интерлейкин 6, лептин, адипонектин, фактор некроза опухолей.
Рекомендуем прочитать статью об УЗИ поджелудочной железы ребенку. Из нее вы узнаете о показаниях к проведению УЗИ поджелудочной железы ребенку, подготовке к исследованию, особенностях проведения УЗИ ребенку, а также о
нормах в показателях и отклонениях, их причинах.
А здесь подробнее об УЗИ поджелудочной железы.
Причины ожирения поджелудочной железы
К состояниям, при которых увеличивается риск жировой инфильтрации (пропитывания ткани жиром) органа, относятся:
- избыточная масса тела, особенно отложение жира на животе;
- нарушение обмена углеводов – сахарный диабет 2 типа, преддиабет, метаболический синдром;
- наследственные болезни с изменением всасывания в тонком кишечнике или образованием неполноценной липазы;
- отложение железа (гемохроматоз) в поджелудочной железе, частые переливания крови, передозировка железосодержащих препаратов;
- избыток кортизола при заболеваниях надпочечников, длительном применении синтетических аналогов (например, лечение Преднизолоном);
- вирусные инфекции – ВИЧ, гепатит В, реовирусные болезни (кишечный грипп);
- хронический воспалительный процесс в поджелудочной железе (панкреатит), печени (гепатит), желчном пузыре (холецистит), двенадцатиперстной кишке (дуоденит);
- длительное, чаще бесконтрольное, применение медикаментов, снижающих уровень холестерина, соматостатина, гормональных препаратов, биодобавок для похудения.
Установлены также факторы риска стеатоза поджелудочной железы:
- неправильное питание с употреблением жирной пищи, преимущественно мяса, недостаток овощей и фруктов в меню, переедание;
- голодание, строгие неполноценные диеты, особенно однообразные белковые, кетогенная;
- подростковый период и пожилой возраст пациентов;
- регулярный прием алкоголя;
- мужской пол;
- курение;
- избыток триглицеридов, холестерина в крови;
- ожирение, болезни поджелудочной железы, сахарный диабет, инсулинорезистентность у близких родственников;
- низкая физическая активность.
Симптомы нарушений в работе органа
Трудность выявления этой болезни состоит в том, что в большинстве случаев жалобы пациенты не предъявляют. Бессимптомное течение особенно характерно на ранних стадиях развития стеатоза, когда он еще полностью излечивается.
В дальнейшем под действием вялотекущего воспалительного процесса и дистрофии (истощения резервов) возникает:
- боль в подложечной области, отдающая в спину. Ее интенсивность умеренная или слабая, усиливается при приеме жирной пищи, появляется обычно через 30-45 минут после еды;
- тошнота, реже позывы на рвоту;
- урчание в животе, вздутие желудка;
- чередование поносов и запоров или учащение стула.
Обычно отмечается повышение веса тела, увеличение объема талии, тогда как при типичном панкреатите больные худеют. Из сопутствующих диагнозов нередко обнаруживают:
- артериальную гипертензию;
- ишемическую болезнь сердца (стенокардия);
- ожирение печени;
- атеросклеротический ишемический колит, энтерит (приступы боли в животе из-за недостатка притока крови к кишечнику);
- застой желчи (холестаз);
- ксантоматоз (жировые бляшки) на коже верхнего века, сгиба локтя, лица, шеи;
- мелкие сосудистые аневризмы – красные капельки на теле (расширенные капилляры, не исчезающие при надавливании).
Чем грозит ожирение при неправильной работе поджелудочной
Воспаление в тканях железы на фоне жировой инфильтрации трудно поддается лечению. Со временем на его месте формируется фиброз – разрастаются волокна соединительной ткани. На этой стадии изменения становятся необратимыми, а выделение ферментов и гормонов (инсулина, глюкагона) стремительно снижается. Это сопровождается нарушением переваривания пищи, потерей веса, признаками витаминной недостаточности, тяжелыми поносами, ухудшением течения диабета.
Избыток жиров может привести к закупориванию сосудов и протоков, развитию острого панкреатита и разрушению органа – панкреонекрозу.
Стеатоз поджелудочной железы вызывает и трансформацию (перерождение) нормальных клеток в раковую опухоль. При этом важной особенностью этой патологии является то, что риск рака выше, если ожирение возникло у подростка или в молодом возрасте.
Диагностика стеатоза
Критериями постановки диагноза являются:
- внешние признаки ожирения, индекс массы тела (масса/квадрат роста в метрах) выше 27-30;
- в крови – избыток холестерина, триглицеридов, глюкозы. Снижена активность амилазы, повышена гамма-глутамилтранспептидаза. При воспалении обнаруживают высокие показатели лейкоцитов, СОЭ, активности амилазы;
- тест толерантности к глюкозе – преддиабет, диабет;
- УЗИ – увеличен размер, диффузные изменения: неравномерная, неоднородная структура, уменьшена зернистость, расплывчатый внешний контур. Панкреатический проток чаще расширен. Нередко одновременно имеется стеатоз печени;
- КТ или МРТ – плотность поджелудочной железы на 20-30 единиц ниже селезенки, есть прослойки жира между дольками. Можно обнаружить распространенный тип жировой инфильтрации или ограниченное скопление жира в теле и хвосте;
- тонкоигольная биопсия необходима при очаговых отложениях жира для отличия их от опухоли.
Лечение ожирения поджелудочной железы
Главное условие – это снижение веса. Для этого назначается низкокалорийное питание (дефицит в 500 ккал от рассчитанного), физические нагрузки не менее 45 минут в день. При отсутствии болевого синдрома и нарушений пищеварения терапия направлена на нормализацию обмена углеводов (лечение диабета, преддиабета), жиров (средства для снижения холестерина), улучшение оттока желчи.
При признаках панкреатической недостаточности (боли, вздутие живота, неустойчивый стул) и выраженных обменных нарушениях назначают медикаменты:
- снижающие кислотность – Омез, Контролок;
- ферменты с содержанием липазы в микросферах – Креон, Пангрол, Эрмиталь;
- гиполипидемические (Крестор, Трайкор) до устойчивого снижения холестерина, нормализации соотношения липидов;
- сорбенты – Энтеросгель, Полисорб, Атоксил;
- пробиотики для нормализации микрофлоры – Линекс, Хилак форте;
- для повышения реакции тканей на инсулин – Метформин, Янувия;
- антиоксиданты – витамин Е, Берлитион, Мексидол;
- гепатопротекторы для улучшения функции печени – Эссенциале, Гепабене, Цитраргинин;
- спазмолитики при болях – Но-шпа, Риабал, Бускопан;
- сосудистые средства – Микардис, Престариум.
В тяжелых случаях проводятся сеансы очищения крови при помощи плазмафереза, внутривенное введение Гепарина и инсулина короткого действия для усиления активности липазы.
Диета для восстановления работы органа
Медикаментозная терапия неэффективна без изменений питания. Помимо необходимости низкокалорийного рациона, рекомендуется:
- исключить из меню жирное мясо, субпродукты, консервы, все колбасные изделия, мясные деликатесы;
- полностью отказаться от алкоголя в любом виде, напитков с красителями, ароматизаторами;
- ежедневно нужно съедать не менее 400 г овощей и 200 г фруктов, 30 г орехов или семечек (не жареных и без соли);
- использовать полезные продукты – тыква, морковь, облепиха, абрикосы, кабачки, цветная капуста и брокколи, каши на воде, салаты из огурцов, зелени, свежий творог до 5% жирности, кисломолочные напитки;
- проводить кулинарную обработку отвариванием в воде, на пару, запекать в духовке, под запретом находится обжаривание и тушение с жиром;
- готовить вегетарианские первые блюда;
- допускается нежирное мясо и отварная рыба 1-2 раза в день по 100-150 г, на гарнир подходят отварные овощи, при отсутствии воспалительного процесса – свежие в виде салата с растительным маслом.
При избыточном весе, нарушенной толерантности к углеводам или сахарном диабете из рациона полностью исключают сахар, сладости, мучные изделия, сладкие фрукты, мед. Если имеется сопутствующая артериальная гипертензия, то ограничивается поваренная соль до 3-5 г в день. В случае одновременного жирового поражения печени важно отказаться от острых, пряных блюд, покупных соусов, копченостей, консервированной пищи.
Рекомендуем прочитать статью об МРТ поджелудочной железы. Из нее вы узнаете о показаниях к МРТ поджелудочной железы, ограничениях к назначению, когда назначают с контрастом и что может выявить обследование.
А здесь подробнее о гормоне соматотропин.
Ожирение поджелудочной железы возникает при избыточном поступлении жира с пищей, повышенном весе тела, обменных нарушениях. На ранних стадиях жировая инфильтрация протекает малосимптомно. При значительном отложении липидов возникает недостаточность выделения ферментов, гормонов. У больных повышается риск панкреонекроза, раковых опухолей.
Для постановки диагноза назначают анализы крови, УЗИ и томографию. Лечение предусматривает диетотерапию и прием медикаментов.
Полезное видео
Смотрите на видео о связи между раком поджелудочной железы и ожирением:
Источник
Поджелудочная железа представляет собой железистый орган, длина которого не превышает 7 см. Местом расположения данного анатомического образования являются глубокие отделы брюшной полости. При попадании пищевых компонентов в человеческий организм, функцией этого органа является выработка специализированных ферментов, которые должны расщепить углеводы, белки и жиры.
Еще одной (эндокринной) функцией этой анатомической структуры является выработка гормона инсулина, ответственного за утилизацию глюкозы в организме. На фоне таких хронических заболеваний, как сахарный диабет и панкреатит, нередко развивается так называемое ожирение поджелудочной железы. Это тяжелое патологическое состояние нуждается в своевременной диагностике с последующим квалифицированным лечением.
Характеристики состояния
Ожирение или липоматоз поджелудочной железы характеризуется замещением железистых клеток органа жировыми элементами. Эти аномальные изменения кардинально сказываются на функциональном состоянии поджелудочной железы, приводя к развитию необратимых процессов в организме.

Далеко не у всех людей, страдающих хронической формой панкреатита или сахарного диабета, развивается жировая дистрофия данного органа. Данное патологическое состояние нередко возникает на фоне ожирения печени и других органов. На основании клинических данных, полученных в результате прикладных исследований, были выделены предрасполагающие факторы, способствующие формированию липоматоза. К таким факторам относят:
- Регулярное употребление алкогольных напитков;
- Ранее перенесенный острый панкреатит или его хроническая форма;
- Наследственная предрасположенность к заболеваниям пищеварительной системы;
- Избыточная масса тела;
- Хроническая форма гепатита или сахарный диабет;
- Дефицит гормонов щитовидной железы.
Присутствие одного или нескольких факторов не говорит о том, что у человека с вероятностью в 100% сформируется жировая дистрофия поджелудочной железы или печени, однако отсутствие подобных обстоятельств существенно уменьшает риск формирования патологий.
Симптомы
Для жировой дистрофии ткани поджелудочной железы характерно длительное бессимптомное течение, не сопровождающееся какими-либо клиническими проявлениями. Чаще всего эту патологию обнаруживают в ходе плановых профилактических осмотров посредством ультразвукового исследования органов брюшной полости. Говорить о появлении характерной клинической картины можно в том случае, если 1/3 часть паренхимы железы замещается жировой тканью.

Характерные клинические проявления болезни напрямую связанны с такими факторами, как механическое давление окружающих здоровых тканей, а также функциональные расстройства в самой железе. Если у человека развилось ожирение поджелудочной железы, то симптомы имеют следующий вид:
- Разлитая боль в области живота;
- Тошнота и рвота, не приносящая облегчения;
- Расстройства стула в виде диареи. Кроме того, в испражнениях человека могут наблюдаться маслянистые вкрапления (стеаторея);
- Повышенное газообразование в кишечнике;
- Дискомфорт и тяжесть в области эпигастрия и левого подреберья.
На фоне структурных изменений в паренхиме органа, страдает не только ее экзокринная составляющая, но и эндокринная. Ещё одним характерным признаком жирового поражения органа является резкий скачок показателей глюкозы в крови.
Если жировые клетки формируют так называемые группы, то данное патологическое состояние осложняется доброкачественной опухолью — липомой. Это новообразование не несет в себе потенциальной опасности, так как оно не склонно к стремительному прогрессированию и метастазированию.
Стадии липоматоза
Степени запущенности патологического процесса при липоматозе оцениваются исходя из процентного соотношения железистой и жировой ткани в паренхиме органа. В данном случае выделяют такие стадии заболевания:
- Первая стадия. О начальном развитии болезни можно говорить в случае процентного содержания жировой ткани не более 30%;
- Вторая стадия. Когда болезнь находится в самом разгаре, при второй степени липоматоза наблюдается около 60% жировой ткани;
- Третья стадия. В данном случае речь идет о массивном жировом поражении, при котором процентное содержание липидных клеток составляет более 60% от общей массы паренхимы органа.
Диагностика
В случае подозрения на формирование жировой дистрофии органа, каждому пациенту назначают ряд диагностических мероприятий, позволяющих удостовериться в правильности предварительного диагноза. С целью подтверждения диагноза назначаются такие методики исследования:

- Общий клинический анализ крови и мочи;
- Ультразвуковое исследование поджелудочной железы, которое может выявить признаки высокой эхогенности органа;
- Эндоскопическое исследование протоков железы;
- Магнитно-резонансная томография органов брюшной полости. Эта методика исследования дает возможность выявить участки замещения паренхимы органа жировой тканью. Кроме того, благодаря магнитно-резонансной томографии можно дифференцировать липоматоз поджелудочной железы и злокачественные новообразования.
После того как пациенту был выставлен достоверный диагноз, медицинские специалисты выполняют подбор методик коррекции данного патологического состояния.
Особенности питания
Человек, страдающий ожирением данного органа, должен придерживаться таких пищевых рекомендаций, которые не оказывали бы негативного влияния на состояние органа. Лечебно-профилактическая диета в данном случае предусматривает употребление ненасыщенных жирных кислот, которые содержатся в растительных маслах. Если липоматоз протекает в комбинации с сахарным диабетом, то в рационе должно присутствовать минимальное количество углеводной пищи. Основным принципом лечебной диеты при липоматозе поджелудочной железы является исключение из рациона тех продуктов питания, которые замедляют акт пищеварения и усиливают интенсивность воспалительной реакции в паренхиме органа. С этой целью рекомендовано отказаться от употребления таких продуктов:

- Жирные и жареные блюда;
- Алкогольные напитки;
- Острые блюда, приправы и специи;
- Кондитерские изделия и свежая выпечка;
- Соленая пища и соусы.
Человеку с данным заболеванием рекомендовано питаться дробно, малыми порциями по 5-6 раз в день. Вечерний прием пищи должен осуществляться не позднее, чем за 2 часа до отхода ко сну. Для того чтобы не нагружать поджелудочную железу, рекомендовано воздержаться от горизонтального положения после приёма пищи в течение 60-120 минут. Кроме пищевых рекомендаций, диета при липоматозе поджелудочной железы предусматривает соблюдение питьевого режима. Речь идет об употреблении не менее 2,5 л жидкости в сутки. С целью поддержания водного баланса в организме, рекомендовано употреблять обыкновенную и минеральную сульфатно-магниевую воду. Положительный эффект на состояние органа оказывают отвары таких растений, как цветки календулы, полынь, шиповник и бессмертник. Снятию нагрузки на орган способствует употребление кисломолочных продуктов с низким процентом жирности.
Лечение и профилактика
Если у человека диагностировано ожирение ткани поджелудочной железы, лечение этой болезни включает в себя как консервативные, так и оперативные методики. Полностью устранить данное патологическое состояние невозможно, однако комплексная работа над состоянием поджелудочной железы может существенно улучшить общие функциональные показатели органа. Диетические рекомендации и отказ от употребления алкоголя помогут нормализовать массу тела и стабилизировать обменные процессы в организме. Отдельных средств от данной болезни не существует. Для устранения характерных клинических проявлений заболевания, пациентам с подобным диагнозом назначают такие лекарства:

- Метоклопрамид. Это лекарственное средство успешно борется с такими характерными симптомами, как тошнота и рвота;
- Ибупрофен, используемый в качестве анальгетиков при выраженном болевом синдроме;
- Мебеверин. Назначение данного лекарственного медикамента вызвано необходимостью купирования кишечных спазмов;
- Панкреатин. Этот ферментативный препарат содержит биологически активные соединения, способствующие расщеплению белков жиров и углеводов, тем самым нормализуя пищеварение;
- Лоперамид. У людей, страдающих липоматозом, нередко наблюдаются расстройства стула в виде диареи. Таблетки Лоперамид назначаются с целью устранения этого симптома.
Если ожирение поджелудочной сопровождается гипофункцией щитовидной железы или сахарным диабетом, то пациенту назначают соответствующие лекарственные медикаменты гормональной и негормональной природы. Выраженный терапевтический эффект оказывают санаторно-курортные методики лечения, включающие аппликации из лечебных грязей, а также прием внутрь лечебных минеральных вод. За весь курс лечения, пациенту необходимо регулярно наблюдаться у специалиста гастроэнтеролога, а также проводить ультразвуковое исследование поджелудочной железы для оценки состояния в динамике. Подробную информацию о том, как лечить жировую дистрофию печени и поджелудочной железы, можно получить в ходе врачебной консультации.
Хирургические методики коррекции липоматоза заключаются в оперативном устранении очагов скопления жировой ткани в паренхиме органа. Эти методики не являются панацеей от ожирения поджелудочной железы, так как жировая ткань имеет склонность к обратному накоплению с последующей трансформацией в соединительную ткань.
Профилактические мероприятия, целью которых является предотвращение развития жировой дистрофии органа, заключаются в реализации таких незамысловатых правил:
- Соблюдение элементарных диетических рекомендаций, ограничивающих употребление жареной, острой и жирной пищи. Блюда с повышенной калорийностью рекомендовано заменять салатами из свежих овощей или фруктов, а также кисломолочными продуктами;
- Контроль показателей массы тела и профилактика ожирения;
- Умеренная двигательная активность и профилактика гиподинамии;
- Отказ от употребления алкоголя и табакокурения;
- Своевременное лечение хронических заболеваний органов пищеварительной системы и обмена веществ.
С учётом запущенности патологического процесса, симптомы и лечение липоматоза могут отличаться.
Источник



