Патология поджелудочной железы патофизиология
Панкреатит — это воспаление поджелудочной железы, связанное с повреждением ее экзокринной части. Клинические проявления заболевания варьируют от слабовыраженного и ограниченного процесса до жизнеугрожающего острейшего воспаления, а течение заболевания — от транзиторных атак до утраты функции железы.
При остром панкреатите в случае устранения его причины возможно восстановление ткани поджелудочной железы. При хроническом панкреатите происходит необратимая утрата экзокринной части паренхимы поджелудочной железы.
Острый панкреатит — обратимое повреждение паренхимы поджелудочной железы, связанное с воспалением. Острый панкреатит встречается относительно часто, ежегодная заболеваемость им в западных странах составляет 10-20 случаев на 100 тыс. населения, при этом 80% наблюдений острого панкреатита связано с патологией желчных протоков и алкоголизмом.
Желчные камни обнаруживают в 35-60% наблюдений острого панкреатита, однако только у 5% пациентов с желчекаменной болезнью развивается панкреатит. Доля острого панкреатита, вызванного чрезмерным употреблением алкоголя, варьирует от 65% в США до 20% в Швеции и до 5% и менее в Южной Франции и Великобритании. Соотношение мужчин и женщин в группе с заболеваниями желчных протоков составляет 1:3, а в группе с алкоголизмом — 6:1.

Реже острый панкреатит вызывают:
— обструкция протоков поджелудочной железы. Причинами обструкции (помимо камней) могут быть периампуллярные опухоли (рак поджелудочной железы), холедохоцеле, разделенная поджелудочная железа (спорные данные), сладж-синдром желчного пузыря и паразитарные заболевания (особенно аскаридоз и хлонорхоз, вызываемый С. sinensis);
— лекарственные средства (более 85 наименований, например фуросемид, азатиоприн, 2′,3′-дидезоксииносин, эстрогены);
— инфекции (особенно эпидемический паротит);
— метаболические расстройства (например, гипертриглицеридемия, гиперпаратиреоз), сопровождающиеся гиперкальциемией;
— ишемическое повреждение при шоке, тромбозе сосудов, эмболии и васкулитах;
— травма (тупая травма живота или ятрогенное повреждение во время хирургического вмешательства либо при эндоскопической ретроградной холангиопанкреатографии);
— наследственные дефекты генов, кодирующих синтез панкреатических ферментов и их ингибиторов, включая зародышевые мутации гена PRSS1, кодирующего катионоактивный трипсиноген, и гена SPINK1.
Наследственный панкреатит. У 10-20% пациентов с острым панкреатитом невозможно обнаружить ни один из известных этиологических факторов. Несмотря на то что в таких случаях используют термин «идиопатический панкреатит», новые данные позволяют предположить, что иногда панкреатит имеет генетическую причину. Таким образом, генетические нарушения, ассоциированные с развитием панкреатита, заслуживают особого внимания.
Наследственный панкреатит характеризуется рецидивирующими тяжелыми приступами воспаления поджелудочной железы и обычно манифестирует в детском возрасте. Большинство случаев обусловлено зародышевой мутацией гена PRSS1. Такие мутации нарушают работу основного механизма, препятствующего самоперевариванию ткани поджелудочной железы, путем повреждения участка в гене PRSS1, ответственном за расщепление (инактивацию) трипсина самим трипсином. При наличии такой мутации трипсин становится резистентным к расщеплению другими молекулами трипсина.
И если даже небольшое количество такого трипсина активируется в поджелудочной железе, оно может активировать и другие пищеварительные проферменты, что приводит к развитию панкреатита. Для выработки устойчивого к расщеплению трипсина достаточно даже одного мутантного аллеля гена, т.е. такая форма наследственного панкреатита является аутосомно-доминантной.
Ген SPINK1 кодирует синтез панкреатического секреторного ингибитора трипсина, который подавляет действие трипсина, помогая предотвратить самопереваривание ткани поджелудочной железы активированным трипсином. Наследственные инактивирующие мутации гена SPINK1 также могут привести к развитию панкреатита. Эта форма наследственного панкреатита является аутосомно-рецессивной, т.к. для ее развития должны быть инактивированы оба аллеля гена.
Компьютерная томография: срезы пациентов с острым панкреатитом. Тело и хвост поджелудочной железы увеличены.
Видны следы жидкости в переднем околопочечном пространстве. Обнаружены различия в уменьшении жидкости в левом переднем околопочечном пространстве и подкожном жире.
Найдено крошечное скопление жидкости в теле поджелудочной железы. Жидкость инфильтрирует клетчатку левого переднего околопочечного пространства.
а) Морфология. Морфологическая картина острого панкреатита варьирует от незначительного воспаления и отека до выраженного распространенного некроза и обширных кровоизлияний. Основные виды повреждений:
(1) повышение проницаемости капилляров, приводящее к отеку;
(2) жировой некроз под действием липолитических ферментов;
(3) острое воспаление;
(4) разрушение паренхимы поджелудочной железы под действием протеолитических ферментов;
(5) разрушение кровеносных сосудов с кровоизлияниями.
Степень выраженности каждого из этих повреждений зависит от продолжительности и тяжести патологического процесса.
При легкой форме — остром интерстициальном панкреатите — наблюдаются незначительная воспалительная инфильтрация, интерстициальный отек и небольшие участки жирового некроза в ткани и жировой клетчатке поджелудочной железы. Жировой некроз является результатом ферментативной активности липазы. Высвобождающиеся жирные кислоты, взаимодействуя с ионами кальция, образуют нерастворимые соли, которые придают жировым клеткам вид голубых гранул.
При более тяжелой форме — остром некротизирующем (деструктивном) панкреатите — некрозу подвергаются ацинарная и протоковая ткани и островки Лангерганса. Повреждение сосудов может привести к кровоизлияниям в паренхиму поджелудочной железы. При макроскопическом исследовании в ткани поджелудочной железы выявляются красновато-черные участки кровоизлияний в сочетании с желтовато-белыми участками жирового некроза. Участки жирового некроза также могут быть в сальнике и брыжейке кишки, а также за пределами брюшной полости, например в подкожно-жировой клетчатке.
В большинстве наблюдений в брюшной полости содержится серозная, слегка мутная, с коричневатым оттенком жидкость, в которой можно обнаружить капли жира, образовавшиеся в результате действия ферментов на жировую ткань.
При самой тяжелой форме — геморрагическом панкреатите — некроз паренхимы сопровождается массивными кровоизлияниями в ткань железы.
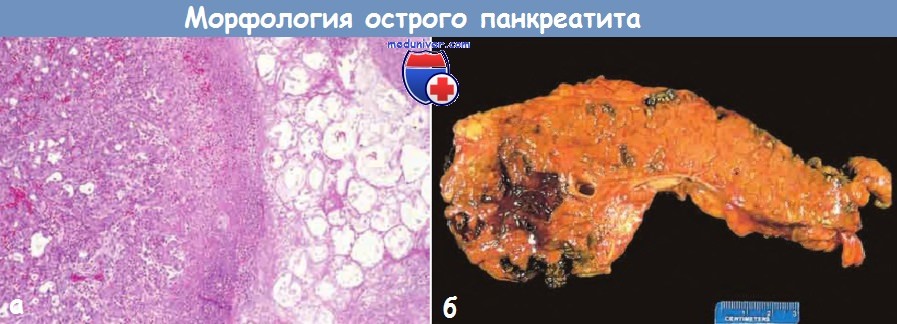
а — Острый панкреатит.
Микроскопическая картина участка жирового некроза (справа)
и очагов некроза паренхимы поджелудочной железы (в центре).
б — Острый панкреатит. Поджелудочная железа рассечена продольно.
На срезе определяются темные участки кровоизлияний в области головки железы,
а также бледная зона жирового некроза в перипанкреатической жировой клетчатке (вверху слева).
б) Патогенез. Морфологические изменения при острых формах панкреатита всегда предполагают самопереваривание ткани поджелудочной железы под действием преждевременно активированных панкреатических ферментов. Эта гипотеза подтверждается наличием наследственных форм панкреатита. Далее основное внимание будет уделено различным формам часто встречающегося приобретенного острого панкреатита.
Как уже обсуждалось, панкреатические ферменты, включая трипсин, синтезируются в форме неактивных проферментов. Если трипсин активируется преждевременно, то он может активировать другие проферменты, такие как профосфолипаза и проэластаза, которые затем повреждают жировые клетки и разрушают эластические волокна кровеносных сосудов соответственно. Трипсин также преобразует прекалликреин в активную форму, таким образом запуская систему кининов, а путем активации фактора XII (фактора Хагемана) — систему коагуляции и систему комплемента. За счет этого происходит усиление воспаления и прогрессирование тромбоза мелких сосудов, что может приводить к гиперемии и разрыву сосудов с уже поврежденной стенкой. Таким образом, аномальная активация трипсиногена является важным пусковым механизмом в развитии острого панкреатита.
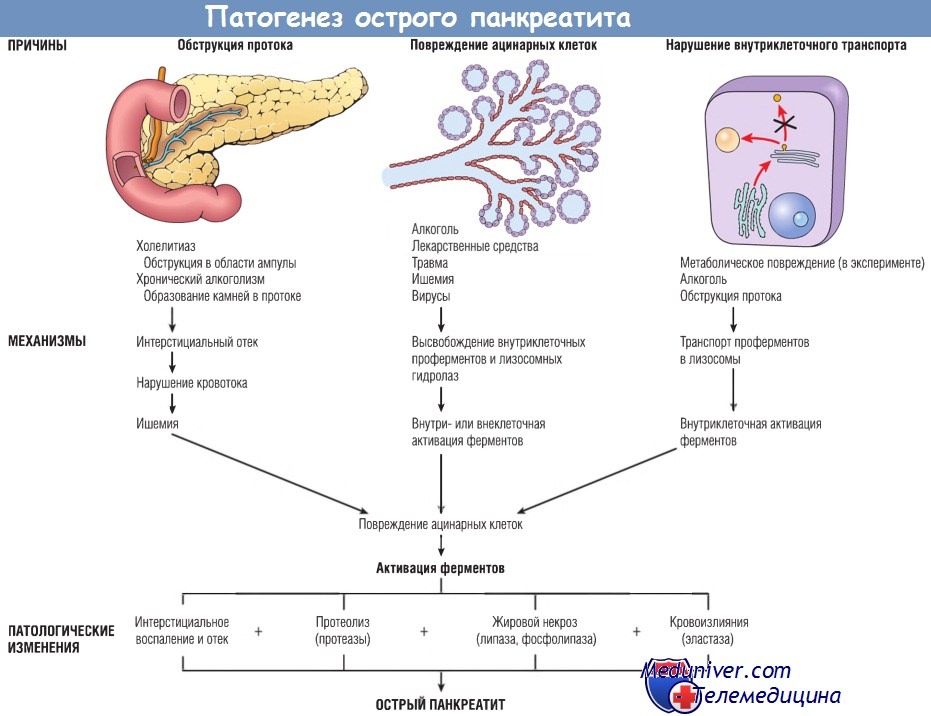
Механизмы, посредством которых происходит преждевременная активация панкреатических ферментов, до конца не ясны, однако есть данные о трех путях такой активации:
1. Обструкция протока поджелудочной железы. Желчные камни и сладж-синдром желчного пузыря в области ампулы фатерова сосочка могут приводить к повышению давления во внутрипанкреатических протоках, что сопровождается накоплением богатой ферментами жидкости в межуточной ткани железы. Поскольку липаза — один из немногих ферментов, секретирующихся в активной форме, это может приводить к появлению очагов жирового некроза. Затем поврежденные ткани, периацинарные миофибробласты и лейкоциты начинают высвобождать провоспалительные цитокины, включая IL-1b, IL-6, TNF, фактор активации тромбоцитов и субстанцию Р, которые запускают очаговый воспалительный процесс и вызывают интерстициальный отек путем повышения проницаемости капилляров. Отек может нарушить локальный кровоток, что станет причиной сосудистой недостаточности и ишемического повреждения ацинарных клеток.
2. Первичное повреждение ацинарных клеток. Этот механизм играет роль в патогенезе острого панкреатита, вызванного некоторыми вирусами (например, вирусом эпидемического паротита), лекарственными средствами и травмой поджелудочной железы, а также в патогенезе панкреатита, возникшего в результате ишемии или шока.
3. Нарушение внутриклеточного транспорта проферментов в ацинарных клетках. В нормальных ацинарных клетках пищеварительные ферменты и лизосомные гидролазы транспортируются разными путями. В эксперименте на животных после повреждения ацинарных клеток панкреатические проферменты попадают во внутриклеточные компартменты, которые содержат лизосомные гидролазы. Там проферменты активируются, разрушают лизосомы и высвобождают активированные ферменты. Роль этого механизма в развитии острого панкреатита у человека пока не ясна.
Алкоголь может вызвать панкреатит посредством нескольких механизмов. Употребление алкоголя приводит к секреции богатого белком панкреатического сока, который способствует отложению плотных белковых пробок и обструкции мелких протоков поджелудочной железы. Кроме того, алкоголь временно повышает экзокринную функцию поджелудочной железы и сократимость сфинктера Одди (мышцы в области ампулы фатерова сосочка), а также оказывает прямое токсическое действие на ацинарные клетки.
в) Клинические признаки. Основным симптомом при остром панкреатите является характерная боль в животе: постоянная, интенсивная, часто иррадиирует в верхние отделы спины, а иногда может сопровождаться болью в левом плече. Выраженность болевого синдрома варьирует от легкого дискомфорта до сильной боли, приводящей к нетрудоспособности. Часто боль сопровождают потеря аппетита, тошнота и рвота. Заподозрить острый панкреатит в качестве основного заболевания можно по повышению уровня амилазы и липазы в плазме крови при исключении других причин боли в брюшной полости.
При остром панкреатите необходима неотложная медицинская помощь. У таких пациентов обычно внезапно развивается картина острого живота. Многие системные проявления тяжелого острого панкреатита являются результатом выброса токсичных ферментов, цитокинов и других медиаторов в системную циркуляцию и молниеносной активации системного воспалительного ответа, проявляющегося в виде лейкоцитоза, гемолиза, ДВС, задержки жидкости, острого респираторного дистресс-синдрома и диффузного жирового некроза. Возможны периферический сосудистый коллапс и шок с развитием острого некроза почечных канальцев.
Лабораторные данные включают резкое повышение уровня амилазы в сыворотке крови в течение первых 24 час с последующим повышением в течение 7296 час уровня липазы. В 10% наблюдений развивается глюкозурия. Гипокальциемия может быть результатом осаждения кальциевых мыл (кальциевых солей высших жирных кислот) в некротизированной жировой ткани. Продолжительная гипокальциемия — неблагоприятный прогностический признак. Помогает поставить диагноз «острый панкреатит» прямая визуализация увеличенной воспаленной поджелудочной железы при рентгенографии.
Ключевым моментом лечения острого панкреатита являются «покой» поджелудочной железы за счет тотального ограничения перорального приема пищи и поддерживающая терапия в виде внутривенного введения жидкостей и обезболивания. Несмотря на то что большинство пациентов с острым панкреатитом полностью выздоравливают, 5% больных с тяжелым острым панкреатитом умирают от шока в течение первой недели заболевания. Наиболее грозные осложнения — острый респираторный дистресс-синдром и острая почечная недостаточность. Другим осложнением является формирование асептического абсцесса и псевдокисты поджелудочной железы. У 40-60% пациентов с острым некротизирующим панкреатитом некротический детрит инфицируется обычно грамотрицательными микроорганизмами желудочно-кишечного тракта, дополнительно осложняя заболевание.
Гистологическая картина острого панкреатита с воспалением вокруг главного протока.
Окраска гематоксилин-эозином (х 80).
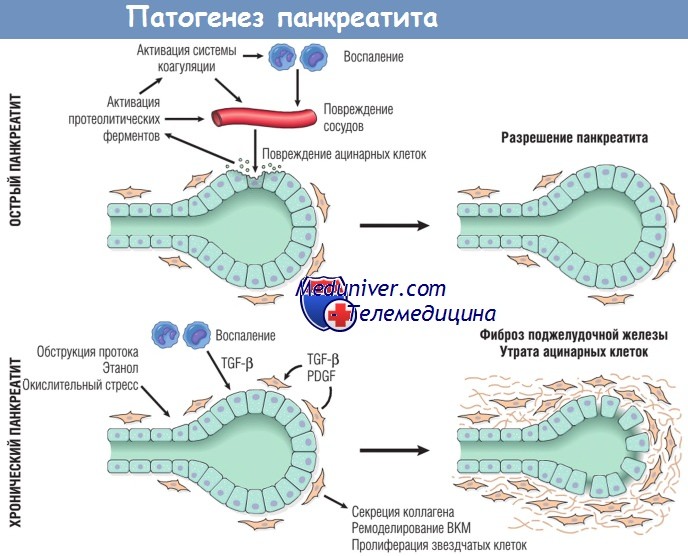
Особенности взаимодействий медиаторов при остром и хроническом панкреатите.
При остром панкреатите повреждение ацинарных клеток приводит к высвобождению протеолитических ферментов,
запускающих каскад реакций, запускающих активацию системы коагуляции, острое и хроническое воспаление, повреждение сосудов и отек.
У большинства пациентов после острого повреждения происходит восстановление ацинарных клеток.
При хроническом панкреатите повторяющиеся эпизоды повреждения ацинарных клеток приводят к выработке фиброгенных цитокинов,
таких как трансформирующий фактор роста р (TGF-p) и тромбоцитарный фактор роста (PDGF), что вызывает пролиферацию звездчатых клеток,
выработку коллагена и ремоделирование внеклеточного матрикса (ВКМ).
В итоге это приводит к необратимой утрате ацинарных клеток, фиброзу и недостаточности поджелудочной железы.
— Рекомендуем ознакомиться со следующей статьей «Механизм развития (патогенез) хронического панкреатита»
Оглавление темы «Патогенез болезней ЖКТ»:
- Механизм развития (патогенез) атрезии желчных протоков
- Механизм развития (патогенез) кисты холедоха
- Механизм развития (патогенез) рака желчного пузыря
- Строение и функции поджелудочной железы
- Механизм развития (патогенез) пороков развития поджелудочной железы
- Механизм развития (патогенез) острого панкреатита
- Механизм развития (патогенез) хронического панкреатита
- Механизм развития (патогенез) кисты поджелудочной железы
- Механизм развития (патогенез) кистозных опухолей поджелудочной железы
- Механизм развития (патогенез) рака поджелудочной железы
Источник
Сахарный
диабет представляет собой собирательную,
дифференцированную группу клинических
синдромов, в основе которых лежит
абсолютная или относительная инсулиновая
недостаточность. Характеризуется
нарушением обмена основных энергетических
субстратов — углеводов, белков, жиров,
а также сопровождается первичными или
вторичными изменениями секреции многих
гормонов — не только инсулина, но и
глюкагона, катехоламинов, СТГ, кортизола
—
или
по крайней мере чувствительности к ним.
Сахарный
диабет — это, по-видимому, сочетанная
полиэндокринная форма патологии. Он
сопровождается ускоренным развитием
атеросклероза, увеличивает риск поражения
коронарных сосудов в 4 раза и более,
служит главной причиной слепоты и
занимает
3-е
место среди основных причин смертности.
Классификация (воз, 1979)
1.
Спонтанный сахарный диабет:
—
тип I, или инсулинзависимый диабет;
—
тип II, или инсулиннезависимый диабет.
2.
Вторичный диабет:
—
при заболеваниях пожелудочной железы
(панкреопривный диабет — панкреатотомия,
недостаточность функции железы,
гемохроматоз);
—
гормональные нарушения: избыточная
секреция контр-
инсулярных
гормонов (акромегалия, синдром Кушинга,
фео-
хромоцитома);
—
лекарственный — калийвыводящие диуретики,
контринсу-
лярные
гормоны, психотропные средства, дифенилги-
дантоин;
—
связанный со сложными генетическими
синдромами (атаксия-телеангиэктазия,
синдром Лоренса-Муна-Бидля, миото-
ническая
дистрофия, атаксия Фридрейха).
3.
Нарушение толерантности к глюкозе
(ранее называвшееся химическим,
бессимптомным, латентным и субклиническим
диабетом): нормальный уровень глюкозы
в крови натощак, а через 2 ч после приема
глюкозы — более 1400 мг/мл, но ниже 2000 мг/мл.
4.
Диабет беременных: нарушение толерантности
к глюкозе, начавшееся при беременности.
Предложенная
классификация не исчерпывает все
возможные формы сахарного диабета. В
частности, обнаружены новые синдромы:
диабет, связанный с недостаточностью
питания; обусловленный образованием
антител к рецепторам инсулина;
обусловленный генетическими дефектами
структуры инсулина, семейная
гиперпроинсулинемия и др.
К
настоящему времени не удалось обнаружить
единый этиологический фактор, служащий
причиной спонтанного диабета. Накапливается
все больше данных о том, что сахарный
диабет — гетерогенная группа расстройств
с различной этиологией. Наиболее часто
в происхождении сахарного диабета
выявляется роль генетических факторов,
аутоиммунных процессов и факторов
внешней среды (вирусные инфекции,
погрешности в питании).
Давно
установлен семейный характер диабета.
Частота заболевания у родственников в
4-10 раз выше. Конкордантность у монозигот
по диабету составляет 45-96%, у дизигот —
3-37%. Тип наследова-
ния
установить трудно, поэтому обычно
говорят о наследственной предрасположенности,
которая связана при диабете I типа с
локусом HLA — D в коротком плече 6-й хромосомы,
а также с антигенами HLA — B8, BW 15, DW 3, DW.
Присутствие
одного из этих гаплоидов повышает риск
возникновения диабета I типа в 2-6 раз.
Видимо, генетические факторы играют
роль в развитии всех форм спонтанного
диабета; в каждом случае имеются свои
особенности наследования, хотя недостаток
данных затрудняет генетический анализ
и идентификацию «преддиабета».
Нарушение генов короткого плеча 6-й
хромосомы создает предпосылки к
аутоиммунной деструкции В-клеток
островков, вызываемое действием факторов
внешней среды. У больных с I типом диабета
нередко обнаруживаются антитела к
белкам островковых клеток, что
свидетельствует об аутоиммунном
компоненте патогенеза.
Уже
довольно давно сахарный диабет
моделируется на животных с помощью
химических агентов, обладающих
деструктивным свойством в отношении
В-клеток островков (аллоксан, дитизон,
антибиотик стрептозотоцин). Патология
в таких случаях очень сходна с I типом
диабета у человека. В-клетки могут также
избирательно повреждаться -тропными
вирусами (Коксаки-В, цитомегаловирус,
вирус кори, Эпштейна-Барр, эпидемического
паротита).
Следует
заключить, что развитие диабета в каждом
отдельном случае представляет собой
интегрированную реакцию на совместное
действие многих факторов в различных
сочетаниях — генетической предрасположенности,
химических и инфекционных факторов,
аутоиммунных процессов, нарушений
питания, физической активности,
психических стрессовых ситуаций и др.
При
диабете II типа главным приобретенным
фактором, участвующим в развитии
заболевания, является ожирение, которым
страдают до 80% больных.
У
«тучных» людей отмечается повышенная
распространенность диабета. Его появление
больше зависит от того, насколько давно
человек растолстел, чем от степени
ожирения. Механизм развития сахарного
диабета связан с инсулинорезистентностью.
Ожирение сопровождается гиперинсулинемией,
причем как натощак, так и после приема
пищи. Гиперинсулинемия — следствие, а
не причина ожирения, о чем свидетельствует
тот факт, что уменьшение массы тела
приводит к снижению уровня инсулина,
тогда как увеличение ее сопровождается
гиперинсулинемией. К факторам, определяющим
величину гиперинсулинемии при ожирении,
относят: степень ожирения, калорийность
пищи, содержание в ней углеводов, а также
степень физической активности.
Между
весом тела и уровнем повышения инсулина
в крови выявляется прямая корреляция
(конечно, при ожирении, а не при увеличении
мышечной массы). Уменьшение содержания
углеводов в пище и ее калорийности ведут
к нормализации уровня инсулина задолго
до достижения нормальной массы тела.
Физические нагрузки способствуют
снижению инсулина независимо от
уменьшения массы тела, поскольку
поглощение глюкозы работающими мышцами
не зависит от увеличения секреции
инсулина. Физическая нагрузка как бы
превращает скелетные мышцы в
инсулиннезависимые ткани.
В
основе гиперинсулинемии при ожирении
лежит, по-видимому, гипераминоацидемия,
стимулирующая -клетки островков.
Регуляция
инсулиновых рецепторов (степень
занятости) определяется окружающей
концентрацией инсулина. В условиях
гиперинсулинемии (ожирение) число
рецепторов уменьшается, тогда как при
гипоинсулинемии (голодание) — увеличивается.
Именно уменьшением числа инсулиновых
рецепторов при ожирении и объясняют
развитие инсулинорезистентности.
У
генетически предрасположенных лиц с
ограниченной способностью секретировать
инсулин ожирение создает такие потребности
в гормоне, которые превышают способность
-клеток. Предполагается также влияние
на развитие диабета и нарушения механизмов
регуляции аппетита.
Диабет
может сформироваться вторично вследствие
деструктивных процессов или хирургического
вмешательства на поджелудочной железе
(панкреопривный диабет); в результате
гиперсекреции гормонов-антагонистов
инсулина; в условиях снижения толерантности
к глюкозе при неэндокринных расстройствах
(уремия, цирроз печени). Предположительно
в каждом случае определенную роль играет
и генетическая предрасположенность. В
связи с этим, в частности, увеличивается
вероятность того, что данная степень
разрушения поджелудочной железы или
степень гиперсекреции контринсулярных
гормонов приведет к гипергликемии.
При
панкреопривном диабете отмечается
большая наклонность к гипогликемии,
меньшая частота кетоза и потребность
в инсулине, чем при спонтанном.
В
значительной степени указанные
особенности определяются недостаточностью
глюкагона, в то время как при спонтанном
диабете имеет место гиперглюкагонемия.
Панкреатический
сахарный диабет подразделяют на
фиброкалькулезный и протеиндефицитный.
При фиброкалькулезном диа-
бете
в протоках поджелудочной железы
обнаруживаются кальцинаты и фиброз
железы без воспалительных процессов.
Наблюдается низкая секреция инсулина
и глюкагона, синдром нарушения
всасывания.
В патогенезе этого вида диабета имеет
значение из-
быток
потребления продуктов питания, содержащих
цианиды (сорго, маниок, просо, бобы), на
фоне дефицита белковых соединений.
Протеиндефицитный
диабет определяется низким содержанием
в пище белка и насыщенных жиров.
Панкреатогенный
диабет обусловлен избыточным поступлением
железа — при частых переливаниях крови,
употреблении алкоголя, хранящегося в
железных емкостях.
Продолжительная
гиперсекреция гормонов-антагонистов
инсулина (СТГ, глюкокортикоиды) или
гормонов, блокирующих его секрецию
(катехоламины), нередко сопровождается
нарушением толерантности к глюкозе.
Общие особенности при таких формах
диабета следующие.
1.
Обратимость гипергликемии при коррекции
первичного состояния.
2.
Отсутствие в большинстве случаев кетоза,
что свидетельствует о наличии эндогенного
инсулина.
Выделяют
следующие формы вторичного сахарного
диабета в зависимости от гиперсекреции
контринсулярных гормонов.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник


