Поджелудочная железа и пониженный сахар
Если обнаружен пониженный сахар в крови, симптомы у женщин, причины снижения сахара и способы профилактики – это информация, которая будет полезна каждой представительнице прекрасного пола. Пониженный уровень глюкозы – явление, распространенное в наше время, особенно часто встречающееся у пожилых женщин.
Кровь является важной жидкостью организма, у нее множество функций, за ее состоянием нужно непрерывно следить. Небольшое повышение белков или лейкоцитов может рассказать о начале каких-либо заболеваний. Серьезным показателем является уровень сахара в крови.
Сахар образуется в крови человека после попадания в организм вместе с пищей. Глюкоза обрабатывается поджелудочной железой и попадает в кровь.
Далее описаны симптомы и причины, а также лечение низкого сахара крови.
Общая информация
Пониженный сахар в крови считается заболеванием, врачи называют это состояние гипогликемией. Это достаточно серьезный недуг, из-за пониженного уровня глюкозы в крови снижается работоспособность, человек становится вялым, что зачастую приводит к неприятным последствиям.
Главной причиной низкого сахара и у женщины, и у мужчины является питание. После каждого приема пищи уровень сахара повышается, интенсивно работает поджелудочная железа, она вырабатывает инсулин. После того как этот гормон преобразовал сахар в энергию, уровень сахара должен снизиться. Но у людей с низким уровнем глюкозы этого не происходит.
Чаще всего низкий уровень сахара в крови у женщин сопровождается диабетом. Во время этого заболевания инсулина не хватает для переработки пищи в энергию. Улучшить состояние можно лишь съедением сладкой пищи. Диабет – серьезное заболевание, которое требует лечения.
У здоровых людей тоже может возникнуть гипогликемия. Причины этого состояния различны, могут зависеть от питания или образа жизни человека.
Норма сахара в крови
Нормальный показатель глюкозы натощак колеблется в пределах от 3,3 до 5,5 ммоль/л. Сахарный диабет характеризуется уровнем сахара в крови выше 6,7 ммоль/л.
Почему возникает низкий сахар в крови
Причины пониженного сахара в крови у женщин различны, это могут быть:
- Неправильное питание с большими промежутками между приемами пищи.
- Физические нагрузки при питании с малым количеством калорий.
- Употребление сладкого, мучного.
- Курение, употребление алкоголя.
- Опухоли поджелудочной железы.
Сейчас в моде худые женщины, поэтому зачастую девушки сидят на разных диетах, недоедают, питаются неправильно. Это ведет к нарушению уровня сахара в крови. Также нельзя заниматься спортом несколько часов, не включая в свой рацион калорийные продукты. Организм должен быть всегда насыщен белками, чтобы справляться с нагрузками.
В любом случае причины и признаки снижения сахара в крови у женщин индивидуальны, для уточнения следует обратиться за консультацией к специалисту.
Симптомы проблемы
Для начала следует сказать, что признаки пониженного сахара в крови не проявляются сразу, гипогликемия – долгий процесс, а когда показатели сахара снижаются до максимально низких, организм сообщает о нарушениях в работе.
Первым и главным признаком пониженного сахара крови является усталость и заторможенность человека, он постоянно хочет пить. Нервозность, раздражительность тоже являются основными признаками гипогликемии и могут проявляться в течение всего дня.
Однако существуют пациенты, у которых признаки слабо выражены, они не чувствуют себя сильно уставшими, списывают свою утомляемость на работу. В таких случаях сигналом может стать сонливость в выходные дни, например, человек выспался, но в обеденное время все равно присутствует сонливость. При этом состоянии лучше обратиться к специалисту.
Пониженный сахар в крови симптомы у женщин имеет следующие:
- слабость, быстрая утомляемость;
- головная боль;
- раздражительность и нервозность;
- ухудшение зрения;
- частое сердцебиение;
- постоянное чувство голода и жажды.
Признаки пониженного сахара в крови у женщин в большинстве своем именно такие, но симптомы могут изменяться индивидуально. При наличии всех признаков, которые повторяются каждый день, следует немедленно обратиться к врачу. Специалист должен будет назначить исследования, чтобы понять характер заболевания и предотвратить неприятные последствия развивающейся гипогликемии.
Как можно узнать уровень сахара
Сейчас существует несколько способов измерить свой сахар в крови. Если человек чувствует вышеперечисленные симптомы, то лучше проверить уровень своего сахара. Сделать это можно при помощи теста натощак, а также после введения глюкозы внутрь организма.
Еще один анализ – глюкозотолерантный тест. Во время этого исследования человеку нужно получить несколько граммов глюкозы, растворенной в воде. Спустя несколько часов специалист должен забрать кровь.
Наилучший результат можно получить, если сделать оба исследования одновременно. До начала исследования пациенту необходимо придерживаться определенной диеты. Он должен не употреблять жирную пищу, не пить и не курить. Утром натощак совершается первый забор крови, через несколько минут пациенту необходимо выпить раствор с глюкозой. Через несколько часов специалист произведет повторный забор крови.
Как лечить это явление
Главное, что нужно запомнить в лечении гипогликемии, – это необходимость своевременно обратиться к специалисту.
Нельзя оставлять низкий сахар в крови без внимания, нужно обязательно выявить причину снижения. Следует обратиться к специалисту, который назначит проведение различных исследований, необходимое лечение и особую диету. Только комплексное лечение может дать результат.
Если проблема низкого сахара крови появилась из-за диабета, нужно лечить именно это заболевание, следить за своим образом жизни. Регулярно замерять сахар в крови и правильно питаться: это поможет держать уровень глюкозы в норме.
В целом терапия включает в себя применение средств, содержащих глюкозу. Если человек находится в гипогликемической коме, немедленно нужно позвонить в скорую, врачи должны ввести необходимые препараты. Может понадобиться введение препаратов, нормализующих выработку инсулина.
Низкий сахар тоже может быть вызван новообразованиями поджелудочной железы. В таком случае врач может посоветовать провести операцию по удалению опухоли. Если новообразование доброкачественной природы, то операционное вмешательство дает благоприятный прогноз, пациент выздоравливает.
Стоит заметить, что любые лекарственные средства необходимо принимать после консультации со специалистом. Он может подобрать необходимые препараты, чтобы избежать неблагоприятных последствий, может назначить стационарное лечение. Ни в коем случае нельзя заниматься самолечением.
Диета при пониженном сахаре
При гипогликемии необходимо уделять повышенное внимание своему питанию. Оно должно быть правильным, сбалансированным, диета является одним из главных пунктов успешного лечения. Далее последуют несколько правил питания:
- Принимать пищу нужно часто, не пропускать завтрак, совершать перекусы, не допускать большого перерыва между приемами пищи.
- Сейчас в магазинах представлено множество товаров для диабетиков, в них сахар сбалансирован или вовсе отсутствует. Если свой рацион разбавить такими продуктами, то нормальный уровень сахара сохранится в течение всего дня, что позволит предотвратить гипогликемию.
- Не стоит увлекаться употреблением кофе, из-за него инсулина вырабатывается больше.
- Следует избавиться от вредных привычек, перестать употреблять алкоголь и курить.
- В рацион нужно добавить орехи, овощи, сыр, они помогают сахару оставаться в норме.
- Необходимо добавить в свое питание рыбу, семя льна, витамины Омега-3, эти продукты регулируют параметры крови.
https://www.youtube.com/watch?v=tVHSeyrR8w4
Если соблюдать все эти пункты, можно навсегда забыть о проблеме гипогликемии, ведь она возникает именно из-за неправильного питания. Уже через 2 недели появится заметный результат, состояние крови улучшится, сахар нормализуется.
Чем грозит пониженный сахар в крови
Многие пациенты не обращаются за медицинской помощью, потому что считают, что низкий сахар в крови неопасен и пройдет сам собой. В первую очередь в организме происходят изменения, которые могут помешать нормальной жизни человека, затормозить его, пациент с низким сахаром крови быстро устает, нервничает, начинают портиться отношения с близкими.
Ввиду гипогликемии мозг повреждается, организму не хватает питания. Существенно снижается ориентирование в пространстве, человек может вести себя неадекватно.
Человек с гипогликемией с трудом управляет автомобилем, может попасть в ДТП. На работе или дома больной может упасть или пораниться.
Чтобы избежать всех этих последствий, необходимо обратиться к врачу и начать соответствующее лечение. Не стоит затягивать, гипогликемия требует к себе должного внимания, лечение должно быть комплексным, включать в себя прием необходимых лекарственных препаратов и правильной диеты. Только тогда можно полностью избавиться от недуга и улучшить свое самочувствие.
Источник
Концентрация глюкозы в периферической крови регулируется гормонами поджелудочной железы – инсулином и глюкагоном. При воспалении, повреждении или некрозе органа этот показатель сильно изменяется в сторону увеличения или уменьшения. В статье рассмотрено, каким образом сахар в крови и поджелудочная железа связаны между собой.

Влияние гормонов железы на уровень глюкозы
Инсулин – достаточно простой по своему строению гормон, образующийся специализированными бета-клетками. Они входят в состав островков Лангерганса и представляют собой эндокринный аппарат поджелудочной.
Часть секрета продуцируется постоянно, часть – в ответ на воздействие определенных стимуляторов:
- высокая концентрация свободной глюкозы в сыворотке крови человека;
- употребление пищи, которая содержит в своем составе не только углеводы, но и белки, жиры;
- поступление в организм аминокислот (валин, аргинин);
- воздействие некоторых гормонально активных веществ (холецистокинина, эстрогена, соматостатина и т.д.).
При повышенном сахаре в крови поджелудочная железа начинает активно вырабатывать свой самый главный гормон – инсулин. Он расщепляет глюкозу, после чего связывается с рецепторами, которые расположены на клетках мышц, печени, жировой ткани. Это приводит к тому, что они открывают свои каналы для молекул глюкозы. Следовательно, из периферической крови она постепенно поступает в клетки, где продолжает накапливаться.

Механизм работы инсулина
Антагонистом инсулина выступает глюкагон – еще один гормон железы, который вырабатывается альфа-клетками островков Лангерганса. Под его воздействием ранее депонированный в клетки сахар начинает обратно поступать в системный кровоток. Таким образом, под влиянием глюкагона предотвращается выраженное снижение уровня сахаров в крови, которое может развиться вследствие усиленной секреции инсулина.
Концентрация сахара в сыворотке крови при панкреатите
При любой форме хронического либо острого панкреатита в той или иной степени нарушается функция поджелудочной железы. Это связано с тем, что в структуре органа происходят патологические изменения:
- отек паренхимы, повышение давления в Вирсунговом протоке;
- выраженное кровоизлияние в толщу железы при геморрагическом панкреатите;
- часть панкреатических клеток погибает без возможности восстановления.
Следовательно, поджелудочная железа не в полной мере синтезирует свои пищеварительные ферменты и гормоны. Проявляется это развитием белково-энергетической и панкреатической недостаточности, синдромом мальабсорбции (нарушенное всасывание питательных веществ).
Во время острого течения панкреатита, при обострении хронической формы болезни глюкоза в крови не редко повышается. Это связано с тем, что при воспалении железы снижается ее функциональная активность, а часть эндокринных клеток погибает.

Гормоны ПЖ, влияющие на глюкозу
В большинстве случаев повышенный уровень сахара при панкреатите является транзиторным состоянием и после купирования острого периода болезни самостоятельно восстанавливается.
Если же вследствие массивного панкреонекроза погибло более 90 % ткани железы, то развивается вторичный сахарный диабет.
Узнайте, какие необходимы анализы для выявления патологий поджелудочной железы, в этом материале…
Сахарный диабет и поджелудочная железа
Сахарный диабет – это тяжелое эндокринологическое заболевание, характеризующееся абсолютным или относительным дефицитом инсулина в организме. Как итог – стойкая гипергликемия, постепенное поражение сосудов, почек, нервной системы.
В ряде случаев острая нехватка гормона является следствием массивной гибели бета-клеток в результате аутоиммунного или инфекционного воспаления железы, травмы. Первичный (инсулинозависимый) диабет относится к генетически детерминированным патологиям и чаще всего манифестирует в детском возрасте.
Характер питания, избыточный вес, гиподинамия – пагубно влияют на работу поджелудочной. Приведенные факторы, особенно при их совокупности, часто приводят к нарушению толерантности к глюкозе. Вследствие этого инсулину, который в норме снижает уровень сахара в крови, становится трудно утилизировать глюкозу из-за уменьшения количества рецепторов к нему. Жировые клетки, клетки печени, мышц, просто не реагируют на гормон. Данное состояние часто называют — «предиабет».

Нарушенная толерантность к глюкозе в основе СД второго типа
Подробнее в статье: Гиперфункция и гипофункция ПЖ.
И всё же, можно ли сахар при панкреатите?
При остром панкреатите в первые дни болезни часто применяют лечебный голод, после чего больного переводят на специальную диету – стол № 5. На время болезни врачи настоятельно рекомендуют не употреблять в пищу «простые» углеводы, которые быстро изменяют уровень глюкозы в крови (шоколад, сдоба, фрукты, сахар).
Это связано с тем, что при остром панкреатите значительно страдает функция поджелудочной железы, и такой гормон как инсулин может вырабатываться в недостаточном количестве. Сахар состоит из сахарозы и глюкозы, следовательно, организму понадобится инсулин для перевода этих веществ из крови в клетки. При его временном дефиците уровень глюкозы в крови может резко возрасти, что ухудшит состояние больного.
В период ремиссии хронического панкреатита не стоит полностью отказываться от сахара, но количество углеводов следует ограничить. В день рекомендуется употреблять не более 40 г сахара, чтобы не перегружать поджелудочную железу.
Как избежать гипергликемии
Полностью обезопасить себя от стойкого повышения цифр глюкозы в крови невозможно. В острый период панкреатита больному назначается строгая диета (в первые 2-3-е суток – лечебное голодание, а затем пациента переводят на стол №5п). Это позволяет улучшить состояние и снизить риски.
Диетическое питание при воспалении поджелудочной железы полностью исключает из себя быстроусвояемые углеводы, которые могут резко повысить концентрацию сахаров. После 3-х суток голодания больного постепенно переводят на диетический стол № 5, в котором из углеводов разрешены только каши на воде (овсяная, гречневая, рисовая).
Советуем почитать:
- Картофельный сок при панкреатите;
- Ферменты для лечения поджелудочной железы;
- Рецепты салатов при панкреатите.
Людям с нарушенной толерантностью к глюкозе рекомендуется постоянно придерживаться диеты, избавиться от вредных привычек и дополнить распорядок дня дозированными физическими нагрузками.
Понравился материал: оцени и поделись с друзьями
Источник
Панкреатит представляет собой группу заболеваний поджелудочной железы, которые очень сложны в диагностике. Дело все в том, что симптоматическая картина, которая появляется при их развитии, имеет большое сходство с клиническими проявлениями других заболеваний ЖКТ, поэтому для постановки точного диагноза потребуется пройти ряд диагностических мероприятий. Анализ крови при панкреатите дает наиболее обширную информацию о состоянии поджелудочной и организма в целом, поэтому он является обязательным в процессе диагностики болезни.
Кратко о заболевании
Панкреатит представляет собой заболевание, при котором в поджелудочной железе начинают развиваться воспалительные процессы. При этом наблюдается нарушение оттока панкреатического сока и активизация процессов «самопереваривания». Развитию панкреатита могут способствовать различные факторы. Среди них наиболее распространенными являются:
- вредные привычки,
- неправильное питание,
- прием некоторых препаратов,
- стрессы и недосыпы,
- холецистит,
- воспаление желчных протоков,
- дуоденит,
- сердечно-сосудистые заболевания,
- цирроз печени и т.д.
Основными симптомами этого недуга являются:
- постоянная тошнота, сопровождающаяся рвотой, после которой не наблюдается облегчения,
- снижение аппетита и массы тела,
- опоясывающие болезненные ощущения в области левого подреберья,
- повышение температуры,
- частые отрыжки,
- икота,
- повышение слюноотделения,
- белесоватый налет на языке,
- нарушение стула.

Главным признаком развития панкреатита является боль опоясывающего характера в верхней части живота
При появлении хотя бы одного признака развития панкреатита необходимо незамедлительно обратиться к врачу и сдать анализы, которые позволят подтвердить или опровергнуть наличие этого заболевания.
Какие анализы крови сдаются при подозрениях на панкреатит?
Диагностика панкреатита – сложный и трудоемкий процесс. Воспалительные процессы, развивающиеся в поджелудочной, часто проявляются симптомами, которые можно легко списать на усталость человека, недосыпы или стрессы. Жители крупных городов, где преобладает ускоренный темп жизни, часто жалуются на быструю утомляемость, усталость, снижение веса и появление различных расстройств ЖКТ. А ведь именно эти симптомы являются первыми признаками развития панкреатита и требуют незамедлительного обращения к врачу.
Следует понимать, что панкреатит является коварным заболеванием. Поджелудочная железа может на протяжении долгого времени терпеть погрешности в питании, вредные привычки и стрессы. Но в определенный момент она может не выдержать и напомнить человеку о себе острым болевым приступом. А пережив его один раз, человек уже никогда не сможет вернуться к привычному образу жизни и любые погрешности в питании или в образе жизни могут стать причиной постоянных приступов и развития тяжелых осложнений.
Именно по этой причине врач, как только слышит от больного жалобы на постоянную усталость, быструю утомляемость и расстройства ЖКТ, сразу же проводит осмотр пациента и назначает анализы. И после получения результатов исследования он принимает решение о необходимости дальнейшего обследования.
Как правило, в первую очередь пациенту назначаются такие анализы:
- биохимический анализ крови,
- общий анализ крови,
- общий анализ мочи и кала.
Если по результатам этих исследований были выявлены нарушения со стороны поджелудочной железы, назначаются более сложные диагностические мероприятия, которые включают в себя ультразвуковое исследование, компьютерную томографию, МРТ и т.д.
Для постановки точного диагноза потребуется пройти полное обследование
Общий анализ крови
При подозрениях на развитие хронического или острого панкреатита всегда назначается общий анализ крови. Он дает наиболее обширную информацию о состоянии поджелудочной железы. Однако ставить диагноз только на основании результатов данного исследования нельзя. Потребуется дополнительное обследование пациента.
При холецистите или панкреатите общий анализ крови показывает следующие результаты:
- снижение уровня эритроцитов,
- уменьшение уровня гемоглобина,
- увеличение скорости оседания эритроцитов,
- сильное увеличение уровня лейкоцитов (при этих заболеваниях уровень лейкоцитов в 2-3 раза выше нормы),
- повышение гематокрита.
Показатели анализа крови при панкреатите у женщин и мужчин могут повышаться или уменьшаться. Такие изменения обуславливаются развитием воспалительных процессов в поджелудочной железе и выбросе токсичных веществ в кровь. И чтобы понять, какие показатели указывают на развитие этого заболевания, необходимо для начала узнать их норму. Нормальные показатели крови указываются в таблице ниже.

Нормальные показатели общего исследования крови
Биохимический анализ крови
Самым информативным методом диагностики панкреатита является биохимический анализ крови. Он дает полноценную картину о состоянии организма и поджелудочной железы. При остром и хроническом панкреатите биохимическое исследование крови позволяет получить следующие данные:
- Амилаза. Представляет собой панкреатический фермент, который является ответственным за расщепление крахмала в организме. При развитии панкреатита отмечается его повышение, что свидетельствует о застое панкреатического сока в протоках поджелудочной железы.
- Фосфолипаза, трипсин, липаза и эластаза. Также являются ферментами панкреатического сока. И при развитии этого недуга их уровень в крови тоже повышается.
- Глюкоза. Уровень этого вещества в крови при панкреатите повышается из-за того, что поврежденные клетки поджелудочной железы перестают вырабатывать в нужном количестве инсулин, ответственный за расщепление и транспортировку глюкозы в клетки и ткани организма.
- Билирубин. Уровень данного вещества при панкреатите также превышает норму. Обуславливается это застоями в желчных путях, возникающими вследствие отека поджелудочной железы.
- Белок. При развитии этого недуга уровень белка понижен.
- Трансаминаза. Это вещество также повышается при воспалении поджелудочной железы, но не во всех случаях.
Следует отметить, что при получении результатов биохимического анализа крови врач первым делом смотрит на уровень амилазы, так как именно ее повышение свидетельствует о развитии острого или хронического панкреатита. Далее внимание врача переключается на уровень других ферментов.
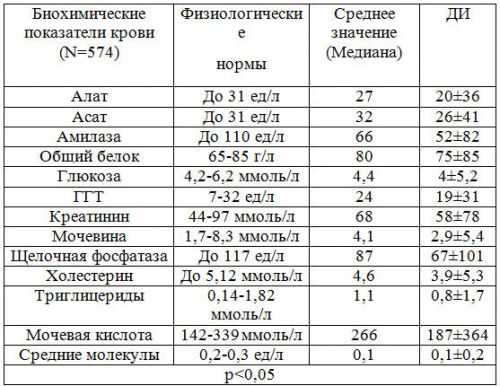
Нормальные показатели биохимического исследования крови
Нужно сказать, что все они выполняют свою роль в организме, и их снижение или повышение говорит о серьезных расстройствах. Так, например, амилаза является ответственной за расщепление углеводов, липаза – жиров. Эластаза и трипсин обеспечивают пептидную связь в белках аминокислот. Следовательно, при повышении или снижении уровня этих ферментов происходит нарушение обменных процессов, которые могут спровоцировать появление других проблем со здоровьем.
Биохимический анализ крови делается в первые сутки после того, как пациент поступает с болевым приступом в стационар. Если уровень амилазы повышен, анализ обязательно берут повторно на следующие сутки. Это позволяет отследить ее динамику и эффективность проводимого лечения.
Дополнительные анализы
Если у врача появились подозрения на развитие у пациента панкреатита, то, кроме ОАК и биохимического исследования, он может назначить и другие анализы крови. Среди них находится лабораторное исследование крови на иммунореактивный трипсин. Этот анализ является очень информативным, так как он позволяет получить данные не только о состоянии поджелудочной железы, но и других органов, что дает возможность своевременно выявить наличие у пациента осложнений на фоне панкреатита, например, гиперкортицизма, почечной недостаточности и т.д.
Для исследования иммунореактивного трипсина берется венозная кровь
Следует сразу отметить, что главным показателем развития панкреатита является снижение уровня трипсина в крови. И чем он ниже, тем менее благоприятен прогноз. Однако данный анализ в медицинской практике проводится очень редко, так как он является платным и стоит немалых денег.
Нужно также сказать, что при диагностике панкреатита довольно часто назначается анализ мочи. Но не общий, а тот, который позволяет выявить уровень трипсиногена в исследуемом материале. Этот фермент представляет собой неактивную форму трипсина и появляется он в моче только при наличии в поджелудочной железе воспалительных процессов.
Развитие панкреатита негативным образом сказывается на работе всего пищеварительного тракта. Поэтому при его возникновении практически у 9 из 10 больных отмечаются нарушения стула. Именно по этой причине обязательным в диагностике этого заболевания является сдача анализа кала. При его исследовании особое внимание уделяется:
- наличию в каловых массах жира (при нормальной работе пищеварительной системы его не должно быть),
- цвету исследуемого материала,
- наличию в каловых массах непереваренных элементов пищи.
При присутствии каких-либо отклонений от нормы можно говорить о наличии различных расстройств со стороны пищеварительного тракта. Причем для их определения вовсе не обязательно проводить лабораторное исследование. Пациент и сам может выявить подобные нарушения, если внимательно рассмотрит кал. Его обесцвечивание свидетельствует о перекрытии желчевыводящих протоков. При этом сам кал плохо смывается со стенок унитаза, что также говорит о наличии воспалительных процессов в организме. Из-за большого содержания жиров кал становится блестящим и источает неприятный резкий запах.
Как уже говорилось выше, одних только лабораторных исследований крови, мочи и кала недостаточно для постановки диагноза. Чтобы удостовериться в развитии панкреатита у человека, необходимо в обязательном порядке провести ультразвуковое исследование поджелудочной железы, а также фиброэзофагогастродуоденоскопию, которая позволит выявить нарушения в местах впадения основного панкреатического протока в 12-перстую кишку. Как правило, инструментальная диагностика проводится в условиях стационара и позволяет дать полноценную оценку состояния организма и поджелудочной железы.
Тест: на определение риска сахарного диабета 2 типа

Источник