Поджелудочная железа лечение больница
С приступами острого панкреатита не всегда удается справиться самостоятельно в домашних условиях. Они могут сопровождаться значительным ухудшением самочувствия, острыми болями, тошнотой, рвотой и даже потерей сознания. В таких случаях необходима госпитализация и лечение под наблюдением врачей. Несвоевременное оказание медицинской помощи при такой клинике может обернуться развитием осложнений, а также летальным исходом.
Госпитализация больного с панкреатитом

Панкреатит представляет собой воспаление поджелудочной, при котором пищеварительные ферменты, вырабатываемые железой, не могут попасть в кишечник для переваривания пищи и в результате начинают переваривать ткани паренхиматозного органа. Получается, что железа «поедает» сама себя.
Это очень серьезная и опасная болезнь, которая требует оказания квалифицированной медицинской помощи. Заболевание может протекать в двух формах: хронической и острой.
Обычно лечение болезни проходит в домашних условиях, согласно назначенной врачом схемы. Однако развитие острого панкреатита либо обострение хронического недуга может сопровождаться приступами с сильно выраженной болезненной симптоматикой. В таких случаях не нужно терпеть боль и прибегать к мерам народного врачевания, а следует вызвать бригаду скорой помощи. Несвоевременно оказанное медицинское вмешательство при острых приступах болезни может повлечь за собой развитие осложнений, инвалидность и даже смерть пострадавшего.
Таким образом, показанием к госпитализации больного воспалением поджелудочной является развитие острого приступа, который сопровождается сильными болевыми ощущениями, значительным ухудшением самочувствия.
Тошнота и обильная рвота (особенно с примесью желчи) также могут послужить тревожными симптомами. При их проявлении рекомендуется как можно скорее обратиться к врачу.
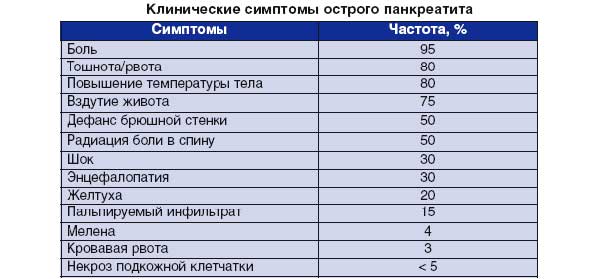
К симптомам острого приступа воспаления поджелудочной относятся:
- Сильная боль в правом подреберье, а также немного выше пупка;
- Рвота;
- Понос;
- Повышение температуры до 38 градусов и выше;
- Тахикардия.
Если случился острый приступ панкреатита, до приезда скорой помощи ни в коем случае нельзя:
- Пить обезболивающие и противорвотные препараты.
- Перевязывать подреберную область.
- Прикладывать к болезненному место горячие, теплые и любые согревающие компрессы.
- Пить любые напитки, кроме небольшого количества воды.
Больного необходимо разместить на диване или кровати в полулежащем состоянии, приложить к больному месту прохладную ткань или грелку, впустить в помещение свежий воздух. По приезду бригада скорой помощи, проанализировав симптоматику и общее состояние больного, окажет пострадавшему первую помощь. Для того чтобы облегчить болевой синдром пациенту обычно делают укол с Папаверином, разбавленным физраствором.
Назначаемая диагностика
Для того чтобы лечение было эффективным, очень важно поставить пациенту правильный диагноз, выяснить чувствительность его организма к тем или иным лекарственным препаратам. С этой целью больному могут быть назначены такие виды диагностики:
- анализы крови и мочи;
- гемограмма (для установления развития воспалительного процесса по показателям лейкоцитов);
- КТ или МРТ;
- ЭКГ;
- биохимия крови (для того, чтобы определить, есть ли в крови ферменты поджелудочной);
- УЗИ (чтобы выявить очаг воспаления);
- экстренная лапароскопия (при гнойном панкреатите, развитии серьезных осложнений).
На основе полученных результатов обследования врач подтверждает или опровергает наличие панкреатического заболевания, устанавливает его форму, объём поражения органа, затронуты ли другие органы пищеварения, есть ли риск развития осложнений, а также принимает решение о подходящих в этом случае методах лечения.
В каком отделении лечат панкреатит

Лечение панкреатита в больнице зависит от стадии болезни, на которой пациент поступил в стационар, и наличия осложнений. Из приемного отделения больного направляют в отделение интенсивной терапии. Так же специалисты скорой помощи могут доставить пациента в отделение гастроэнтерологии.
При этом у врачей на стадии поступления человека в отделение есть два главных задания:
- стабилизировать состояние больного, остановить приступ;
- не допустить развитие осложнений.
И только после выполнения этих задач врачи приступают к лечению недуга.
Если же человек потупил с приступом тяжелейшего гнойного, некротического панкреатита, его разу же направляют в отделение реанимации для проведения срочного хирургического вмешательства под наблюдением реаниматолога или хирурга. После оказания неотложной помощи и полной стабилизации самочувствия, пациента сразу же переводят в отделение гастроэнтерологии либо хирургии, где он будет находиться под наблюдением гастроэнтеролога или хирурга соответственно.
При подозрении на наличие осложнений панкреатита или протекания сопутствующих болезней задействуют эндокринолога и онколога, кроме того проверяется работоспособность дыхательной системы, сердца и почек.
В момент выписки человек получает рекомендации по продолжению назначенной терапии в домашних условиях, а так же информируется о необходимости в регулярном наблюдении у участкового врача-терапевта. Поддерживающая терапия длится еще полгода.
Сроки прохождения лечебного курса в медицинском учреждении
Сколько лежат с панкреатитом в больнице, зависит от формы, стадии заболевания, характера его течения и наличия осложнений.
При острой форме
Острое течение болезни в основном длится от двух до семи дней. При этом первые двое-трое суток считаются наиболее тяжелыми, ответственными, так как состояние больного нужно стабилизировать. В этот период сохраняется большой риск появления осложнений с летальным исходом, поэтому он характеризируется наиболее интенсивной терапией. Первые дни больной может находиться под капельницей.
При развитии острой формы воспаления поджелудочной либо обострении хронического заболевания, пациент может находиться в стационаре от 7(10) до 14 дней. На длительность лечения также влияет эффективность подобранной терапии.
Если понадобилось хирургическое вмешательство, после проведения операции пациент обычно еще неделю проводит в дневном отделении, а после выписки на протяжении полутора-двух месяцев должен периодически посещать врача.
При хронической форме
Лечение панкреатита в стационаре при его хронической форме осуществляется в основном в случае обострения недуга. Продолжительность госпитализации может занимать от одной до двух недель.
Лечиться же от хронического воспаления поджелудочной в общем можно годами. Терапия проходит в домашних условиях, а в периоды острых приступов однозначно требуется пребывание в стационаре под наблюдением врачей.
Методы врачебной помощи в условиях стационара
Стандарт лечения панкреатита в стационаре предполагает осуществление таких действий:
- Снятие болевого синдрома.
- Снятие спазмов гладкой мускулатуры поджелудочной железы.
- Устранение отечности.
- Купирование активности пищеварительных ферментов железы.
- Терапия болезни.
- Нормализация пищеварения.
- Устранение побочного действия лекарств.
Как лечат панкреатит в больнице? Этот вопрос интересует многих пациентов с давним воспалением поджелудочной. Врачи назначают – терапию медикаментами (в том числе капельницы, инъекции), диету и оперативное вмешательство. Применение народных методов в стационаре не практикуется.
Консервативная терапия
В большинстве случаев лечение панкреатита осуществляется медикаментозными препаратами. Однако первым шагом в терапии недуга будет обеспечение поджелудочной покоя. Для этого пациенту назначают водное голодание. На протяжении 3-4 дней ему запрещают употреблять в пищу что-либо, кроме минеральной негазированной воды (желательно ее пить в слегка охлажденном виде).
Кроме того, в желудок больного могут на несколько дней установить катетер, через который будет выходить его содержимое.
Терапия недуга предполагает применение следующих препаратов:
- Мочегонные, для выведения жидкости и устранения отечностей.
- Обезболивающие (Новокаин, Промедол, Лексир и т.д.).
- Спазмолитики для снятия спазмов гладкой мускулатуры железы (Но-шпа).
- Антиферменты, которые подавляют выработку секретов железы для обновления ее тканей
- Могут назначаться препараты для профилактики тромбоза в сосудах.
- При гнойных процессах назначаются антибиотики.
- Препараты, направленные на восстановление нормального показателя кислотности ЖКТ.
- Витаминотерапия для общего укрепления организма, поднятия тонуса и иммунитета.
Медикаменты нужно принимать строго согласно назначенной врачом дозировке, чтобы не нанести вред организму. Параллельно необходимо принимать средства, которые будут поддерживать работоспособность печени и почек, так как в период лечения они подвергаются огромной нагрузке.
Для детоксикации организма от медикаментозных лекарств осуществляется промывание желудка содовым раствором.
На протяжении всего периода лечения проводится контроль белковых, электролитных, углеводных обменов.
Хирургическое вмешательство
Если в железе уже начались некротические процессы, проводится оперативное вмешательство. Существует три способа оперирования поджелудочной:
- Удаление хвоста и тела железы.
- Удаление хвоста, тела и части головки железы.
- Удаление жидкостных образований поджелудочной и ее промывание.
Операцию проводят под общим наркозом в отделении хирургии. При условии стабильного самочувствия через 1-2 недели пациент переводится на домашнее лечение, продолжительностью в среднем 1,5-2 месяца.
Экстренные
Если человека положили в больницу с острым некротическим панкреатитом, при этом его состояние очень тяжелое, действовать нужно немедленно. Поэтому в таких случаях применяется экстренная лапароскопия.
Перед ее проведением у пациента берут общий анализ крови и мочи, биохимия крови, анализ мочи на токсикологию и крови на онкомаркеры. Кроме того пациенту ставят клизму и вводят наркоз.
В процессе операции удаляют омертвевшие ткани органа, в некоторых случаях требуется выведение железы в брюшную полость. Для того чтобы не допустить инфицирования, после процедуры пациенту вводят сильно действующие антибиотики.
При таком виде лечения срок нахождения больного в клинике может варьироваться от 5 до 7 суток, при условии отсутствия осложнений.
Что можно принести в больницу больному панкреатитом?

Диета – один из самых основных пунктов терапии панкреатита. В первые три-четыре дня лечения часто больным запрещают употреблять все, кроме минеральной и кипяченой воды. Поэтому в эти дни к пациенту можно прийти разве что с бутылочкой Боржоми. В дальнейшем необходимо обязательно проконсультироваться у врача, какую еду можно употреблять пациенту.
Если говорить про общепринятые правила, больным панкреатитом можно приносить:
- Легкие супы исключительно на овощном бульоне.
- Компот из сухофруктов (яблоко, немного кураги или изюма) без сахара.
- Кашу геркулес, перемолотую до состояния однородного пюре.
- Отварная курица, измельченная в блендере до пюреобразного состояния.
- Отварная либо тушеная морковь, картофель.
- Печеные яблоки некислых сортов.
- Отвар шиповника.
Все должно быть свежим и желательно без соли, специй и сахара. Все блюда следует измельчать до пюреобразного состояния. Строго запрещена жаренная, жирная еда, наваристые бульоны. Больному можно употреблять исключительно теплую еду, никакой горячей либо слишком холодной пищи.
Кефир, молоко, творог, свежие овощи и фрукты не желательно приносить. Такие продукты хоть и способствуют налаживанию микрофлоры органов пищеварительного тракта, они также могут вызвать вздутие живота, метеоризм, повышенное газообразование, что приведет к ухудшению состояния больного.
Питание должно быть дробным, а перерыв между приемами пищи не должен превышать четырех часов. Очень важно, что кушать нужно только по желанию. Если человек не хочет пищу, значит его организму еще не готов к ее полноценному перевариванию. В этих случаях лучше принести водичку или овощной бульон.
Загрузка…
Источник
Острый приступ панкреатита сопровождается значительным ухудшением самочувствия, пациента беспокоят сильнейшие боли, вплоть до потери сознания. Справиться с такой ситуацией в домашних условиях, невозможно. Больного нужно госпитализировать.
Отсутствие адекватного лечения приводит к нетрудоспособности, как результат, инвалидность, а в худшем случае – летальный исход. Лечение панкреатита в стационаре имеет свои особенности, оно способствует восстановлению функциональности поджелудочной железы.
В каком отделении лежат с панкреатитом? Все зависит от клинической картины. Иногда больного госпитализируют в отделение интенсивной терапии, где проводится консервативная терапия. В некоторых случаях пациента нужно класть в хирургическое отделение – если необходимо оперативное вмешательство.
Давайте разберемся, когда нужна госпитализация при панкреатите, и как осуществляется лечение в стационарных условиях?
Что делать при остром приступе?
Прежде чем узнать, в чем заключается лечение острого панкреатита в стационаре, нужно уделить вынимание вызову бригады скорой помощи. Что можно делать до приезда медицинских специалистов, а что не рекомендуется? Ответы на эти вопросы должен знать каждый пациент.
Если наблюдается сильный болевой синдром под левым или правым ребром, то категорически запрещено терпеть. Самостоятельно ситуация не улучшится. Нужно вызвать скорую помощь. До приезда врача нельзя принимать таблетки обезболивающего эффекта (Анальгин, Спазмалгон и другие препараты).
Нельзя прикладывать теплую либо горячую грелку на больное место; перетягивать шарфом или платком подреберную часть; принимать алкогольные напитки, чтобы уменьшить болевой синдром; вообще пить какие-либо жидкости. Если присутствует сильная тошнота либо рвота, противорвотные лекарства запрещены к применению до приезда врачей.
При обострении болезни можно делать следующее:
- Разместить пациента на кровати или диване в полусидящем положении.
- К болезненной области приложить влажную холодную ткань или холодную грелку.
- Проветрить помещение.
Если пациент давно страдает воспалением поджелудочной железы, стоит на учете в медицинском учреждении по месту прописки с диагнозом хронический панкреатит, значит, у него наступило осложнение заболевания.
Приехавший врач проведет необходимое лечение, исходя из клинических симптомов. Чтобы госпитализировать больного на фоне сильнейшей боли, колют Папаверин, разбавленный физиологическим раствором.
Категорически запрещено отказываться от госпитализации, несмотря ни на какие трудности на работе, в семье и пр. Сильнейшая боль свидетельствует о начале тяжелых патологических изменений в организме.
Госпитализация больного с панкреатитом
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
 Сколько лежат в больнице с панкреатитом? Точного ответа на вопрос не существует. Когда у пациента легкая форма обострения, то рекомендуется инфузионная терапия, затем больной может отправиться домой. Длительность лечения в стационаре зависит от своевременности обращения к медикам.
Сколько лежат в больнице с панкреатитом? Точного ответа на вопрос не существует. Когда у пациента легкая форма обострения, то рекомендуется инфузионная терапия, затем больной может отправиться домой. Длительность лечения в стационаре зависит от своевременности обращения к медикам.
При острой форме всегда рекомендуется госпитализация. Правильно оценить состояние больного, функциональность внутреннего органа и др. жизненно важные нюансы, можно только в больнице.
После поступления пациента в приемный покой, в первую очередь измеряют показатели артериального давления, температуру тела. Далее врач пальпирует брюшную область, просматривает белки глаз на желтизну, оценивает состояние верхних и нижних конечностей на предмет отечности.
Другие методы диагностики:
- Оценивается наличие лейкоцитов в крови.
- Биохимический анализ крови, определение энзимов.
- Ультразвуковое исследование, чтобы выявить локализацию воспалительного процесса.
- Лапароскопия.
После первичной диагностики медицинский специалист определяется форму заболевания, локализацию и объем очага. Просчитывается вероятность развития осложнений. На основании этой информации принимается решение о дальнейшей терапии. Лечение может быть консервативное либо хирургическое. Но лекарства больной принимает в любом случае.
При состоянии средней тяжести лечения проводится в отделении интенсивной терапии. Если у пациента диагностирована обширная интоксикация, угроза комы, потеря сознания из-за болевого шока – незамедлительно в отделение реанимации.
Терапия в стационарных условиях
Пациент должен находиться в больнице под наблюдением врачей. В преимущественном большинстве на лечение больные поступают с отечным либо некротическим видом патологии. Во многих картинах – примерно 70%, достаточно медикаментозного лечения препаратами.
Цель – стабилизация состояния человека, предупреждение деструктивных разрушений в организме. Больного нужно стабилизировать как можно быстрее, так как велика вероятность смерти.
Сначала нужно осуществить комплекс мер, которые помогают снизить нагрузку на поджелудочную железу. В период выраженного болевого синдрома, тошноты и рвоты пациент не получает еды через рот. Пить запрещено. При легкой и среднетяжелой степени голод продолжается в течение 2-4 дней. На 3-5 день можно кушать жидкую пищу в течение 3-5 дней.
 Через нос устанавливают катетер в желудке, который помогает создать низкое давление. Он находится в желудке 24-72 часа. Чаще всего у пациентов такая мера снижает болевой синдром в течение нескольких часов.
Через нос устанавливают катетер в желудке, который помогает создать низкое давление. Он находится в желудке 24-72 часа. Чаще всего у пациентов такая мера снижает болевой синдром в течение нескольких часов.
Если отсутствуют интенсивные болевые ощущения, то рекомендуют антацидные лекарства – Алмагель по 10 мл 4 раза в день. Если течение тяжелое, осуществляется парентеральное введение блокаторов.
Действия по снижению отечности внутреннего органа:
- Холодная грелка на область органа.
- Вводят раствор Маннитола в вену.
- Капельно Гемодез.
- В первые сутки вводят Фуросемид.
Чтобы предотвратить ферментную интоксикацию, используют Контрикал. Средство вводится в организм внутривенным способом – до 3 раз в сутки. Относительно часто у пациентов выявляются аллергические реакции на введенные медикаментозные препараты. Поэтому во время выведения больного из тяжелого состояния необходимо, чтобы были ампулы с Преднизолоном под рукой.
Если у взрослого человека диагностирована некротическая форма, то обязательно проводится лечение антибактериальными препаратами. Обычно назначают Тиенам по 250 либо 500 мг, проводится медленное капельное введение.
В качестве обезболивающих лекарств назначают Анальгин – вводят внутривенно либо внутримышечно; Прокаин, Промедол. В большинстве картин анальгетики наркотической и ненаркотической природы комбинируются с применением спазмолитиков миотропного характера.
Чтобы скорректировать водный и электролитный баланс, нужно вводить изотонический раствор хлорида натрия либо 5% раствор глюкозы. Последний вариант применяется только в тех случаях, если у пациента концентрация глюкозы находится в пределах нормы. Для борьбы с сердечной недостаточностью используют раствор гормонов (адреналин и норадреналин) и катехоламинов.
Вылечить болезнь нельзя, но в стационаре врачи нормализуют состояние пациента, улучшают деятельность поджелудочной железы.
Курс терапии в стационарных условиях рассчитан на 3 недели. После терапии в стационаре необходимо пройти профилактическое лечение через 6-8 месяцев, чтобы предупредить рецидив заболевания.
Лечение хронического панкреатита в больнице
 После оказания помощи в медицинском учреждении пациенту нужно обязательно лечиться амбулаторно, соблюдать панкреатическую диету, принимать все лекарственные средства, рекомендованные доктором. Нередко у больных диагностируется и холецистит, что учитывается в схеме терапии.
После оказания помощи в медицинском учреждении пациенту нужно обязательно лечиться амбулаторно, соблюдать панкреатическую диету, принимать все лекарственные средства, рекомендованные доктором. Нередко у больных диагностируется и холецистит, что учитывается в схеме терапии.
Больным предписывают проходить лечение в больнице два раза в год. Полный курс рассчитан на 3-3,5 недели. При поступлении осуществляется десенсибилизация, подразумевающая очищение организма от шлаков, токсичных веществ.
При поступлении проводятся клизменные процедуры, обязательно промывают желудок, рекомендуется профилактическое голодание при панкреатите под контролем врачей. Эти действия помогают улучшить работу поджелудочной железы. На водной диете пациенту необходимо сидеть около 72 часов.
Назначают прием сорбентов:
- Смекта.
- Сорбекс.
- Алмагель.
Реосорбилакт вводят внутривенно каждый день, дозировка составляет 200 мл. По завершению этого этапа больному рекомендовано питание в соответствии с диетическим столом номер 14, 15 либо 16.
Прописывают противовоспалительные препараты:
- Контрикал. Противопоказания: не назначают во время беременности, непереносимости белков крупного рогатого скота, индивидуальной непереносимости средства. Вводят лекарство внутривенно, стандартная дозировка составляет 500 000. По показаниям допустимо увеличивать.
- Гордокс. Не применяется в первом триместре беременности. Вводится капельно, очень медленно. Скорость – не более 5-10 мл в минуту. Вводят только в магистральные вены. Для начала обязательно осуществляется введение 1 мл – пробная «порция», так как у пациента может быть аллергическая реакция.
- Маннитол вводится капельным либо струйным способом. Дозировка варьируется от 150 до 200 мл. К противопоказаниям относят тяжелую форму печеночной недостаточности, нарушение фильтрации в почках, геморрагический инсульт. Нельзя использовать при органической непереносимости.
Выбор лекарственных препаратов обусловлен результатами лабораторных исследований. На основании их доктор расписывает необходимую схему лечения.
В качестве диуретического препарата, помогающего уменьшить гидролиз в мягких тканях мышц, необходимо применение Фуросемида. Стандартная дозировка составляет 1 таблетку каждые трое суток. Обычно Фуросемид сочетают с Аспаркамом.
В качестве итога отметим, что необходимо своевременно лечить острый и хронический панкреатит в медицинском учреждении. Это позволяет восстановить работу внутреннего органа и синтез важнейших гормонов поджелудочной железы, что значительно повышает качество жизни.
Как лечат панкреатит рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник


