Поджелудочная железа печень и желчный пузырь как они связаны

Поджелудочная и желчный пузырь — органы, тесно взаимосвязанные анатомически и функционально. Они расположены в непосредственной близости друг от друга и имеют общий проток, открывающийся через сфинктер Одди в просвет двенадцатиперстной кишки (ДПК). Без их синхронной работы процесс пищеварения нарушается. Это приводит к сбоям в переваривании пищи и воспалительным процессам в обоих органах. Влияние желчного пузыря при образовании в нем конкрементов или развитии воспалительного процесса на поджелудочную велико: нарушается отток желчи, может прекратиться отхождение панкреатического сока. Возможно попадание желчи в проток железы с выраженным воспалением в ней.
Где находится поджелудочная железа и желчный пузырь?
Поджелудочная железа (ПЖ) находится забрюшинно, поэтому пропальпировать при осмотре ее не удается. В проекции на переднюю стенку живота она отображается над пупком на 5−10 см, тело смещено влево от срединной линии, хвост уходит в левое подреберье. Железа располагается почти горизонтально, головка внизу охватывается петлей двенадцатиперстной кишки в виде подковы, сверху непосредственно граничит с желудком (отделена от него брюшиной), хвост направлен влево, изогнут вверх и соприкасается с селезенкой и углом поперечно-ободочной кишки.

Справа граничит с печенью, снизу — с тонкой и частью поперечно-ободочной толстой кишки, сзади — с левым надпочечником и частью левой почки. ПЖ тесно прилежит к задней брюшной стенке на уровне последних грудных и первых поясничных позвонков.
Только в положении на спине поджелудочная железа оказывается под желудком.
Желчный пузырь (ЖП) располагается в правом подреберье брюшной полости под печенью, в специальном углублении. Он связан с печенью тонкой соединительной тканью. Находится чуть правее ДПК. Имеет форму груши: его широкая часть (дно) выходит из-под печени, а узкая (шейка) плавно переходит в пузырный проток длиной 3−4 см, соединяющийся с печеночным, образуя холедох. Далее соединяется с вирсунговым протоком ПЖ, а в некоторых случаях самостоятельно открывается в просвет ДПК. ЖП имеет также выход в ободочную кишку.
Функции поджелудочной железы и желчного пузыря в организме
Функции, которые выполняют ПЖ и ЖП, направлены на максимальное переваривание поступающей пищи. Роль этих органов в процессе пищеварения различна, но их общая деятельность предполагает расщепление компонентов пищи и обеспечение организма необходимыми веществами и энергией.
Поджелудочная железа в силу своего строения предназначена для синтеза панкреатического сока, в состав которого входит 20 ферментов, объединенных в 3 группы:
- липаза — расщепляет жиры;
- протеаза — белки;
- амилаза — углеводы.
Эти энзимы продуцируются в неактивном виде. Их структура изменяется под воздействием энзима двенадцатиперстной кишки — энтерокиназы. Она выделяется при попадании пищевого комка из желудка и становится активной, в свою очередь, в присутствии желчи, превращая трипсиноген (протеаза) в трипсин. При его участии активируются и другие ферменты ПЖ, которые поступают в просвет кишки при попадании туда пищи.
Желчь является катализатором для ферментов ПЖ и ДПК. Качественный состав и количество выделяемых энзимов зависят от употребляемой пищи.

В сутки ПЖ вырабатывает 1,5−2 л поджелудочного сока. По мелким протокам ацинусов (островков, состоящих из железистых клеток, имеющих свои протоки и сосуды) секрет поступает в более крупные выводные каналы, по которым вливается в главный — вирсунгов — проток. Через него вливается в тонкую кишку небольшими порциями. Необходимое количество панкреатического секрета регулируется сфинктером Одди.
Основные функции ЖП:
- накопление желчи, вырабатываемой печенью;
- осуществление и контроль ее поступления в ДПК.
Желчь вырабатывается печенью постоянно. А также непрерывно она поступает в печеночный проток и ЖП. В пузыре может скапливаться до 50 мл желчи (это его объем), которая при необходимости, благодаря сокращению мышечных стенок, поступает через выводящий и общий желчный канал в ДПК. Функциональной особенностью желчного пузыря является способность концентрировать желчь таким образом, чтобы в его пространстве в 50 мл ее накапливалось в высококонцентрированном виде соответствующей объему в 1 л и более.
Желчь и желчные пигменты участвуют в расщеплении и усвоении липидов. Выход содержимого ЖП связан с процессом пищеварения и контролируется вегетативной нервной системой: орган получает сигнал о поступлении в ДПК пищевого комка (химуса) и сокращается, выбрасывая секрет в проток. Это происходит в ответ на жирную пищу. В противном случае при непрерывном поступлении в кишечник (при отсутствии пищи и кишечного содержимого), слизистая органа повреждалась бы под агрессивным воздействием кислот.
ЖП не является незаменимым органом: после его резекции функции накопления желчи выполняет ДПК.
Как связан желчный пузырь с поджелудочной железой?
Желчный пузырь связан с ПЖ анатомически и функционально.

Анатомически протоки ПЖ (вирсунгов и добавочный — санториниев, который располагается в головке ПЖ и может соединяться с главным либо быть самостоятельным) и холедох (проток желчного пузыря) впадают в просвет ДПК. Существует несколько вариантов их конечного расположения:
- 1 тип — 55%: вирсунгов и общий желчный объединяются в общую ампулу;
- 2 тип — 33%: протоки сливаются в один вблизи ДПК без образования ампулы;
- 3 тип — 4%: каналы не объединяются;
- 4 тип — 8%: сливаются на большом расстоянии от фатерова соска.
Особенно связь между органами выражена при первом типе строения протоков, когда они соединяются в один общий с образованием ампулы, куда поступают и поджелудочный сок, и желчь одновременно. Такое строение чаще приводит к патологии, поскольку общий проток может обтурироваться камнем, опухолью, перекрываться полипом, прекращая выход содержимого в кишечник.
Существует и тесная функциональная связь этих органов. Переваривание пищи происходит при непосредственном участии поджелудочного сока, содержащего ферменты. Именно они расщепляют углеводы, жиры и белки на более простые составляющие, которые всасываются в кровь и участвуют в дальнейших процессах жизнедеятельности человека. Стимулируют выделение панкреатического секрета желчные кислоты, входящие в состав желчи. В свою очередь, выход желчи в просвет кишечника регулируется гуморальным и нервным путем.
Энзимы поступают в канал ДПК в неактивном виде. Для их полноценной деятельности необходима энтерокиназа — фермент, вырабатываемый клетками стенки тонкой кишки. Активной она становится под воздействием желчных кислот, выбрасываемых ЖП в ответ на сигналы вегетативной нервной системы при поступлении химуса (пищевого комка) в просвет ДПК. Процесс переваривания пищи не может происходить без секрета ПЖ или желчи. Любое нарушение в их синтезе или поступлении в ДПК приводит к заболеваниям органов пищеварения и тяжелым осложнениям. Патология в одном из этих органов может влиять на развитие изменений в другом.
Заболевания желчного пузыря
К болезням ЖП относятся следующие патологии:
- воспалительный процесс – холецистит;
- образование конкрементов в просвете пузыря — желчнокаменная болезнь;
- нарушение моторики протоков — дискинезия;
- полипы;
- злокачественные новообразования;
- паразитарные болезни (лямблиоз, описторхоз, фасцилез).

Любой патологический процесс в ЖП сопровождается воспалением — холециститом.
Конкременты, которые образуются в просвете ЖП, состоят из холестерина и солей кальция, связанных между собой билирубином. Камень, полип или опухоль могут заблокировать пузырный проток, что приведет не только к развитию желчной колики, но и может вызвать острый панкреатит.
Патологии поджелудочной железы
Поджелудочная железа чаще всего подвержена воспалительным процессам, которые, в свою очередь, при гибели клеток органа могут вызвать нарушение выработки гормонов (в том числе — инсулина) и развитие сахарного диабета.
Помимо этого, диагностируются:
- кисты;
- полипы;
- абсцессы;
- злокачественные новообразования или поражение метастазами из соседних органов.
У каждого заболевания существуют определенные причины и провоцирующие факторы риска. Во многих случаях к патологии ПЖ приводят изменения в желчном пузыре. Иногда выраженное воспаление с тотальной гибелью клеток паренхимы ПЖ (панкреонекроз) вызывает отек железы, который может сдавливать общий с ЖП проток. К воспалению в стенках желчного пузыря в связи со сдавлением или деформацией общего протока, застоем желчи или нарушением кровообращения в тканях ПЖ могут привести:
- опухоль;
- киста;
- кальцификат.
Как диагностировать и различить патологии?
Патологии ПЖ и желчного пузыря по своим клиническим симптомам имеют много общего. При панкреатите, как и при воспалении в ЖП, может болеть в правом подреберье. Боли становятся интенсивными после нарушения диеты и употребления жирной, острой, жареной пищи, алкоголя, даже в небольших количествах.
Физические нагрузки и стрессы тоже могут вызвать дискомфорт и боли в подреберьях с иррадиацией в руку, плечо, поясницу, при панкреатите они становятся опоясывающими.

Появляются диспепсические проявления:
- тошнота;
- рвота;
- изжога;
- отрыжки;
- метеоризм.
Возникает симптоматика астенического синдрома:
- резкая слабость;
- утомляемость;
- плохой сон;
- отсутствие аппетита.
Дифференцировать обострение хронического воспалительного процесса в железе и ЖП иногда сложно из-за схожести клинической картины, которую можно при определенном анамнезе связывать с каждым из органов пищеварения. Особенностями при панкреатите являются:
- панкреатический понос — жирный сероватого цвета частый стул со зловонным запахом и остатками непереваренной пищи (одно из первых проявлений болезни);
- многократная рвота, не приносящая облегчения;
- боли различной локализации.
Патология ЖП, помимо перечисленных признаков, проявляется билиарной гипертензией, вызванной застоем желчи. Проявляется:
- желтушностью кожных покровов и слизистых;
- зудом кожи;
- увеличением селезенки, а в дальнейшем синдромом гиперспленизма (анемия, лейкопения, тромбоцитопения);
- асцитом в тяжелых случаях без лечения.

Клинических проявлений для уточнения пораженного органа недостаточно. Пациента нужно обследовать детально, проверить функции желчного пузыря и ПЖ. Для исключения объемных процессов требуется проверка состояния органа с помощью функциональных исследований:
- УЗИ;
- МРТ;
- КТ;
- спленопортография – рентгенография сосудов портальной системы с контрастом;
- допплерография сосудов печени.
Эти методы позволяют определить состояние паренхимы и границ ПЖ, стенок, наличие конкрементов, полипов, других образований в ЖП.
Лабораторные исследования включают целый ряд показателей, которые необходимо проверять для уточнения диагноза:
- общеклинический анализ крови;
- кровь на сахар;
- диастаза мочи и крови;
- билирубин (общий, прямой, непрямой);
- общий белок и его фракции;
- холестерин, щелочная фосфатаза;
- коагулограмма.
Врач индивидуально назначает конкретные обследования с учетом жалоб, анамнеза, объективного статуса и тяжести состояния, в котором обратился пациент. На основании полученных данных назначаются лекарственные средства или решается вопрос о других методах лечения.
Какое влияние оказывают органы друг на друга?
Поскольку органы пищеварительной системы тесно связаны между собой, патология любого из них не может протекать изолированно. Особенно это касается желчнокаменной болезни — холелитиаза, которая по своей распространенности в последние годы не уступает болезням сердца. При обтурации общего протока камнем происходит скопление большого количества панкреатического секрета и желчи не только в общих протоках, но и в мелких каналах ПЖ. Давление в них резко повышается, поскольку печень и ПЖ продолжают функционировать и производить поджелудочный сок и желчь. Мелкие и хрупкие протоки ПЖ разрываются, их содержимое поступает в паренхиму органа. Одновременно повреждаются клетки ткани и близлежащие сосуды. При травме (разрыве протоков) ферменты активируются, в паренхиме начинается процесс самопереваривания железы — развивается панкреатит, который может осложниться массивным панкреонекрозом. Одновременно воспаляются стенки ЖП, приводя к холециститу, застою желчи, гиперспленизму, асциту.

Поэтому при первых симптомах, даже невыраженных и, как кажется, незначительных нельзя заниматься самолечением и применять народные методы. Необходимо немедленно обращаться к специалисту.
Как будут работать органы в случае резекции одного из них?
Желчный пузырь – вспомогательный орган, поэтому при патологических образованиях или выраженном воспалительном процессе (флегмонозном или гангренозном холецистите), который сопровождается панкреатитом, показана холецистэктомия. В противном случае это вызовет развитие панкреонекроза – жизнеугрожающего состояния с неблагоприятным прогнозом. Чем раньше проведена операция, тем меньше риск развития панкреатита. Функции ЖП принимает двенадцатиперстная кишка: вырабатываемая печенью желчь, поступает в ее просвет. Это происходит постоянно, по мере выработки желчи, а не в момент приема пищи. Поэтому поражается слизистая ДПК, происходит расстройство микрофлоры в толстом кишечнике, что приводит к нарушениям стула (запору или поносу), может развиться панкреатит.
При удалении ПЖ или ее пораженной части назначается заместительная терапия: пациент принимает сахароснижающие препараты при имеющемся сахарном диабете или ферменты. Дозировка определяется эндокринологом или гастроэнтерологом индивидуально в каждом случае. Прием этих лекарств необходим на протяжении длительного времени (месяцы, годы, иногда — всю жизнь). Помимо медикаментозной терапии, человек должен соблюдать жесткую диету: стол № 9 — при сахарном диабете, стол № 5 — при панкреатите.
Во избежание тяжелых последствий и пожизненного приема препаратов со строгой диетой нужно беречь здоровье, отказаться от вредных привычек и вовремя обращаться к врачу.
Список литературы
- Максименков А.Н. Хирургическая анатомия живота. Л. Медицина 1972 г.
- Физиология человека: учебное пособие под редакцией В.М. Смирнова. М. Медицина 2001 г.
- Кузина С.И. Нормальная физиология: конспект лекций под редакцией С.С. Фирсова. М. Эксмо 2006 г.
- Лойт А.А., Звонарев Е.Г. Поджелудочная железа: связь анатомии, физиологии и патологии. Клиническая анатомия. №3 2013 г.
- Полтырев С.С., Курцин И.Т. Физиология пищеварения. М. Высшая школа. 1980 г.
Источник
Печень и поджелудочная (панкреатическая) железа – важнейшие органы человека. Без печени человек жить не сможет. Они являются самыми крупными железами пищеварительной системы. Функции поджелудочной железы и печени крайне разнообразны, клетки печени (гепатоциты) выполняют около 500 функций. Какую же роль играют в организме пищеварительные железы – печень и поджелудочная железа? Отвечают ли они только за пищеварение?
Анатомические особенности печени и поджелудочной железы
Что такое поджелудочная железа и печень?
Поджелудочная железа – второй по величине орган пищеварительной системы. Располагается за желудком, имеет продолговатую форму. Как экзокринная железа, секретирует панкреатический сок, содержащий ферменты, переваривающие углеводы, белки и жиры. Как эндокринная железа, секретирует гормоны инсулин, глюкагон и другие. 99 % железы имеет дольчатое строение – это экзокринная часть железы. Эндокринная часть занимает всего 1 % от объема органа, располагается в хвосте железы в виде островков Лангерганса.
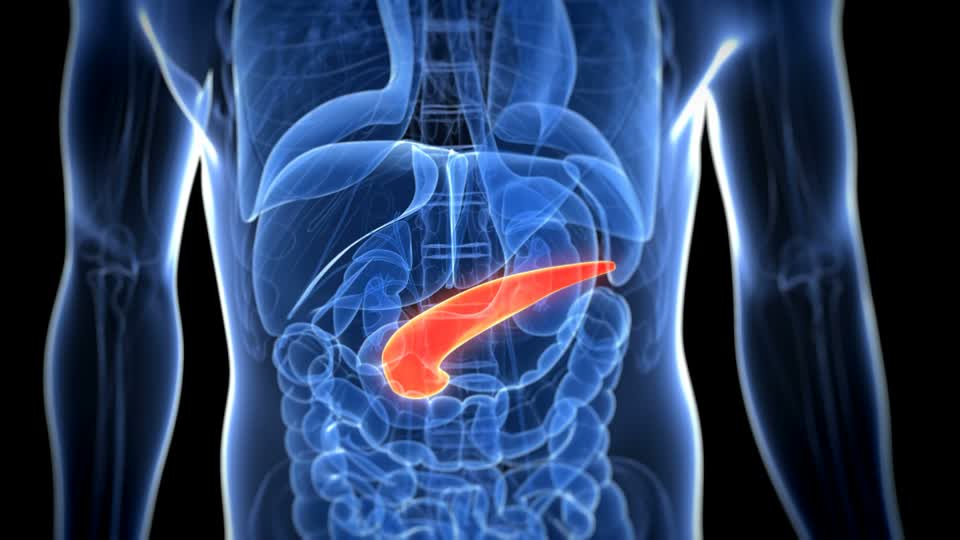
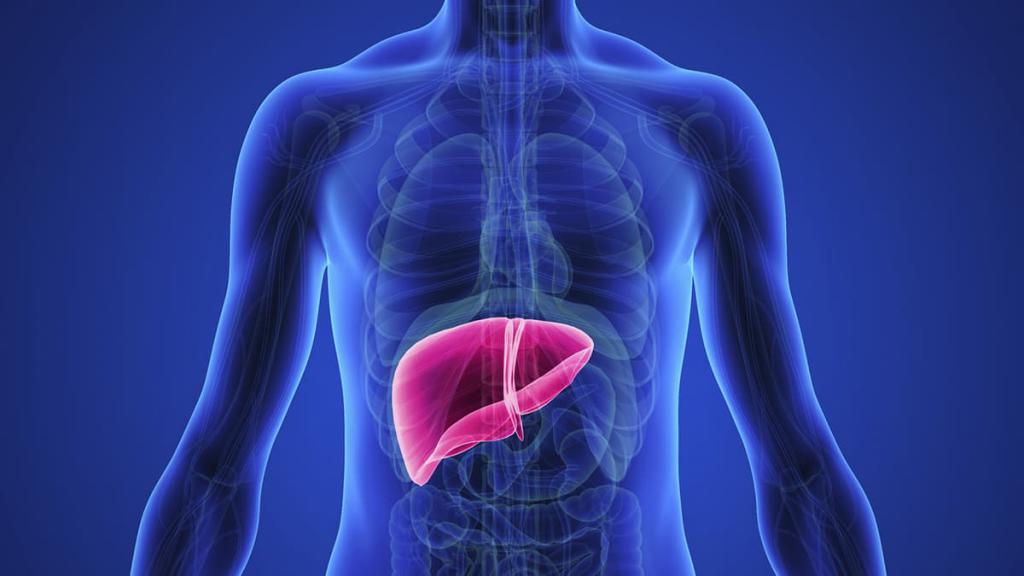
Печень – самый крупный орган человека. Располагается в правом подреберье, имеет дольчатое строение. Под печенью находится желчный пузырь, в котором храниться произведенная в печени желчь. За желчным пузырем находятся ворота печени. Через них в печень входит воротная вена, несущая кровь от кишечника, желудка и селезенки, печеночная артерия, питающая саму печень, нервы. Из печени выходят лимфатические сосуды и общий печеночный проток. В последний впадает пузырный проток от желчного пузыря. Полученный общий желчный проток совместно с протоком панкреатической железы открываются в двенадцатиперстную кишку.
Поджелудочная железа и печень – железы, какой секреции?
В зависимости от того, куда железа выделяет свой секрет, различают железы внешней, внутренней и смешанной секреции.
- Железы внутренней секреции производят гормоны, попадающие непосредственно в кровь. К таким железам относятся: гипофиз, щитовидная железа, паращитовидная железа, надпочечники;
- Железы внешней секреции продуцируют специфическое содержимое, которое выделяется на поверхность кожи или в какую-либо полость организма, а затем наружу. Это потовые, сальные, слезные, слюнные, молочные железы.
- Железы смешанной секреции производят и гормоны и вещества, выделяемые из организма. К ним относят поджелудочную железу, половые железы.
Печень согласно интернет-источникам является железой внешней секреции, однако в научной литературе на вопрос: «Печень — железа, какой секреции?», дается однозначный ответ – «Смешанной», поскольку в этом органе синтезируется несколько гормонов.
Биологическая роль печени и поджелудочной железы
Эти два органа называют пищеварительными железами. Роль печени и поджелудочной железы в пищеварении заключается в переваривании жиров. Поджелудочная железа без участия печени переваривает углеводы и белки. Но функции печени и поджелудочной железы крайне разнообразны, некоторые из которых вообще никак не связаны с перевариванием пищи.
Функции печени:
- Гормональная. В ней синтезируются некоторые гормоны – инсулиноподобный фактор роста, тромбопоэтин, ангиотензин и другие.
- Депонирующая. В печени запасается до 0,6 л крови.
- Кроветворная. Печень во время внутриутробного развития является органом кроветворения.
- Выделительная. Она выделяет желчь, которая подготавливает жиры к перевариванию – эмульгирует их, а также обладает бактерицидным действием.
- Барьерная. В организм человека регулярно попадают разные ядовитые вещества: лекарства, краски, пестициды, в кишечнике вырабатываются продукты обмена кишечной микрофлоры. Кровь, оттекающая от кишечника и содержащая ядовитые вещества, не идет прямо в сердце, а потом разносится по всему организму, а поступает по воротной вене в печень. Через этот орган каждую минуту проходит треть всей крови человека.
В печени происходит обезвреживание попавших в нее чужеродных и токсичных веществ. Опасность таких веществ в том, что они вступают в реакции с белками и липидами клеток, нарушая их структуру. В результате такие белки и липиды, а значит и клетки, и ткани и органы, не выполняют своих функций.
Процесс обезвреживания идет в два этапа:
- Перевод нерастворимых в воде токсичных веществ в растворимые,
- Соединение полученных растворимых веществ с глюкуроновой или серной кислотой, глутатионом с образованием нетоксичных веществ, которые выводятся из организма.
Метаболическая функция печени
Этот внутренний орган участвует в обмене белков, жиров и углеводов.
- Углеводный обмен. Обеспечивает постоянство содержания глюкозы в крови. После еды, когда в кровь попадает большое количество глюкозы, в печени и мышцах создается ее запас в виде гликогена. В перерывах между едой организм получает глюкозу за счет гидролиза гликогена.
- Белковый обмен. Аминокислоты, только что попавшие в организм из кишечника, по воротной вене направляются в печень. Здесь из аминокислот строятся белки системы свертывания (протромбин, фибриноген), плазмы крови (все альбумины, α- и β-глобулины). Здесь аминокислоты вступают в реакции дезаминирования и трансаминирования, необходимые для взаимных превращений аминокислот, синтеза глюкозы и кетоновых тел из аминокислот. В печени обезвреживаются ядовитые продукты белкового обмена, главным образом аммиак, который превращается в мочевину.
- Жировой обмен. После еды в печени синтезируются жиры и фосфолипиды из жирных кислот, поступающих из кишечника; часть жирных кислот окисляется с образованием кетоновых тел и выделением энергии. Между приемами пищи из жировой ткани в печень поступают жирные кислоты, где они подвергаются β-окислению с выделением энергии. В печени синтезируется ¾ всего холестерина, находящегося в организме. Только ¼ его поступает с пищей.
Функции поджелудочной железы
Что такое поджелудочная железа уже было рассмотрено, теперь выясним, какие же функции она выполняет?
- Пищеварительная. Ферменты поджелудочный железы переваривают все компоненты пищи — нуклеиновые кислоты, жиры, белки, углеводы.
- Гормональная. Поджелудочная железа секретирует несколько гормонов, в том числе инсулин и глюкагон.
Что такое пищеварение?
Наш организм состоит почти из 40 триллионов клеток. Для жизнедеятельности каждой из них нужна энергия. Клетки погибают, для образования новых нужен строительный материал. Источником энергии и строительного материала служит пища. Она попадает в пищеварительный тракт, расщепляется (переваривается) на отдельные молекулы, которые всасываются в кишечнике в кровь и разносятся по всему организму, к каждой клеточке.
Переваривание, то есть расщепление сложных веществ пищи – белков, жиров и углеводов, до мелких молекул (аминокислот), высших жирных кислот и глюкозы соответственно, протекает под действием ферментов. Они содержатся в пищеварительных соках – слюне, желудочном, панкреатическом и кишечном соках.
Углеводы начинают перевариваться уже в ротовой полости, белки начинают перевариваться в желудке. Все же большинство реакций распада углеводов, белков и все реакции распада липидов происходят в тонкой кишке под влиянием ферментов поджелудочной железы и кишечника.
Непереваренные части пищи выводятся из организма.
Роль поджелудочной железы в пищеварении
Поджелудочная железа играет исключительную роль в пищеварении. За что отвечает поджелудочная железа? Она выделяет ферменты, гидролизующие белки, углеводы, жиры и нуклеиновые кислоты в тонком кишечнике.
Роль поджелудочной железы в переваривании белков
Белки, или полипептиды пищи начинают расщепляться в желудке под действием фермента трипсина до олигопептидов, которые поступают в тонкий отдел кишечника. Здесь на олигопептиды действуют ферменты сока поджелудочной железы – эластаза, химотрипсин, трипсин, карбоксипептидазы А и В. Результатом их совместной работы является распад олигопептидов до ди- и трипептидов.
Завершение переваривания осуществляется ферментами клеток кишечника, под действием которых короткие цепочки ди- и трипептидов расщепляются до отдельных аминокислот, которые обладают достаточно мелкими размерами, чтобы проникнуть в слизистую оболочку и кишечника и далее попасть в кровь.

Роль поджелудочной железы в переваривании углеводов
Углеводы-полисахариды начинают перевариваться в ротовой полости под действием фермента α-амилазы слюны с образование крупных осколков — декстринов. В тонком кишечнике декстрины под воздействием фермента поджелудочной железы – панкреатической α-амилазы расщепляются до дисахаридов – мальтозы и изомальтозы. Эти дисахариды, а также те, что поступили с пищей – сахароза и лактоза, распадаются под влиянием ферментов кишечного сока до моносахаридов – глюкозы, фруктозы и галактозы, причем глюкозы образуется намного больше, чем остальных веществ. Моносахариды всасываются в клетки кишечника, далее попадают в кровь и разносятся по организму.

Роль поджелудочной железы и печени в переваривании жиров
Жиры, или триацилглицеролы начинают перевариваться у взрослого человека только в кишечнике (у детей в ротовой полости). Расщепление жиров имеет одну особенность: они нерастворимы в водной среде кишечника, поэтому собираются в большие капли. Как мы моем посуду, на которой застыл толстый слой жира? Пользуемся моющими средствами. Они отмывают жир, так как в их состав входят поверхностно активные вещества, разбивающие слой жира на мелкие капли, легко смываемые водой. Функцию поверхностно активных веществ в кишечнике выполняет желчь, вырабатываемая клетками печени.
Желчь эмульгирует жиры — разбивает крупные капли жира на отдельные молекулы, которые могут подвергаться действию фермента поджелудочной железы — панкреатической липазы. Таким образом, функции печени и поджелудочной железы при переваривании липидов выполняются последовательно: подготовка (эмульгирование) – расщепление.
При распаде триацилглицеролов образуются моноацилглицеролы и свободные жирные кислоты. Они формируют смешанные мицеллы, включающие также холестерол, жирорастворимые витамины, желчные кислоты. Мицеллы всасываются в клетки кишечника и далее попадают в кровь.

Гормональная функция поджелудочной железы
В поджелудочной железе образуется несколько гормонов – инсулин и глюкагон, обеспечивающие постоянство уровня глюкозы в крови, а также липокаин и другие.
Глюкоза играет исключительную роль в организме. Глюкоза необходима каждой клетке, поскольку реакции ее превращения приводят к выработке энергии, без которой невозможна сама жизнь клетки.
За что отвечает поджелудочная железа? Глюкоза из крови в клетки попадает с участием специальных белков-переносчиков нескольких видов. Один из таких видов переносит глюкозу из крови в клетки мышечной и жировой ткани. Эти белки работают только с участием гормона поджелудочной железы — инсулина. Ткани, в которые глюкоза попадает только с участием инсулина, называют инсулинозависимым.

Какой гормон выделяет поджелудочная железа после еды? После еды секретируется инсулин, который стимулирует реакции, приводящие к снижению уровня глюкозы в крови:
- превращение глюкозы в запасной углевод – гликоген;
- превращения глюкозы, идущие с выделением энергии – реакции гликолиза;
- превращение глюкозы в жирные кислоты и жиры – запасные энергетические вещества.
При недостаточном количестве инсулина возникает заболевание сахарный диабет, сопровождающийся нарушениями обмена углеводов, жиров и белков.
Какой гормон выделяет поджелудочная железа при голодании? Через 6 часов после приема пищи переваривание и всасывание всех питательных веществ заканчивается. Уровень глюкозы в крови начинает снижаться. Наступает время использования запасных веществ – гликогена и жиров. Их мобилизацию вызывает гормон поджелудочной железы – глюкагон. Его выработка начинается при падении уровня глюкозы в крови, его задача – повысить этот уровень. Глюкагон стимулирует реакции:
- превращения гликогена в глюкозу;
- превращения аминокислот, молочной кислоты и глицерола в глюкозу;
- расщепления жиров.
Совместная работа инсулина и глюкагона обеспечивает сохранение уровня глюкозы в крови на постоянном уровне.
Что такое панкреатит и как его лечить?
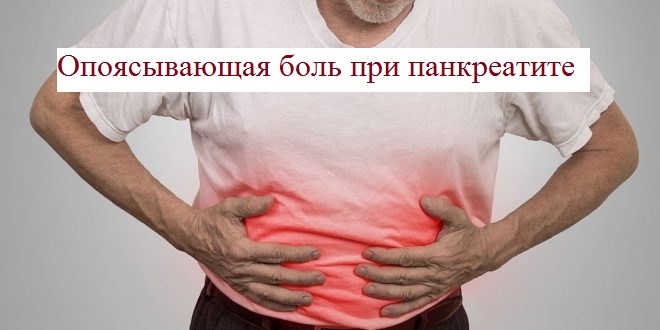
При заболеваниях печени и поджелудочной железы переваривание компонентов пищи нарушается. Самая частая патология поджелудочной железы – панкреатит. Заболевание развивается в случае непроходимости панкреатического протока. Ферменты, произведенные в железе и способные переварить белки, жиры и углеводы, не попадают в кишечник. Это приводит к тому, что:
- ферменты начинают переваривать сам орган, это сопровождается сильной болью в животе;
- пища не переваривается, это приводит к расстройству стула и сильному похудению.
Лечат панкреатит препаратами, подавляющими выработку ферментов железой. Правильное питание при панкреатите поджелудочной железы имеет решающее значение. В начале лечения на несколько дней обязательно назначают полное голодание. Главное правило питания при панкреатите поджелудочной железы – выбрать продукты и режим приема пищи, не стимулирующие выработку железой ферментов. Для этого назначают дробный прием теплой пищи небольшими порциями. Блюда выбирают сначала углеводные, в полужидком виде. Затем по мере ослабления боли рацион расширяют, исключая жирные продукты. Известно, что поджелудочная железа при соблюдении всех рекомендаций полностью восстанавливается через год после начала лечения.
Функции печени и поджелудочной железы в организме многообразны. Эти два органа имеют исключительное значение в пищеварении, поскольку обеспечивают переваривание белков, жиров и углеводов пищи.
Источник


