Поджелудочная железа точка дежардена
Жалобы. К основным
жалобам больных с различными заболеваниями
поджелудочной железы относятся боли,
диспепсические явления, желтуха, общая
слабость и похудание.
Боли по характеру
и продолжительности могут быть
разнообразными. Приступообразные боли
типа желчной колики, возникающие через
3 — 4 часа после приема пищи (особенно
жирной), характерны для калькулезного
панкреатита. Боли, как правило,
локализуются в эпигастральной области
или в левом подреберье, иррадиируя в
спину. Нередко боли настолько интенсивны,
что снимаются лишь после применения
спазмолитических препаратов и даже
наркотиков.
Особенно острые
боли отмечаются при остром панкреатите.
Возникают они внезапно и продолжаются
от нескольких часов до нескольких дней
и даже недель. Локализуются они в верхней
половине живота и нередко носят
опоясывающий характер. Значительная
интенсивность болевых ощущений и бурное
их начало при остром панкреатите
объясняются внезапно наступающей
закупоркой главного выводного протока
поджелудочной железы в результате
спазма и воспалительного отека с
последующим резким повышением
давления в мелких протоках поджелудочной
железы и раздражением солнечного
сплетения.
Очень интенсивные
и продолжительные боли наблюдаются
также при опухолях поджелудочной железы.
При поражении ее головки боли локализуются
в правом подреберье, иррадиируя в спину;
если опухолевый процесс распространяется
на тело и хвост поджелудочной железы,
боли охватывают всю поджелудочную
область, левое подреберье и могут иметь
опоясывающий характер. Они усиливаются
при положении больного на спине вследствие
давления опухоли на солнечное
сплетение. Вот почему больные, чтобы
ослабить боль, нередко занимают
вынужденное полусогнутое положение.
Ноющего характера боли наблюдаются
при хроническом панкреатите, но иногда
они могут быть более интенсивными.
Тошнота и рвота
чаще сопутствуют острому панкреатиту
и носят рефлекторный характер. При
хроническом панкреатите и опухолях
поджелудочной железы диспепсические
явления связаны с нарушением ферментативной
деятельности поджелудочной железы.
Больные хроническим панкреатитом
часто жалуются на потерю аппетита,
отвращение к жирной пище, тошноту,
метеоризм, поносы с обильными жидкими
блестящими («жировой стул») и зловонными
испражнениями. Нарушение кишечного
пищеварения приводит к быстрому похуданию
больного и сопровождается выраженной
общей слабостью.
Желтуха механического
типа, прогрессирующая, темно-бурой,
зеленоватой окраски, сопровождающаяся
резким кожным зудом и геморрагиями,
характерна для рака головки поджелудочной
железы, так как опухоль сдавливает
проходящий в ней конечный отрезок общего
желчного протока, препятствуя оттоку
желчи. Желтуха может появиться также
при склерозе головки поджелудочной
железы как следствие хронического
панкреатита.
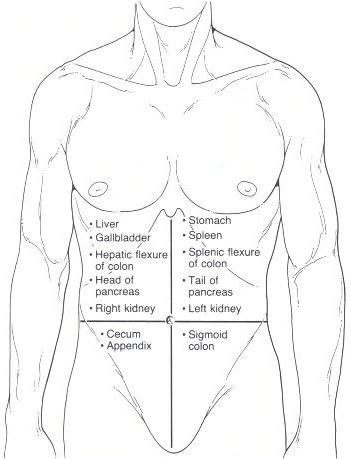
192. Болевые точки и зоны при заболеваниях поджелудочной железы
Панреатические
зоны и точки. Если провести две взаимно
перпендикулярные линии через пупок
— linea mediana anterior и linea umbilicalis и поделить
биссектрисой верхний правый угол, то
образованный внутренний угол назывется
зоной или треугольником Шоффара (
A.E.Chauffard, французский врач) или
холедохо-панкреатической зоной, где
определяется болезненность при поражении
головки поджелудочной железы.
Симметричная зона слева называется
зоной М.Губергрица-Скульского, которая
болезненна при процессах в области тела
поджелудочной железы.
Точка Дежардена
(A.Dejardins, французский хирург) расположена
на 6 см от пупка по линии, соединяющей
пупок с правой подмышечной впадиной.
Болезненна при процессах в области
головки поджелудочной железы.
Точка А.Губергрица
— симметричная точка слева на 6 см от
пупка по линии, соединяющей его с левой
подмышечной впадиной.
Болезненна при
поражении хвостового отдела поджелудочной
железы.
Точка Мейо-Робсона
( A.W.Mayo-Robson,английский хирург) — слева на
границе нижней и средней трети линии,
соединяющей пупок с серединой левой
рёберной дуги. Свидетельствует о
поражении в области хвостового отдела
поджелудочной железы.
Точка Кера ( H.Kehr,
немецкий хирург) — на 5 см выше пупка по
краю левой прямой мышцы живота,
семиологическое значение аналогично.
Описан признак
Гротта ( J.W.Grott ) — при взятии складки кожи
отмечается атрофия подкожно-жировой
клетчатки в области проекции поджелудочной
железы на брюшную стенку в правом
подреберье при хроническом панкреатите.
Источник
Диагностика хронического панкреатита состоит из основных и дополнительных методов.
Как можно определить панкреатит? При осмотре на коже пациента с хроническим панкреатитом можно увидеть геморрагические высыпания в виде капелек багрового цвета размером до 1 — 4 мм. Это точечные ангиомы, возникающие при протеолизе — деструктивном действии на капилляры ферментов поджелудочной железы, выбросившихся в кровь при обострении процесса (симптом Тужилина).
После осмотра определяют объективные симптомы панкреатита:
1. Симптом Дежардена – определяется болезненность при пальпации в панкретической точке Дежардена (проекция головки поджелудочной железы), располагающейся на 4-6 сантиметров от пупка по линии, соединяющей правую подмышечную впадину с пупком.
2. Симптом Шоффара – выявляют болезненность в зоне Шоффара (проекции головки поджелудочной железы), находящейся на 5-6 сантиметров выше пупка с правой стороны между биссектрисой пупочного угла и срединной линией тела.
3. Симптом Мейо-Робсона — болезненность определяется в точке Мейо-Робсона, проекции хвоста поджелудочной железы, на границе средней и наружной трети отрезка линии, проведенной через пупок, левую рёберную дугу и подмышечную область слева. При этом болезненность может определяться в зоне Мейо-Робсона, левом рёберно-позвоночном угле.
4. Симптом Губергрица-Скульского –пальпация болезненна по линии, соединяющей головку и хвост.
5. Симптом Гротта — слева от пупка в проекции поджелудочной железы определяются гипотрофические изменения подкожно-жировой клетчатки.
6. Симптом Мюсси — Георгиевского — положительный френикус — симптом слева.
7. Симптом Кача — симптом панкреатита, при котором пальпация болезненна в проекции поперечных отростков правых Т1Х-ТХ1 и левых TVIII-TIX грудных позвонков.
8. Симптом Воскресенского – в проекции поджелудочной железы не определяется пульсация брюшной аорты.
После проведения осмотра, необходимо назначение ряда обязательных методов исследования, а также сдача анализов при панкреатите. Лабораторно однократно исследуют:
1. Общий анализ крови может выявить воспалительные изменения (лейкоцитоз, сдвиг влево лейкоцитарной формулы, ускорение СОЭ)
2. Биохимический анализ крови (общий билирубин и его фракции, ACT, АЛТ, ЩФ, ГГТП, амилаза, липаза, глюкоза, кальций общий, протеинограмма):
- проведение амилазного теста при обострении хронического панкреатита выявляет повышение в крови уровня амилазы через 2 — 3 часа от начала рецидива и удерживается в течение 2 — 6 суток. Гиперамилаземия более 6 дней указывает на развитие осложнений (образование псевдокист поджелудочной железы);
- большей специфичностью обладает липазный тест. Уровень липазы в крови возрастает в 5 — 9 раз с 4-х суток от начала обострения и сохраняется до 10 дней.
3. Общий анализ мочи определяет воспалительные изменения.
4. Диастаза в моче повышается прямо пропорционально росту уровня амилазы крови. Уже в первые часы рецидива уровень ее может достигать 100-200 норм.
5. В копрограмме определяют стеаторею (наличие в кале более 5 грамм нейтрального жира при потреблении 100 грамм жира в суточном рационе), креаторею (определение в кале мышечных волокон с поперечной исчерченностью) и амилорею (появление в стуле крахмала).
К обязательным инструментальным методом исследования относят:
1. Обзорная рентгенография органов брюшной полости может выявить конкременты и обызвествление паренхимы поджелудочной железы.
2. УЗИ органов брюшной полости проводится однократно, прицельно УЗИ поджелудочной железы повторяют после стихания воспаления.
К основным, постоянно встречающимся эхографическим признакам хронического панкреатита относят:
- изменение размеров поджелудочной железы (увеличение в стадии обострения, нормализация размеров в стадии ремиссии, уменьшение ее размеров при длительном течении панкреатита с появлением фиброза);
- усиление эхоструктуры, которая бывает однородной (I тип), неоднородной (II тип) или гетерогенной (III тип). Часто в заключение функционалиста такие изменения эхоструктуры могут описаны, как «диффузные изменения поджелудочной железы»;
- контур поджелудочной железы становится зазубренным, неровным, но чётко ограничен.
Может встречаться ряд дополнительных эхографических признаков, указывающих на наличие хронического панкреатита: выявление кист поджелудочной железы, расширение протоковой системы и вирсунгова протока в частности, дуодено- и гастростаз, выпот в брюшную полость, наличие кальцификатов, признаки сдавления нижней полой вены.
3. Эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ), помогающую выявить косвенные признаки повреждения поджелудочной железы по изменению потоково-выводной системы железы.
После проведения полного обследования обязательно проведение консультации абдоминального хирурга и эндокринолога. По показаниям возможно назначение дополнительных методов исследования.
Из лабораторных методов исследования может понадобиться проведение:
1. Эластазного теста — иммуноферментным методом определяют повышение уровня эластазы-1в крови, которое сохраняется длительней, чем повышение липазы и амилазы.
2. Обнаружение маркера опухолевого роста (СА 19.9).
3. Выявление воспалительных цитокинов (интерлейкины 1, 8, фактора некроза опухолей)
4. Определение коагулограммы.
5. Теста толерантности к глюкозе.
Для выявления недостаточности экзокринной функции поджелудочной железы выполняют:
1. Определение эластазы- 1 в кале с помощью иммуноферментного анализа. Лёгкая и умеренная степень внешнесекреторной недостаточности поджелудочной железы определяется при содержании в 1 грамме кала от 100 до 200 мкг эластазы -1, тяжёлая степень — менее 100 мкг эластазы – 1 на 1 грамм кала.
2. Бентираминовый тест положительный при обострении хронического панкреатита, то есть за 6 часов после введения препарата выделилось с мочой менее 50% бентирамина.
3. Лунд – тест, секретин-панкреозиминовый и крахмальный тест, дающие положительные результаты при обострении панкреатита.
Для определения внутрисекреторной недостаточности поджелудочной железы проводят:
1. Определение уровня глюкозы крови (гипогликемия натощак наблюдается в начале заболевания), натощаковое и/или постпрандиальное (после приема пищи) повышение глюкозы в крови отмечается в дальнейшем постоянно или в периоды обострения панкраетита.
2. Также может потребоваться проведение теста толерантности к глюкозе, определение уровней С-пептида и глюкагона в крови.
Из дополнительных инструментальных методов исследований иногда назначают:
1. Спиральную компьютерную томографию, выявляющую ряд изменений при хроническом панкреатите: контуры поджелудочной железы определяются диффузно неровными, размеры органа увеличены или уменьшены в зависимости от формы заболевания.
2. Обзорная рентгенография органов грудной клетки может определить ограничение подвижности купола диафрагмы, высокое расположение левого купола диафрагмы, неровность и нечёткость контура диафрагмы, появление выпота в левой плевральной полости.
3. ФЭГДС с визуализацией большого дуоденального сосочка выявляет вероятные признаки воспалительного процесса в поджелудочной железе и, иногда, причины его развития. Выбухание задней стенки тела желудка может указывать на увеличении размеров поджелудочной железы. Появление язв слизистой желудка и ДПК, развитие рефлюкс-эзофагита часто сопровождает течение хронического панкреатита. При вторичном панкреатите можно выявить изменения со стороны биллиарного тракта такие, как гиперемия и отечность слизистой оболочки ДПК, дискинезия постбульбарного отдела тонкой кишки, болезненность при проведении дуоденоскопа в постбульбарную часть ДПК.
4. Также возможно проведение лапароскопии с прицельной биопсией поджелудочной железы, ангиографии чаще методом целиакографии, радионуклидной холецистографии или реже диагностической лапаротомии.
Источник
Заболевание поджелудочной железы можно определить по болевым точкам. Обследование проводит опытный врач, который с легкостью может обнаружить патологические процессы в организме. Сегодня мы поговорим о том, что такое точка Мейо-Робсона и какие заболевания можно диагностировать после ее пальпации.
Строение поджелудочной железы
Этот крупный орган расположен на задней стенке живота за желудком. Он состоит из трех ветвей:
- Головка имеет форму крючкообразную.
- Тело похоже на призму, отделяется бороздками от головки.
- Хвост поджелудочной железы, конец тела, немного загнут кверху.
Поджелудочная железа занимает важное место в обеспечении жизнедеятельности организма, а также отвечает за выполнение внешней и внутренней секреторной деятельности. При ее поражении и наличии воспалительного процесса возникает такое заболевание, как панкреатит. По виду он бывает острым и хроническим. Воспаление поджелудочной железы может быть причиной других болезней.
Часто у пациентов возникают болевые ощущения слева под ребрами. Остальные признаки заболевания поджелудочной железы могут появиться через некоторое время. Это резкое похудение, потеря аппетита, рвота, понос. Больной может и не догадываться о воспалительном процессе. Поэтому при периодической боли слева под ребрами стоит обратиться в медицинское учреждение, чтобы выяснить ее причину. Поражение поджелудочной железы может привести к серьезным последствиям.

Точки поджелудочной железы
По специальным болевым точкам, которые расположены в зоне поджелудочной железы, визуально определяют ее воспаление. Если поражена точка хвоста ПЖ, это является симптомом острого или хронического панкреатита. При подтверждении диагноза назначают другие комплексные меры: анализы, УЗИ, рентген, компьютерная томография.
Прощупываются специальные точки:
- Дежардена (расположена на 3 см вправо от пупка, немного выше его).
- Точка Мейо-Робсона располагается в левом квадрате живота, болезнь поражает хвост поджелудочной железы.
- Точка Кача находится на конце прямой мышцы живота, при болях имеются подозрения на поражение ПЖ между телом и хвостом.
- Мале-Ги находится ниже ребер, слева от прямой мышцы живота.
- Губергрица находится напротив точки Дежардена, но только слева.
Однако подозрения на заболевание поджелудочной железы должны подтвердить лабораторные анализы и инструментальное обследование.
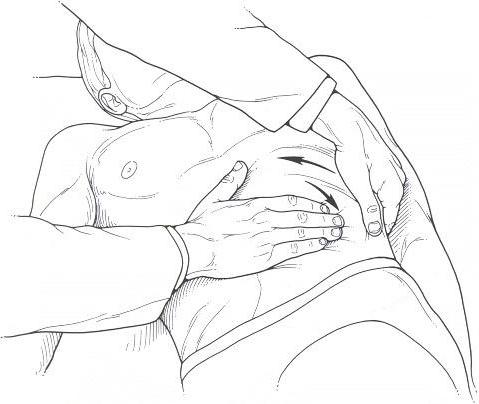
Зоны поджелудочной железы
С помощью пальпации можно обнаружить болезненные зоны поджелудочной железы. Их подразделяют на три вида:
- Шоффара (находится между пупком и подмышечной впадиной справа).
- Яновера (расположена по горизонтальной линии пупка и 4 см слева от него).
- Губергрица-Скульского (находится как зона Шоффара, только слева).
Благодаря осмотру можно предварительно составить картину заболевания. При обследовании другими способами несложно поставить правильный диагноз и назначить эффективное лечение.
Как происходит обследование
Увеличение размеров поджелудочной железы указывает на воспалительный процесс. Чтобы поставить правильный диагноз, проводят пальпацию. Она делается с утра на голодный желудок или после очистки кишечника клизмой. Пациент ложится на спину. Задача врача — найти нижнюю часть желудка. Пальцами левой руки прощупывается кожа на животе где-то на 2-3 см дальше нижней части желудка, при этом сдвигают ее вверх. Затем при расслаблении пресса, которое происходит при выдохе, погружают пальцы до самой задней брюшной стенки. Не отрывая их, гладят по коже сверху вниз. Квалифицированный врач сразу может заметить увеличенную поджелудочную железу.
Стоит отметить, что у здорового человека поджелудочную железу прощупать очень сложно. Пальпация помогает поставить точный диагноз, только при панкреатите эта зона, где находится точка Мейо-Робсона, сильно болит. На начальной стадии заболевания увеличенную поджелудочную железу можно заметить визуально. При хронической форме панкреатита она постепенно уменьшается. Поэтому кроме осмотра необходимо проводить полное обследование. Это сдача анализов, рентген или УЗИ.
Приемы врачебного обследования при хроническом панкреатите
При симптомах Мейо-Робсона у больного возникают спазматические ощущения с левой стороны реберно-позвоночного угла. При пальпации появляется боль при надавливании на определенные точки:
- Если поражено начало поджелудочной железы, то есть головка, то неприятное ощущение возникает в точке Дежардена. Чтобы определить это, надавливают пальцем руки на точку справа от пупка на 7 см выше горизонтальной линии подмышечной впадины.
- Надавливание на треугольник тела железы по зоне Шоффара-Риве вызывает боль.
- Точка Мейо-Робсона отвечает за точку хвоста поджелудочной железы. Ее определяют следующим образом. От пупка имеется линия к середине реберной дуги. Ее делим на три части. Значит, это первая точка от пупка.
Симптом Мейо-Робсона встречается у 45% населения. Некоторые путают его с другими болезнями поджелудочной железы и желудочно-кишечного тракта. Обычно такой диагноз указывает на наличие острого или хронического панкреатита. Возникает острая боль с левой стороны под ребрами, так как там находится хвост ПЖ. При нажатии пальцами на это место резко появятся болевые ощущения. Таким образом определяют наличие заболевания. При острой форме панкреатита болит слева реберно-позвоночного отдела. Кроме панкреатита, могут развиваться и другие заболевания.

Диагностика поражения поджелудочной железы
Кроме подтверждения симптомов со слов пациента, пальпации точек и зон, необходимо сдать биохимический анализ крови, оценить водно-электролитный баланс. Обязательно нужен анализ мочи. Для подтверждения диагноза необходимы инструментальные методы, которые помогут обследовать орган и выявить патологические процессы. Назначают ультразвуковое обследование. Чтобы исключить образование камней, направляют на рентген. Помогает дать обширный анализ картины заболевания компьютерная томография, эндоскопия. Важно своевременно начать лечение.
Заключение
Зоны поджелудочной железы, в частности точка Мейо-Робсона, помогают при визуальном осмотре и пальпации выявить наличие воспаления. При постоянных болях в области ребер слева, рвоте, жидком стуле и резком снижении веса нужно обязательно обратиться к терапевту. На начальной стадии заболевания, выполняя рекомендации врача, соблюдая специальную диету, можно предупредить развитие недуга и перехода его в хроническую форму. Поджелудочная железа — главный орган, который помогает переваривать жиры, белки и углеводы. Поэтому надо поддерживать ее в нормальном состоянии, а при наличии патологий – лечить. Если у вас болит слева, постоянная тошнота и другие симптомы недомогания — стоит срочно обратиться к врачу.
Будьте здоровы!
Источник



