Поджелудочная железа видна на теле
Важнейший внутренний орган системы пищеварения человека – поджелудочная железа. Дисфункции в ее деятельности – явление довольно частое. Поэтому важно своевременно обратиться за медицинской помощью. Ведь эта железа – единственный орган, в котором посредством расщепления ферментов образуется инсулин. Но для этого человек сам должен знать, где находится и как болит поджелудочная железа, какими симптомами проявляется.
Как лечить – скажет врач. Самолечение здесь может только навредить. Боли в поджелудочной железе говорят о том, что в ней началось воспаление. Такое заболевание называется панкреатит. Для его начала должны быть весомые причины, чтобы в поджелудочной образовалось воспаление.
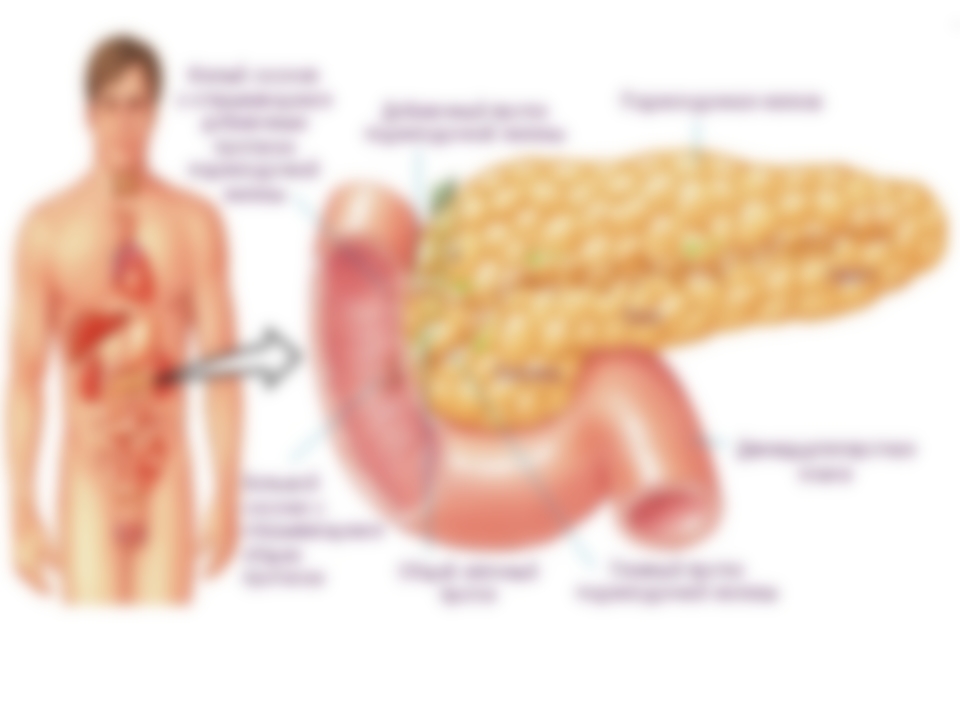
Анатомическое расположение поджелудочной железы
ПЖ располагается в брюшной полости, ближе к I–II позвонкам поясничного отдела позвоночника. Орган плотно крепится на задней стенке желудка, а 12-перстная кишка окружает ее, поддерживая в необходимом положении.
Параметры ПЖ взрослого человека в норме должны быть 20-25 см, вес – 70-80 граммов.
По анатомическому строению орган делится на 3 составных части: это головка, тело и хвост. Головкой ПЖ обращена к желчному протоку, тело находится за желудком, ближе к его нижней части. Рядом с телом в норме располагается поперечно-ободочная кишка. Хвостом ПЖ обращена к селезенке, и уходит к левому подреберью. По отношению к пупку, со стороны брюшной стенки, ПЖ расположена над ним, на 5-10 см выше.
Надо знать, где находится поджелудочная железа у человека, чтобы отличить боли от симптомов других патологий внутренних органов.
Как болит поджелудочная железа
Оттого, где находится поджелудочная железа, зависит и как она болит. Боли, возникающие при нарушении функций ПЖ, носят разный характер. Это могут быть тянущие тупые, или режущие острые. Боли кинжального типа говорят о том, что заболевание запущено и возможно начало перитонита, когда в воспаление вовлечены оболочки брюшины.
Панкреатит острой формы, сопровождающийся отеками прилегающих к ПЖ тканей, дает резкую внезапную боль опоясывающего типа. Она распространяется вверх живота, в левое подреберье, в поясницу.
Отечность добавляет распирающее ощущение на месте ПЖ, поддавливание изнутри ребер.

При таких состояниях спазмолитики и другие обезболивающие неэффективные. Боль несколько стихает, если человек садится и наклоняется вперед, вниз. При отсутствии болей или на их пике может случиться рвота, неоднократная и не приносящая болевого облегчения.
Панкреатит хронической формы дает меньше боли, чаще всего после погрешности в еде. Его опасность заключается в развитии опухоли самой ПЖ, отечности соседних тканей. В это время важно не пропустить рост злокачественных новообразований.
Симптомы при заболевании ПЖ
Когда снижается синтез ферментов ПЖ, проявляются типичные симптомы, связанные с нарушением пищеварения. Их интенсивность зависит от выраженности диспепсии.
Наиболее информативные для врача симптомы:
- боль локализуется вверху брюшной полости, отдает под левые ребра, в спину;
- тошнота с частыми рвотными позывами;
- повышается температура;
- человек начинает сильно потеть;
- пропадает аппетит;
- появляется сильная жажда;
- вздувается и урчит живот;
- расстраивается стул, чаще случается диарея;
- видны признаки общей интоксикации;
- появляется горечь во рту;
- увеличивается в размерах печень;
- сильные приступы приводят к шоковому состоянию.
Зачастую меняют оттенок кожные покровы, на них появляется желтушность, особенно на животе, над расположением ПЖ. С такими симптомами человеку следует лечь в постель и вызвать скорую помощь.
Снижение синтеза ферментов вызывает заболевания:
- острого панкреатита;
- отеков ПЖ;
- диабета;
- панкреонекроза;
- кисты;
- муковисцидоза.
При повторяющихся приступах острый панкреатит переходит в хроническую форму. Боли проявляются после еды, если же аппетита нет, и человек ничего не ест, то боли не появляются вовсе. Зачастую больной ощущает признаки токсикоза, отвращение к некоторым продуктам.
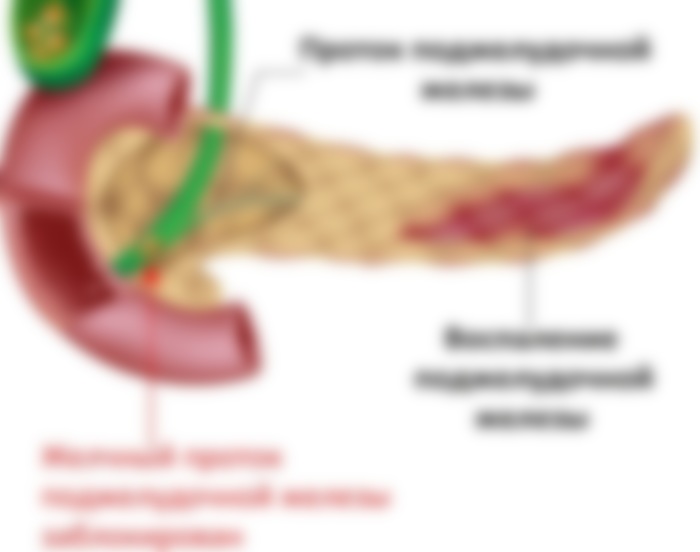
Когда воспаление начинается в одной из частей ПЖ, то это выражается особыми симптомами:
- воспаленная головка дает боли под правыми ребрами;
- воспаление в теле шлет сигнал боли в подложечную зону;
- воспаление, затрагивающее хвост органа, отдает болями под левые ребра;
- воспаление, охватывающее весь орган, дает боли опоясывающего типа, простреливает спину, основные боли локализуются под левой лопаткой.
Где находится часть железы, там и проявляются основные боли. Однако при общем воспалении боль стреляет в пах, копчик, начинают болеть бедра, промежность. Такое разнообразие болей существенно затрудняет диагностику.
Боли в животе при нарушении пищеварения возникают от разных патологий. Врачу важно провести дифференциальную диагностику, выяснить причины, чтобы начать направленное лечение болезни.
Причины воспаления ПЖ
Поджелудочная железа участвует в переваривании пищи с высоким содержанием жиров, белков, углеводов. Одна из ее функций – регулирование обмена углеводов, при котором образуются и проникают в кровь глюкагон и инсулин. Насчитывается множество факторов, негативно влияющих на состояние органа.
Причинами заболевания ПЖ являются:
- употребление алкогольных напитков;
- генетическая расположенность;
- как вторичное заболевание при образовании конкрементов в органе и его протоках;
- отравления;
- вирусные заболевания;
- грибковые поражения;
- глистная инвазия;
- осложнения после хирургического вмешательства.
При наличии таких факторов развиваются симптомы болезни ПЖ. Однако статистика показывает, что болезнь может иметь латентное течение, когда уже развитый панкреатит долго не дает о себе знать острыми приступами, и человек относит небольшие боли и расстройства за счет погрешностей в питании.
Симптомами латентного течения являются частые нарушения стула, изменение цвета и структуры каловых масс, общая слабость, потеря веса.

Диагностические мероприятия
Лечение врач назначает после подробной диагностики. При болевых приступах в первую очередь проводится внешний осмотр пациента.
Затем назначается обследование:
- лабораторные – общие анализы крови, мочи;
- проверка содержания ферментов ПЖ в сыворотке;
- биохимия, показывающая наличие глюкозы, ферментов печени;
- анализ крови на определение показателей билирубина;
- анализ мочи на определение показателей амилазы;
- анализ кала на определение содержания остатков ферментов и жира;
- УЗИ брюшной полости, информативное обследование, дающее врачу сведения о структуре, контурах ПЖ, проходимости протоков, наличии конкрементов;
- Рентгенография проводится для получения таких же сведений;
- КТ или МРТ, они дают более точные сведения о состоянии всех органов, связанных с ПЖ.
Обследование на аппаратах УЗИ, КТ, МРТ дают фото, по которому четко видно состояние всей железы и прилегающих органов и тканей.
Боли в железе, в связи с ее сложным анатомическим расположением, часто путают с симптомами других патологий пищеварения, поэтому обследование необходимо для четкой конкретизации воспаления ПЖ. Все обследование и дальнейшее лечение проводится под контролем гастроэнтеролога.

Как лечится болезнь ПЖ
Проведение всестороннего обследования для уточнения болезни обычно требует госпитализации. Все заболевания ПЖ лечатся в стационарных условиях. Иногда консилиум врачей приходит к выводу о необходимости проведения срочной операции.
Лечение острого приступа в стационаре обеспечивает пациенту двигательный покой, для этого назначается постельный режим. Тремя важными составными основного лечения являются холод, голод и покой.
Первые 2 дня рекомендуется голодание, силы организма поддерживаются внутривенными инфузиями на физрастворе, введение плазмозаменителей. Допускается выпивать до 6 стаканов в день отваров лекарственных трав.
Лечащий врач сразу же назначает:
- инъекции обезболивающих лекарств;
- инъекции спазмолитиков, обычно это Баралгин, Платифиллин, Но-Шпа, Дротаверин, Ацетаминофен, Ибупрофен;
- уколы холинолитиков, это всегда Атропин.
В течение дня несколько раз на ½ часа на эпигастральную зону прикладывают грелку со льдом. Пероральный прием лекарств назначается в случае отсутствия рвотных позывов. Здесь выбор лекарства остается за врачом.
Обязательно назначаются:
- антигистаминные препараты;
- антибиотики;
- инсулиноглюкозные средства;
- анаболики;
- витамины.
На первой стадии острого заболевания хорошо помогают антацидные препараты. Они применяются в форме гелей, суспензий, хорошо нейтрализуют кислотную среду – Альмагель, Фосфалюгель. Снижают выработку кислоты в желудке Контралок, Омез, Омепразол, Гастрозол, Просептин, Оцид.
В условиях стационара назначают H2-блокаторы: Ранитидин, Фамотидин, Ацидекс, Зоран, Гастероген, Пепсидин.

Внутривенными капельницами вводят лекарства, понижающие синтез ферментов ПЖ. Как правило, это Трасилол, Контрикал, Гордокс, Апротинин. Чтобы не было обезвоживания в период голодания, капельницами вводят солевые и электролитные растворы дозами, выбранными врачом в соответствии с состоянием пациента, с наличием сопутствующих патологий.
Когда снимаются острые симптомы, пациент начинает получать щадящее питание и принимать таблетки ферментов – Креона, Мезима, Панкреатина, Панзинорма, Фестала, Энзистала, – что назначит врач.
Ферменты восстанавливают работу пищеварительного тракта, позволяют перейти на щадящую диету. Эффективными ферментными препаратами являются Контрикал, Апротинин. Они снижают синтез ферментов, облегчают пищеварение.

Однако распространенные ферменты выпускаются на основе белка свинины, при наличии аллергии на свиное мясо их использовать нельзя, чтобы не вызвать непроходимость кишечника.
На этот случай в арсенале врачей есть растительные препараты, выпускающиеся из рисового грибка или папаина: Юниэнзим, Сомилаза, Пепфиз.
Курс лечения ферментами длительный, в качестве поддерживающих средств они принимаются больным человеком всю жизнь, даже в стадии ремиссии заболевания. Пациенты сами определяют, где болит железа, и диету придерживаются строго. Даже на фоне диетического питания требуется прием ферментов.
Для стимуляции секрета ПЖ назначаются Пилокарпин, Морфин, витамин А, сульфат магния. Для понижения секреции используются Гистамин и Атропин. Когда заболевание приводит к диабету, врач включает в курс лечения препараты инсулина.

Рецепты народных целителей
Фитотерапевты и целители предлагают лечение травами для поддержания ПЖ в период ремиссии. Такие рецепты рекомендуют и терапевты, гастроэнтерологи, когда у пациента наступает стадия ремиссии и его выписывают на домашнее долечивание.
Даже если человек после больничного лечения едет в профильный санаторий, там врач обязательно назначит пить лекарственные настои, каждому человеку по своей схеме. Но можно готовить настои, отвары дома, самостоятельно, прежде получив консультацию своего лечащего врача.

Все рецепты предполагают соединение нескольких лекарственных растений. Поэтому предварительно следует проверить, не будет ли аллергии на какой-то компонент.
- Настой смеси сушеных трав. Ингредиенты: по 2 ст. л. зверобоя, пустырника, перечной мяты. Приготовление: травы залить 0,5 л кипятка, дать настояться в тепле 40 минут. Затем настой процедить через многослойную марлю. Пить по 150 мл за ½ часа перед каждым приемом пищи. Курс лечения – 2 недели, затем заменить другим рецептом.
- Отвар смеси трав. Ингредиенты: 2 ст. л. измельченного корневища девясила; 3 ст. л. измельченного корня валерианы; 1 ст. л. семян укропа; 1 ст. л. цветов фиалки. Приготовление: смешать все растения, из общей смеси взять 1 ст. л., залить стаканом кипятка, варить ½ часа на водяной бане, после дать настояться 15 минут. Полученный отвар отцедить, пить по 3 ст. л. перед каждым приемом пищи.
Избавиться от воспаления ПЖ навсегда при соблюдении диеты, использования лечения травами, практически невозможно.
Малейшее нарушение рекомендаций врача приводит к рецидиву. Признаки болезни ПЖ преследуют человека всю жизнь. Из-за этого лечение подбирается не для избавления от единичных болей, а для восстановления функций органа.
Не хотите видеть рекламу? авторизуйтесь
Источник
УЗИ поджелудочной железы – это один из этапов эхографического исследования внутренних органов живота. Из-за глубокого расположения в брюшной полости поджелудочную железу при УЗ сканировании удается увидеть полностью не у всех больных. У тучных пациентов или страдающих метеоризмом, часто врач УЗД может рассмотреть железу фрагментарно (как правило, только ее головку и тело).
Показания
Показания к УЗИ поджелудочной железы (по латыни pancreas) следующие:
- острые или хронические боли в верхнем отделе живота;
- рвота по непонятным причинам;
- желтуха;
- опухоль верхнего отдела живота или внезапное увеличение объемов живота;
- повышение температуры тела;
- подозрение на злокачественную опухоль (рак);
- появление жидкости в животе;
- хронический рецидивирующий панкреатит;
- возможное развитие тяжелых последствий острого панкреатита (псевдакисты, гематомы, абсцесса);
- патология печени и желчного пузыря с возможным переходом заболевания на pancreas;
- травма живота.
Задачи исследования
Основные задачи, которые встают перед врачом при проведении эхографии поджелудочной железы:
- выявить местоположение,
- конфигурацию,
- размеры,
- отчетливость контуров,
- строение паренхимы,
- эхогенность (отражательную способность органа при УЗИ поджелудочной железы),
- диаметр главного панкреатического (Вирсунгова протока) и желчевыводящего протока, состояние окружающей клетчатки,
- состояние сосудов, расположенных рядом с органом.
По показаниям проводят более детальное изучение степени кровотока в сосудах внутри поджелудочной железы и кровоснабжающих ее.
Кроме того, если выявлены какие-то отклонения от нормы, врач должен провести различие между аномалиями строения органа, воспалением и опухолью, очаговыми формами жировой дистрофии, старческими изменениями и хроническим панкреатитом. При необходимости может быть выполнен забор крошечного участка ткани железы тонкой иглой под контролем ультразвука для последующего изучения в гистологической лаборатории и постановки точного диагноза.
Подготовка
Предварительная подготовка к УЗИ поджелудочной железы и печени не требуется, однако обследование облегчается, если пациент придёт натощак. Рекомендуется отказаться от еды в течение 9-12 часов до исследования.
Примерно в 30% случаев исследование бывает затруднено из-за метеоризма, поэтому рекомендуется держать свой рацион под контролем и исключить за пару дней до визита к врачу из своего рациона овощи, фрукты, черный хлеб, молочные продукты, бобы. Можно употреблять отвар семян укропа или мяты и препаратов, снижающих газообразование. Подготовиться и опорожнить кишечник желательно перед исследованием или за день до него, к применению клизм или слабительных перед УЗИ поджелудочной железы прибегать не следует.
Если пациент прицельно направлен на исследование Вирсунгова протока, то на него следует приходить после завтрака.
Как проводится
Перед УЗИ поджелудочной железы пациента просят освободить живот от одежды и лечь навзничь на кушетку. Врач наносит специальный гель на живот в район проекции поджелудочной железы и прикладывает датчик к этой области. Во время исследования пациента просит делать глубокий вдох и задержать ненамного дыхание или надуть живот вперед «барабанчиком» для того, чтобы сместить кишечник и лучше увидеть железу.
Для визуализации различных отделов органа врач делает качательные или вращательные движения датчика по животу в эпигастральной области, замеряет размеры органа, рассматривает его структуру и окружающие ткани. Исследование всего органа занимает не больше 5-8 минут и не доставляет пациенту боли или каких-либо других неприятных ощущений.
Нормальные показатели
В норме поджелудочная железа расположена в области эпигастрия и имеет следующие эхо признаки.
- По форме бывает «колбасовидная», «гантелевидная» или на подобии «головастика».
- Очертания должны быть ровные, четкие, с отграничением от окружающих тканей.
- Нормальные размеры железы у взрослых: головка – 18-28 мм, тело 8-18 мм, хвост 22-29 мм. У детей размеры зависят от их роста и колеблются в следующих пределах: головка – 10-21 мм, тело – 6-13 мм, хвост – 10-24 мм.
- Эхогенность, т.е. отражающая способность – средняя (сопоставима с эхогенностью неизмененной печени). С возрастом она становится повышенной.
- Эхо структура однородная (гомогенная, мелкозернистая или крупнозернистая).
- Сосудистый рисунок – без деформации.
- Вирсунгов проток – не расширен (диаметр его в норме 1,5-2,5 мм).

На данном изображении видна поджелудочная железа без патологий. Отмечается нормальная эхогенность и однородная структура.
Расшифровка
Какие ультразвуковые симптомы может выявить врач при исследовании поджелудочной железы? Расшифровка УЗИ поджелудочной железы требует понимания следующих терминов и симптомов.
Симптом «маленькой поджелудочной железы» – описывается при равномерном уменьшении размеров органа, но отсутствии клиники какой-либо патологии железы. Чаще всего характерен для пожилых пациентов при «старении» железы.
Симптом дольчатой поджелудочной железы – характерен для замещения нормальной ткани железы на жировую (липоматоз). Липоматоз на УЗИ характеризуется повышенной эхогенностью (в таком случае железа выглядит светлее на оборудовании)
Симптом диффузного увеличения поджелудочной железы – выявляется при воспалении pancreas. Характеризуется увеличением размеров и пестрой картиной за счет участков воспаления и уплотнения. Диффузное изменение поджелудочной железы повод срочно начать дальнейшие анализы и обследоования.
Большая опухоль головки железы с незначительным расширением Вирсунгова протока – выявляется при воспалении головки железы, при раке и псевдокистах.
Симптом «застежки» – описывается при неравномерном расширении главного панкреатического протока и уплотнении его стенок. Бывает при хроническом панкреатите или псевдокистах.
Симптом локального утолщения тела pancreas – характерен для начальных этапов развития опухолей в области головки железы.
Симптом неравномерного (фокального) увеличения поджелудочной железы – типичен для панкреатитов, объемных образований, иногда может возникать в норме при отсутствии какого-либо заболевания.
Симптом атрофии хвоста поджелудочной железы – выявляется при медленно развивающейся опухоли головки поджелудочной железы.
Признаки диффузных изменений
Если врач в заключении протокола исследования написал о наличии диффузных изменений поджелудочной железы, значит он выявил отклонения от нормы в ее размерах в большую или меньшую сторону и изменения структуры. Структура при этом становится как бы пятнистой, в ней чередуются темные и светлые участки. Эти изменения бывают при панкреатите (воспалении), липоматозе (т.е. замещении нормальной ткани жировой), эндокринных заболеваниях, патологии кровоснабжения в железе при атеросклерозе, после хирургических вмешательств, при постоянных стрессах.
Дальнейшая постановка диагноза должна проводиться под контролем опытного врача.
Выявляемые патологии
Обычно УЗИ поджелудочной железы выполняют одновременно с исследованием других органов ЖКТ. Поэтому это исследование показывает изменения не только поджелудочной, но и соседних органов. Что же касается конкретно поджелудочной железы, то врач может выявить эхо признаки, указывающие на:
- острый или хронический панкреатит;
- диффузные изменения паренхимы органа;
- кисты;
- опухоли и опухолевидные образования;
- аномалии строения;
- камни панкреатического или желчного протоков;
- абсцесс;
- некроз;
- изменения, характерные для «старения» органа;
- увеличение расположенных рядом лимфатических узлов;
- жидкость в животе.
Что говорит о липоматозе?
При липоматозе поджелудочная железа на экране УЗИ-сканера выглядит очень светлой на фоне расположенных вокруг нее тканей или даже становится совсем белого цвета. При липоматозе размеры, как правило, немного больше нормы. Это происходит за счет замещения ее нормальной ткани на жировую. Чаще всего белая поджелудочная железа отображается у людей, страдающих ожирением и сочетается с таким диагнозом как жировой гепатоз (аналог липоматоза – замещение нормальной ткани печени на жировую, размеры печени также увеличиваются).
Признаки панкреатита
Панкреатит – заболевание поджелудочной железы, проявляющееся ее воспаление, которое может быть вызвано очень большим количеством причин (злоупотребление алкоголя, желчнокаменная болезнь, аутоиммунные заболевания, повышение липидов в крови, вирусные инфекции, травмы, эндокринные заболевания, чрезмерное употребление некоторых лекарственных препаратов и другие). Диагноз острого панкреатита можно установить на основании клиники (боль в типичных местах) и отклонений в анализах крови, УЗИ при этом играет вспомогательную роль, помогает выявить развитие возможных осложнений.
При остром воспалении могут наблюдаться все или некоторые из нижеперечисленных УЗ-признаков:
- Железа может оставаться нормальной при легком течении или на начальной фазе;
- Увеличение размеров;
- Снижение эхогенности, т.е. затемнение;
- Неоднородность структуры;
- Расширение главного панкреатического протока;
- Отек или истончение окружающих тканей и органов;
- Накопление жидкости в структуре самой железы или спереди от нее, с формированием псевдокист.
Неоднократные повторения острого воспаления приводят к пожизненным трансформациям в железе и развитию хронического панкреатита. На начальных этапах железа увеличена, ее эхогенность снижена (темная), выявляется расширение выводного протока.
Со временем структура железы делается разнородной с более яркими участками, может увеличиваться в размерах. Могут появляться псевдокисты, кальцификаты или камни, дающие тень. Выводные протоки расширяются.
При запущенном течении болезни железа сморщивается, становится маленькой и пестрой.
Пройдите наш тест на признаки панкреатита и узнайте какова его вероятность в Вашем случае.
Эхопризнаки рака
Объемные изменения в поджелудочной железе могут быть любой характеристики – полностью черными, темными, слабо отличимыми от нормальной ткани, светлыми или разнородными, могут быть разных размеров – от нескольких мм до нескольких см, выбухая при этом через контур органа. К объемным образованиям относятся аденомы, гемангиомы, липомы, псевдокисты, лимфомы, гематомы, рак и другие.

На данном изображении визуализируется раковая опухоль поджелудочной железы (подписана как “tumour”) позади и в стороне от селезёнки (“spleen”) – ориентир
В течение последних десятков лет в нашей стране отмечено увеличение заболеваемости раком поджелудочной железы почти в четыре раза. Наиболее частыми симптомами рака являются пожелтение кожных покровов и слизистых, боли в верхнем отделе живота и беспричинное похудание. В 70 % случаев опухоль (рак) располагается в головке поджелудочной железы.
О раке поджелудочной железы могут говорить следующие эхо признаки:
- очаговое образование в одном из отделов железы, чаще гипоэхогенное или смешанной эхогенности, с темным ободком по периферии,
- образование обычно хорошо определяются, имеет четкий контур,
- деформируется внешний контур самой железы,
- расширение Вирсунгова протока и холедоха,
- увеличение расположенных рядом лимфоузлов,
- метастазы в печени обнаруживаются в 30% случаев.
Для чего нужна пункция и как она проводится
Для чего же нужна пункция поджелудочной железы? Если у пациента впервые обнаружено какое-либо неясное тканевое образование в железе, то для постановки точного диагноза необходимо выполнить его пункцию тонкой иглой под контролем ультразвука. Кроме того, пункцию могут проводить в лечебных целях для эвакуации псевдокист, абсцессов или жидкости вокруг железы.
Противопоказаниями к пункции являются некоторые заболевания крови, сопровождающиеся сниженными количеством тромбоцитов, замедлением времени свертывания крови. С осторожностью пункцию также делают больным в тяжелом состоянии.
Перед пункцией пациенту обрабатывают кожу спиртом и йодом в месте будущего прокола. Как правило, для пункции делают местную анестезию. Затем прокалывают кожу специальной проводниковой иглой, через которую потом вводят другую тонкую иглу, наблюдая за ее направлением с помощью УЗ-сканера. Когда кончик иглы достигнет очага поражения, с помощью шприца врач отсасывает небольшое количество ткани, вытаскивает иглу и наносит материал на специальное стекло или в пробирку. Подготовленные таким образом результаты пункции передаются в лабораторию для дальнейшего изучения.
Зачастую только пункции и анализа тканей можно говорить о точной постановке диагноза.

Пункция поджелудочной железы под контролем УЗИ
Эндоскопическое ультразвуковое исследование поджелудочной железы
При обычном ультразвуковом исследовании не всегда можно получить нужные результаты. Так как через переднюю брюшную стенку не всегда удается хорошо рассмотреть небольшие изменения в структуре поджелудочной железы из-за ее глубокого расположения. Новая современная методика эндоскопическое (или эндо) УЗИ помогает приблизиться к органу для более точного и достоверного исследования. Эндоскопическое (или эндо) УЗИ позволяет выявить объемные образования поджелудочной железы и ее протоков на ранних стадиях, а также выявить глубину их прорастания в окружающие органы, поражение сосудов, ближайших лимфоузлов.
Врач готовится к проведению эгдосонографии поджелудочной железы
Эндоскопическое (эндо) УЗИ включает в себя введение специальной длинной трубки с видеокамерой и маленьким ультразвуковым датчиком на конце через нос или рот в желудок и двенадцатиперстную кишку. Эндоскопическое (эндо) УЗИ проводится под контролем опытного врача. Подготовиться к такому исследованию пациенту нужно также как к УЗИ через живот. Его выполняют строго натощак с предварительной медикаментозной подготовкой пациента для снижения его волнения перед процедурой.
Снимки (галерея с ультразвуковыми изображениями)
Источник