Повышенный билирубин при раке поджелудочной железы
Желтуха является вторым по значимости признаком рака поджелудочной железы (после боли). В ряде случаев она сочетается с болевым синдромом, но может выступать и как самостоятельный первый и единственный признак заболевания.
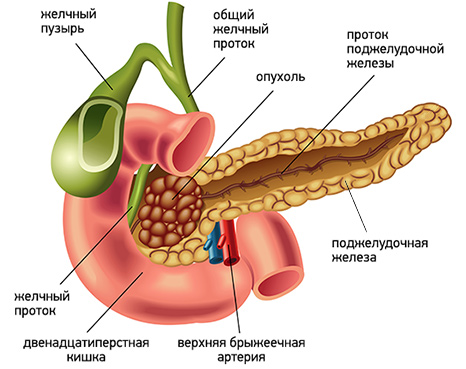
Чаще всего развитие желтухи наблюдается при локализации опухоли в головке поджелудочной железы. Это связано с тем, что опухоль прорастает или сдавливает желчный проток, приводя к застою желчи, со всеми вытекающими последствиями.
Несколько реже желтуха возникает при опухолевом поражении тела и хвоста поджелудочной железы. В этом случае наиболее частой причиной ее развития является сдавление желчного протока лимфатическими узлами, пораженными метастазами.
В целом возникновение желтухи наблюдается у 70-80% больных раком поджелудочной железы. Это грозное состояние, которое влияет на работу всего организма, в том числе сердечно-сосудистой системы, обмена веществ, нервной системы и др. Возможность компенсации данного осложнения влияет на общую продолжительность жизни таких больных.
Многие клиницисты считают, что развитие желтухи при раке поджелудочной железы является признаком неоперабельности опухоли. Однако на практике встречаются случаи, когда нарушение оттока желчи возникает при небольшой опухоли, расположенной около желчного протока. У таких пациентов удается своевременно обнаружить рак и провести радикальное лечение. Таким образом, желтуха для них оказывается своего рода спасительным симптомом.
Причины и механизм развития желтухи при раке ПЖ
Причины развития желтухи при раке поджелудочной железы следующие:
- Прорастание опухоли в желчный проток и обтурация (закупорка) его просвета.
- Сдавление желчных протоков пораженными лимфатическими узлами.
- Нарушение моторики желчных протоков из-за опухолевого поражения их стенки. В этом случае формально желчные протоки остаются проходимыми, но дренаж желчи осуществляется не в полной мере.
- Метастатическое поражение печени с обтурацией внутрипеченочных протоков.
Желтуха при раке поджелудочной железы носит механический характер и обусловлена застоем желчи в желчных протоках. Это, в свою очередь, приводит к нарастанию давления в них, расширению и даже разрыву желчных капилляров и обратному всасыванию желчи в кровоток. Из-за этого в крови повышается уровень прямого билирубина, который попадает в ткани организма, пропитывает их и приводит к образованию желтушного цвета кожи, слизистых и склер.
Запись
на консультацию
круглосуточно
Желчные кислоты, при поступлении в кровь, оказывают системное токсическое действие, что сопровождается нарушением сердечно-сосудистой деятельности (возникает брадикардия, снижение артериального давления) и деятельности нервной системы. Больные становятся вялыми, сонливыми, у них меняется характер, могут появляться признаки депрессии и повышенной раздражительности. При тяжелой желтухе возникает токсическое действие на головной мозг, что сопровождается развитием энцефалопатии, сопора и даже комы.
Определенные патологические эффекты оказывает и прекращение поступления желчи в кишечник:
- В первую очередь, страдает пищеварение — нарушается всасывание жиров, и они выводятся вместе с калом (стеаторея). Также нарушается всасывание белков.
- Нарушается метаболизм жирорастворимых и кишечно синтезируемых витаминов. Одним из них является витамин К, который необходим для нормальной работы кровесвертывающей системы. При его дефиците развиваются кровотечения.
- В норме желчь обладает бактерицидным действием и оказывает влияние на микробный пейзаж кишечника. При ее отсутствии начинают активно развиваться анаэробы, которые приводят к усилению процессов гниения и брожения в кишечнике.
- При недостатке желчных пигментов, кал становится «бесцветным» — ахоличный кал.
- Застой желчи вызывает изменение ее физико-химических свойств, что приводит к образованию желчных камней. Это еще больше усугубляет ситуацию механической желтухи, усложняя возможность ее устранения.
Симптомы желтухи
Желтушность покровных тканей
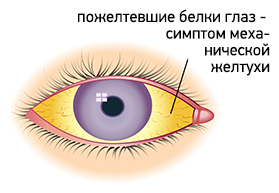 Основным симптомом механической желтухи является пожелтение кожи, слизистых оболочек и белков глаз. В начале заболевания кожа приобретает желтый или желто-коричневый цвет. Но по мере нарастания уровня билирубина и его окисления, цвет меняется на лимонно-желтый или зеленоватый. Также желтый цвет приобретают все биологические жидкости организма за исключением слез и слюны. Моча приобретает темно-коричневый цвет, а кал, наоборот, обесцвечивается.
Основным симптомом механической желтухи является пожелтение кожи, слизистых оболочек и белков глаз. В начале заболевания кожа приобретает желтый или желто-коричневый цвет. Но по мере нарастания уровня билирубина и его окисления, цвет меняется на лимонно-желтый или зеленоватый. Также желтый цвет приобретают все биологические жидкости организма за исключением слез и слюны. Моча приобретает темно-коричневый цвет, а кал, наоборот, обесцвечивается.
Кожный зуд
Причины возникновения кожного зуда при желтухе до конца не ясны. Считается, что он возникает из-за раздражения рецепторов кожи желчными кислотами. У больных раком поджелудочной железы зуд может возникать по мере нарастания желтухи, или до ее начала, усиливаясь по мере нарастания гипербилирубинемии. Он серьезно ухудшает качество жизни больных, может носить нестерпимый характер, мешать нормальному сну, вызывать раздражительность. У многих пациентов на коже образуются расчесы, которые со временем могут инфицироваться.
Осложнения желтухи
Механическая желтуха является очень грозным состоянием. При отсутствии лечения приводит к гибели больного.
По мере развития процесса неизбежно возникает поражение гепатоцитов, нарушаются детоксикационные функции печени и в организме образуется большое количество токсических веществ, которые поражают все органы и системы. Развивается синдром эндотоксемии.
Параллельно с этим происходит нарушение функции почек из-за развития микрососудистых тромбозов и спазма кровеносных сосудов. Нарушается функция нефронов, нарастает почечная недостаточность, в крови повышается уровень мочевины и креатинина. Развивается печеночно-почечный синдром, на фоне которого развивается множество тяжелых патологических реакций:
- Токсические вещества проникают через гемато-энцефалический барьер, приводя к развитию энцефалопатии, которая сопровождается спутанностью сознания, сопором и, в конце концов, приводит к коме и гибели больного. Действие токсических веществ на нервные волокна приводит к нарушению работы сердца, что сопровождается снижением частоты сердечных сокращений (брадикардией).
- Нарушается синтез факторов свертывания крови, что приводит к развитию ДВС-синдрома — жизнеугрожающего состояния, при котором сначала возникает множество внутрисосудистых тромбов, а потом, при истощении кровесвертывающих факторов на этом фоне развивается кровотечение, которое очень сложно остановить.
- Под воздействием желчных кислот происходит разрушение сурфактанта — основного вещества легочной ткани, который обеспечивает обогащение крови кислородом. Из-за этого нарастает гипоксия, и развивается острая дыхательная недостаточность.
Диагностика желтухи
Диагностические мероприятия при желтухе носят комплексный характер и направлены на определение степени тяжести самой патологии, а также причин, вызвавших ее. Применяются следующие методы исследования:
Лабораторные исследования. Главным лабораторным маркером желтухи является увеличение билирубина. В крови он существует в виде двух фракций — свободной и связанной. При механической желтухе на начальном этапе происходит увеличение именно связанного, прямого билирубина, затем нарастает количество и непрямого. Также определяются показатели, которые изменяются при развитии холестаза — холестерин, липиды, щелочная фосфатаза, ГГТП и др.
Ультразвуковое исследование брюшной полости, печени, желчных протоков и забрюшинного пространства. При механической желтухе будут обнаруживаться расширенные желчные протоки, гиперплазия их стенки. В ряде случаев удается визуализировать наличие опухоли поджелудочной железы и определить ее прорастание в желчный проток, или его сдавление опухолевыми массами.
Более информативным методом визуализации опухоли поджелудочной железы является КТ и/или МРТ с контрастированием. Данные методы позволяют более детально визуализировать опухоль и ее взаимоотношение с окружающими тканями, обнаружить метастазы, в том числе в регионарных лимфоузлах или печени.
Исследование проходимости желчных протоков. Позволяет визуализировать просвет протоков и обнаружить места их сужения или обструкции. С этой целью проводят ретроградную холангиопанкреатографию — с помощью эндоскопической техники в просвет большого дуоденалного сосочка (место, которым открываются желчный и панкреатический протоки в просвет 12-перстной кишки) вводят рентгеноконтрастное вещество и делают снимки, на которых визуализируется протоковая система. Эндоскоп вводится через рот. Перед началом процедуры пациент получает легкую седацию, а для ослабления рвотного рефлекса глотку орошают раствором анестетика.
Еще одним методом визуализации протоковой системы является чрескожная чреспеченочная холангиография. В этом случае контраст вводится посредством пункции печеночных протоков через переднюю брюшную стенку. Чтобы правильно попасть в необходимую область, используют ультразвуковой контроль. После того, как контраст заполнит протоки, делают рентгеновские снимки, на которых хорошо видны печеночные протоки и места их обструкции.
Запись
на консультацию
круглосуточно
Лечение желтухи при раке поджелудочной железы
Радикальное лечение рака поджелудочной железы возможно только с помощью хирургических операций, остальные методы — химио- и радиотерапия являются вспомогательными и применяются либо как дополнительные методы, которые позволяют стабилизировать процесс, либо как паллиативное лечение для облегчения симптомов заболевания.
Однако в условиях наличия механической желтухи проводить специфическое противоопухолевое лечение (в том числе радикальные хирургические операции) очень рискованно, поскольку состояние пациента является декомпенсированным и высоки риски летальности. По данным некоторых клиник, она достигала 10-34%. Поэтому на первый план выходит купирование желтухи, снижение интоксикации, снижение уровня билирубина с помощью декомпрессии желчных протоков малоинвазивными хирургическими методиками.
Основными методами декомпрессии и восстановления пассажа желчи является стентирование, которое может выполняться либо во время эндоскопической ретроградной холангиопанкреатографии (ЭРПХ), либо во время чрескожной чреспеченочной холангиографии (ЧЧХГ).
Чрескожное чреспеченочное холангиодренирование и стентирование желчных протоков (ЧЧХДС)
Необходимым условием проведения данной операции является расширение желчных протоков. При механической желтухе это не представляет проблемы, но бывают случаи, когда обтурация неполная, и для расширения протоков нужно немного больше времени.
- ЧЧХД проводится в условиях рентгеноперационной под местной анестезией. Место пункции стенки живота определяется для каждого пациента индивидуально с учетом места локализации обструкции.
- Кожа обрабатывается антисептиком и надсекается скальпелем для облегчения прохождения пункционной иглы. После этого игла под контролем УЗИ вводится на глубину 5-10 см, пока не попадет в расширенный желчный проток (диаметр иглы около 1 мм). После этого через иглу в проток вводят несколько миллилитров контрастирующего вещества для контроля попадания именно в желчный проток, а не в сосуды печени. Если все в порядке, через иглу в просвет протока вводят мягкий проводник, диаметром 0,3 мм, после чего иглу удаляют. С помощью проводника устанавливают гибкий катетер диаметром около 2 мм, через который вводят контрастирующий препарат и проводят серию снимков для обнаружения места обструкции, ее протяженность и степень блокирования пассажа желчи. После этого определяют тактику дальнейших действий:
- По возможности, через место сужения в просвет тонкой кишки проводят проводник, через который устанавливается дренаж — пластиковая трубка с множеством отверстий. Его ставят так, чтобы часть отверстий находилась выше места опухоли, а часть ниже ее. Таким образом, желчь будет попадать в дренаж до места обструкции и выходить после него. Наружный конец дренажа выводят на поверхность кожи и присоединяют к нему резервуар, куда будет оттекать избыток желчи.
- Если обтурация непроходима, дренирование желчи будет отводиться только наружно, чтобы снизить токсический эффект гипербилирубинемии. Для компенсации дефицита желчи в желудочно-кишечном тракте, ее придется принимать перорально, запивая водой или соком. Когда воспалительный процесс утихнет, и состояние пациента компенсируется, проводят повторную попытку реканализации или проведения радикальной операции по удалению опухоли поджелудочной железы.
Следует учитывать, что дренирование — это временная мера, направленная на разрешение экстренной ситуации, которая на фоне механической желтухи очень быстро усугубляется. После стабилизации состояния пациента, решается вопрос о возможности проведения радикального удаления опухоли поджелудочной железы. Если это невозможно, проводят стентирование желчных протоков — в месте обтурации устанавливается специальный каркас (стент), который более прочно фиксируется к стенкам протока и поддерживает их в расправленном состоянии.
Установка стента проводится следующим образом:
- Через имеющийся дренаж, к месту стентирования подводят тонкий проводник, а сам дренаж удаляют.
- Если имеется выраженный стеноз, который мешает установке стента, проводят баллонную дилятацию — по проводнику к месту стеноза подводят баллон и расправляют его на несколько минут (в раскрытом состоянии его диаметр около 6-8 мм). Это приводит к временному расширению просвета протока. После этого баллон сдувают и удаляют.
- Через тот же проводник в место стеноза подводится стент в сложенном состоянии. Его диаметр определяют заранее во время проведения холангиографии. После контроля правильности установки стента, его расправляют и извлекают проводящую систему. После этого пациента наблюдают в течение нескольких дней, и если все хорошо, выписывают из стационара.
Эндоскопическое стентирование
Эндоскопическое стентирование проводится во время процедуры эндоскопической ретроградной холангиографии. После того как будет проведено исследование протоковой системы, в место стеноза через фатеров сосочек, находящийся 12-перстной кишке вводят проводник и по нему аналогичным образом устанавливают стент. После контроля правильности его расположения, стент раздувают и удаляют вспомогательное оборудование.
При невозможности выполнения стентирования проводят открытые операции по наложению обходных анастомозов между желчными протоками и кишечником в обход опухоли.
Операции на опухоли
Операции при раке поджелудочной железы являются одними из самых сложных в современной хирургии, поскольку требуют удаления большого объема тканей. Удаляется не только сама железа, пораженная опухолью, но и рядом расположенные органы: часть тонкой кишки, часть желудка, желчный проток, регионарные лимфатические узлы, висцеральная жировая клетчатка. Разумеется, после такого объема вмешательства требуется серьезная реконструкция и восстановление проходимости желудочно-кишечного тракта и желчных протоков.
Однако оперативное лечение возможно далеко не у всех пациентов, поскольку в подавляющем большинстве случаев рак поджелудочной железы диагностируется, когда опухоль имеет нерезектабельное состояние. В этом случае назначаются другие методы противоопухолевого лечения для перевода новообразования в резектабельное состояние, после чего делают попытку радикальной операции.
Химио- и радиотерапия
Химиотерапия (ХТ) при раке поджелудочной железы может назначаться в предоперационном и послеоперационном периоде. В первом случае, ее целью будет уменьшение опухолевой массы и достижение резектабельности. В послеоперационном периоде ХТ назначается для поддержания результата лечения и предотвращения прогрессирования и метастазирования рака.
Основным препаратом, используемым при адъювантной ХТ рака поджелудочной железы, является гемцитабин. Его могут применять как в монорежиме, так и в комплексных схемах совместно с капецитабином или фторурацилом. При лечении метастатического рака или при прогрессировании, после адъювантной ХТ применяются более агрессивные 4-х компонентные схемы.
Радиотерапия в основном применяется в качестве паллиативной терапии для облегчения болевого синдрома. Но есть данные о ее эффективности в рамках проведения химиолучевой терапии на этапе подготовки к радикальному хирургическому вмешательству.
Запись
на консультацию
круглосуточно
Источник
При малейшем подозрении на развитие панкреатита (как острого, так и хронического) врачи обычно направляют пациента на биохимическое исследование крови и мочи. Эти традиционные анализы позволяют определить множество важных показателей, отражающих самые различные негативные процессы, протекающие в человеческом организме. Одним из них является пигмент – билирубин.
Разновидности билирубина
В крови обычно определяют общий билирубин и две составляющих его фракции. Первую из них называют свободной или непрямой, или неконъюгированной. Ко второй относят прямой или конъюгированный, или связанный билирубин. По их повышению можно определить происхождение болезнетворного процесса (болезни крови, генетические дефекты, всевозможные поражения печени или ее сосудов, блокировка желчных путей, заболевания желчного пузыря и др.).
Факторы, влияющие на достоверность анализа
Чтобы биохимические тесты соответствовали истинной картине недуга, важно знать, что билирубин изменяется при:
- голодании (более 48 часов);
- после чрезмерных физических нагрузок;
- на фоне употребления противозачаточных медикаментов;
- в зависимости от индивидуальных биоритмов обследуемого пациента.
Изменения билирубина в случае панкреатита
Воспаление, возникающее в поджелудочной железе, нередко сопровождается выраженным отеком. Патологическое скопление жидкости приводит к увеличению размеров всего органа или какой-то его отдельной части. Если панкреатит поражает преимущественно головку поджелудочной железы, то при увеличении ее размеров она сдавливает расположенный рядом желчный проток, препятствуя адекватному выведению желчи. Развивающийся застой желчи или холестаз сопровождается не только заметными клиническими проявлениями (желтухой, зудом, темной мочой, посветлевшим стулом и др.), но изменениями биохимических тестов. Так, в крови наблюдается повышение билирубина (как правило, в основном прямой его фракции) — гипербилирубинемия.
При значимом увеличении концентрации данного показателя в крови (свыше 30 мкмоль/л) в моче так же может появиться билирубин. Причем там присутствует лишь его прямая фракция. Именно конъюгированный билирубин придает моче пациента специфичную окраску – цвет, напоминающий темное пиво. У здорового человека количество билирубина в моче минимально, оно не выявляется при рутинном исследовании.
Подобные формы панкреатита считаются осложненными. Пациентов, у которых подозревается воспалительное увеличение головки поджелудочной железы (так называемый псевдотуморозный панкреатит), непременно следует тщательно обследовать. Ведь под маской такой формы панкреатита может скрываться коварная злокачественная опухоль, а рак поджелудочной железы пока еще плохо лечится, поэтому временной фактор может иметь определяющее значение.
Для того чтобы определить у больного панкреатит, его направляют на сдачу разных анализов, в том числе крови и мочи. На сданных образцах осуществляют общий и биохимический анализ, и смотрят, насколько полученные показатели отходят от нормы, проверяют наличие несвойственных для состояния нормы химических веществ, например, таких как билирубин.
В процессе обмена билирубина происходит образование желчных пигментов, чего не должно содержаться в моче. Если же в моче нашли желчные пигменты, то об этом укажут на бланке результатов анализа в той части, где говорится о химических свойствах мочи. Одной из причин может быть механическая помеха оттока желчи (непроходимость билиарного дерева).
Зачастую концентрация билирубина растёт при увеличении в размерах головки поджелудочной. В составе крови он бывает в 2-х состояниях: а) связанном; б) несвязанном. В первом состоянии увеличение его объёма происходит из-за понижения обратного попадания или экскреции пигмента в сыворотку из гепатоцитов, что зачастую встречается при механической желтухе. При этом, в зависимости от продолжительности и выраженности желтухи, вызванной панкреатитом, уровень этого белка будет коррелироваться. Желтуха у пациентов с панкреатитом, при должном лечении, является очень нестойкой и уже через несколько дней, её симптомы уменьшаются. Это же касается и уровня билирубина. Завышенное содержание несвязанного пигмента свойственно при проблемах со связыванием, захватом или его высокой выработкой поджелудочной железой.
Когда речь заходит об общем билирубине в крови, то говорят о суммарном значении его прямого и непрямого показателя. В норме значения пигмента будет равно 1,7-20,5 мкмоль/л, из них на долю прямого припадает около 25%.
Как уже говорилось, пигмент в крови встречается как в связанном так и несвязанном состояниях, а в мочу несвязанный билирубин не должен попадать, поскольку он не проходит почечные фильтры, а значит, не должен выводится с мочой. Поэтому при расстройствах поджелудочной железы, связанных с проблемами секреторной функции, таких как панкреатит/раковые опухоли, в моче может появляться прямой билирубин в большом объёме. Если же в моче оказывается непрямой пигмент, это означает, что наряду с панкреатитом, у больного наблюдается повреждение почечного фильтра, позволяющий ему выделяться с мочой.
Воспаление поджелудочной железы, влекущее тяжелые расстройства в организме, чаще всего проявляется панкреатитом. Панкреатит бывает острый, а при повторении приступов 2–3 раза в год, становится хроническим.
Он вызывается разными причинами. Для успешного лечения надо устранить причины, провоцирующие заболевание. Чтобы их устранить, пациенту нужно всесторонне обследоваться. Анализы при панкреатите важная часть среди всех методов обследования пациента.
Виды исследований
Отклонение от нормы в показателях крови, мочи, кале свидетельствует о развитии воспалительного процесса в поджелудочной железе. Какие анализы сдают при панкреатите, определяет доктор. Часто это:
- клинический анализ крови;
- биохимия крови;
- исследование кала;
- лабораторные тесты.
Клинический анализ
Обмен веществ в организме откладывает свой слепок на кровь. Поэтому ее исследование — важная диагностика состояния пациента.
В составе общего обзора знакомые всем элементы:
- эритроциты, способствующие перенесению кислорода по организму;
- лейкоциты, борющиеся инфекцией;
- тромбоциты, участвующие в свертывании крови.
Кроме них, в показателях исследования содержатся:
- лейкоцитарная формула представляет собой соотношение разных типов лейкоцитов, подсчитываемых в покрашенном мазке крови в процентах;
- цветовой показатель насыщенности эритроцитов гемоглобином;
- СОЭ или скорость оседания эритроцитов неспецифический показатель патологии организма.
Все показатели имеют норму, отклонения от нее в анализе крови дают возможность заподозрить воспалительный процесс в организме, что требует дополнительных исследований.
Биохимия крови
По результатам показаний в анализе крови, если их правильно расшифрует доктор, можно судить о здоровье каждого органов и всех систем организма человека. Отклонения от нормы, присущей здоровым людям, помогают определить активный воспалительный процесс и установить стадию болезни.
Биохимическое исследование имеет много позиций, и конкретный доктор может включить только те позиции, которые важны, на его взгляд, в диагностике заболевания. В своем составе имеет показатели:
- глюкоза, т. е. сахар;
- мочевина;
- креатинин;
- остаточный азот;
- общие липиды;
- холестерины ЛПВП, ЛПНП, ЛПВП;
- коэффициент атерогенности;
- триглицериды;
- фосфолипиды;
- общий билирубин ;
- общий белок;
- альбумин;
- АсАт;
- АлАт;
- липаза;
- амилаза;
- гамма-ГТП;
- антистрептолизин-О;
- ревмофактор;
- СРБ (С-реактивный белок);
- щелочная фосфатаза;
- белковые фракции: альбумин, глобулины, бета-глобулины, гамма-глобулины;
- кальций;
- калий;
- натрий;
- хлор;
- железо.
За каждой позицией стоит определенный орган, продуцирующий микроэлементы в кровь. Отклонение от нормы дает возможность предположить воспаление такового.
Биохимический анализ крови при панкреатите использует следующие позиции:
- Амилаза — фермент пищеварительной системы, вырабатываемый поджелудочной железой. Благодаря амилазе происходит расщепление сложных углеводов в процессе переваривания пищи, превращая их в глюкозу. Поскольку железа выделяет ферменты и гормоны, то амилазу, выработанную ею, называют панкреатической. Панкреатит увеличивает показатель амилазы в несколько раз от нормы.
- Липаза — фермент, отвечающий за расщепление жиров, вырабатывается клетками поджелудочной железы, а активируется трипсином. При остром панкреатите липаза показывает отклонение от нормы.
- Панкреатическая эластаза — протеолитический фермент, отвечающий за усваивание белков. Эластаза в неактивной форме синтезируется в железе, превращаясь в активную, под воздействием трипсина.
- Фосфолипаза — фермент крови, служит идеальным маркером при панкреатите, который определит степень поражения ацинарных клеток поджелудочной железы.
- Трипсин — панкреатический протеаз, единственным источником которого является поджелудочная железа. Более других ферментов свидетельствует о ее поражении.
- Глюкоза, имеющая отклонение от нормы в сторону увеличения, свидетельство понижения выработки инсулина.
- Билирубин. Когда поджелудочная железа увеличивается, то она перекрывает путь следования желчи, в результате чего увеличивается билирубин.
- Общий белок. Падение показателя общего белка – свидетельство белково — энергетической недостаточности, т. е. дисбаланс потребностей и поступления питательных веществ.
Исследование кала
Изучение кала для распознавания сбоев в поджелудочной железе имеет минимальное значение. Снижение секреции влияет на переработку жиров. В кале наблюдаются:
- наличие жира;
- фрагменты пищи;
- кал светлый при сдавливании желчевыводящих путей.
Исследование мочи
Уровень диастазы, она же амилаза, в моче свидетельство заболевания поджелудочной железы. Отмечается превышение нормы в 250 раз. Ее повышение связано не только с панкреатитом, а многими другими факторами. Поэтому при повышенном уровне диастазе нужны данные других исследований. Снижение объема диастазы объясняется сбоями ферментообразующей деятельности.
Выделим из всего перечня позиций только те, которые могут указывать на панкреатиты:
- темнее обычного цвет мочи находится в зависимости от объема амилазы или сдавливании желчных путей;
- кетоновые тела присутствуют в моче и указывают на панкреатит;
- появление в моче отличающихся от нормального уровня лейкоцитов, эритроцитов, белков, цилиндров.
Неоднозначность трактовки той или иной позиции исследования диктует необходимость проведения дополнительных тестов, чтобы уточнить результат.
Важные тесты диагностирования
Чтобы показывать точный диагноз панкреатита, методы исследования дополняются различными лабораторными тестами. Популярные тесты из всевозможных вариантов:
- распознавание трипсина иммунореактивного. Положительный итог теста в 4 вариантах из 10 дает определение панкреатита;
- трипсин в крови и концентрации ингибиторов при снижении объема в плазме указывают на нарушения в органе;
- выявление трипсиногена в моче может отмечаться почти 100% вероятностью панкреатита. Цена такого анализа достаточно высока;
- характерные проверки, доказывающие недостаток продуцирования ферментов — это тесты: Лунда, бентираминовый, с метионином, с парааминобензойной кислотой, с эфиром-мехолилом, а также панкреатолауриновые пробы.
Определить расстройство в синтезе инсулина поджелудочной железой позволит глюкозотолерантный тест.
Возможно, многие не подозревали, что можно сдавать такие пробы и тесты. Заботясь о своем здоровье, пациент может сам попросить доктора о назначении таких исследований.
Лабораторные исследования дополняют постановку диагноза панкреатита, являясь важной частью общего комплексного обследования. Позиций в лабораторных исследованиях множество, однако, максимальную значимость для доктора представляют показатели объемов ферментов в крови. В ходе 1-х суток – панкреатическая амилаза, спустя несколько дней контроль – эластазы и липазы. При хроническом панкреатите их значение нормы и отклонений иное, чем при остром течении или ремиссии.
Показать какое заболевание вас преследует, панкреатит ли оно, какая стадия: обострения или ремиссии, какие прогнозы по его излечению – на все вопросы есть ответ в клинических анализах, дополнительных тестах и пробах.
Источник



