Повысить функцию поджелудочной железы
Гипофункция и гиперфункция поджелудочной железы относятся к весьма серьёзным заболеваниям, которые, при отсутствии соответствующего лечения, могут привести даже к летальному исходу. Возникновение подобного заболевания связано с дисфункцией нервной системы и гипогликемией (снижение до минимального уровня глюкозы в организме). Для борьбы с данной болезнью необходимо вводить внутривенно глюкозу, которая способна нормализовать состояние пациента и блокировать симптоматику заболевания.

Гипофункция может привести к развитию сахарного диабета. В таком случае больному необходимо вводить инсулин для поддержания нормальной работы органа. Своевременное лечение гипо- и гиперфункции поджелудочной железы поможет справиться с болезнью и повысит шансы на более быстрое выздоровление.
Причины гипофункции
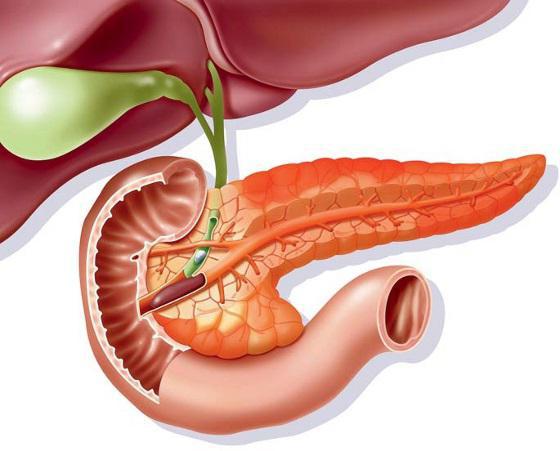
Эндокринная часть поджелудочной железы способна образовывать особую клеточную группу, которую принято называть островками Лангерганса. Скопление эндокринных клеток, продуцирующих гормоны, локализуются в хвосте железы. Благодаря этой группе клеток, поджелудочная железа может вырабатывать три вида гормона:
- глюкагон – повышает уровень глюкозы в крови;
- инсулин – регулирует уровень глюкозы;
- липокаин – регулирует жировой обмен в печени.
Поражение островков Лангерганса может привести к гипофункции поджелудочной железы. Природа этого поражения способна варьироваться.
Симптомы гипофункции
Стоит не забывать о том, что симптомы данного заболевания носят исключительно индивидуальный характер и могут варьироваться в зависимости от состояния пациента. Пониженная функция поджелудочной железы проявляется следующими основными симптомами:
- постоянное ощущение жажды, обезвоживание;
- чувство сухости и дискомфорта во рту;
- часто мочеиспускание (полиурия);
- быстрая и резкая потеря веса;
- чувство тошноты, рвота;
- болезненные ощущения, локализованные в животе;
- быстрая утомляемость и слабость;
- помрачение сознания.
Подобная симптоматика может привести к диабетической коме. Если вы заметили наличие вышеперечисленных симптомов и ухудшение общего состояния, то немедленно обратитесь за помощью к специалисту.
Стоит обратить внимание на то, что высокий уровень глюкозы в крови может привести к разрушению некоторых тканей и сосудов. Иногда эти процессы могут привести к гангрене, слепоте, нарушениям сердечно-сосудистой системы и инсультам. Для того чтобы предотвратить подобные проявления болезни, необходимо отслеживать самочувствие и чаще ходить на врачебные осмотры.
Лечение гипофункции
Анализ мочи, показывающий уровень глюкозы в крови, поможет отследить работу поджелудочной железы. После сдачи анализа необходимо незамедлительно начать лечение. Врач назначает ввод искусственного инсулина внутривенно для поддержания нормального уровня глюкозы в крови.
Причины гиперфункции поджелудочной железы
Выявление основной причины возникновения гиперфункции железы очень важно для последующего лечения. Гиперфункция может возникнуть из-за снижения уровня глюкозы в крови. В ответ на это явление организм начинает резко увеличивать выработку инсулина, который в итоге он не способен нейтрализовать.
Гиперфункция поджелудочной железы распределяется по гендерному аспекту, потому что это заболевании намного чаще наблюдается у женщин, нежели у мужчин. Причиной такого явления становится дифференциация эндокринной системы, а также особые отличительные характеристики организма женщины (заболевание способно прогрессировать с меньшим интервалом времени, но в больших масштабах).
Известно, что гипогликемия является следствием гиперфункции поджелудочной железы.
Для того, чтобы отследить первые симптомы болезни, необходимо особенно внимательно отнестись к:
- рациону питания;
- общему состоянию организма;
- уровню глюкозы в крови.
Как проявляет себя гиперфункции поджелудочной железы?
Симптомы гиперфункции
Симптомы данного заболевания не носят ярко выраженный характер. Именно из-за этого пациентам сложно заметить какие-либо изменения в повседневном ритме жизни, и уж тем более обратиться к врачу. Первоначальные признаки повышения уровня глюкозы больше походят на обычную усталость и нервные переживания. При гиперфункции поджелудочной железы развиваются:
- общая усталость и слабость организма;
- ничем не обоснованная быстрая утомляемость;
- сонливость, упадок сил;
- состояние апатии;
- судороги ног и рук;
- обмороки.
Чем раньше вы правильно отреагируете на симптомы гиперфункции поджелудочной железы, тем быстрее, действеннее и эффективнее пройдёт лечение. Отсутствие своевременного лечения гиперфункции поджелудочной железы приводит к непоправимым последствиям, вплоть до остановки жизнедеятельности организма.
Симптоматика данного заболевания со временем становится более выраженной, пациент начинает испытывать огромный дискомфорт, вследствие чего нарушается привычный для него режим жизни.
Совет: цените и берегите своё здоровье, обязательно посещайте специалистов для плановых осмотров, включающих перечень дополнительных анализов. Это поможет значительно повысить вероятность скорейшего выздоровления.
Заболевания при гиперфункции поджелудочной железы могут быть очень серьезными.
Диагностирование заболевания
Диагностика заболевания заключена в нескольких этапах, что позволяет врачу на каждом из них получить обширные сведения о состоянии конкретного органа и организма в целом. Диагностирование болезни заключается в:
- определении уровня глюкозы;
- определении уровня инсулина;
- определении уровня проинсулина;
- функциональной пробе, которая берется после суточного голодания;
- проведении компьютерной томографии конкретных участков организма пациента.
Как вылечить гиперфункцию поджелудочной железы?

Лечение
Острые приступы болезни, как правило, нейтрализуются, благодаря введению глюкозы внутривенно. Пациент имеет право отказаться от данного способа и начать принимать во время резкого ухудшения состояния любые источники глюкозы. Гиперфункция поджелудочной железы может сопровождаться появлением опухолей в данном органе. В такой ситуации лечение болезни заключается в оперативном вмешательстве и удалении новообразования.
Иногда, благодаря индивидуальным особенностям пациента, подобное оперативное вмешательство строго противопоказано. Тогда пациенту необходимо соблюдать особую диету, принимать специальные лекарственные препараты и четко следовать врачебным предписаниям.
Но не забывайте о том, что подобный консервативный метод лечения считается менее результативным, в отличие от своевременного удаления опухоли.
В заключение
Всё еще считаете, что вылечить данное заболевание очень сложно? Если вашу голову посещают подобные мысли, то победа в борьбе с болезнями поджелудочной железы явно пока что не на вашей стороне. Или вы уже подумываете об оперативном вмешательстве? Это неудивительно, ведь поджелудочная железа является очень важным органом, правильное функционирование которого считается залогом хорошего самочувствия и здоровья в целом. Берегите себя и будьте здоровы!
Внимание, данная статья носит только информативный характер. Не стоит заниматься самолечением, потому подобный подход очень опасен, в особенности, если речь идёт о заболеваниях поджелудочной железы.
Источник
Нарушение функционирования поджелудочной железы негативным образом сказывается на состоянии всего организма. Именно поэтому при любом отклонении от нормального состояния этого органа важно знать, как восстановить работу поджелудочной железы.
Функции органа
Деятельность поджелудочной заключается в регуляции выделения панкреатических ферментов, способствующих перевариванию пищи. Также секреты железы способствуют усвоению углеводов, жиров и белков. В этом заключается ее внешнее воздействие.
Что касается внутренней секреции, то она нужна для поддержания баланса между выделением таких гормонов, как глюкагон и инсулин. Разница в деятельности их прямо противоположна: инсулин поддерживает уровень глюкозы, глюкагон – его повышает. Преобладание одного из них провоцирует развитие сахарного диабета.
Кроме сахарного диабета, патологические процессы в поджелудочной железе приводят к воспалению органа – панкреатиту. Это не менее опасное заболевание, способное перерасти в онкологическое.
Патологические процессы вызывают серьезные проблемы с процессами пищеварения и сбои в работе эндокринной системы.
Чтобы узнать, сколько времени восстанавливается орган и как добиться полноценного его функционирования, необходимо ознакомиться с факторами, оказывающими пагубное влияние на его деятельность.
Причины патологий
Заболевания железы, развивающиеся вследствие непосильной нагрузки на нее, сопровождаются воспалением органа с сопутствующими негативными процессами, пагубно отражающимися на состоянии всего организма.
Основными причинами патологии являются:
- желчнокаменная болезнь;
- перенесенные вирусные заболевания;
- неправильное питание, изобилующее жирными, жареными, острыми блюдами;
- интоксикация;
- бесконтрольный прием антибиотиков и других медикаментозных препаратов;
- злоупотребление крепкими напитками;
- курение;
- стрессовые ситуации;
- диеты для похудения.
Результатом влияния этих факторов становится развитие острой или хронической формы панкреатита, панкреонекроза, абсцесса железы, что чревато появлениями тяжелых осложнений вплоть до летального исхода.
Необходимо подчеркнуть, что чаще всего воспаление железы наблюдается после алкогольного запоя. Второй агрессивный провокатор – неправильный подход к питанию.
Признаки проблемы
Наиболее яркими симптомами патологии являются:
- болезненные ощущения различной интенсивности под ложечкой;
- локализация болевого синдрома в области правого подреберья;
- опоясывающие боли;
- отрыжка, изжога, рвота;
- диарея, метеоризм.
Поджелудочная железа не способна восстанавливаться самостоятельно, поэтому она нуждается в помощи, которая предусматривает своевременное диагностирование, уточняющее форму и вид заболевания. Поэтому при появлении описанных выше симптомов следует незамедлительно обратиться к врачу.
Возможно ли исцеление?
Особенностью этой железы является выполнение двух функций – пищеварительной и гормональной.
Как восстанавливается функция, способствующая пищеварению
Недостаточность выработки панкреатического сока приводит к ухудшению общего состояния и провоцирует сбои в пищеварительной системе, проявляющиеся расстройствами желудка, острым болевым синдромом и слабостью. Так протекает острый панкреатит. Он требует незамедлительного обращения за врачебной помощью с последующим приемом лекарственных препаратов.
Три дня пациенту рекомендуются голодание и чистка поджелудочной железы.
Процедура чистки
В основном она осуществляется за счет очищения желудка. С этой целью вызывается механическая рвота. Затем следует обильное питье, и снова рвота. Процедура повторяется неоднократно до полного очищения желудка.
Для очищения кишечника используется клизма.
В результате организм полностью освобождается от всех вредных веществ, что положительным образом сказывается на деятельности железы.
После этих процедур показано лечебное голодание на минеральной воде без газа.
При остром панкреатите восстановление возможно. Для этого необходимо в первую очередь обратить внимание на питание, исключить все вредные продукты, акцент ставится на употреблении жидких каш, отварных овощей и бульонов на их основе, мясных блюд.
Во избежание возобновления проблемы щадящая диета рекомендуется для постоянного применения, что станет основой полного восстановления функций органа.
Восстановление при хронической форме панкреатита
При обострившейся хронической форме терапевтический курс предусматривает лечение в стационаре. В исключительных случаях прибегают к частичному удалению железы.
После снятия острого приступа пациенту рекомендуются строгая диета и медикаментозное лечение с использованием таких препаратов:
- средств, подавляющих излишнюю выработку панкреатических ферментов;
- лекарств, способствующих выравниванию кислотности желудка;
- спазмолитиков, обезболивающих и бактерицидных средств;
- панкреатических ферментов.
Предусматривается употребление витаминного комплекса для укрепления иммунитета.
Необходимость диетического питания
При хроническом панкреатите прописывается постоянная диета для восстановления с целью снижения нагрузки на орган.
Рекомендуется наблюдение за уровнем глюкозы. Наличие превышающих норму показателей – основание для приема препаратов, понижающих их уровень, или инсулиновых инъекций.
Прогноз
Излишек или недостаток выработки гормона инсулина, необходимого для поддержания в норме сахара крови, приводит к значительному повышению последнего. Это запускает механизм развития сахарного диабета. К сожалению, процесс восстановления органа при данном заболевании невозможен.
Поэтому терапевтический курс предполагает поддержание в норме уровня глюкозы с непрерывным медикаментозным лечением и соблюдение строгой диеты.
Интересный факт
В результате ряда исследований выявлена вероятность исцеления от грозного недуга с помощью трансплантации костного мозга.
Но операция сопряжена с большим риском для жизни пациентов, поэтому пока этот способ не используется. Остается верить, что доступный вариант лечения все же будет найден.
При диабете 2 типа
Вопрос о том, можно ли восстановить орган при наличии данного типа диабета, изучен не до конца. Мнения многих ученых сводятся к тому, что снижение веса пациента положительным образом сказывается на состоянии поджелудочной железы и в значительной мере улучшает ее работу.
Это становится основанием для соблюдения строгой диеты, дающей возможность наладить работу органа.
Проведены исследования, в результате которых выявлены факторы разрушения бета-клеток, ответственных за продуцирование инсулина. Как выяснилось, их уничтожают клетки иммунной системы, проникающие в железу.
Ведется активное изучение возможности усиленного размножения бета-клеток. Основа теории заключается в том, что возможен вариант преобразования клеток кишечника в клетки, вырабатывающие инсулин.
Восстановление секрета ПЖ
Важную функцию в переваривании пищи выполняют ферменты поджелудочной железы. Недостаточное их количество приводит к:
- нарушению стула (запору или поносу);
- отсутствию аппетита и резкому снижению веса;
- метеоризму;
- упадку сил.
Избыточное количество секрета железы становится причиной развития панкреатита.
Нормализовать выработку ферментов помогают ферментообразующие таблетки. Это Дигестал, Креон, Мезим, Юниэнзим, Фестал, Панкреатин. Снижению секрета способствуют Изопреналин, Кальцитонин, Глюкагон.
Народные средства – достойные помощники
Все чаще врачи советуют больным использовать лечение травами в комплексе с традиционными терапевтическими методами.
Накоплен немалый опыт использования различных способов, которые приходят на помощь в устранении болевого синдрома при больной поджелудочной.
Рецепты
В домашних условиях можно приготовить отвары из таких лекарственных растений, как зверобой, ромашка, тысячелистник, а также из овса, гречи и других продуктов. Например:
- Настой из листьев лавра. Следует 5-6 листочков залить 500 мл кипятка, настоять 30 минут. Принимать по 1 ст. ложке за полчаса до еды. Средство способствует стабилизации обменных процессов и снижает уровень сахара.
- Травяной сбор из ромашки, зверобоя и мяты оказывает общеукрепляющее и болеутоляющее действие.
- Высокая эффективность в укреплении ПЖ и коррекции показателей сахара народными средствами достигается при использовании Монастырского чая.
Но перед использованием любого рецепта из копилки народной мудрости необходима консультация врача. Следует учитывать, что такие средства могут применяться в качестве дополнительного метода лечения недуга.
Роль диетического питания
Огромное значение в нормализации работы органа имеет соблюдение диеты.
Восстановительный период после голодания предполагает соблюдение следующих правил:
- Преобладать в меню должны каши на воде.
- Вода (кипяченая или минеральная без газа) употребляется ежедневно и в большом количестве.
- Пища допускается только в отварном, протертом виде или приготовленная на пару.
- Прием еды – частый и дробный (5-6 раз в день).
- Под строжайшим запретом находятся жирные, жареные, острые блюда, копчености, маринады.
- Категорически нельзя употреблять крепкие напитки и курить.
Рекомендуется диетический стол № 5П. Он предусматривает введение в рацион ингредиентов, которые легко усваиваются.
Что можно
Среди продуктов для улучшения работы железы:
- мясо птицы и кролика, телятина, говядина;
- нежирные сорта рыбы;
- куриные и перепелиные яйца;
- молочные продукты;
- овощи, фрукты, ягоды;
- из напитков – чай зеленый, отвар шиповника или ромашки.
Следует помнить, что блюда употребляются только теплыми.
Под запретом
Продукты, способные спровоцировать обострение панкреатита:
- колбасные изделия, жирные сорта мяса;
- из овощей – чеснок, лук, помидоры, картошка;
- некоторые фрукты – мандарины, апельсины;
- клубника, малина;
- кофе, пиво, сладкие газированные напитки;
- мороженое.
Перегревать пищу не рекомендуется.
Следование требованиям диетического питания – основа восстановления работы поджелудочной железы.
Образ жизни
Добиться ощутимого улучшения помогает правильный образ жизни. Он предусматривает:
- пересмотр отношения к продуктам питания;
- коррекцию режима питания;
- соблюдение баланса между отдыхом и нагрузками;
- ежедневное пребывание на воздухе;
- физические упражнения.
Существенным требованием является исключение непосильных физических нагрузок.
Выполнение этих правил будет способствовать закреплению эффекта лечения и даст возможность органу справиться с возложенными на него функциями.
Восстановление поджелудочной железы – процесс сложный и длительный. Порой он затягивается на годы, а иногда приходится придерживаться рекомендаций врача по соблюдению диеты и приему ферментов на протяжении всей жизни. И все же, преодолевая трудности, можно добиться полной победы над болезнью.
Источник
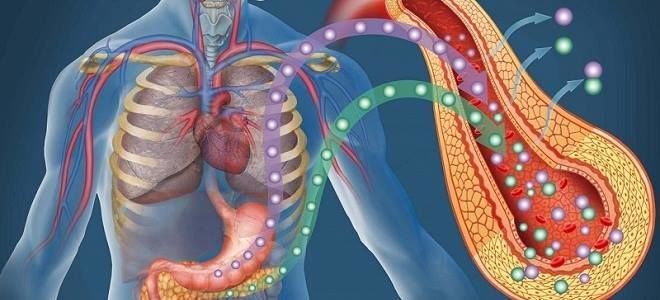 Гиперфункция и гипофункция поджелудочной железы, независимо от причины появления, представляют опасность для здоровья. Сбои в работе связаны с расстройством секреторной деятельности органа. Особенно тяжело протекает сахарный диабет — состояние с нарушенным синтезом или выработкой инсулина, которое развивается при гипофункции поджелудочной железы, приводит к тяжелым поражениям многих органов и систем, изменяет образ жизни больного и длительно лечится.
Гиперфункция и гипофункция поджелудочной железы, независимо от причины появления, представляют опасность для здоровья. Сбои в работе связаны с расстройством секреторной деятельности органа. Особенно тяжело протекает сахарный диабет — состояние с нарушенным синтезом или выработкой инсулина, которое развивается при гипофункции поджелудочной железы, приводит к тяжелым поражениям многих органов и систем, изменяет образ жизни больного и длительно лечится.
В процессе терапии может возникнуть другое нарушение, когда количество вырабатываемых гормонов резко увеличивается. При гиперфункции поджелудочной железы нередко развивается жизнеопасное состояние, если количество синтезируемых гормональных веществ становится критично высоким. В таких случаях необходимо оказание неотложной помощи.
Структура поджелудочной и основные функции железы
Поджелудочная железа (ПЖ) является органом, одновременно относящимся к пищеварительной и эндокринной системе и выполняющим экскреторную и инкреторную функции. Это связано со строением тканей, строго разделяющимся по структуре и выполняемым функциям.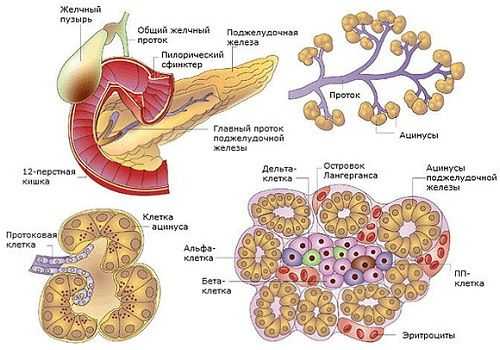
Эндокринная часть ПЖ состоит из скопления клеток, вырабатывающих гормоны. Составляет 1,5% объема органа, называется островками Лангерганса, у человека их насчитывается 1—1,5 млн. Состоят из нескольких видов клеток, вырабатывающих строго определенные гормоны:
- α (25%) − глюкагон,
- β (60%) − инсулин и амилин,
- δ (10%) – соматостатин,
- PP (5%) − вазоактивный интестинальный полипептид (ВИП), панкреатический полипептид (ПП),
- g-клетки − гастрин, влияющий на желудочный сок, его кислотность.
Среди всех гормонов главное значение как в условиях нормы, так и при патологии, играет инсулин.
Остальная часть ПЖ (90%) выполняет экзокринную функцию. Представлена железистыми клетками, продуцирующими ферменты панкреатического сока. Они расщепляют поступающую в организм пищу:
- трипсин,
- липаза,
- амилаза.
Помимо этих главных представителей, в каждую группу входит еще по несколько ферментов. Все они направлены на обеспечение внешнесекреторной функции — поддержания процесса нормального пищеварения. При воспалении ПЖ агрессивные по отношению к любой ткани ферменты могут вызывать самопереваривание железы из-за их высокой активности. Прогноз может быть неблагоприятным при появлении осложнений.
Гиперфункция поджелудочной железы
Гиперфункция поджелудочной железы зависит от того, какая часть органа патологически изменена. Проявлением повышенной внешнесекреторной деятельности ПЖ является ферментный выброс, развитие панкреатита и всех проявлений, связанных с его обострением. При отсутствии лечения гиперферментемия может привести к панкреонекрозу и другим осложнениям, угрожающим жизни.
Если происходит интенсивная секреция гормонов ПЖ, это вызывает чаще всего симптоматику гипогликемии (при высоком синтезе железой инсулина). Она опасна для ЦНС.
Причины возникновения
Существует три глобальных причины развития повышенной эндокринной функции ПЖ:
Инсулома
Чаще всего в развитии и росте инсуломы участвует клетки разных видов. Около 60% опухолей продуцируют инсулин, но может преобладать секреция гастрина, соматостатина, панкреатического полипептида. Инсулома развивается в виде аденомы — доброкачественного новообразования, или как аденокарцинома — злокачественная, быстропрогрессирующая опухоль. В последнем случае возможен летальный исход из-за осложнений, которые возникают из-за воздействия на организм большого количества инсулина, и распространения опухоли.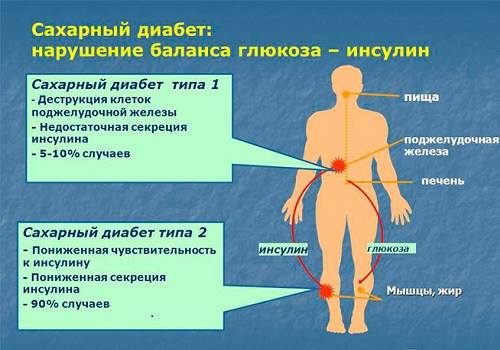
По данным статистики, среди диагностированных инсулом выявляются:
- 80% – доброкачественные аденомы,
- 9% – с признаками озлокачествления,
- 11% – злокачественные аденокарциномы.
Развивается опухоль в возрасте 35—50 лет, в 2 раза чаще выявляется у женщин, чем у мужчин, у детей практически не встречается. Не является наследственным заболеванием.
Виды инсулом
Первичная симптоматика болезни
Симптомы патологии зависят от превалирования секреции конкретного гормона. Чаще всего увеличивается продукция инсулина.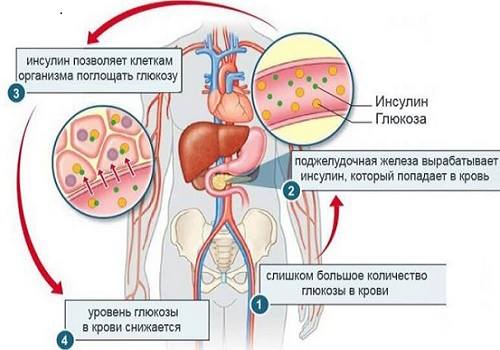
Клиническая картина индивидуальна, но имеет ряд нарушений в состоянии, по которым можно заподозрить патологию. Это триада Уиппла — симптомы, связанные с падением сахара в крови:
С течением времени присоединяется неврологическая симптоматика, нарушение слуха и зрения. Чаще появляются:
- дезориентация в утреннее время,
- судорожные приступы, длительные по времени, напоминающие эпилептические,
- вегетативные нарушения прогрессируют и учащаются: гипергидроз (повышенная потливость), резкая слабость, покраснение лица, вялость, повышение артериального давления (АД), приступы тахикардии или аритмии,
- психомоторные возбуждения с несвязной речью и бессмысленными движениями, сходные с состоянием опьянения,
- нарушение сознания вплоть до комы.
Заболевание опасно тем, что на начальных этапах нет никаких специфических симптомов. Состояние напоминает глубокую усталость, астенический синдром или протекает как вегетососудистая дистония. Во многих случаях клиника развивается постепенно: появляется рассеянность, отсутствие концентрации, иногда человек не может сосредоточиться и правильно ответить на простой вопрос.
В дальнейшем, по мере падения уровня сахара в крови, возникают случаи психомоторного возбуждения (метания, бессмысленные поиски, некоординированные движения, невозможность общения). Появляются элементы спутанности сознания с нарушением ориентации, которые учащаются и прогрессируют, состояния, напоминающие сон: человек куда-то идет или совершает действия необъяснимые и неосознанные. Могут учащаться и вегетативные приступы: внезапные повышения АД до высоких цифр, приступы сердцебиений, потливость. Состояние сопровождается сухостью во рту, тошнотой, рвотой. Через год развиваются необратимые изменения в психике из-за частых эпизодов гипогликемии.
Несмотря на частые приступы голода, из-за чрезмерного питания между ними может развиться ожирение. В большинстве случаев, при длительном течении болезни возникают истощение и мышечная атрофия.
Обострение заболевания
При гиперфункции ПЖ, связанной с усиленной выработкой инсулина, возникают гипогликемические состояния и кома. Ухудшение, связанное с низким сахаром в крови, не всегда наступает постепенно. Часто это происходит внезапно и проявляется ступором, судорогами или острой формой психоза.
Признаками начальной стадии является острый голод, тремор рук, вегетативные нарушения. Если сразу не купировать развитие гипогликемии углеводами (продуктами питания или введением глюкозы), приступ продолжит развиваться. Появится:
- профузное потоотделение,
- дрожь в теле,
- диплопия (двоение перед глазами),
- неподвижный взгляд,
- гемиплегии.
Возможно развитие психического состояния, напоминающего алкогольное опьянение: неспособность ориентироваться, галлюцинации. Если состояние не нормализовать, возникает рвота, судорожный синдром с клоническими и тоническими судорогами, спутанность сознания, кома. Повторные приступы приводят к деградации личности.
Симптоматика хронической гипогликемии
Хроническая гипогликемия проявляется слабостью, апатией, ощущением беспричинной усталости, разбитости, постоянной сонливости при обычном режиме сна, головными болями, невозможностью сосредоточиться. Симптомы выражены неярко, клиническая картина напоминает гипотиреоз. Обычно пациент не обращается к врачу, начало заболевания пропускается. Патология принимает хронический характер. Каждый симптом со временем нарастает.
Предвестниками гипогликемического приступа являются потливость, тремор, тревога, сердцебиение, падение АД, сильное чувство голода. Состояние можно прервать, приняв глюкозу.
Гипофункция поджелудочной железы
Поскольку главным гормоном ПЖ, от которого зависят сохранность и нормальное функционирование других органов, является инсулин, сниженная функция β-клеток приводит к необратимым изменениям в организме. Нарушаются все виды обмена веществ: снижается синтез белка, липогенез и глюконеогенез. Гипофункция ПЖ встречается гораздо чаще, чем повышенный синтез гормонов, проявляется сахарным диабетом.
Симптоматика гипофункции
Проявлением сниженной функции ПЖ является сахарный диабет. Он характеризуется:
- постоянной сухостью во рту,
- сильной жаждой,
- полиурией (выделением большого количества мочи),
- потерей веса,
- постоянной утомляемостью и слабостью.
Если не проводится адекватное лечение или нарушается диета, заболевание прогрессирует, развиваются осложнения: поражаются практически все органы и системы. Особенно страдают почки, глаза (может появиться слепота), сердечно-сосудистая и нервная система, нарушается кровоснабжение ног, развивается диабетическая стопа, гангрена. Самое опасное осложнение — это диабетическая кома.
Сахарный диабет при гипофункции инсулина с учетом механизма поражения разделяется на 2 типа:
- инсулинозависимый (тип I) — вызван разрушением β-клеток, характеризуется абсолютным дефицитом инсулина (у 10% больных),
- инсулинонезависимый (тип II) — развивается у тучных людей, при гиподинамии, стрессе, имеющейся генетической предрасположенности, связан с нарушением чувствительности рецепторов к инсулину.
Гипофункции гормонов
Гипофункция гормонов при поражении ПЖ наблюдается чаще и проявляется нарушением выработки инсулина, как следствие — сахарного диабета. В настоящее время структура и свойства инсулина изучены, он синтезирован и широко применяется в лечении этой патологии. Это дает возможность продлить жизнь пациентам. Но принимать заместительную инсулинотерапию и соблюдать специальную диету больным приходится всю жизнь.
Методы диагностики нарушения функций ПЖ
При подозрении на нарушение функции ПЖ необходимо тщательное обследование. Из лабораторных методов назначаются при инсулиноме:
- анализ крови и мочи на сахар,
- при необходимости — дополнительные нагрузочные тесты с углеводным завтраком, инсулином,
- в период спонтанного приступа инсулиомы определяется уровень инсулина в крови.
Используются функциональные методы:
- УЗИ ОБП и ЗП — для обнаружения опухоли и изменений в соседних органах, если они есть,
- КТ — если возникли сомнения при проведении ультразвукового исследования.
При диагностике глюканомы:
- сахар крови и мочи,
- глюкагон в крови.
При гастриноме:
- кровь на гастрин натощак,
- рентгенологическое и эндоскопическое исследование для выявления язв в слизистой желудка и кишечника,
- кислотность желудочного сока.
Локализация опухоли определяется стандартно, как при инсулиноме.
Лечение заболевания
Опухоли (инсулиомы) лечат хирургическим путем, используя следующие методы:
- энуклеацию — успешно применяется на ранних этапах заболевания,
- дистальную резекцию ПЖ,
- лапароскопию.
Гастриному лечат препаратами, подавляющими секрецию соляной кислоты:
- ИПП (ингибиторы протонной помпы) — Пантапразол, Рабепразол, Омепразол,
- блокаторы Н2 -рецепторов — Циметидин, Ранитидин, Фамотидин.
В тяжелых случаях применяется оперативное вмешательство — гастрэктомия.
Для лечения гипофункции, проявляющейся низким сахаром в крови, необходима углеводная диета, введение глюкозы, при диагностике опухоли — оперативное лечение, курс химиотерапии. Возможно назначение препаратов, подавляющих инсулин, — Диазоксид, Октреотид и гормон ПЖ — Глюкагон. Лекарственные средства, снижающие инсулин, ухудшают внешнесекреторную функцию ПЖ, поэтому одновременно рекомендуется ферментная терапия.
В терапии сахарного диабета используются инсулин, сахароснижающие препараты, строгая диета — стол № 9 по Певзнеру. При назначенном инсулине пациента обучают пользоваться специальной таблицей с указанием углеводного содержания продуктов, количества условных хлебных единиц, по которым мо


