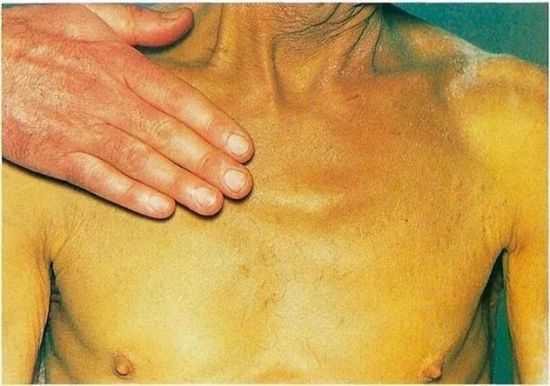
При гиперфункции поджелудочной железы развивается сахарный диабет
 Гиперфункция и гипофункция поджелудочной железы, независимо от причины появления, представляют опасность для здоровья. Сбои в работе связаны с расстройством секреторной деятельности органа. Особенно тяжело протекает сахарный диабет — состояние с нарушенным синтезом или выработкой инсулина, которое развивается при гипофункции поджелудочной железы, приводит к тяжелым поражениям многих органов и систем, изменяет образ жизни больного и длительно лечится.
Гиперфункция и гипофункция поджелудочной железы, независимо от причины появления, представляют опасность для здоровья. Сбои в работе связаны с расстройством секреторной деятельности органа. Особенно тяжело протекает сахарный диабет — состояние с нарушенным синтезом или выработкой инсулина, которое развивается при гипофункции поджелудочной железы, приводит к тяжелым поражениям многих органов и систем, изменяет образ жизни больного и длительно лечится.
В процессе терапии может возникнуть другое нарушение, когда количество вырабатываемых гормонов резко увеличивается. При гиперфункции поджелудочной железы нередко развивается жизнеопасное состояние, если количество синтезируемых гормональных веществ становится критично высоким. В таких случаях необходимо оказание неотложной помощи.
Структура поджелудочной и основные функции железы
Поджелудочная железа (ПЖ) является органом, одновременно относящимся к пищеварительной и эндокринной системе и выполняющим экскреторную и инкреторную функции. Это связано со строением тканей, строго разделяющимся по структуре и выполняемым функциям.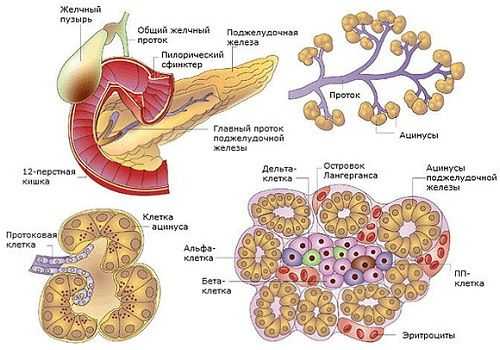
Эндокринная часть ПЖ состоит из скопления клеток, вырабатывающих гормоны. Составляет 1,5% объема органа, называется островками Лангерганса, у человека их насчитывается 1—1,5 млн. Состоят из нескольких видов клеток, вырабатывающих строго определенные гормоны:
- α (25%) − глюкагон,
- β (60%) − инсулин и амилин,
- δ (10%) – соматостатин,
- PP (5%) − вазоактивный интестинальный полипептид (ВИП), панкреатический полипептид (ПП),
- g-клетки − гастрин, влияющий на желудочный сок, его кислотность.
Среди всех гормонов главное значение как в условиях нормы, так и при патологии, играет инсулин.
Остальная часть ПЖ (90%) выполняет экзокринную функцию. Представлена железистыми клетками, продуцирующими ферменты панкреатического сока. Они расщепляют поступающую в организм пищу:
- трипсин,
- липаза,
- амилаза.
Помимо этих главных представителей, в каждую группу входит еще по несколько ферментов. Все они направлены на обеспечение внешнесекреторной функции — поддержания процесса нормального пищеварения. При воспалении ПЖ агрессивные по отношению к любой ткани ферменты могут вызывать самопереваривание железы из-за их высокой активности. Прогноз может быть неблагоприятным при появлении осложнений.
Гиперфункция поджелудочной железы
Гиперфункция поджелудочной железы зависит от того, какая часть органа патологически изменена. Проявлением повышенной внешнесекреторной деятельности ПЖ является ферментный выброс, развитие панкреатита и всех проявлений, связанных с его обострением. При отсутствии лечения гиперферментемия может привести к панкреонекрозу и другим осложнениям, угрожающим жизни.
Если происходит интенсивная секреция гормонов ПЖ, это вызывает чаще всего симптоматику гипогликемии (при высоком синтезе железой инсулина). Она опасна для ЦНС.
Причины возникновения
Существует три глобальных причины развития повышенной эндокринной функции ПЖ:
Инсулома
Чаще всего в развитии и росте инсуломы участвует клетки разных видов. Около 60% опухолей продуцируют инсулин, но может преобладать секреция гастрина, соматостатина, панкреатического полипептида. Инсулома развивается в виде аденомы — доброкачественного новообразования, или как аденокарцинома — злокачественная, быстропрогрессирующая опухоль. В последнем случае возможен летальный исход из-за осложнений, которые возникают из-за воздействия на организм большого количества инсулина, и распространения опухоли.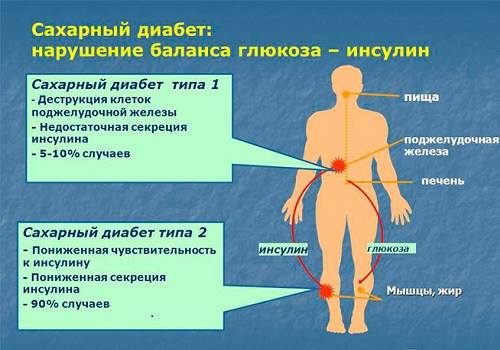
По данным статистики, среди диагностированных инсулом выявляются:
- 80% – доброкачественные аденомы,
- 9% – с признаками озлокачествления,
- 11% – злокачественные аденокарциномы.
Развивается опухоль в возрасте 35—50 лет, в 2 раза чаще выявляется у женщин, чем у мужчин, у детей практически не встречается. Не является наследственным заболеванием.
Виды инсулом
Первичная симптоматика болезни
Симптомы патологии зависят от превалирования секреции конкретного гормона. Чаще всего увеличивается продукция инсулина.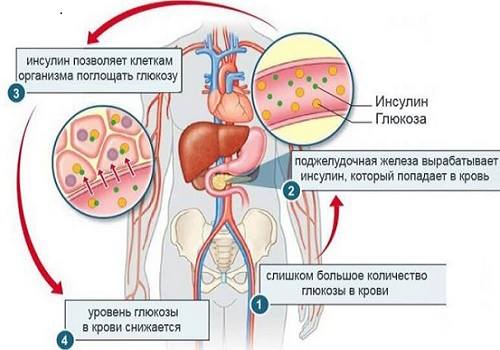
Клиническая картина индивидуальна, но имеет ряд нарушений в состоянии, по которым можно заподозрить патологию. Это триада Уиппла — симптомы, связанные с падением сахара в крови:
С течением времени присоединяется неврологическая симптоматика, нарушение слуха и зрения. Чаще появляются:
- дезориентация в утреннее время,
- судорожные приступы, длительные по времени, напоминающие эпилептические,
- вегетативные нарушения прогрессируют и учащаются: гипергидроз (повышенная потливость), резкая слабость, покраснение лица, вялость, повышение артериального давления (АД), приступы тахикардии или аритмии,
- психомоторные возбуждения с несвязной речью и бессмысленными движениями, сходные с состоянием опьянения,
- нарушение сознания вплоть до комы.
Заболевание опасно тем, что на начальных этапах нет никаких специфических симптомов. Состояние напоминает глубокую усталость, астенический синдром или протекает как вегетососудистая дистония. Во многих случаях клиника развивается постепенно: появляется рассеянность, отсутствие концентрации, иногда человек не может сосредоточиться и правильно ответить на простой вопрос.
В дальнейшем, по мере падения уровня сахара в крови, возникают случаи психомоторного возбуждения (метания, бессмысленные поиски, некоординированные движения, невозможность общения). Появляются элементы спутанности сознания с нарушением ориентации, которые учащаются и прогрессируют, состояния, напоминающие сон: человек куда-то идет или совершает действия необъяснимые и неосознанные. Могут учащаться и вегетативные приступы: внезапные повышения АД до высоких цифр, приступы сердцебиений, потливость. Состояние сопровождается сухостью во рту, тошнотой, рвотой. Через год развиваются необратимые изменения в психике из-за частых эпизодов гипогликемии.
Несмотря на частые приступы голода, из-за чрезмерного питания между ними может развиться ожирение. В большинстве случаев, при длительном течении болезни возникают истощение и мышечная атрофия.
Обострение заболевания
При гиперфункции ПЖ, связанной с усиленной выработкой инсулина, возникают гипогликемические состояния и кома. Ухудшение, связанное с низким сахаром в крови, не всегда наступает постепенно. Часто это происходит внезапно и проявляется ступором, судорогами или острой формой психоза.
Признаками начальной стадии является острый голод, тремор рук, вегетативные нарушения. Если сразу не купировать развитие гипогликемии углеводами (продуктами питания или введением глюкозы), приступ продолжит развиваться. Появится:
- профузное потоотделение,
- дрожь в теле,
- диплопия (двоение перед глазами),
- неподвижный взгляд,
- гемиплегии.
Возможно развитие психического состояния, напоминающего алкогольное опьянение: неспособность ориентироваться, галлюцинации. Если состояние не нормализовать, возникает рвота, судорожный синдром с клоническими и тоническими судорогами, спутанность сознания, кома. Повторные приступы приводят к деградации личности.
Симптоматика хронической гипогликемии
Хроническая гипогликемия проявляется слабостью, апатией, ощущением беспричинной усталости, разбитости, постоянной сонливости при обычном режиме сна, головными болями, невозможностью сосредоточиться. Симптомы выражены неярко, клиническая картина напоминает гипотиреоз. Обычно пациент не обращается к врачу, начало заболевания пропускается. Патология принимает хронический характер. Каждый симптом со временем нарастает.
Предвестниками гипогликемического приступа являются потливость, тремор, тревога, сердцебиение, падение АД, сильное чувство голода. Состояние можно прервать, приняв глюкозу.
Гипофункция поджелудочной железы
Поскольку главным гормоном ПЖ, от которого зависят сохранность и нормальное функционирование других органов, является инсулин, сниженная функция β-клеток приводит к необратимым изменениям в организме. Нарушаются все виды обмена веществ: снижается синтез белка, липогенез и глюконеогенез. Гипофункция ПЖ встречается гораздо чаще, чем повышенный синтез гормонов, проявляется сахарным диабетом.
Симптоматика гипофункции
Проявлением сниженной функции ПЖ является сахарный диабет. Он характеризуется:
- постоянной сухостью во рту,
- сильной жаждой,
- полиурией (выделением большого количества мочи),
- потерей веса,
- постоянной утомляемостью и слабостью.
Если не проводится адекватное лечение или нарушается диета, заболевание прогрессирует, развиваются осложнения: поражаются практически все органы и системы. Особенно страдают почки, глаза (может появиться слепота), сердечно-сосудистая и нервная система, нарушается кровоснабжение ног, развивается диабетическая стопа, гангрена. Самое опасное осложнение — это диабетическая кома.
Сахарный диабет при гипофункции инсулина с учетом механизма поражения разделяется на 2 типа:
- инсулинозависимый (тип I) — вызван разрушением β-клеток, характеризуется абсолютным дефицитом инсулина (у 10% больных),
- инсулинонезависимый (тип II) — развивается у тучных людей, при гиподинамии, стрессе, имеющейся генетической предрасположенности, связан с нарушением чувствительности рецепторов к инсулину.
Гипофункции гормонов
Гипофункция гормонов при поражении ПЖ наблюдается чаще и проявляется нарушением выработки инсулина, как следствие — сахарного диабета. В настоящее время структура и свойства инсулина изучены, он синтезирован и широко применяется в лечении этой патологии. Это дает возможность продлить жизнь пациентам. Но принимать заместительную инсулинотерапию и соблюдать специальную диету больным приходится всю жизнь.
Методы диагностики нарушения функций ПЖ
При подозрении на нарушение функции ПЖ необходимо тщательное обследование. Из лабораторных методов назначаются при инсулиноме:
- анализ крови и мочи на сахар,
- при необходимости — дополнительные нагрузочные тесты с углеводным завтраком, инсулином,
- в период спонтанного приступа инсулиомы определяется уровень инсулина в крови.
Используются функциональные методы:
- УЗИ ОБП и ЗП — для обнаружения опухоли и изменений в соседних органах, если они есть,
- КТ — если возникли сомнения при проведении ультразвукового исследования.
При диагностике глюканомы:
- сахар крови и мочи,
- глюкагон в крови.
При гастриноме:
- кровь на гастрин натощак,
- рентгенологическое и эндоскопическое исследование для выявления язв в слизистой желудка и кишечника,
- кислотность желудочного сока.
Локализация опухоли определяется стандартно, как при инсулиноме.
Лечение заболевания
Опухоли (инсулиомы) лечат хирургическим путем, используя следующие методы:
- энуклеацию — успешно применяется на ранних этапах заболевания,
- дистальную резекцию ПЖ,
- лапароскопию.
Гастриному лечат препаратами, подавляющими секрецию соляной кислоты:
- ИПП (ингибиторы протонной помпы) — Пантапразол, Рабепразол, Омепразол,
- блокаторы Н2 -рецепторов — Циметидин, Ранитидин, Фамотидин.
В тяжелых случаях применяется оперативное вмешательство — гастрэктомия.
Для лечения гипофункции, проявляющейся низким сахаром в крови, необходима углеводная диета, введение глюкозы, при диагностике опухоли — оперативное лечение, курс химиотерапии. Возможно назначение препаратов, подавляющих инсулин, — Диазоксид, Октреотид и гормон ПЖ — Глюкагон. Лекарственные средства, снижающие инсулин, ухудшают внешнесекреторную функцию ПЖ, поэтому одновременно рекомендуется ферментная терапия.
В терапии сахарного диабета используются инсулин, сахароснижающие препараты, строгая диета — стол № 9 по Певзнеру. При назначенном инсулине пациента обучают пользоваться специальной таблицей с указанием углеводного содержания продуктов, количества условных хлебных единиц, по которым можно рассчитать необходимую дозу инсулина при нарушении в питании.
Осложнения нарушения функции гормонов
Если функция ПЖ снижена, уменьшена выработка инсулина и развивается сахарный диабет, при отсутствии адекватного лечения или нарушении диеты заболевание прогрессирует. Развиваются осложнения, при которых поражаются сосуды и ткани практически всех органов и систем. Очень страдают почки, глаза (может появиться слепота), сердечно-сосудистая и нервная система, нарушается кровоснабжение ног, развивается диабетическая стопа, гангрена. Самое тяжелое осложнение — диабетическая кома.
Вылечить полностью нарушения функций поджелудочной железы невозможно, но при своевременном обращении и раннем терапевтическом или хирургическом лечении можно улучшить качество жизни, а в некоторых случаях — сохранить ее.
Тест: на определение риска сахарного диабета 2 типа

Источник
Сахарный диабет представляет собой эндокринное заболевание, проявляющееся нарушениями углеводного, белкового и липидного обмена. В настоящее время среди эндокринопатий по частоте он прочно занимает первое место. По данным ВОЗ сахарным диабетом страдают 2-4% (30 млн. чел.) населения промышленно развитых стран. Больных же со скрытой формой заболевания в 2 раза больше, чем с явной патологией. В последнее время наблюдается тенденция к повышению заболеваемости. Несмотря на очевидные успехи современной фармакотерапии сахарного диабета он остается тяжёлой болезнью. Особую опасность представляют осложнения обменных нарушений, которые проявляются в виде поражения сосудистой системы. У больных сахарным диабетом в 2-3 раза чаще, чем у здоровых людей развивается инфаркт миокарда, в 10 раз чаще — слепота, в 20 раз чаще — гангрена нижних конечностей. По этой причине клиницисты называют сахарный диабет обменно-сосудистым заболеванием. При диабете тяжелее протекают сопутствующие инфекционные заболевания, болезни почек, беременность, роды, наблюдаются нарушения половой функции.
В основе развития сахарного диабета лежит абсолютный или относительный дефицит гормона инсулина, продуцируемого бета- клетками поджелудочной железы. Согласно классификации ВОЗ различают два основных типа болезни. 1 тип — инсулинзависимый, иначе называемый юношеским диабетом (хотя им страдают 10-15% взрослых старше 35 лет). 2 тип — инсулиннезависимый, иначе называемый диабетом взрослых.
Инсулинзависимый тип диабетахарактеризуется значительным абсолютным дефицитом инсулина и тяжёлым течением заболевания. Это связано с гибелью бета-клеток поджелудочной железы. Поражение инсулярного аппарата обусловлено аутоиммунным процессом, чаще всего при наличии наследственной предрасположенности по системе лейкоцитарных антигенов. У лиц с таким генетическим иммунным дефектом возможность возникновения диабета в 3 раза выше, чем у лиц без него. Особенно велик риск заболевания у детей (более 80%) в случае патологии у обоих родителей. Аутоиммунный процесс как правило инициируется вирусной инфекцией, корью, краснухой, эпидемическим паротитом («свинкой») и др. Способствуют развитию диабета 1 типа психоэмоциональное перенапряжение, белковое голодание, токсические повреждения бета-клеток, различные патологические процессы в поджелудочной железе (ишемия, кровоизлияния, рак). Инсулинзависимый тип диабета характеризуется коротким периодом компенсации, исхуданием больного, ацидозом, прогрессирующей тенденцией к развитию гипергликемической комы (в стадию декомпенсации). Больным постоянно вводят инсулин.
Инсулиннезависимый тип сахарного диабетахарактеризуется относительным дефицитом инсулина и более лёгким течением заболевания. Дефицит инсулина обусловлен контринсулярными влияниями — гиперпродукцией глюкагона, глюкокортикоидов, адреналина (при психоэмоциональных перенапряжениях), а также повышенной инактивацией инсулина в печени. В значительной мере способствуют развитию инсулиннезависимого диабета ожирение, гиподинамия, злоупотребление алкоголем, инфекционные заболевания, болезни печени, беременность и др. Повышенная потребность в инсулине может возникнуть и при применении ряда фармакологических средств — гормональных препаратов, противозачаточных средств, некоторых мочегонных, гипотензивных и психотропных веществ. Это необходимо учитывать, чтобы не ухудшить состояние больного диабетом. Инсулиннезависимый тип диабета характеризуется длительным периодом компенсации, ожирением больного, редким развитием гипергликемической комы и пониженной реактивностью на инсулин.
Патогенез сахарного диабета сложен и многогранен. Из-за недостатка инсулина блокируется зависящий от него транспорт глюкозы из крови в мышечные, печеночные и жировые клетки. В нервной ткани этого не наблюдается. Транспорт глюкозы в неё непосредственно не связан с инсулином и при его дефиците почти не нарушается. В мышцах и печени начинает превалировать процесс окисления гликогена над его синтезом и интенсифицируется выход глюкозы в кровь. Содержание глюкозы в крови еще более повышается благодаря усилению глюконеогенеза (образования глюкозы из белков и жиров). Развивается гипергликемия, которую при сахарном диабете образно характеризуют как «голод среди изобилия» (в крови много глюкозы, а в тканях её не хватает).
Вслед за гипергликемией возникает глюкозурия (появление глюкозы в моче). Она связана с уменьшением реабсорбции глюкозы из первичной мочи. Из-за этого осмотическое давление первичной мочи возрастает и обратное всасывание воды в почках уменьшается. Развивается полиурия (повышенное выделение мочи). Организм обезвоживается и появляется жажда (полидипсия). Гипергликемия, глюкозурия, полиурия и полидипсия являются специфическими симптомами сахарного диабета.
При длительной гипергликемии происходит пропитывание глюкозой стенки сосудов, что приводит к изменению состава их мукополисахаридов. Сосудистая стенка утолщается, просвет сосуда суживается) кровоток в нем падает. Развивается диабетическая ангиопатия.
Дефицит инсулина сопровождается торможением синтеза белка. Именно этим обусловлены понижение иммунобиологической реактивности (недостаточный синтез антител), вялое течение воспалительного процесса с плохим заживлением дефекта, образование трофических язв (торможение регенерации), задержка роста (при детском и юношеском диабете).
Нарушения жирового обмена при диабете характеризуются снижением образования в адипозоцитах жира из глюкозы, усилением липолиза (расщепления жира) и увеличением выхода в кровь свободных жирных кислот. Они в большом количестве поступают в печень и могут вызвать её жировое перерождение. Оно наступает лишь тогда, когда к инсулиновой недостаточности присоединяется дефицит липокаина (фактора, препятствующего ожирению печени). Это, как правило, наблюдается при тотальном панкреатическом диабете. Повышение содержания жира, а также холестерина в печени приводит к усилению синтеза бета-липопротеидов, в том числе и атерогенных. Это служит предпосылкой для развития атеросклероза, что отмечается в подавляющем большинстве случаев диабета.
Другим проявлением нарушения жирового обмена являются кетоз. Кетоновые тела (ацетоуксусная, бета-оксимасляная кислоты) являются относительно стабильными продуктами окисления жирных кислот в печени. В условиях диабета избыточное поступление жира в печень сопровождается их повышенным образованием. Явление кетоза ещё более усиливается из-за активизации при диабете глюконеогенеза. Кетоз является грозным осложнением сахарного диабета, которое может закончиться диабетической (гипергликемической) комой. Значительное накопление кетоновых тел оказывает наркотическое действие на ЦНС и усиливает, благодаря ацидозу, распад белка (протеолиз тканей). Кетоз сопровождается потерей с мочой ионов натрия, калия и магния, поскольку кетоновые тела выводятся почками из организма в виде солей. Это усиливает полиурию и дегидратацию тканей, что еще более интенсифицирует тканевой распад. Токсическое повреждение почек кетоновыми телами вызывает нефрит с вторичной олигурией и даже анурией. По этой причине диабетическая кома может осложниться уремией. Потеря организмом натрия, калия и магния обусловливает нарушение сократительной деятельности мускулатуры (прежде всего сердца). Кетоз подавляет иммунобиологическую реактивность, угнетая фагоцитоз.
Характерной патофизиологической особенностью длительно текущего сахарного диабета является поражение сердечно-сосудистой системы с высокой летальностью (75%). У 51% больных наблюдается коронарный атеросклероз, тогда как среди не болеющих диабетом — у 18%. Инфаркт миокарда, как указывалось выше, у диабетиков развивается в 2-3 раза чаще, чем у лиц с нормальным обменом.
Поражения сосудистой системы (ангиопатия) при диабете разделяют на микроангиопатии (капилляропатии) и макроангиопатии (атеросклероз).
Наиболее распространенными микроангиопатиями являются ретинопатия и нефропатия. Ретинопатия встречается в 29% всех случаев диабета, а при его длительности свыше 16 лет, она развивается уже у 70% больных. При диабетической ретинопатии поражаются капилляры сетчатой оболочки глаза. Их базальная мембрана утолщается за счёт отложения фибриноидных веществ. Просвет капилляров суживается и питание сетчатки ухудшается. В результате у больных возникает прогрессирующее ухудшение зрения. С ретинопатией, как правило, сочетается нефропатия. Механизм её развития такой же, как и ретинопатии. Клиническими проявлениями нефропатии являются протеинурия, отёки, повышение АД. В конце концов она заканчивается недостаточностью почек с развитием уремии.
Макроангиопатии характеризуются атеросклеротическим поражением крупных сосудов. Для этого при диабете имеется ряд предпосылок: увеличение содержания в крови атерогенных липопротеидов и триглицеридов, изменение структуры соединительной ткани субэндотелиального слоя сосудов.
Клинически макроангиопатии чаще всего проявляются в виде ишемической болезни сердца (в 50% случаев диабета), поражения сосудов ног (перемежающаяся хромота, нередко заканчивающаяся гангреной), а также в виде артериальной гипертензии (от 19 до 52% случаев).
Помимо сосудистых осложнений, при диабете довольно часты поражения нервной системы (нейропатии). Из клинических вариантов нейропатии наиболее распространён пояснично-крестцовый радикулит. Частота нейропатии не связана с тяжестью диабета, но увеличивается с продолжительностью заболевания и возрастом больных.
Критериями тяжести течения сахарного диабета являются показатели содержания глюкозы в крови и моче (и их динамика), а также наличие и степень осложнений со стороны сердечно-сосудистой и нервной систем, печени, почек, зрения.
При лёгкой форме сахарного диабетасодержание глюкозы в крови натощак не превышает 8,33 ммоль/л, с мочой выделяется за сутки 25-30 г глюкозы, сосудистые поражения отсутствуют.
При диабете средней тяжестисодержание глюкозы в крови натощак не превышает 14 ммоль/л, с мочой её выделяется за сутки не более 40-45 г. В моче выявляется ацетон. Отмечаются поражения сосудистой системы.
Тяжёлая формахарактеризуется стойкой гипергликемией — содержание глюкозы в крови натощак превышает 14 ммоль/л, глюкозурией — выделяется более 40-45 г глюкозы за сутки. В моче содержится ацетон. Течение болезни лабильное (с большим колебанием содержания глюкозы в крови). Отмечаются тяжёлые поражения сосудов глаз, почек, ног с серьёзным нарушением их функций.
Лечение сахарного диабета должно быть комплексным и длительным. Оно включает в себя диетическое питание, применение гипогликемических средств, подвижный образ жизни, рациональный режим труда и отдыха, соблюдение требований личной гигиены, своевременное лечение сопутствующих заболеваний и осложнений.
Лёгкую форму диабета довольно часто удается компенсировать вышеуказанными мероприятиями без применения гипогликемических препаратов. При диабете средней тяжести без них обойтись невозможно, но предпочтение отдают оральным (применяемым через рот) гипогликемическим средствам (препараты сульфанилмочевины, бигуаниды).
При тяжёлой форме диабета назначают препараты инсулина. Помимо этого показаниями к его применению являются:
средней тяжести инсулинзависимый диабет;
длительно текущий инсулиннезависимый диабет;
диабет любого типа, осложненный кетоацидозом, инфекционным процессом, гангреной, сердечной и почечной недостаточностью;
хирургические вмешательства у больных диабетом;
диабетическая кома;
устойчивость к оральным гипогликемическим препаратам;
беременность.
При передозировке инсулина или несоблюдении диеты после его введения (введение натощак) может развиться гипогликемическая кома. Она возникает в связи с резким уменьшением поступления в клетки ЦНС глюкозы, обусловленным низким её содержанием в крови. При гипогликемической коме экстренно внутривенно вводят глюкозу и адреналин.
Источник