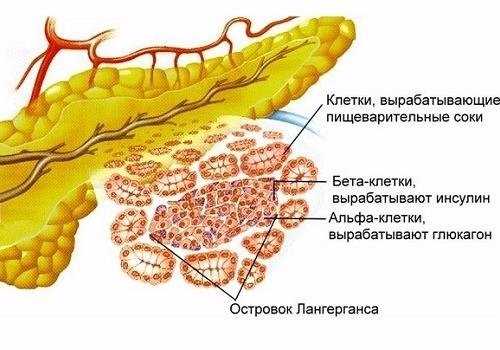
При недостаточности функций поджелудочной железы
Недостаточность поджелудочной железы — это болезнь эндокринного характера, обусловленная сбоем в выработке гормонов, необходимых для нормальной жизнедеятельности организма. Поджелудочная железа (ПЖ) является главным органом, стимулирующим пищеварение, и без ее правильного функционирования страдает весь организм.

Сущность проблемы
Поджелудочная выполняет 2 основные функции:
- Экзокринную.
- Эндокринную.
Первая заключается в выработке железой веществ, участвующих в процессе переваривания пищи (поджелудочного сока и более 20 видов ферментов). Эта часть поджелудочной железы состоит из ацинусов (клеток железы), синтезирующих энзимы (трипсин, липазу, химотрипсин, амилазу и др.), которые расщепляют белки, жиры и углеводы, поступающие в организм с едой в двенадцатиперстной кишке.
Липаза обеспечивает расщепление жиров в жирные кислоты в желчной среде кишечника.
Эндокринная часть железы — это островки Лангерганса, которые расположены между ацинусами и состоят из инсулиноцитов, производящих инсулин, глюкагон, сомостатин и различные полипептиды, участвующие в обмене глюкозы и регулирующие уровень сахара в крови. Островки состоят из А, В и D-клеток. Глюкагон вырабатывается в клетках типа А (25% всех клеток); выработкой инсулина заняты В-клетки (60% всех клеток), а клетки вида D (15%) синтезируют другие полипептиды.
Недостаточность ПЖ обусловлена разрушением нормальных тканей и клеток в органе и их постепенной заменой соединительной тканью (фиброз), которая в дальнейшем приводит к снижению функциональной активности железы в выработке необходимых ферментов и гормонов. Таким образом, патология может привести к сбоям в работе всех систем организма.
Виды недостаточности ПЖ и их признаки
Заболевания ПЖ классифицируются по 4 основным видам:
- Внешнесекреторная недостаточность поджелудочной железы, обусловленная снижением активности особых секреторных веществ, расщепляющих пищу на вещества, свободно усваиваемые организмом, или нарушением секреторного оттока панкреатического сока в кишечник из-за сужения проточных каналов за счет опухолей или фиброза. При нарушении активности ферментов секрет становится густым и вязким и плохо расщепляет пищу. При сужении проточных каналов в кишечник поступает недостаточное количество ферментирующих веществ, которые не справляются со своей задачей в полном объеме. Основные ее симптомы: непереносимость острой и жирной пищи, тяжесть в желудке, диарея, вздутие живота и колики; второстепенные: одышка, тахикардия, болевые ощущения во всем теле, судороги. Жиры, поступающие в кишечник, не перерабатываются и выводятся в нерастворенном виде вместе с калом (панкреатическая стеаторея). Дефицит жирных кислот приводит к ломкости костей, снижению свертываемости крови, судорогам, нарушениям ночного зрения, импотенции. Снижение ферментации белков вызывает одышку, тахикардию, анемию, общую слабость, утомляемость.
- Экзокринная недостаточность поджелудочной железы является следствием уменьшения выработки поджелудочного (панкреатического) сока, который отвечает за нормальную работу ЖКТ. Проявляется несварением пищи, тошнотой и тяжестью в желудке, избытком газов в кишечнике и нарушением его деятельности; является причиной развития сахарного диабета. Экзокринная недостаточность ПЖ может быть относительной и абсолютной. Первая носит обратимый характер, целостность органа в данном случае не нарушена, недомогание вызвано незрелостью ПЖ или нарушением секреции, чаще встречается у детей. Абсолютная недостаточность сопровождается атрофией ацинусов и фиброзом тканей ПЖ, снижением выработки ферментов. Она является следствием таких заболеваний, как хроническая или острая форма панкреатита, муковисцидоз, синдром Швахмана-Даймонда.
- Недостаток ферментов в желудочном соке, участвующих в пищеварительном процессе, — это ферментативная недостаточность поджелудочной железы. Симптомы, указывающие на недостаточность ферментов для переваривания пищи: метеоризм, тошнота и рвота, зловонная диарея, обезвоживание организма, общая слабость и пр. Наиболее значимый и характерный признак недостаточности ферментов — изменение стула: увеличение частоты испражнений, каловые массы с излишками жиров, которые плохо смываются с унитаза, приобретают серый цвет и гнилостное зловоние.
- При эндокринной недостаточности ПЖ снижается выработка гормонов инсулина, глюкагона, липокаина. Эта форма недостаточности опасна тем, что вызывает сбой в работе всех органов человека и имеет необратимые последствия. Симптомы схожи с характерными признаками при недостатке ферментов поджелудочной железы. Инсулин отвечает за поставку глюкозы из крови в клетки организма и понижает содержание сахара, глюкагон — повышает. Норма глюкозы в крови — 3,5-5,5 ммоль/л. Изменения нормы приводит к развитию заболеваний — гипергликемии (повышение содержания глюкозы) и гипогликемии (соответственно снижение). Нарушение выработки инсулина приводит к повышенному содержанию глюкозы в крови и развитию такого заболевания, как сахарный диабет. Основные признаки, указывающие на нехватку гормонов инсулина: повышенное содержание сахара в крови после приема пищи, жажда, частое мочеиспускание; у женщин — зуд в половых органах. При снижении выработки глюкогана характерен следующий набор признаков: слабость, головокружение, тремор конечностей, изменение психики (тревожность, депрессивное состояние, беспричинное беспокойство), судороги, потеря сознания. Если при инсулиновой недостаточности лечение назначает эндокринолог, то при дефиците глюкогана необходима также помощь психотерапевта.
Причины возникновения недостаточности ПЖ
Факторы, способствующие сбоям в работе ПЖ, могут быть следующими:
- дегенеративные изменения железы;
- авитаминоз (недостаток витаминов В, С, Е, РР, никотиновой кислоты), провоцирующий заболевания печени и развитие желчнокаменной болезни;
- снижение содержания белка и анемия;
- погрешности в еде — много жирной, острой пищи в рационе, злоупотребление алкоголем;
- инфекционные заболевания желудка, ПЖ, 12-перстной кишки;
- обострение панкреатита или хронический панкреатит — воспаление ПЖ;
- гельминтоз;
- длительное употребление лекарственных средств;
- неправильное голодание;
- нарушение обмена веществ;
- расстройства деятельности тонкого кишечника и 12-перстной кишки, дегенеративные изменения кишечной микрофлоры;
- врожденные пороки развития ПЖ.
При этом происходит омертвение тканей ПЖ и замена их рубцовыми наростами и, как следствие, утрата ими своих функциональных способностей.
Диагностика патологических изменений ПЖ
В первую очередь лечащий врач проводит опрос пациента, выясняет отличающие ферментную недостаточность поджелудочной железы симптомы. Для диагностирования заболевания проводятся лабораторные анализы крови (на содержание гемоглобина и биохимических веществ, на уровень сахара), исследования наличия ферментов в моче, анализ кала и копрограмма на предмет содержания жиров (в норме не более 7%), эластазы-1 и состояния усвоения и переработки пищи организмом.
Для выявления дегенеративных изменений органов назначают УЗИ брюшной полости, КТ и МРТ. Важным методом диагностики является эндоскопическая ретроградная панкреатохолангиография (исследование протоков ПЖ и желчных протоков на предмет их проходимости и наличия келоидных образований). Для уточнения диагноза применяют метод прямого изучения секрета, полученного из ПЖ путем аспирации ПЖ, позволяющий определить содержание и объем поджелудочного сока.
Эндокринную недостаточность исследуют путем тестирования толерантности к глюкозе — проводят анализ крови, собранной натощак, и крови, собранной через 2 часа после приема пищи или 75 г глюкозы. Этот анализ показывает способность организма к выработке инсулина и переработке глюкозы.
О нарушении обмена глюкозы свидетельствуют следующие показатели: уровень глюкозы в крови не менее 6,7 ммоль/л; через 2 ч после приема 75 г глюкозы — 7,8-11,1 ммоль/л. В норме содержание глюкозы в крови не должно превышать 6,4 ммоль/л. Если уровень глюкозы в крови, взятой на голодный желудок, равен 7,8 ммоль/л или больше этого значения, то имеет место диабет.
Лечение заболеваний ПЖ
Для нормализации деятельности и устранения нарушений поджелудочной железы лечение назначается в зависимости от вида недостаточности: При выявлении признаков болезни, указывающих на недостаточность ферментов, назначают прием полиферментных лекарственных препаратов, заменяющих недостающие ферментивные вещества.
Экзокринная недостаточность поджелудочной железы, вызванная дефицитом внутрисекреторных панкреатитов, лечится приемом препаратов, содержащих энзимы (Мезим-форте, Панкреатин, Креон, Панзинорм-форте); рекомендуется употребление витаминных комплексов, содержащих жирорастворимые витамины А, D, E, K. Наиболее эффективным является препарат Мезим-форте, содержащий протеазу, амилазу и липазу, он может применяться пациентами юного возраста.
Лечение также предусматривает соблюдение диеты, направленной на контроль уровня сахара в крови, и прием препаратов, которые назначаются конкретно каждому пациенту. Питание должно быть дробным и частым (5-6 раз в день), употреблять следует больше овощей и злаковых, богатых углеводами (пшеничные и овсяные отруби), и белковую пищу.
При снижении активности ферментов для увеличения пищеварительной способности назначают препараты, стабилизирующие щелочную среду в ЖКТ (Омепразол, Пантопразол, Ланзопразол и др.). Обязательна терапия, направленная на излечение причин возникновения болезни: заболеваний желудка, ПЖ и 12-перстной кишки.
Лечение эндокринной недостаточности зависит от заболевания, возникшего в результате недостатка того или иного вида гормона. Наиболее распространенным недугом является сахарный диабет, провоцируемый недостаточной выработкой инсулина, что приводит к повышению концентрации глюкозы в крови. В основу лечебной терапии диабета заложены 3 принципа: восполнение инсулина; восстановление нарушений обменного процесса и гормонального фона; предотвращение возможных осложнений.
Большое значение имеет диета, увеличение физической активности больного, употребление лекарственных средств, снижающих уровень сахара, инсулинотерапия (для инсулинозависимых больных). В рационе должно содержаться до 60% углеводов медленного усвоения (черный хлеб, пшеничные отруби с пектином), 24% легких жиров и 16% белковой пищи. Диета предусматривает полный отказ от продуктов, содержащих сахарозу и фруктозу, легкоусвояемые углеводы (сладости, мучное и печеное, сладкие фрукты, газированные напитки), ограничение соленых и острых продуктов, некоторых видов бобовых.
За счет увеличения физических нагрузок происходит сгорание глюкозы без участия инсулина. Для пожилых людей и страдающих другими заболеваниями пациентов рекомендованы ежедневные пешие прогулки в течение 1-2 часов или быстрым шагом не менее 40 минут.
Назначение и дозировку препаратов, понижающих уровень сахара в крови, делает лечащий эндокринолог на основе полученных анализов. Как правило, назначают Глюкофаж, Сиофор, Метаморфин, Глютазон, Актос, Пиоглар и др.
Инсулинозамещающие средства назначаются при запущенных стадиях диабета, когда ПЖ практически перестает вырабатывать инсулин. Различают 2 вида производных субстанций и препаратов инсулина:
- Средства, вырабатываемые из компонентов инсулина человека (ДНК-рекомбинантная технология или полусинтетические);
- Средства, вырабатываемые из компонентов инсулина животного происхождения (в основном от свиней).
Наиболее эффективными являются инсулиновые препараты, выработанные из гормонов человека.
Прогнозы при недостаточности поджелудочной железы оставляют желать лучшего. Все зависит от степени поражения паренхимы. Учитывая тот факт, что патология развивается на фоне гибели значительной части органа, прием лекарств здесь потребуется на протяжении всей оставшейся жизни. Предупредить развитие данного состояния можно путем своевременной диагностики и лечения заболеваний ПЖ, отказа от приема алкоголя, курения.
Источник
Ферментная недостаточность поджелудочной железы – ограниченная секреция либо низкая активность панкреатических ферментов, приводящая к нарушению расщепления и всасывания питательных веществ в кишечнике. Проявляется прогрессивным похудением, метеоризмом, анемией, стеатореей, полифекалией, диареей и полигиповитаминозом. Диагностика основана на лабораторных методах исследования внешней секреции поджелудочной железы, проведении копрограммы, определении уровня ферментов в кале. Лечение включает терапию основного заболевания, нормализацию поступления нутриентов в организм, заместительное введение ферментов поджелудочной железы, симптоматическое лечение.
Общие сведения
Ферментная недостаточность поджелудочной железы – одна из разновидностей пищевой интолерантности, которая развивается на фоне угнетения внешнесекреторной панкреатической деятельности. Оценить частоту экзокринной недостаточности ПЖ в популяции не представляется возможным, так как исследования, посвященные этому состоянию, практически не проводятся, а частота выявления ферментной недостаточности гораздо выше, чем, например, хронических панкреатитов. Тем не менее, недостаточность выработки панкреатических ферментов является серьезным состоянием, способным привести к выраженному истощению и даже смерти пациента при отсутствии адекватного лечения. Практические изыскания в области гастроэнтерологии направлены на разработку современных ферментных препаратов, способных полностью заместить экзокринную функцию поджелудочной железы и обеспечить нормальное течение процессов пищеварения.
Ферментная недостаточность поджелудочной железы
Причины
Недостаточность экзокринной функции поджелудочной железы может быть врожденной (генетический дефект, нарушающий либо блокирующий секрецию ферментов) и приобретенной; первичной и вторичной; относительной и абсолютной. Первичная панкреатическая недостаточность связана с поражением поджелудочной железы и угнетением ее экзокринной функции. При вторичной форме патологии ферменты вырабатываются в достаточном количестве, однако в тонком кишечнике инактивируются либо их активация не происходит.
К причинам формирования первичной панкреатической недостаточности относят все виды хронического панкреатита, рак поджелудочной железы, муковисцидоз, жировое перерождение панкреас на фоне ожирения, операции на поджелудочной железе, врожденную недостаточность ферментов, синдром Швахмана, агенезию либо гипоплазию железы, синдром Йохансона-Близзарда. Патогенетические механизмы формирования внешнесекреторной панкреатической недостаточности включают: атрофию и фиброз поджелудочной железы (как следствие обструктивного, алкогольного, калькулезного или некалькулезного панкреатита, атеросклероза, возрастных изменений, систематического неправильного питания, сахарного диабета, оперативных вмешательств на панкреас, гемосидероза); панкреатический цирроз (является исходом некоторых форм хронического панкреатита — сифилитического, алкогольного, фиброзно-калькулезного); панкреонекроз (гибель части либо всех клеток поджелудочной железы); формирование камней в панкреатических протоках.
Вторичная ферментная недостаточность поджелудочной железы развивается при поражении слизистой оболочки тонкого кишечника, гастриноме, операциях на желудке и кишечнике, угнетении секреции энтерокиназы, белково-энергетической недостаточности, патологии гепатобилиарной системы.
Абсолютная ферментная недостаточность поджелудочной железы обусловлена угнетением секреции ферментов и бикарбонатов на фоне уменьшения объема паренхимы органа. Относительная недостаточность связана со снижением поступления панкреатического сока в кишечник из-за обтурации просвета протоков поджелудочной железы камнем, опухолью, рубцами.
Симптомы ферментной недостаточности
В клинической картине ферментной недостаточности поджелудочной железы наибольшее значение имеет синдром мальдигестии (угнетение пищеварения в просвете кишечника). Непереваренные жиры, попадая в просвет толстого кишечника, стимулируют секрецию колоноцитов – формируется полифекалия и диарея (стул жидкий, увеличен в объеме), кал имеет зловонный запах, цвет серый, поверхность маслянистая, блестящая. В стуле могут быть видны непереваренные комочки пищи.
Мальдигестия протеинов приводит к развитию белково-энергетической недостаточности, проявляющейся прогрессирующим похудением, дегидратацией, дефицитом витаминов и микроэлементов, анемией. На продолжающуюся потерю веса большое влияние оказывает соблюдение диеты с ограничением жиров и углеводов, а также боязнь приема пищи, формирующаяся у многих пациентов с хроническим панкреатитом.
Нарушения моторики желудка (тошнота, рвота, изжога, чувство переполнения желудка) могут быть связаны как с обострением панкреатита, так и с опосредованным влиянием экзокринной панкреатической недостаточности за счет нарушения гастро-интестинальной регуляции, развития дуодено-гастрального рефлюкса и др.
Диагностика
Основное значение для выявления ферментной недостаточности поджелудочной железы имеют специальные тесты (зондовые и беззондовые), часто комбинирующиеся с ультразвуковыми, рентгенологическими и эндоскопическими методами. Зондовые методики являются более дорогостоящими и причиняют пациентам дискомфорт, однако и результаты их более точные. Беззондовые тесты дешевле, спокойнее переносятся больными, но они дают возможность определить панкреатическую недостаточность только при значительном снижении или полном отсутствии ферментов.
Прямой зондовый секретиново-холецистокининовый тест является золотым стандартом диагностики ферментной недостаточности поджелудочной железы. Метод основан на стимуляции секреции поджелудочной железы введением секретина и холецистокинина, с последующим забором нескольких проб дуоденального содержимого с интервалом 10 минут. В полученных образцах исследуется активность и скорость панкреатической секреции, уровень бикарбонатов, цинка, лактоферрина. В норме прирост объема секрета после теста составляет 100%, прирост уровня бикарбонатов – не менее 15%. О ферментной недостаточности поджелудочной железы говорит прирост объема секрета менее 40%, отсутствие прироста уровня бикарбонатов. Ложноположительные результаты возможны при сахарном диабете, целиакии, гепатите, после резекции части желудка.
Непрямой зондовый тест Лунда схож с предыдущим методом, но стимуляция панкреатической секреции производится путем введения в зонд пробной пищи. Данное исследование провести проще (не требует инъекции дорогостоящих препаратов), однако результаты его в значительной мере зависят от состава пробной пищи. Ложноположительный результат возможен при наличии у пациента сахарного диабета, целиакии, гастростомы.
В основе беззондовых методов лежит введение в организм определенных веществ, способных взаимодействовать с ферментами в моче и сыворотке крови. Исследование продуктов метаболизма данного взаимодействия дает возможность оценить внешнесекреторную функцию поджелудочной железы. К беззондовым тестам относят бентирамидный, панкреато-лауриловый, йодолиполовый, триолеиновый и другие методы.
Кроме того, определить уровень панкреатической секреции можно и косвенными методами: по степени поглощения плазменных аминокислот поджелудочной железой, путем качественного анализа копрограммы (будет повышено содержание нейтральных жиров и мыла на фоне нормального уровня жирных кислот), количественного определения в кале жира, фекального химотрипсина и трипсина, эластазы-1.
Инструментальные методы диагностики (рентгенография органов брюшной полости, МРТ, КТ, УЗИ поджелудочной железы и гепатобилиарной системы, ЭРХПГ) используются для выявления основного и сопутствующих заболеваний.
Лечение ферментной недостаточности
Лечение экзокринной панкреатической недостаточности должно быть комплексным, включать коррекцию нутритивного статуса, этиотропную и заместительную терапию, симптоматическое лечение. Этиотропная терапия направлена, в основном, на предотвращение прогрессирования гибели паренхимы ПЖ. Коррекция пищевого поведения заключается в исключении употребления алкоголя и табакокурения, увеличении количества белка в рационе до 150г/сут., сокращении количества жиров как минимум вдвое от физиологической нормы, приеме витаминов в лечебных дозировках. При выраженном истощении может потребоваться частичное либо полное парентеральное питание.
Основным методом лечения ферментной недостаточности поджелудочной железы является пожизненный заместительный прием ферментов с пищей. Показания к заместительной ферментной терапии при панкреатической недостаточности: стеаторея с потерей более 15 г жира в стуки, прогрессирующая белково-энергетическая недостаточность.
Наибольшей эффективностью на сегодняшний день обладают микрогранулированные ферментные препараты в кислотоустойчивой оболочке, заключенные в желатиновую капсулу – капсула растворяется в желудке, создавая условия для равномерного перемешивания гранул препарата с пищей. В ДПК, при достижении уровня рН 5,5, содержимое гранул высвобождается, обеспечивая достаточный уровень панкреатических ферментов в дуоденальном соке. Дозировки препаратов подбираются индивидуально, в зависимости от тяжести заболевания, уровня панкреатической секреции. Критериями эффективности заместительной терапии и адекватности дозировок ферментных препаратов является увеличение веса, уменьшение метеоризма, нормализация стула.
Прогноз и профилактика
Прогноз при панкреатической недостаточности обусловлен выраженностью основного заболевания и степенью поражения паренхимы поджелудочной железы. Учитывая тот факт, что ферментная недостаточность поджелудочной железы развивается при гибели значительной части органа, прогноз обычно сомнительный. Предупредить развитие данного состояния можно путем своевременной диагностики и лечения заболеваний поджелудочной железы, отказа от приема алкоголя, курения.
Источник