Приступ поджелудочной железы как снять у детей

Панкреатит у детей – это распространенное заболевание. Его диагностируют у каждого 20-го ребенка. Этот недуг представляет собой воспалительный процесс в ЖКТ. В детском возрасте данное заболевание имеет свои особенности. Его течение несколько отличается от того, как развивается недуг у взрослых.
Причины панкреатита у детей
Развитие данного недуга обусловлено интенсивной выработкой ферментов поджелудочной железы (в первую очередь речь идет о протеазе) и патологическим воздействием этого активного вещества на поврежденные ткани данного органа. В результате саморазрушения в кровь и лимфу выбрасываются токсины и прочие продукты распада. Воспаление поджелудочной протекает в таких формах:
- острой;
- хронической;
- реактивной.
Острый панкреатит у детей
Данная форма недуга провоцируется следующими факторами:
- Врожденные аномалии – патологическое изменение формы и размеров поджелудочной железы. К тому же в этом органе пищеварительной системы могут появляться перетяжки и спайки. Из-за этого затрудняется выход ферментов поджелудочной железы в нужном количестве в двенадцатиперстную кишку.
- Травмы живота – может произойти разрыв тканей данного органа.
- Паразитарное заболевание – «клубки» вредителей перекрывают протоки поджелудочной железы. В результате развивается острый панкреатит у ребенка.
- Желчекаменная болезнь – образования могут перекрывать протоки, из-за чего органы пищеварительной системы перестают функционировать должным образом.
- Кальцификаты – отложения солей происходят из-за передозировки витамина D.
- Другие патологии ЖКТ, при которых затрудняется выход панкреатического сока и происходит застой пищи.
Панкреатит у детей в острой форме вызывается такими факторами:
- «самоперевариванием» тканей поджелудочной;
- повреждением органа пищеварительной системы, спровоцированным действием ядов и лекарственных средств;
- аутоиммунными недугами.
Хронический панкреатит у детей
Данная форма патологии встречается у малышей очень редко. Чаще такой панкреатит у ребенка возникает после перенесенного недуга в острой форме. Однако эта патология встречается и в других случаях. Например, ее диагностируют, когда реактивное воспаление поджелудочной железы у ребенка длительное время наблюдается. Другими словами, хроническое заболевание является результатом несвоевременного либо неполноценного лечения начальной стадии недуга.
Реактивный панкреатит у детей
Эта болезнь является реакцией организма на протекающий воспалительный процесс. Реактивный панкреатит у ребенка возникает по таким причинам:
- инфекционные заболевания – ветряная оспа, ангина, кишечная палочка и так далее;
- нарушение принципов вскармливания младенцев (неправильно подобрана смесь, рано введен прикорм);
- несбалансированное питание – присутствие в рационе жареной пищи, копченостей, фаст-фудов;
- употребление в пищу незрелых фруктов, ягод и овощей.
Панкреатит у детей – симптомы

Признаки воспаления поджелудочной железы во многом зависят от формы недуга. Острая стадия сопровождается такой клинической картиной:
- боль;
- тошнота с позывами рвоты;
- повышение температуры тела;
- нервозность;
- сильное чувство жажды;
- диарея;
- беловатый налет на языке.
При наличии реактивного панкреатита наблюдаются такие симптомы:
- пропадает аппетит;
- кожный покров приобретает желтоватый оттенок;
- повышается температура тела;
- наблюдается светлый кал;
- ребенка часто беспокоит рвота;
- выходит темная моча;
- малыш становится очень капризным.
Хронический панкреатит у ребенка симптомы имеет сходные с острой формой. Он характеризуется такой клинической картиной:
- запор;
- тошнота;
- боль;
- температура повышается;
- утрата аппетита;
- вялость.
Боли при панкреатите

Область локализации данного симптома зависит от характера воспалительного процесса. Боль при панкреатите возникает спустя короткий промежуток времени после воздействия пищевого провокатора. При прогрессировании патологии характер проблемы обостряется. Острая форма недуга характеризуется болезненными ощущениями в верхней области живота. Постепенно они начинают отдавать в загрудинную часть и нижнюю челюсть. Хронический панкреатит у детей имеет не столь ярко выраженную область локализации болей. Болезненные ощущения при этом могут разниться интенсивностью.
Температура при панкреатите

Она служит защитной реакцией организма на протекающий внутри него воспалительный процесс. В головной мозге за терморегуляцию отвечает гипоталамус. При воспалительном процессе организм начинает выработку интерлейкина – особого защитного компонента. Он доставляет в гипоталамус сигнал о «чужих агентах». Организм же отвечает на это ознобом и усилением теплообмена. Все эти признаки панкреатита у детей могут наблюдаться при острой форме недуга. Когда заболевание переходит в хроническую стадию, температура тела поднимается незначительно.
Воспаление поджелудочной железы – лечение

Прежде чем назначить терапию, доктор должен убедиться в правильности поставленного диагноза. В этом помогает диагностика. Она включает в себя такие исследования:
- Сдачу общего анализа крови с целью выявления уровня лейкоцитов (при воспалительном процессе он повышен).
- УЗИ брюшной полости, которое помогает увидеть изменение в структуре и размерах внутренних органов.
- Биохимический анализ крови, позволяющий выявить повышенный уровень липазы, трипсина и амилазы.
- Копрограмму, при которой можно обнаружить непереваренные частички пищи, что свидетельствует о недостаточной выработке ферментов поджелудочной железы.
- Анализ мочи, помогающий выявить наличие амилазы.
Лечение панкреатита у детей – это сложный и длительный процесс. Оно направлено на купирование симптомов заболевания, обеспечение поджелудочной железе функционального покоя и ликвидацию этиологических факторов. Используется при этом комплексный подход, включающий в себя применение таких методов:
- медикаментозная терапия;
- лечебная диета;
- народные средства;
- хирургическое лечение (при запущенной форме).
Приступ панкреатита – первая помощь
Тактика облегчения состояния маленького пациента при острой и обострившейся хронической стадии недуга схожа. Она включает в себя такие манипуляции:
- Нужно успокоить ребенка и усадить его так, чтобы туловище было слегка наклонено вперед.
- Следует снять одежду, которая затрудняет дыхание малыша.
- Нельзя кормить ребенка до приезда «неотложки».
- Нужно каждые полчаса давать малышу пить (негазированную минеральную воду) по 50 мл.
- Нельзя принимать малышу обезболивающие препараты до приезда «Скорой помощи», потому что это затруднит диагностику недуга.
- Если приступ сопровождается рвотой, не стоит промывать желудок (пусть все протекает естественным путем).
- Нельзя прикладывать к области живота холод, потому что это усугубит состояние поджелудочной железы и усилит спазмы.
Если родители, зная как снять воспаление поджелудочной железы при обострившейся форме хронического панкреатита, не могут справиться с приступом у ребенка, нужно немедленно вызвать «Скорую помощь». Мешкать нельзя! К тому же, не следует самостоятельно подбирать обезболивающее медикаментозное средство, ведь этим можно только усугубить ситуацию.
Препараты при панкреатите
Все медикаменты назначаться должны доктором. Вводятся они на начальном этапе терапии в виде инъекций, а спустя неделю (когда болевые спазмы устранены) лекарства от панкреатита могут назначаться в форме таблеток. Чаще используются такие препараты:
- обезболивающие средства (Но-шпа, Трамал, Анальгин, Папаверин, Промедол);
- протеолитические ферменты (Трасилол, Контрикал);
- препараты, уменьшающие выделение панкреатических ферментов (Фамотидин, Октреотид);
- лекарственные средства, используемые для улучшения микроциркуляции (Дипиридамол, Трентал).
Панкреатит у детей – диета
Правильно составленный рацион является одним из условий эффективного лечения заболевания. При обострении недуга доктор на 1-2 дня может порекомендовать малышу «пищевую паузу». В этот период ребенку можно давать пить маленькими глотками теплую минеральную воду без газа (например, Боржоми). При «пищевой паузе» в условиях стационара проводится отсасывание желудочного сока, поскольку он может спровоцировать синтез ферментов поджелудочной железы.
Когда состояние малыша облегчается, ребенка переводят на лечебное питание. На протяжении первых двух недель после снятия спазма все блюда готовиться без соли. Питание при воспалении поджелудочной железы должно быть дробным (5-6 раз в день) маленькими порциями. Пищу следует протирать, чтобы она была жидкой либо полужидкой консистенции. Сначала в рацион малыша ввести нужно кашу, например, пшенную, которую сварить следует на молоке, разведенном водой (соотношение 1:1).
Постепенно рацион ребенка обогащается такими блюдами:
- вегетарианскими супами;
- белковым омлетом, приготовленным на пару;
- овощными запеканками;
- печеными сладкими яблоками;
- киселями из свежих ягод;
- приготовленной на пару нежирной рыбой;
- пудингами;
- паровыми мясными котлетами и так далее.
На протяжении полугода не разрешается есть такие продукты питания:
- солености;
- паштеты;
- шоколад;
- орехи;
- сдобу;
- сгущенку;
- консервы;
- бульоны;
- газированные напитки.
Панкреатит – народные средства лечения
Высокую эффективность при лечении этого недуга показывает совмещение классических и альтернативных «препаратов». Лечить панкреатит у маленьких детей нужно под наблюдением врача. Доктор знает, какие лекарственные средства и медикаменты можно комбинировать, ведь если неправильно их совместить, малышу можно нанести серьезный вред. Чем лечить панкреатит у детей:
- корой барбариса;
- льняными семенами;
- пустырником;
- укропными семенами;
- шалфеем;
- бессмертником;
- соцветиями ромашки;
- календулой;
- зверобоем и другими лекарственными травами.
Источник
Панкреатит – заболевание воспалительно-дистрофического характера поджелудочной железы (ПЖ) с ее протоками, нередко вызванное активным воздействием ее собственных ферментов.
Среди деток с заболеваниями органов пищеварения панкреатит встречается с частотой от 5 до 25 %.
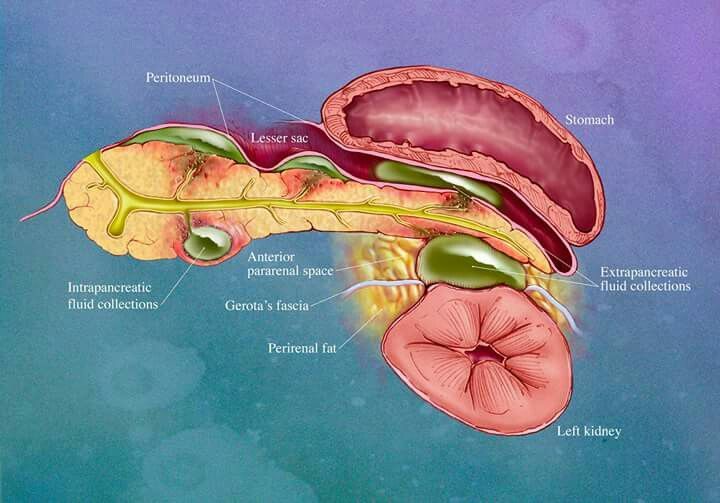
Поджелудочная железа – один из органов пищеварительного тракта, является одновременно железой как внешней, так и внутренней секреции.
Внешнесекреторная ее функция состоит в выработке пищеварительного секрета, который по протокам поступает в 12-перстную кишку, где активируется желудочным соком и участвует в переваривании пищи.
Внутрисекреторная функция ПЖ заключается в выработке специальными клетками железы гормона инсулина, без которого невозможно усвоение глюкозы в организме.
Классификация панкреатита
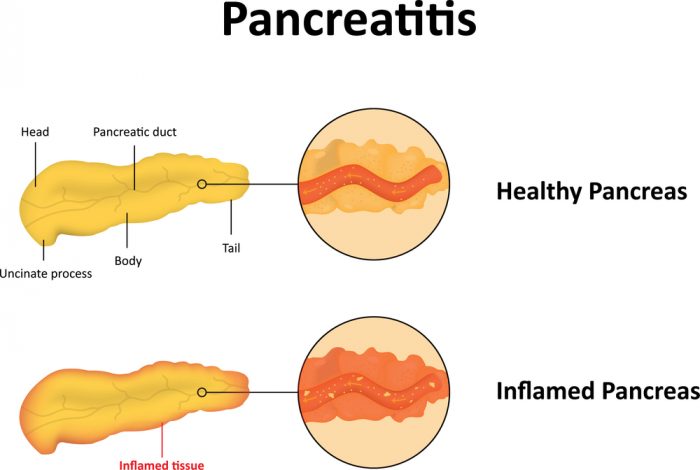
Вверху — здоровая поджелудочная железа, внизу — поджелудочная железа при панкреатите.
У детей выделяют острую и хроническую формы панкреатита. Хронический панкреатит диагностируют, если воспаление длится более 6 месяцев. При остром панкреатите развивается отек и катаральное воспаление ткани железы. При тяжелом его течении образуются кровоизлияния и может развиться некроз (омертвение) ткани железы в каком-либо участке.
По характеру изменений в ткани железы различают панкреатиты:
- острый отечный;
- геморрагический (с кровоизлияниями);
- гнойный;
- жировой панкреонекроз.
Хроническое прогрессирующее течение панкреатита приводит к дегенеративным изменениям: склерозированию, развитию фиброза (соединительной ткани вместо железистой) с последующей атрофией ткани ПЖ и постепенным нарушением ее функций.
В школьном возрасте у детей чаще развивается хронический панкреатит с латентным или рецидивирующим течением. В острой форме панкреатит у детей встречается в редких случаях.
По происхождению панкреатит бывает:
- первичным;
- вторичным или реактивным (при воспалении других органов, чаще всего пищеварительных);
- наследственным с аутосомно-доминантным типом передачи.
Реактивный воспалительный процесс может быть обратимым при проведении правильного лечения основного заболевания, а может трансформироваться в истинный панкреатит.
Если для латентного панкреатита нехарактерны выраженные клинические проявления, то рецидивирующий панкреатит имеет стадии обострения и ремиссии. Обострение хронического процесса так же, как и острый панкреатит, может быть легким, среднетяжелым или тяжелым.
Причины панкреатита
ПЖ является органом, который реагирует на любую патологию в детском организме, будь то инфекция или аллергическая реакция. Факторов и причин для развития панкреатита много. При определенных условиях повреждающим фактором для ткани ПЖ могут явиться ферменты, вырабатываемые самой железой, когда они начинают расщеплять и переваривать собственные ткани, а в кровь поступают токсические вещества, вызывающие интоксикацию.
Основные причины панкреатита у детей:
- Нарушение оттока, застой секрета ПЖ, активация ферментов в самой железе и разрушение ее ткани. Причинами застоя могут стать:
- тупые травмы живота: удар в живот или падение может приводить к повреждению ПЖ;
- пороки развития железы или ее выводных протоков (железа в форме подковы или кольца, перетяжки в протоках и др.);
- воспаление органов ЖКТ (гастродуоденит, энтерит) приводят к застою плохо переваренной пищи и повышению внутрикишечного давления, что затрудняет прохождение секрета ПЖ, вызывает его застой;
- заброс желчи в проток ПЖ и активация ее секрета при патологии желчевыводящих протоков;
- отложение кальцинатов в протоках ПЖ при передозировке витамина D;
- глистная инвазия (аскаридоз), перекрывающая выводной проток железы;
- сдавливание выводного протока железы камнями при желчнокаменной болезни.
- Неправильное питание ребенка:
- наличие в рационе продуктов, оказывающих раздражающее действие и стимулирующих функцию ПЖ (копченостей, консервов, чипсов, фаст-фуда, газированных напитков, острых блюд и др.); увеличенное количество пищеварительного сока может стать причиной острого панкреатита;
- нарушение режима питания: приемы пищи с большими интервалами, переедание;
- лактазная недостаточность (отсутствие или недостаточное количество в организме ребенка фермента для переваривания молочного сахара) может привести к панкреатиту уже в грудничковом возрасте.
- Пищевая аллергия приводит к панкреатиту в любом возрасте ребенка.
- Бактериальное или вирусное поражение ПЖ (при эпидемическом паротите, гриппе, дизентерии, ветряной оспе, сальмонеллезе, сепсисе и др.).
- Аутоиммунный процесс, когда в детском организме вырабатываются антитела к клеткам ткани ПЖ.
- Токсическое действие на ткань ПЖ некоторых лекарственных средств (Аспирина, Фуросемида, Метронидазола, некоторых антибиотиков, кортикостероидных препаратов, сульфаниламидов, цитостатиков, нестероидных противовоспалительных препаратов и др.) может вызвать реактивный панкреатит.
- Отравление тяжелым металлом (ртутью, свинцом и др.).
- Действие алкогольных напитков (у подростков).
- Эндокринная патология (гипотиреоз, или недостаточная функция щитовидной железы, ожирение).
- Злокачественное поражение ПЖ.
У некоторых детей (в 10-20 % случаев) установить причину развившегося панкреатита не удается.
Хронический панкреатит у детей чаще является вторичным или развивается вследствие острого воспалительного процесса в ПЖ.
Хронизации процесса способствуют:
- наследственная предрасположенность (наличие хронического заболевания у родителей);
- нарушение предписанной диеты при лечении или в восстановительном периоде;
- неправильное или несвоевременное лечение;
- наличие у ребенка аллергии, обменных нарушений и эндокринных заболеваний, желчнокаменной болезни.
Симптомы
 Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
У детей в раннем возрасте клинические признаки панкреатита слабо выражены. Он протекает обычно в легкой латентной форме. Тяжелая гнойно-некротическая форма развивается в крайне редких случаях.
У детей старшего возраста воспаление ПЖ проявляется болевыми приступами.
Основное проявление острого панкреатита или обострения хронического – сильные боли в верхних отделах живота (в левом подреберье с иррадиацией в правое, в подложечной области). Очень часто беспокоят боли опоясывающего характера. Они могут отдавать в спину, левое плечо. Для облегчения боли ребенок старается принять вынужденное положение – лежа на левом боку, согнувшись, или на животе.
Спровоцировать болевой приступ могут погрешности в питании (употребление жирных, острых, жареных блюд, копченостей и др.).
Боли сопровождают такие симптомы:
- рвота, многократно возникающая, не приносящая облегчения;
- отрыжка;
- вздутие живота;
- задержка стула или понос;
- может быть изжога;
- ощущение тяжести в животе.
Температура у детей, как правило, остается нормальной, но бывает повышение ее не выше 37,5 ºС.
Поступающие в кровь продукты расщепления клеток железы под действием ферментов обуславливают симптомы интоксикации:
- головную боль;
- слабость;
- головокружение;
- отсутствие аппетита;
- бледность кожи (иногда мраморность);
- сухость во рту.
При развитии гнойного процесса и панкреонекроза повышается температура до высоких цифр, ухудшается состояние за счет нарастания интоксикации, развивается парез кишечника, появляются признаки раздражения брюшины.
При хроническом панкреатите кроме болевого синдрома характерным признаком является обильный стул, имеющий жирный блеск. Из-за повышенного содержания жира стул с трудом смывается со стенок унитаза.
При хроническом панкреатите боли могут иметь постоянный, ноющий характер или возникать периодически после физической нагрузки, нарушения в диетпитании или стресса, эмоционального переживания. Продолжительность болевого приступа варьируется от 1 часа до нескольких дней.
При хроническом процессе кроме диспепсических явлений (изжоги, отрыжки, тошноты, снижения аппетита) отмечается чередование запоров и поносов. Характерным является также снижение веса тела, астенический синдром (слабость, быстрая утомляемость, головные боли, эмоциональная лабильность).
К осложнениям панкреатита относятся:
- образование кисты ПЖ (полостного образования в ткани железы, заполненного жидкостью);
- панкреонекроз (омертвение ткани железы);
- перитонит (воспаление серозной оболочки в брюшной полости);
- абсцесс или флегмона (гнойники разного размера) в ткани ПЖ;
- сахарный диабет (хроническое эндокринологическое заболевание, связанное с недостатком инсулина в организме);
- плеврит (воспаление серозной оболочки в грудной полости).
Диагностика
Основой диагностики панкреатита являются клинические проявления, данные лабораторных и аппаратных исследований.
В клиническом анализе крови для панкреатита характерно увеличение содержания лейкоцитов, ускоренная СОЭ.
Биохимический анализ крови выявит повышенную активность ферментов, выделяемых ПЖ (амилазы, трипсина, липазы).
Активность ферментов (диастазы или амилазы) повышается и в анализе мочи.
Внешнесекреторную функцию ПЖ помогает оценить анализ кала (копрограмма, липидограмма): для панкреатита характерны стеаторея (повышенное содержание жира в испражнениях) и креаторея (повышение содержания азота в кале вследствие присутствия непереваренных мышечных и соединительнотканных волокон).
УЗИ выявляет отек, увеличенный объем поджелудочной железы при панкреатите, неоднородность эхо-структуры, наличие уплотнений, участков некроза. С помощью УЗИ выявляется аномалия развития железы или протоков, обнаруживаются камни в желчных протоках, проводится оценка состояния других внутренних органов.
В случае необходимости может проводиться ФГДС (эндоскопический осмотр желудка и 12-перстной кишки) для выявления нарушений оттока желчи и сока ПЖ.
В сложных для диагностики случаях, при осложнениях проводится МРТ и КТ брюшной полости, обзорная рентгенография.
Лечение
 Важнейшую роль в лечении панкреатита играет диета.
Важнейшую роль в лечении панкреатита играет диета.
Лечение детей с острым (или обострением хронического) панкреатитом проводится в условиях стационара. Назначается постельный режим. Лечение может проводиться консервативное и оперативное.
Целью консервативной терапии является:
- обеспечение функционального покоя пораженному органу;
- механическое и химическое щажение органов пищеварительного тракта;
- устранение причины панкреатита;
- купирование симптомов.
Назначается «пищевая пауза», т. е. голод на 1-3 дня. В это время разрешается питье щелочной минеральной теплой воды без газа (Ессентуки №4, Боржоми) маленькими глотками.
Медикаментозное лечение включает:
- Спазмолитики и обезболивающие средства (Но-шпу, Папаверин, Трамал, Баралгин, Анальгин). При очень сильных болях применяют наркотические анальгетики (Промедол). Морфин не используется из-за его способности вызывать спазм сфинктеров выводных протоков ПЖ и желчного пузыря, что затруднит отток панкреатического сока и усилит боли.
- Внутривенно капельно вводятся растворы глюкозы, плазма, солевые растворы, реополиглюкин, а также блокаторы протеолитических ферментов (Контрикал, Трасилол). Растворы обеспечивают питание ребенку и снимают интоксикацию.
- Антисекреторные препараты для снижения выделения панкреатических ферментов (Октреотид, Фамотидин).
- Препараты, улучшающие микроциркуляцию (Пентоксифиллин, Трентал, Дипиридамол).
- Антибиотики при бактериальном и гнойном процессе.
Все препараты вводятся в виде инъекций. Прием лекарств через рот разрешается после устранения болевого синдрома, примерно через неделю от начала заболевания.
При развитии осложнений, при прогрессировании болезни и неэффективности консервативного лечения решается вопрос о хирургическом лечении. При оперативном вмешательстве может проводиться резекция части ПЖ, некрэктомия (удаление некротизированного, то есть омертвевшего участка железы), дренирование абсцесса в тканях железы.
Во время голода проводится отсасывание содержимого из желудка ребенка, чтобы желудочный сок не провоцировал синтез и активацию ферментов ПЖ. Выделение желудочного сока происходит не только при попадании пищи в желудок, но и рефлекторно при одном виде пищи или при запахе ее. Вот поэтому удалять желудочный сок следует постоянно.
После уменьшения болей (примерно с 3-го дня) постепенно вводится питание ребенку (в отварном виде или на пару). На протяжении 2 недель блюда готовят без соли. Принимать пищу ребенок должен 5-6 р. за день маленькими порциями, протертую, теплую (50-60 0С), жидкой или полужидкой консистенции.
Сначала дают жидкую протертую кашу (кроме пшенной), сваренную на разведенном 1:1 молоке. С 6-го дня вводятся слизистые вегетарианские супы, жидкое овощное пюре (из картофеля, кабачков, цветной капусты, моркови). Разрешается кисель и компот из сухофруктов.
Постепенно вводятся:
- белковый омлет (на пару);
- сильно измельченный (дважды пропущенный через мясорубку) фарш из нежирного вареного мяса (говядины, курицы, крольчатины) в виде фрикаделек, кнелей, тефтелек, котлет (на пару);
- рыба нежирных сортов (судак, сазан, треска, окунь и др.);
- овощные запеканки;
- сладкие печеные яблоки.
Через месяц постепенно расширяют меню, блюда не требуют такого измельчения. Разрешаются пудинги, разнообразные кисломолочные продукты, подсушенный пшеничный хлеб, кисели из свежих ягод, некрепкий чай. В кашу можно добавить небольшую порцию (5 г) сливочного масла, в суп или овощное пюре – 1 ст. л. сливок или сметаны либо 1 ч. л. растительного масла.
Соблюдение диеты рекомендуется на протяжении 6 месяцев. Из рациона следует исключить:
- колбасные изделия;
- любые бульоны;
- паштеты;
- рыбные или мясные консервы;
- приправы, маринады;
- соленые и квашеные продукты;
- овощи: редис, шпинат, хрен, щавель, редьку, чеснок и лук, болгарский перец, горох;
- каши из перловой и пшенной крупы;
- жирное мясо (утку, свинину, гуся);
- жирную рыбу (скумбрию, семгу);
- орехи;
- сдобу, пирожные, торты;
- сгущенное молоко;
- шоколад, кофе;
- газированные напитки;
- кислые сорта фруктов и ягод, соки из них.
После начала кормления ребенка назначаются ферментные препараты (Креон, Панзинорм, Мезим-форте, Панкреатин) во время еды трижды в день. Прием препаратов следует продолжить в течение 3 месяцев прерывистыми курсами (принимать 2 недели, перерыв 1 неделя). Отменять прием ферментативных средств нужно с учетом результатов копрограммы, исключающих ферментативную недостаточность ПЖ.
Дети после лечения находятся на диспансерном наблюдении у гастроэнтеролога или педиатра. По назначению врача проводятся противорецидивные курсы. Желательно оздоровление детей в санаториях бальнеологического профиля.
Для ограничения физических нагрузок детям рекомендуются занятия в подготовительной группе на уроках физкультуры.
Прогноз
При легкой форме острого панкреатита прогноз благоприятный. В случае развития гнойного, геморрагического панкреатита или панкреонекроза имеется риск смертельного исхода.
При хроническом панкреатите у детей прогноз будет зависеть от частоты и тяжести обострений, от соблюдения диеты и других рекомендаций врача в период ремиссии.
Профилактика
Профилактические меры включают:
- рациональное питание ребенка в соответствии с возрастом;
- предупреждение заболеваний органов пищеварения;
- строгое соблюдение дозировок при медикаментозном лечении;
- своевременное лечение инфекций и глистных инвазий;
- соблюдение режима питания.
Резюме для родителей
Панкреатит у детей встречается не часто, но при выявлении его требует к себе серьезного отношения и терпеливого лечения, чтобы не допустить развития частых обострений и осложнений болезни.
Важно понимать значимость диетотерапии в лечении панкреатита. Частые рецидивы болезни, спровоцированные нарушениями в диете, промедление с лечением могут стать причиной развития сахарного диабета, который осложнит всю дальнейшую жизнь ребенка.
Врач-педиатр Е. О. Комаровский говорит о проблемах поджелудочной железы у детей:
Источник