Признаки панкреатите поджелудочной железы при обострении
Но, прежде чем начать, ставим лайки и подписываемся на канал. Спасибо!
Хронические и острые панкреатиты оказывают неблагоприятное воздействие на организм в целом и нередко приводят к повреждениям других жизненно важных органов, поэтому важно знать, чем лечить поджелудочную железу в период обострения и в фазе ремиссии, чтобы избежать в будущем серьезных и необратимых осложнений.
Симптомы обострения поджелудочной железы
Термином «панкреатиты» обозначают заболевания поджелудочной железы воспалительного характера, приводящие к необратимым изменениям данного органа. Хронический панкреатит имеет стадийное течение:
- Фаза ремиссии – бессимптомное или малосимптомное течение болезни, выражающееся умеренным болевым синдромом в левой части живота преимущественно после приема «тяжелой» (пряной, жирной) пищи и в периоды голода.
- Стадия обострения панкреатита. Симптомы ярко выражены и проявляются в совокупности друг с другом.
Частота эпизодов обострения зависит от степени тяжести болезни, проявляясь от 2 раз в год до непрерывного рецидивирующего течения.
При панкреатите поджелудочной железы обострении проявляются следующие симптомы:
- болевой синдром: боли, локализованные в левом подреберье, распространяющиеся на эпигастральную область, или опоясывающие, усиливающиеся в положении лежа. Иногда пациенты жалуются только на боль в спине;
- снижение и отсутствие аппетита;
- длительная тошнота;
- рвота, не приносящая облегчения;
- диарея до 6 раз в сутки;
- маслянистый, кашицеобразный объемный стул;
- урчание в животе, повышенное газообразование;
- потеря массы тела;
- малокровие;
- эндокринные нарушения: сухость кожи, стоматит.
Боли — основной признак воспаления поджелудочной железы. Они носят продолжительный характер, усиливаются через 30 минут после приема пищи.
Могут возникать приступообразно, продолжаясь от нескольких часов до 3 суток, либо иметь постоянный характер.
Если все симптомы указывают на обострение панкреатита, лечение в домашних условиях нецелесообразно и может быть опасно для жизни. Больному требуется квалифицированная медицинская помощь в лице врача-гастроэнтеролога, который подскажет, чем лечить поджелудочную железу в период обострения.
_____________________________________________________________________________________
Проект НетГастриту создавался с целью предоставления людям точной и актуальной информации медицинской тематики. Статьи пишутся профессионалами и, к сожалению, затраты на развитие тормозят развитие проекта. Если Вы хотите нас поддержать воспользуйтесь формой ниже.
Сделаем мир лучше вместе. Спасибо за внимание.
_____________________________________________________________________________________
Принципы лечения воспаления поджелудочной железы
Если поджелудочная железа обострилась, следует немедленно вызвать врача, не пытаясь купировать приступ самостоятельно анальгетиками. В большинстве случаев терапия проводится в условиях стационара.
Основные лечебные мероприятия при обострении панкреатита включают в себя:
- Голод до 3 дней с последующим переводом больного на диетическое питание. При необходимости назначается внутривенное введение глюкозы и физраствора.
- Купирование болевого синдрома и снятие спазмов.
- Заместительная ферментная терапия – прием лекарств, содержащих ферменты поджелудочной железы.
При наличии осложнений прибегают к методам хирургического лечения.
Медикаментозная терапия поджелудочной железы в период обострения
Фармакотерапия при обострении панкреатита разрешает следующие задачи:
- Как успокоить боль?
- Как снять воспалительный процесс?
Для решения этих целей применяется комбинированная лекарственная терапия:
- анальгетики: парацетамол, анальгин;
- спазмолитики: баралгин, но-шпа, папаверин;
- антисекреторные лекарства: омепразол, и антациды: гефал, маалокс, фосфалюгель;
- синтетический гормон соматостатина – окреотид;
- полиферментные препараты: панкреатин, креон;
- прокинетики: домперидон, тримебутин.
Внимание: принимать медикаментозные препараты можно только по назначению врача. Большинство лекарств требует внутривенного введения в условиях стационара.
Диетотерапия для поджелудочной железы в период обострения
Важной целью лечения панкреатита в фазе обострения является иммобилизация секреции панкреатического сока. Для этого пациенту показан голод в течение 1 – 3 дней с момента начала болезни. Разрешается пить до 2 литров жидкости в сутки.
Переход к естественному питанию производится постепенно – медленно расширяется рацион пищи и увеличивается ее объем.
В периоде ремиссии пациенту необходимо придерживаться диеты до 2 месяцев. Общее потребление калорий должно соответствовать 2500- 2800 в сутки, разделенных на 5 – 6 приемов пищи. С этой целью назначается стол №5 по Певзнеру.
Видео — Обострение поджелудочной железы
Профилактика обострений панкреатита
Купирование приступа воспаления поджелудочной железы не означает полного выздоровления. Больному хроническим панкреатитом, перенесшему обострение, требуется диспансерное наблюдение у терапевта или гастроэнтеролога в течение года.
Комплекс профилактических мер включает в себя:
- диетическое питание;
- реабилитация в санаториях с минеральными водами в течение 3 – 4 недель;
- физиотерапия;
- фитотерапия;
- прием полиферментных препаратов (панкреатин, креон) курсами в течение 4 – 6 недель;
- по показаниям прием желчегонных лекарств и спазмолитиков;
- полный отказ от алкоголя и курения.
При своевременном обращении к врачу при обострении панкреатита и дальнейшем выполнении врачебно-профилактических рекомендаций прогноз исхода заболевания в большинстве случаев благоприятный.
Источник
Обострение хронического панкреатита или острый панкреатит встречаются в клинической практике чаще других заболеваний.
В связи со своей сложностью, быстрым развитием и прогрессированием финал в 40-70 % случаев смертелен.
Симптомы связаны с воспалением тканей поджелудочной железы. Оно вызывает нарушение целостности клеточных мембран. В результате этого и запускается каскад ферментативных реакций, когда ферменты разрушают вторично собственные же клеточные структуры железы. Лечение многоэтапное и довольно сложное. Возможно консервативное ведение и оперативное вмешательство.
Виды заболевания
Самые часто встречающиеся разновидности: это хронический и острый панкреатит. Отличие в том, что острое воспаление поджелудочной железы встречается впервые, протекает быстро, иногда молниеносно.
Хронический панкреатит протекает со сменой фаз ремиссии и обострения. Межприступный период протекает, как правило, без клинических проявлений. Обострение хронического панкреатита протекает так же, как и острый. И тактика ведения у этих двух клинических ситуаций одинаковая.
Стадии и степени
Обострение панкреатита (симптомы и лечение которого зависят от степени тяжести) протекает со сменой фаз. В течении заболевания выделяют несколько этапов или стадий.
| Первая фаза | Представляет собой панкреатическую колику. Это обратимая ситуация, когда на первое место выходят проявления болевого синдрома. При его адекватном купировании с помощью спазмолитиков или ганглиоблокаторов клиника не нарастает. |
| Ранняя эндогенная интоксикация | Повышается температура, возможно появление тошноты. |
| Стадия общих воспалительных изменений | Могут наблюдаться подъемы температуры тела фебрильного уровня, снижается уровень артериального давления за счет избыточной активации калликреин-кининовой системы. Учащается ритм сердца. |
| Стадия местных гнойно-воспалительных изменений | Сопровождается разрушением тканей поджелудочной железы и присоединением инфекции. Может сформироваться местный или распространенный перитонит. На этом же этапе развиваются абсцессы или флегмоны расположенных по соседству клетчаточных пространств. |
Симптомы
Клинически заболевание проявляется картиной острого живота. Это выраженный болевой синдром. Он может иметь четкую локализацию. Как правило, это верхний отдел живота, а точнее, левая подреберная область. Здесь находится проекция хвоста поджелудочной железы.
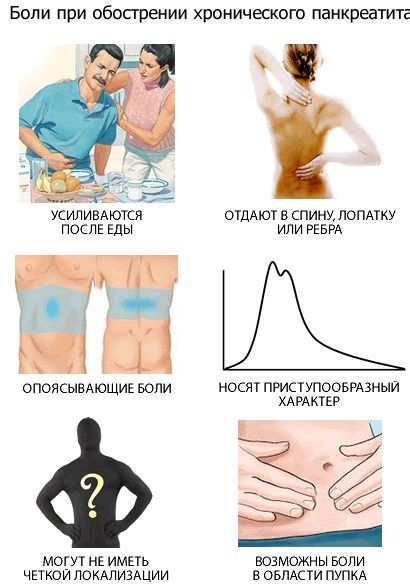 Симптомы при обострении хронического воспаления поджелудочной железы(панкреатита).
Симптомы при обострении хронического воспаления поджелудочной железы(панкреатита).
Диагностически значимой при панкреатите является триада Мондора. Кроме боли, для нее характерны вздутие и тошнота с рвотой.
Сочетание этих признаков с высокой долей вероятности говорит о поражении поджелудочной железы.
Обострение панкреатита (симптомы и лечение многообразны) сопровождается патогномоничными пятнами на лице, коже туловища и живота.
Так называемый симптом Мондора встречается часто. Он проявляется фиолетовыми пятнами в области лица.
Появление таких же пятен по бокам на животе относят к симптому Грея-Тернера.
Пальпаторно доктор также может определить ряд специфических симптомов. В первую очередь это выраженная болезненность в области пересечения последнего ребра с позвоночником, больше слева.
Симптом носит название Мейо-Робсона. Различают также признак Воскресенского. Доктор не ощущает пульсирующий брюшной отдел аорты. Вызван этот феномен увеличением поджелудочной железы за счет отека и инфильтрации.
Особое внимание уделяют признакам, свидетельствующим о начале перитонита. Симптом Щеткина-Блюмберга наиболее часто встречающийся специфичный для этого состояния синдром. Когда доктор резко отводит руку после пальпации от живота, пациент испытывает резкую боль. При аускультации перестают выслушиваться кишечные шумы.
Причины появления
Обострение хронического панкреатита (или острый панкреатит) в большей части случаев связаны с избыточным употреблением алкоголя. На втором месте среди этиологических факторов, вызывающих симптомы воспаления поджелудочной железы, алиментарные факторы. Это потребление избытка жиров, углеводов, соленой и острой пищи. Лечение требует соблюдения строгих диетических рекомендаций.
У женщин на первом месте по частоте встречаемости среди этиологических факторов панкреатита является холецистит. Особенно это касается калькулезных форм (в сочетании с желчнокаменной болезнью).
Среди других факторов вирусная патология, травматическое повреждение органа. Не исключено реактивное поражение при заболеваниях других органов желудочно-кишечного тракта.
Диагностика
В первую очередь при подозрении на панкреатит следует оценить биохимический анализ крови и общий анализ крови и мочи. Выполнимы они даже в ночное время, если скорая помощь доставляет пациента в приемное отделение больницы. Поэтому если фельдшер или врач скорой помощи подозревает острый панкреатит и предлагает госпитализацию, ни в коем случае не следует отказываться.
Общий анализ крови выявляет высокий уровень лейкоцитов, в лейкоформуле обнаруживают сдвиг влево, появляются юные формы гранулоцитов, что говорит об активном и интенсивном воспалительном процессе. Увеличивается показатель СОЭ (РОЭ).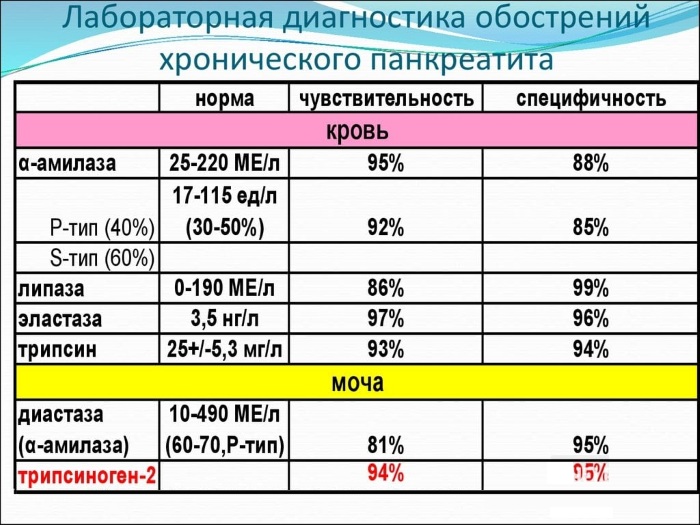
При выраженном панкреонекрозе кровь сгущается, увеличивается показатель гематокрита (выше 55% у мужчин, выше 50% у женщин). Анализ мочи должен быть дополнен определением диастазы. При превышении показателей выше 64 Ед/л следует думать о воспалении поджелудочной железы и дальше проводить исследование в направлении исключения именно этой патологии.
Биохимический анализ крови должен быть довольно широким. При этом важны не только показатели, специфичные при патологии поджелудочной железы, но и другие, ведь очень важно провести дифференциальную диагностику других состояний, сопровождающихся сходными симптомами.
Определяют амилазу крови, фосфолипазу А2, альфа — антитрипсин, а также уровень прокальцитонина и концентрацию кальция крови. Для исключения патологии печени рассматривают содержание АлАТ, АсАТ, уровень общего билирубина и его фракций, проводят тимоловую или другие осадочные пробы.
Если имеются проявления, при которых сложно исключить заболевание желчного пузыря и других желчевыводящих путей, определяют ГГТП, щелочную фосфатазу. С-реактивный белок при выраженном превышении нормальных показателей говорит о некрозе тканей поджелудочной железы.
Следующая методика обследования заключается в проведении УЗИ. Ультразвуковое исследование позволяет оценить состояние, топографию, взаиморасположение органов брюшной полости, забрюшинного пространства, а также малого таза. Это позволяет косвенно судить о том, какой орган вовлечен в патологический процесс и вызывает соответствующую симптоматику.
При наличии панкреатита обнаруживается выраженное увеличение размеров органа, а также отдельных его частей. При этом эхогенная структура неоднородная. Контуры железы и ее протоков неровные, нечеткие. Иногда при наличии осложнений визуализируется жидкостное образование в проекции клетчаточных пространств.
Дифференциальной диагностике состояния “острого живота” помогает обзорная рентгенография брюшной полости. Необходимо исключить перфоративную язву желудка, кишечную непроходимость. Контрастные методики призваны исключить сосудистые заболевания, а также наличие камней желчного пузыря.
“Золотым” стандартом в диагностике панкреатита является лапароскопия. Это метод миниинвазивного вмешательства. Именно он призван провести максимально четкую дифференциальную диагностику, в том числе в стадии процесса воспаления поджелудочной железы. Проводится под анестезией, через 4 протокола в брюшную полость вводят эндоскопы или другую визуализирующую технику.
Оценивается внешний вид органа, а также клетчаточных пространств и других органов по соседству, его окружающих. Эта методика позволяет увидеть, какой вид панкреатита имеет место в данном случае: геморрагический или жировой. При наличии воспаления клетчаточных пространств лапароскопическое вмешательство позволяет увидеть его признаки.
Не менее чувствительной методикой в диагностике панкреатита является томография. При проведении КТ удается дифференцировать кистозные и гнойные полости от плотных инфильтратов. Это важно в плане тактики дальнейшего ведения пациента.
Для лучшей визуализации используют внутривенное введение контрастного соединения (Ультравист). Меньшей чувствительностью и меньшей лучевой нагрузкой обладает магнитно-резонансная томография. Однако МРТ помогает лучше рассмотреть плотные структуры, не подвергшиеся разрушению и расплавлению.
Когда необходимо обратиться к врачу
Воспаление поджелудочной железы чревато постепенным снижением функции органа, необходимостью в последующем постоянно принимать заместительную ферментную терапию. Еще одно возможное негативное последствие — нарушение секреции инсулина. Это значит, что при панкреатите под угрозой весь углеводный обмен, что увеличивает вероятность развития сахарного диабета.
Обострение панкреатита (симптомы и лечение могут быть определены только в стационаре) должно стать поводом немедленно обратиться к доктору.
Если беспокоят следующие симптомы, следует вызывать скорую помощь:
- выраженная боль в верхних отделах живота, больше слева;
- тошнота и рвота, которые не приносят никакого облегчения;
- подъем температуры фебрильного или субфебрильного уровня;
- неустойчивый учащенный стул, с непереваренными кусочками пищи;
- учащение сердцебиения и снижение артериального давления на фоне вышеперечисленных симптомов.
К гастроэнтерологу или терапевту обращаются с ухудшением при хроническом воспалении поджелудочной железы. Корректируется диета, заместительная терапия, при необходимости назначается дообследование.
Профилактика
В основе лежит устранение провоцирующих обострение факторов. Большей частью это касается алиментарных привычек. Необходимо исключить острые, жареные и соленые продукты. Стоит придерживаться диеты №5 по Певзнеру.
Исключается полностью алкоголь и алкогольсодержащие напитки. Любая провокация может вызвать обострение, которое снова приведет к госпитализации и, возможно, к оперативному вмешательству. При наличии проблем с желчным пузырем их следует решать как можно скорее. Желчнокаменная болезнь — один из факторов риска развития обострений хронического панкреатита.
Методы лечения
При подозрении на воспаление поджелудочной железы показана госпитализация в отделение хирургического профиля. Необходимо комплексно подходить к лечению. Оно включает диетические рекомендации, медикаментозная патогенетическая терапия. При необходимости выполняется оперативное вмешательство.
Лекарственные препараты
В случае обострения хронического воспаления поджелудочной железы, равно как и при остром панкреатите, подход к лечению сходный. При наличии подтвержденного заболевания назначается патогенетическое лечение. В первую очередь необходимо снизить явления интоксикации. С этой целью вводится большое количество коллоидных и кристаллоидных растворов.
Это растворы:
- глюкозы;
- хлорида натрия;
- реополиглюкина;
- гидроксиэтилкрахмала.
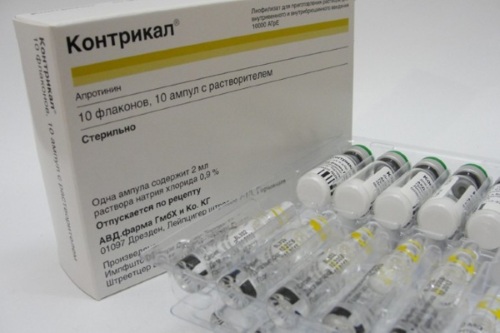
Для снижения ферментной агрессии вводятся так называемые антикикиновые средства. Это Гордокс, Контрикал, либо Трасилол. В основе лежит апротинин, который блокирует выработку ферментов клетками поджелудочной железы.
Дозировка подбирается в зависимости от тяжести состояния. С этой же целью эффективно назначение Октреотида или Сандостатина. Эти медикаменты назначают 2-3 раза в сутки подкожно, максимальная суточная доза 150-300 мкг.
Когда есть угроза присоединения инфекции, целесообразно присоединение антибиотиков. Опытные доктора не рискуют и поэтому даже при низкой вероятности инфицирования назначают превентивно антибактериальные средства широкого спектра действия.
Кроме вышеуказанных препаратов при панкреатите показаны антисекреторные препараты. Они сводят к минимуму секрецию желудочного сока, соляной кислоты.
Используются:
- Квамател;
- Омез;
- Ранитидин;
- Нексиум.
Также используются их аналоги. Сначала для достижения большей эффективности препараты вводят в вену капельно. Затем после стабилизации состояния продолжают пероральный прием.
Болевой синдром купируется спазмолитическими средствами. Это Но-Шпа, Дротаверин, Баралгин. Возможно как внутримышечное, так и внутривенное введение. Иногда назначают капельницы с добавлением Новокаина. Это позволяет уменьшить болевую импульсацию и избежать болевого шока.
С этой же целью используют ганглиоблокаторы, холинолитики. Эффективен Платифиллин, атропин. Несмотря на то что использование нестероидных противовоспалительных средств не рекомендовано при обострении заболеваний поджелудочной железы, иногда для снижения болевой импульсации используют обычный Анальгин (Метамизол натрия).
Народные методы
Нетрадиционные методы в острой ситуации противопоказаны. На эксперименты в этом случае просто нет времени и ресурсов. Лучше положиться на доказанные методы лечения в условиях хирургического отделения.
При хроническом течении заболевания есть несколько действенных народных рецептов. Обволакивающим, успокаивающим действием обладает кисель из проросших семян овса. Их измельчают, добавляется небольшое количество воды, и полученную смесь варят. Употреблять ее можно до месяца.
Отвар листьев лопуха, ягод шиповника также снимают спазм, уменьшают выраженность воспаления в пораженном органе, улучшают пищеварение в целом.
Диета
Острая фаза панкреатита требует соблюдения голодного режима на 1-3 суток. Когда опасность развития серьезных инфекционных осложнений и панкреонекроза миновала, можно потихоньку расширять меню. Сначала можно слизистые супы и протертые каши. Все блюда делают исключительно на воде без добавления молока. В том числе омлет. Ни в коме случае не разрешается мучное, свежий хлеб. Альтернатива — белые сухарики.
Дальнейшее расширение лечебного стола подразумевает включение в рацион нежирных сортов рыбы и мяса. Продукты готовятся на пару. Острые специи запрещены. Их можно заменить травами. Кратность приема пищи — до 6 раз в течение суток. Для щажения желудочно-кишечного тракта блюда не должны быть очень холодными или очень горячими.
Среди запрещенных продуктов те, которые вызывают избыточное газообразование и вздутие живота. Это капуста, бобовые, а также ингридиенты с большим количеством клетчатки. Крепкий кофе и газировку исключают из рациона, равно как и алкоголь.
Прочие методы
Хирургическое вмешательство оправдано при гнойных осложнениях: абсцессе, флегмонах клетчаточных пространств, перитоните. В противном случае неизбежен летальный исход.
Когда имеет место асептический некроз или отсутствие инфекционного поражения тканей поджелудочной железы, хирургами принято выдерживать наблюдательную, выжидательную позицию. Когда на фоне адекватной патогенетической терапии состояние больного не улучшается, гемодинамика нестабильна, прибегают к операции.
Это может быть резекция части органа, а может быть абдоминизация (щадящий вариант). В любом случае проводится дренирование брюшной полости, чтобы не допустить вторичного инфицирования и формирования поддиафрагмальных и тазовых абсцессов, перитонита.
Возможные осложнения
Когда условно патогенная флора еще не активировалась, и процесс воспаления все еще асептический (неинфекционный), возможно формирование таких осложнений, как инфильтрат клетчатки, которая окружает поджелудочную железу. Это ограниченное асептическое воспаление, но оно может распространиться на близлежащие клетчаточные пространства. Речь идет о флегмонах таза, околопочечной клетчатки.
Без участия инфекционного агента развивается без лечения воспаление брюшинных листков. Иначе ситуация называется перитонитом. Из асептического он быстро становится бактериальным, гнойным. И тогда нарастает угроза сепсиса и полиорганной недостаточности, когда отказывают все жизненно важные органы и системы.
Ферментная аутоагрессия опасна тем, что под влиянием агрессивной среды могут сформироваться перфорации расположенных по соседству органов и сосудистых структур. Развиваются кишечные свищи.
Но более опасны повреждения сосудов. Если это артерия или вена в стенке желудка или кишечника, то это менее опасное кровотечение. Но когда задеты крупные ветви брюшной аорты, нарастает угроза геморрагического шока и летального исхода от массивной кровопотери.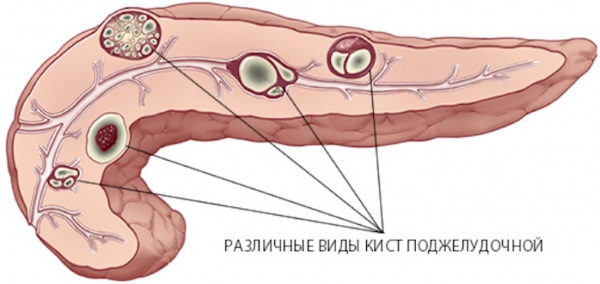
Обострение панкреатита (симптомы и лечение зависят от наличия осложнений и их характера) нередко вызывает формирование кист поджелудочной железы. С течением времени при присоединении бактериального компонента возможно нагноение этих изначально жидкостных и стерильных образований. Воспалившиеся кисты подлежат хирургическому лечению.
Более опасны без лечения системные осложнения. Чаще всего развивается так называемый панкреатогенный шок. Это выраженное нарушение гемодинамики в результате выраженной болевой импульсации. Немалую долю вносит инфекционно-токсический фактор и ферментная аутоагрессия.
Септический шок — логическое продолжение перитонита или осложненного инфекцией панкреатита. При нем также нарушается кровоснабжение жизненно важных органов. Как один из этапов шокового состояния рассматривается полиорганная недостаточность. На этой стадии спасти пациента обычно не удается даже в условиях специализированного реанимационного отделения.
Обострение хронического панкреатита представляет собой состояние, требующее динамического наблюдения и активного лечения по аналогии с острой формой. Симптомы перитонита и присоединения инфекции требуют хирургического лечения. В межпристпуный период назначают заместительную терапию и диетические рекомендации.
Оформление статьи: Владимир Великий
Видео о панкреатите
Малышева расскажет как лечить панкреатит:
Источник



