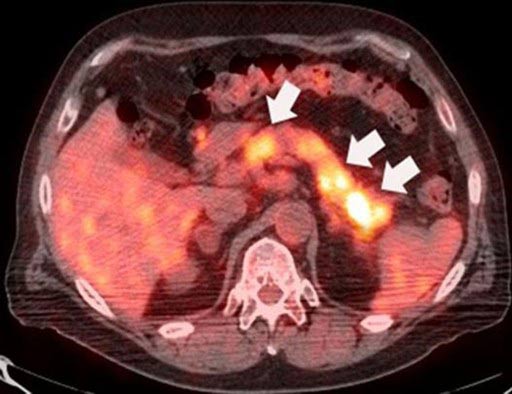
Рак поджелудочной железы м
Определение болезни. Причины заболевания
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из измененных клеток поджелудочной железы.
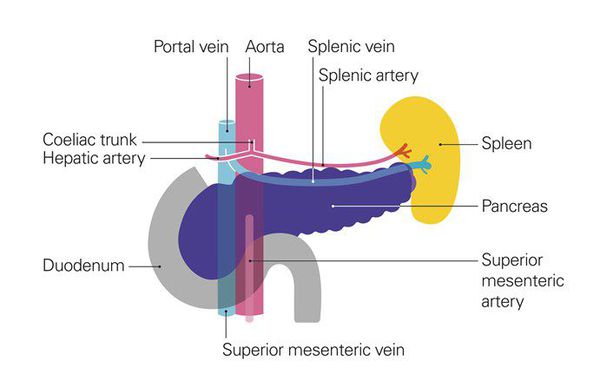
Рак поджелудочной железы находится на шестом месте среди остальных злокачественных образований по частоте возникновения.[1] С 1987 г. уровень заболеваемости раком поджелудочной железы в нашей стране вырос на 30%, заболеваемость среди женщин составляет 7,6, среди мужчин — 9,5 на 100 тыс. чел.[2] Специалисты отмечают, что распространенность заболевания во всём мире будет расти.[3] Согласно прогнозам, число больных раком поджелудочной железы в 2020 году по сравнению с показателями последних двадацати лет будет выше на 32% в развитых странах, а в развивающихся — на 83%, достигнув 168453 и 162401 случаев соответственно.[4] В 75% случаев заболевание поражает головку поджелудочной железы.
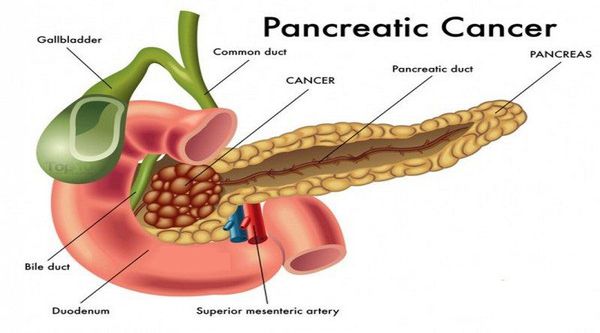
Основными факторами риска развития рака поджелудочной железы считается:
- табакокурение (у 1-2% курильщиков развивается рак поджелудочной железы);
- сахарный диабет (риск развития заболевания у диабетиков выше на 60%);
- хронический панкреатит (рак поджелудочной железы развивается в 20 раз чаще);
- возраст (риск развития рака поджелудочной железы увеличивается с возрастом. Более 80% случаев заболевания развивается в возрасте от 60 до 80 лет);
- расовая принадлежность (исследования в США показали, что рак поджелудочной железы чаще встречается у афроамериканцев, чем у белых. Возможно, это частично объясняется социально-экономическими причинами и курением сигарет);
- пол (заболевание чаще встречается у мужчин, чем у женщин);
- ожирение (значительно увеличивает риск развития рака поджелудочной железы: 8% случаев связано именно с ним);
- диета (диеты с обилием мяса, высоким содержанием холестерина, жареной пищи способны увеличить риск развития заболевания);
- генетика (ряд унаследованных онкологических синдромов увеличивает риск развития заболевания, например, рак молочной железы, семейный атипичный синдром множественной меланомы, наследственный синдром колоректального рака).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака поджелудочной железы
Зачастую на начальных стадиях заболевание протекает бессимптомно, и заподозрить его наличие позволяют субъективные ощущения:
- тяжесть или дискомфорт в верхних отделах живота;
- появление признаков сахарного диабета (жажда, повышение уровня сахара в крови и т. д.);
- частый, жидкий стул.
При прогрессировании заболевания могут появиться другие симптомы:
- боли в верхних отделах живота с иррадиацией в спину;
- желтушность кожных покровов и белков глаз (обусловленная нарушенным оттоком желчи из печени в кишечник);
- тошнота и рвота (в результате сдавливания опухолью двенадцатиперстной кишки);
- потеря массы тела.
Однако все эти симптомы неспецифические, и при их появлении необходимо проведение комплекса диагностических процедур.[5]
Классификация и стадии развития рака поджелудочной железы
В зависимости от локализации опухоли:
- головка поджелудочной железы;
- перешеек поджелудочной железы;
- тело поджелудочной железы;
- хвост поджелудочной железы;
- тотальное поражение поджелудочной железы.
В зависимости от гистологической формы заболевания (определяется по результатам гистологического исследования опухоли):
- протоковая аденокарцинома (встречается в 80-90% случаев);
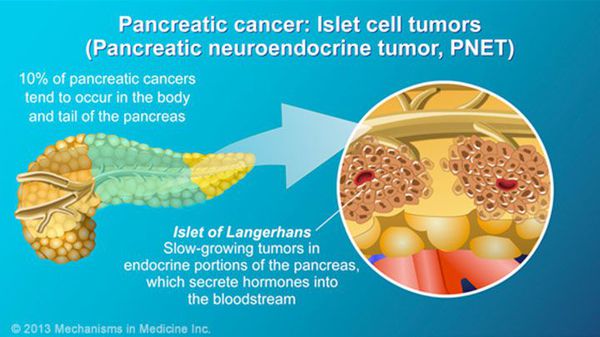
- нейроэндокринные опухоли (инсулинома, гастринома, глюкагонома и т.д.);
- кистозные злокачественные опухоли (муцинозная, серозная);
- другие редкие гистологические формы.
В зависимости от стадии заболевания:
I стадия. Опухоль небольшая, не выходящая за пределы поджелудочной железы. Метастазы отсутствуют.
II стадия. Распространение опухоли за пределы органа, но без вовлечения в процесс крупных артериальных сосудов. Имеются метастазы в лимфоузлы, метастазов в другие органы нет.
III стадия. Прорастание опухоли в крупные артериальные сосуды при отсутствии метастазов в другие органы.
IV стадия. Имеются метастазы в другие органы.[6]
Осложнения рака поджелудочной железы
Если образование располагается в теле или хвосте поджелудочной железы, то развитие осложнений зачастую происходит при 4-ой стадии заболевания, и связаны они прежде всего с раковой интоксикацией.
При расположении опухоли в головке поджелудочной железы могут развиться следующие осложнения:
- Механическая желтуха
Проявления: пожелтение белков глаз, кожных покровов, потемнение мочи, кал становится светлым. Первым признаком развивающейся механической желтухи может быть кожный зуд. Развитие этого осложнения связано с прорастанием опухоли в протоки, обеспечивающие доставку желчи из печени в двенадцатитиперстную кишку. Чаще всего, прежде чем приступить к радикальному оперативному лечению, необходимо купировать признаки желтухи (наиболее приемлемой методикой является миниинвазивное дренирование желчных протоков под ультразвуковым сканированием).
- Дуоденальная непроходимость
Проявления: тошнота, рвота, чувство тяжести и переполнения желудка. Развивается это осложнение в связи с тем, что опухоль из головки поджелудочной железы распространяется в двенадцатитиперстную кишку, в результате чего перекрывается просвет кишки, и пища не может выйти из желудка в нижележащие отделы тонкой кишки.
- Кишечное кровотечение
Проявляется рвотой темного цвета («кофейная гуща») или появлением кала черного цвета. Это связанно с распадом опухоли, и, как следствие, возникновением кровотечения.
Диагностика рака поджелудочной железы
Основные инструментальные методы диагностики:
- УЗИ органов брюшной полости (в том числе эндоскопическое)
- рентгеновская компьютерная томография (РКТ)
- МРТ
- эзофагогастродуоденоскопия (ЭГДС).
Современные ультразвуковые аппараты позволяют уточнить локализацию опухоли, ее размеры и взаимоотношение с крупными сосудами брюшной полости. Однако более точное расположение опухоли, наличие отдаленных метастазов, вовлечение в опухолевый процесс сосудов брюшной полости позволяет оценить компьютерная томография органов брюшной полости с внутривенным контрастированием. Вместо компьютерной томогафии возможно проведение магнитно-резонансной томографии, но обязательным условием является применение внутривенного контрастирования.
Существуют более дорогие диагностические методики, например, позитронно-эмиссионная томография, но выполнение ее как первого метода исследования нецелесообразно в связи с высокой стоимостью.
При необходимости врач может рекомендовать выполнение пункционной биопсии опухоли. Это может быть необходимо для определения гистологического типа опухоли и подбора индивидуального лечения.
Практическое значение имеют определения онкологических маркеров сыворотки крови: СА 19.9, РЭА, повышение которых может косвенно говорить о наличии раковой опухоли у пациента. К сожалению, эти анализы не специфичны, и показатели могут быть повышены и при других заболеваниях (рак толстой кишки, желудка и др).
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы предполагает применение хирургических и химиотерапевтических методов. Тактика лечения зависит от гистологической формы заболевания и ее стадии.
При аденокарциноме поджелудочной железы радикальное оперативное лечение (полное удаление опухоли) возможной только при I и II стадиях, затем выполняют курсы химиотерапии. При III стадии заболевания сначала проводят химиотерапию, а затем при наличии положительной динамики выполняют радикальное оперативное лечение. При IV стадии проводят только курсы химиотерапии, а оперативное лечение направленно на устранение осложнений заболевания.
При нейроэндокринных опухолях поджелудочной железы выполнять оперативное лечение возможно при любой стадии заболевания, с дальнейшим проведением курсов химиотерапии. Объем операции при данных опухолях определяется индивидуально и зависит от распространенности заболевания и опыта операционной бригады.
При других гистологических формах рака поджелудочной железы тактика идентична тактике лечения при аденокарциноме.
От локализации злокачественного образования в поджелудочной железе зависит объем оперативного лечения:
- Если опухоль локализуется в головке поджелудочной железы, то выполняют гастропанкреатодуоденальную резекцию, во время которой удаляют головку поджелудочной железы, 12-ти перстную кишку, часть желудка, проксимальный отдел тонкого кишечника, желчный пузырь, желчные протоки. Впоследствии выполняют соустья между оставшейся частью поджелудочной железы и пищеварительным трактом, желчными протоками и кишечником, желудком и кишечником.
- При локализации опухоли в теле поджелудочной железы выполняют дистальную резекцию поджелудочной железы или изолированную резекцию тела поджелудочной железы, с формированием соустья между хвостом поджелудочной железы и желудочно-кишечным трактом.
- Если злокачественное образование располагается в хвосте поджелудочной железы, выполняют удаление хвоста железы с удалением или сохранением селезенки.
- При тотальном поражении поджелудочной железы единственным возможным оперативным вмешательством является полное удаление железы. В последнее время в связи с наличием хорошей заместительной терапии (инсулинотерапия и коррекция ферментативной недостаточности) данная операция в некоторых случаях целесообразна.
Все операции на поджелудочной железе связаны с большим количеством осложнений. Единственным фактором, который достоверно может снизить частоту осложнений, является опыт хирурга, выполняющего это оперативное лечение. Было доказано, что при выполнении более 20 гастропанкреатодуоденальных резекций в год частота летальных исходов составляет менее 2%, если же выполняется 5-15 таких операций, летальность составляет 15-20%.
Таким образом, единственным радикальным методом лечения рака поджелудочной железы является оперативное лечение с последующими курсами химиотерапии.[7]
Прогноз. Профилактика
Прогноз при раке головки поджелудочной железы зависит от гистологической формы заболевания:
- При аденокарциноме поджелудочной железы после радикального оперативного лечения и проведения курсов системной химиотерапии более 5 лет живут 20-40% пациентов. К сожалению, эта самая частая и самая агрессивная опухоль поджелудочной железы, склонная к частым рецидивам и раннему метастазированию.
- При нейроэндокринных опухолях прогнозы гораздо лучше, даже при IV стадии заболевания. До 60-70% пациентов живут более 5 лет даже при отсутствии радикального оперативного лечения. Многие такие опухоли растут очень медленно, и на фоне правильно подобранного лечения может наступить полное выздоровление.[8]
Профилактикой заболевания является ведение здорового образа жизни: отказ от табакокурения как фактора риска, исключение алкоголя, который является основным фактором возникновения хронического панкреатита. Ведение активного образа жизни и правильное питание снижают риск развития сахарного диабета и тем самым — риск возникновения рака поджелудочной железы.
Источник
Вам поставили диагноз: рак поджелудочной железы?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Подобный диагноз всегда делит жизнь на «до» и «после». Все эмоциональные ресурсы пациента и его родных брошены на переживания и страх. Но именно в этот момент необходимо изменить вектор «за что» на вектор «что можно сделать».
Очень часто пациенты чувствуют себя безгранично одинокими вначале пути. Но вы должны понимать — вы не одни. Мы поможем вам справиться с болезнью и будем идти с Вами рука об руку через все этапы вашего лечения.
Рак поджелудочной железы прогрессирует среди онкологических заболеван6ий. В 2017 году было выявлено 18774 новых случаев данного заболеваний у мужчин и у женщин в Российской Федерации. Смертность от этого заболевания также остаётся очень высокой. В 2017 году от этой локализации умерло 8985 женщин, 9035 мужчин.
Предлагаем Вашему вниманию краткий, но очень подробный обзор рака поджелудочной железы.
Его подготовили высоко квалифицированные специалисты Абдоминального отделения МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России.
Эпидемиология, классификация
В мире ежегодно диагностируется около 170-190 тысяч случаев первичного рака поджелудочной железы. В 2012г. заболевание было выявлено у 44тыс. жителей США и 37тыс. пациентов от него погибли. В Российской Федерации ежегодно выявляется около 13 тыс. больных раком поджелудочной железы. Средний возраст больных в 2012г. составил 67,5 лет. В структуре онкологической заболеваемости рак поджелудочной железы составляет 2,7% у женщин и 3,2% у мужчин, однако находится на 4 месте среди причин летальности от злокачественных новообразований. В стандартизированных показателях заболеваемость раком поджелудочной железы в России соответствует заболеваемости в других Европейских странах, она составляет 8,6 на 100 000 населения (у мужчин -9,7, у женщин 7,7). Сложности лечебного подхода во многом обусловлены тем, что на долю ранних форм приходится всего лишь 3,8% случаев, что определяет тот факт, что резектабельность, составляющая в 1960-80гг. 15-16%, практически не изменилась по сей день, несмотря на возросшую агрессивность хирургической тактики и успехи в анестезиологи и реаниматологии.
TNM классификация злокачественных опухолей поджелудочной железы
| TX | Первичная опухоль не может быть определена |
| T0 | Отсутствие данных о первичной опухоли |
| Tis | Карцинома in situ (Tis также включает панкреатическую интра- эпителиальную неоплазию III) |
| Т1 | Опухоль не более 2 см в наибольшем измерении в пределах поджелудочной железы |
| Т2 | Опухоль более 2 см в наибольшем измерении в пределах поджелудочной железы |
| Т3 | Опухоль распространяется за пределы поджелудочной железы, но не поражает чревный ствол или верхнюю брыжеечную артерию |
| Т4 | Опухоль прорастает в чревный ствол или верхнюю брыжеечную артерию |
| N | Регионарные лимфатические узлы |
| Nx | Регионарные лимфатические узлы не могут быть оценены N0— Нет метастазов в региональных лимфатических узлах |
| N1 | Есть метастазы в регионарных лимфатических узлах |
| M | Отдаленные метастазы |
| М0 | нет отдаленных метастазов |
| М1 | есть отдаленные метастазы |
| pN0 | При регионарной лимфаденэктомии гистологическое исследование должно включать не менее 10 лимфатических узлов |
Если в лимфатических узлах метастазы не выявлены, но исследовано меньшее количество узлов, то классифицируют как pN0
Стадии
| Стадия 0 | Tis | N0 | M0 |
| Стадия IA | T1 | N0 | M0 |
| Стадия IB | T2 | N0 | M0 |
| Стадия IIA | T3 | N0 | M0 |
| Стадия IIB | T1,T2,T3 | N1 | M0 |
| Стадия III | T4 | Любая N | M0 |
| Стадия IV | Любая T | Любая N | M1 |
Гистологические формы опухоли:
1. аденокарцинома поджелудочной железы;
2. плоскоклеточная опухоль;
3. цистаденокарциноматозный рак;
4. ацинарно-клеточная опухоль;
5. недифференцированный рак.
Клиника
К факторам риска развития рака поджелудочной железы в первую очередь относится курение, образ питания, хронический панкреатит и наследственно-генетические факторы. В 1994г. были опубликованы результаты исследования Doll R., в котором приняли участие 34 тыс. английских врачей, выкуривающих 25 сигарет в день. 40-летнее исследование показало 3-х кратное повышение заболеваемости раком поджелудочной железы по сравнению с некурящими коллегами. Японское исследование(Y.Manabe,T.Tobe) показало значительный рост заболеваемости раком поджелудочной железы в послевоенный период( после 1945г.). авторы связывают данный феномен с переходом с «японского(сельского)» типа питания на «западный(городской)», т.е. избыточное потребление животного жира, яиц, сахара, долгохранящихся консервированных продуктов.
Достоверных исследований о влиянии алкоголя, как фактора риска развития рака поджелудочной железы нет, но отрицать его роль в патогенезе острого и хронического панкреатита невозможно, а то, что последний приводит к атипичной протоковой гиперплазии, тяжелой дисплазии в настоящее время считается доказанным. Изучение наследственно- генетических факторов – снижение содержания генов супрессии опухоли р16 и р53, выявляемые у 70-80% больных раком поджелудочной железы, а также наследственная мутация р16, которая в 20-40 раз повышает риск заболевания подтверждает практическую значимость этих исследований, позволяющих по-новому взглянуть на патогенез этой агрессивной опухоли.
Достаточно условно анатомически поджелудочная железа состоит из трех отделов: головка с крючковидным отростком, тело и хвост. Функционально – это две отдельные железы: одна выполняет экзокринную функцию, участвуя в процессе пищеварения, в основном проксимальные отделы; и эндокринная, отвечающая за синтез инсулина, преимущественно дистальные обьединенные общей кровеносной и протоковой системой. Чаще всего опухоль локализуется в головке поджелудочной железы от 63 до 87%, реже в дистальной части 13-31%. Тотальное поражение органа встречается достаточно редко- не более 6%. Протоковая аденокарцинома составляет до 85% всех первичных опухолей поджелудочной железы.
Симптомы рака поджелудочной железы можно разделить на характерные для любого злокачественного процесса, а также связанные с локализацией опухоли. К первым, так называемым «малым признакам», относятся общая слабость, недомогание, трудно объяснимая потеря массы тела, анемия, снижение трудоспособности. Специфическими для рака поджелудочной железы являются боли в верхней половине живота-эпигастрии, левом подреберье. При локализации в хвосте ведущим симптомом и единственным может быть боль в пояснице, имитирующая остеохондроз. По мере роста опухоли присоединяется нарушение эвакуации пищи- тошнота, рвота, чувство тяжести в эпигастрии. Характерными для снижения функционального состояния органа являются диспепсические расстройства – понос, стеаторея, вследствие непереваривания жиров, нарушение толерантности к глюкозе. Ведущим симптомом при локализации процесса в головке поджелудочной железы является механическая желтуха, имеющая место у 60-75% больных с резектабельными опухолями и манифестирующая в 100% наблюдений. При раке головки поджелудочной железы билирубинемия не является ранним проявлением болезни, в отличие от опухоли большого дуоденального сосочка или терминального отдела холедоха. Она проявляется уже при прорастании интрамурального отдела общего желчного протока. В этом случае на первый план выходит уже не начало противоопухолевого лечения, а устранение билиарной гипертензии.
Диагностика и дифференциальная диагностика
Метастазирование рака поджелудочной железы происходит характерным для большинства опухолей желудочно-кишечного тракта путем: лимфогенным и гематогенным, в подавляющем большинстве в печень. При дистальных опухолях чаще происходит распространение опухолевых клеток по брюшине – перитонеальная диссеминация, которая в 70-80% случаев является причиной неоперабельности процесса. Но специфическим фактором, определяющим агрессивное течение рака поджелудочной железы, и во многом ограничивающее возможность выполнения радикальной (R0) резекции является периневральная инвазия опухоли. Причем не только экcтрапанкреатическая, но и непосредственно через нервные волокна по ходу верхней брыжеечной артерии в мезентериальное и чревное нервные сплетения.
Основными задачами неинвазивных методов диагностики в хирургической панкреатологии являются:
1. Оценка первичного очага: локализация, размеры, инвазия в окружающие структуры и магистральные сосуды.
2. Оценка статуса регионарных лимфоузлов
3. Выявление отдаленных метастазов
4. Морфологическая верификация
5. Выявление послеоперационных осложнений и их устранение.
Основным методом определения резектабельности и операбельности у больных раком поджелудочной железы является спиральная компьютерная томография с обязательным болюсным контрастированием. Общая точность в отношении выявления метастазов составляет около 88%, сосудистой инвазии 83%, местной распространенности 74% и поражения лимфоузлов 65%.
Эндосонография обладает наибольшими возможностями в отношении поражения регионарных лимфоузлов 65% и, конечно же, верификации процесса.
Трансабдоминальное ультразвуковое исследование незаменимо как скрининг, как метод интраоперационной диагностики.
Лечение и прогноз
Единственным методом, позволяющим надеяться на исцеление больного является радикальное хирургическое вмешательство. При опухолях хвоста и тела поджелудочной железы это варианты дистальной резекции, в зависимости от объёма удаляемой паренхимы-от 30% при удалении хвоста до дистальной субтотальной резекции по левому краю передней верхней панкреатодуоденальной артерии – 70-95% паренхимы. Однако следует подчеркнуть, что резектабельность дистальных опухолей крайне низка и не превышает 10%. Основным методом хирургического лечения проксимальных опухолей является панкреато-дуоденальная резекция в стандартном варианте (операция Whipple) или с сохранением привратника (операция Traverso). По объёму резекции железы, окружающих тканей и групп лимфоузлов выделяют стандартные, радикальные и расширенные панкреато-дуоденальные резекции. Ключевыми моментами хирургии на современном этапе являются онкологическая обоснованность расширенной лимфаденэктомии, сосудистой пластики, нейродиссекции.
Радикальность операции оценивается по статусу R.
Панкреатодуоденальная резекция
Это одна из самых сложных операций в абдоминальной онкологии. Однако значительное количество послеоперационных осложнений, которые являются ее «визитной карточкой» удается устранить консервативными и малоинвазивными методами, не прибегая к повторным оперативным вмещательствам, о чем свидетельствуют приемлемые показатели госпитальной летальности. По нашим данным (данные Московского научно-исследовательского онкологгического института им. П.А.Герцена) общее количество осложнений составило 66,5% при летальности 2,5%. Достоверными факторами, влияющими на выживаемость больных после панкреатодуоденальной резекции являются радикальность операции, стадия заболевания – поражение лимфоузлов, наличие или отсутствие периневральной инвазии. При сравнении медианы выживаемости при R0 резекции и R1, отмечается достоверное увеличение ее на 6-8 месяцев в случае радикальной операции.
Химиотерапия и лучевое воздействие
Применяются, в основном, в качестве адьювантного (послеоперационного) лечения. Интраоперационная лучевая терапия обуславливает улучшение локального контроля и общей выживаемости у пациентов с низкой тенденцией к системному распространению болезни.
Симптоматические вмешательства представлены, в основном, вариантами стентирования при механической желтухе, или опухолевом стенозе 12-ти перстной кишки и выполняются эндоскопически. Прогноз при раке поджелудочной железы, в целом, неблагоприятный. Пятилетняя выживаемость в крупных специализированных центрах не превышает 5-10%. Тем не менее продолжается совершенствование хирургических методов, таких как бесконтактная мобилизация, мезопанкреатэктомия, разработка вариантов неоадювантной (предоперационной) химиотерапии при резектабельном раке поджелудочной железы.
HIFU-терапия
В последнее десятилетие появился неинвазивный высокотехнологичный метод лечение рака поджелудочной железы – HIFU-терапия. Метод основан на воздействии высокоинтенсивным, фокусированным ультразвуком на клетки опухоли, которые под воздействием термической и механической энергии, создаваемой в точке фокуса свариваются в течение нескольких секунд. Это метод локального воздействия. Метод полностью не инвазивен, т.е. не требует разрезов, проколов, не имеет рисков кровотечений, нагноения раны, перфорации полого органа. HIFU –обычно проводится в комбинации с химиотерапией, но может проводится изолированно. Первичные результаты по выживаемости даже неоперабельных больных III-IV стадией рака поджелудочной железы вдохновляют. Удается продлить жизнь человеку в два – три раза. Лечение хорошо переносится и может проводится у пациентов с тяжелыми сопутствующими заболеваниями, которые не в состоянии перенести наркоз. Навигация в аппарате HIFU – терапии ультразвуковая, поэтому прежде, чем проходить консультацию по поводу HIFU-терапии, необходимо убедиться, что опухоль визуализируется при УЗИ.
Диспансерное наблюдение
Проводится в стандартном для злокачественных новообразований режиме один раз в квартал в течение первых 2-х лет и направлено на раннее выявление прогрессирования, особенно у больных, не получающих адъювантное лечение. Эффективность панкреатодуоденальной резекции необходимо оценивать не только частотой послеоперационных осложнений и показателями выживаемости, но и возможностью восстановления утраченных функций поджелудочной железы и качеством жизни оперированных людей, поэтому оно должно проводиться в тесном контакте с гастроэнтерологом.
Филиалы и отделения Центра, в которых лечат рак поджелудочной железы
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов. Однако надо помнить, что тактику лечения определяет консилиум врачей.
Рак поджелудочной железы можно лечить:
В Абдоминальном отделении МНИОИ имени П.А. Герцена – филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделения – д.м.н. Дмитрий Владимирович Сидоров.
Контакты: (495) 150 11 22
В Центре HIFU-терапии
Заведующая Центром HIFU-терапии в МНИОИ имени П.А. Герцена — д.м.н. Хитрова Алла Николаевна.
Контакты: (495) 150 11 22
В Отделении лучевого и хирургического лечения заболеваний абдоминальной области МРНЦ имени А.Ф. Цыба — филиала ФГБУ «НМИЦ радиологии» Минздрава России
Заведующий отделением — к.м.н. Леонид Олегович Петров
Контакты: (484) 399-30-08
Источник