Ребенку 2 года болит поджелудочная железа
 Панкреатит – это воспалительное заболевание поджелудочной железы. При такой патологии ферменты для переваривания пищи вырабатываются в повышенных количествах.
Панкреатит – это воспалительное заболевание поджелудочной железы. При такой патологии ферменты для переваривания пищи вырабатываются в повышенных количествах.
Если диагностируется панкреатит у детей, симптомы и лечение в таком возрасте будут иными, чем во взрослом возрасте. Хотя в детстве такое заболевание возникает нечасто, без своевременного лечения оно приводит к развитию серьезных осложнений.
Классификация болезни
В детском возрасте панкреатит может проявляться в 3х формах:
- Реактивная. Причиной развития болезни являются патогенные инфекции, которые сначала появляются в других внутренних органах и со временем поражают поджелудочную железу. В некоторых случаях такой вид недуга может являться следствием лечения антибиотиков. Наиболее подвержены реактивному панкреатиту дети в возрасте от 10 до 14 лет.
- Острая. В группу риска входят дети 10-12 лет. При такой форме симптомы проявляются наиболее ярко, а в тяжелых случаях в поджелудочной развиваются гнойные и некротические процессы. Чаще всего такой вид развивается при неправильном питании или является осложнением пищевой аллергии.
- При затяжном течении и недостаточно эффективном лечении острая форма болезни переходит в хроническую. Симптомы при этом могут быть не такими очевидными и для болезни характерны периоды рецидивов и ремиссий.
В зависимости от формы патологии назначается соответствующее лечение с применением определенных медикаментозных препаратов, но терапия также зависит от причины развития заболевания.
Причины возникновения
 В детском возрасте возникновение панкреатита чаще всего связано с различными нарушениями режима питания и другими проблемами с рационом, в частности, это может быть переедание, пищевое отравление или употребление сладкой и жирной пищи в больших количествах.
В детском возрасте возникновение панкреатита чаще всего связано с различными нарушениями режима питания и другими проблемами с рационом, в частности, это может быть переедание, пищевое отравление или употребление сладкой и жирной пищи в больших количествах.
Также причинами панкреатита могут быть:
- нарушения деятельности поджелудочной железы после прививок;
- воспалительные заболевания кишечника;
- патологии мочевого пузыря;
- токсические отравления, возникающие вследствие попадания в организм мышьяка, свинца или ртути;
- тупые травмы поджелудочной железы;
- паразитарные заболевания и гельминтозы.
Заболевание может появиться и на фоне лечения с применением тетрациклиновых и сульфаниламидных препаратов, а также вследствие активности инфекций, вызывающих герпес, грипп, оспу или гепатит.
Вероятность развития панкреатита увеличивается при генетической предрасположенности к такой болезни.
В каком возрасте может появиться болезнь?
С одной стороны в детском возрасте риск развития панкреатита очень низкий, но при этом у новорожденных и детей младшего возраста выше риск появления заболевания при неправильном питании. У детей 2-5 лет такой недуг часто является следствием пищевой аллергии.
Хроническая форма у детей от рождения и примерно до 6 лет практически не встречается, так как панкреатит острой формы хорошо поддается лечению, а в группу риска в основном входят дети в возрасте от 10 лет и старше.
Симптомы и признаки детского панкреатита
В зависимости от вида панкреатита у детей могут проявляться разные симптомы болезни. Если это острая или реактивная форма – ее характерными признаками будут являться:
- повышенная раздражительность;
- тошнота и рвота;
- появление на языке белого налета;
- диарея;
- сухость в полости рта;
- повышение температуры тела до уровня 37 градусов и выше.

В зависимости от возраста по-разному проявляется болевой синдром. В младшем возрасте болевой очаг концентрируется в области вокруг пупка, в то время как у детей от семи лет и старше боли распространяются на всю поверхность живота и могут отдавать в спину.
Болезненный синдром такого же свойства проявляется и при хронической форме панкреатита, а дополнительными признаками являются нарушения функций кишечника (запор или диарея), снижение веса, потеря аппетита и быстрая утомляемость.
Диагностика патологии
При появлении характерных для панкреатита симптомов необходима консультация педиатра и гастроэнтеролога.
При подозрении на развитие заболевания проводится ряд диагностических мероприятий, направленных на выявление степени тяжести и формы недуга, а также для дифференцирования от других патологий со схожими симптомами (аппендицит, язва желудка, почечные колики, холицестит).
Диагностика предполагает следующие процедуры:
- обследование брюшины методом пальпации, который позволяет определить очаг болей и сделать предварительные выводы по поводу того, какие органы поражены;
- взятие образцов крови для проведения общего анализа – это позволяет установить факт развития воспалительных процессов, при которых в крови повышается уровень лейкоцитов и увеличение СОЭ;
- сонография (ультразвуковое обследование) брюшной полости (процедура применяется с целью определить степень увеличения поджелудочной и установить наличие некротических участков);
- выполнение КТ и МРТ.
Дополнительным методом выявления дисфункции поджелудочной железы может служить копрограмма. При панкреатите в каловых массах обнаруживаются скопления крахмала, непереваренной сетчатки и нейтральных жиров.
Методы лечения
 Основной метод лечения панкреатита у детей – консервативная медикаментозная терапия, в ходе которой не только купируются симптомы болезни, но и устраняются возбудители патологии (при их наличии), а также восстанавливается функциональная деятельность больного органа.
Основной метод лечения панкреатита у детей – консервативная медикаментозная терапия, в ходе которой не только купируются симптомы болезни, но и устраняются возбудители патологии (при их наличии), а также восстанавливается функциональная деятельность больного органа.
Лечение всегда проводится в стационаре, при этом перед началом курса терапии ребенку необходимо на протяжении 24-48 часов не есть. В этот период для поддержания жизнедеятельности организма ставятся капельницы с растворами, содержащими ингибиторы протеолитических ферментов, глюкозу, Реополиглюкин, плазму и Гемодез.
Из медикаментозных препаратов могут быть назначены следующие лекарства:
- Пентоксифиллин, Дипиридамол (для улучшения кровообращения в поджелудочной железе);
- спазмолитики;
- анальгетики;
- Пентоксил (ингибитор протеаз);
- Фамотидин, Пирензепин (для уменьшения выделения секрета поджелудочной);
- Панкератин (средство, компоненты которого заменяют естественные ферменты).
Если лечение назначается несвоевременно или терапия подобрана некорректно – назначается хирургическая операция. В зависимости от стадии прогрессирования патологии и состояния тканей органа это может быть дренирование развывшихся абсцессов, резекция, некрэктомия (удаление мертвых тканей) или холецистэктомия (удаление желчного пузыря, от которого распространяются патологические процессы).
В основном такие вмешательства требуются на поздних стадиях панкреатита, когда для предотвращения распространения патологических процессов необходимо удалить омертвевшие ткани. В редких случаях, когда некрозы охватывают значительную часть органа, возможно его полное удаление, но как правило производится частичная резекция (удаление только пораженных тканей).
При удалении всей железы ребенку всю жизнь необходимо принимать Панкреатин или аналогичные ему препараты, содержащие искусственные ферменты.
Средства народной медицины
Для лечения болезни у детей старше 4 лет можно применять народные средства. Такие методы не подходят для лечения новорожденных и детей в первые годы жизни, так как на некоторые компоненты народных рецептов могут развиваться аллергические реакции или проявляться непереносимость определенных компонентов.
Использовать можно такие средства:
- 50 граммов сушеного корня одуванчика и столько же корня аира смешивают с корнем крапивы, хмелем и чабрецом (эти травы берут по 25 граммов). Все компоненты измельчаются в порошок. Пять столовых ложек полученного препарата добавляют в мед (200 граммов). После тщательного перемешивания такое средство можно употреблять дважды в день по одной чайной ложке.
- Перечная мята, семена укропа (по 30 граммов), цветы бессмертника и ягоды боярышника (по 20 граммов) и десять граммов аптечной ромашки заливают двумя стаканами кипятка и на три часа помещают в термос. Готовое средство принимают трижды в день через час после еды.
- Мята, кукурузные рыльца, календула и ромашка смешиваются в одинаковом соотношении так, чтобы получилась чайная ложка сбора. Его заливают литром кипятка и в течение 15 минут держат на водяной бане. Далее средство настаивается 45 минут. Перед применением жидкость необходимо процедить, принимать его необходимо за пятнадцать минут до каждого приема пищи.
Перед лечением народными методами стоит проконсультироваться с педиатром и дополнительно выяснить, нет ли у ребенка аллергии на какой-либо компонент.
Чем кормить ребенка при панкреатите?
 Детям с панкреатитом показано употребление в пищу продуктов, в которых содержится минимальное количество углеводов и жиров, а также блюд и продуктов, которые легко усваиваются и обладают низкими показателями энергетической ценности.
Детям с панкреатитом показано употребление в пищу продуктов, в которых содержится минимальное количество углеводов и жиров, а также блюд и продуктов, которые легко усваиваются и обладают низкими показателями энергетической ценности.
Предпочтительно давать таким детям вареную или приготовленную на пару пищу, а также любые супы или каши. Жирные и жареные блюда должны быть полностью исключены из рациона, а порции необходимо давать небольшие, но чаще, чем обычно (до шести раз в день).
Также важно увеличить потребление воды и напитков: в день ребенку необходимо выпивать 1,5-2 литра жидкости. Любые газированные и синтетические напитки, а также какао и кофе исключаются. Лучше давать детям натуральные соки или чай с лимоном. Количество соли при этом необходимо снизить: в день ее можно употреблять не более 8 граммов.
Основу рациона должны составлять следующие продукты и блюда:
- любые каши на молоке;
- супы с картофелем, макаронными изделиями, крупами и морковью;
- яйца в любом виде кроме яичницы и в количестве не более одного яйца в сутки;
- отварные или приготовленные на пару овощи.
Из мяса можно употреблять любые нежирные виды (кролик, индейка, курица) и рыбу, в которой также должно быть как меньше жира (лещ, судак, минтай). Молочные продукты употреблять можно любые, но не более двухсот граммов в день. Предпочтительны сыр, творог и молоко низкой жирности.
Прогноз по лечению
Если панкреатит протекает в неосложненной форме – полное выздоровление без последствий происходит в 98% случаев. В случае с хроническими формами этот показатель немного ниже. О неблагоприятных прогнозах можно говорить лишь в случаях развития гнойных и геморрагических осложнений и обширных некротических участках.
Предотвратить развитие такой патологии у детей можно путем формирования правильного рациона, в котором содержатся богатые витаминами продукты, фрукты и овощи.
Также необходимо вовремя лечить любые инфекционные поражения внутренних органов: в детском возрасте именно патогенная микрофлора, вызывающая такие заболевания, часто приводит к развитию болезней в других органах, в том числе – и в поджелудочной железе.
Видео по теме
О детях и о поджелудочной железе
Источник
Статью подготовил:
Василий Бабкинский
Врач высшей категории
Поджелудочная железа – внутренний орган массой 59-100 грамм. Наиболее интенсивный рост данной части организма происходит в первые три года жизни. Поджелудочный сок участвует в пищеварительном процессе. При любом заболевании ребенок остро реагирует на присутствующую негативную симптоматику. Любые процессы развиваются у детей стремительнее, чем у взрослых. Если болит поджелудочная у ребенка, требуется в незамедлительном порядке обратиться к доктору. Высок риск присутствия серьезных патологий. Самодиагностика в таком случае неэффективна. Ребенок нуждается в комплексной диагностике.
 Если ребенок жалуется на боль, покажите его врачу
Если ребенок жалуется на боль, покажите его врачу
Возможные первопричины болей
В последние годы у детей все чаще диагностируют нарушения в функционировании поджелудочной железы. Детский панкреатит в острой форме наиболее распространен. Заболевание характеризуется воспалительным процессом, протекающим во внутреннем органе. На начальных этапах развития патология успешно устраняется и не представляет серьезной опасности.
Болезненным ощущением могут также проявляться врожденные аномалии и пороки развития поджелудочной железы. Такие нарушения, как правило, обнаруживаются в первый год жизни.
Наибольшую опасность для детей представляет хронический панкреатит. У малышей патология протекает тяжело.
При наличии боли на фоне хронического панкреатита воспалительный процесс стремительно прогрессирует. Морфологические изменения тканей носят стойкий характер. Со временем может развиться недостаточность органа.
 Если не лечить болезнь она перейдет в хроническую форму
Если не лечить болезнь она перейдет в хроническую форму
При отсутствии своевременного лечения хронический панкреатит поражает всю поверхность поджелудочной железы. Ребенка нужно в незамедлительном порядке отвести к доктору.
Признаки патологических состояний
Заболевания поджелудочной железы у детей сопровождаются не только болью в поджелудочной железе, но и иными негативными признаками. Также груднички не способны объяснить, что именно их беспокоит, и именно клиническая картина позволяет понять родителям, что что-то не так.
Боль в поджелудочной железе проявляется у маленького ребенка беспокойством и отказом от вскармливания. В старшем возрасте дети при таком симптоме сообщают о болезненном ощущении в животе в околопупочной зоне.
 Даже у младенцев могут наблюдаться проблемы с поджелудочной
Даже у младенцев могут наблюдаться проблемы с поджелудочной
Панкреатические боли могут быть различного характера и интенсивности. Основные дополнительные симптомы описаны в таблице.
| Изменение температуры | Температура тела при заболеваниях железы повышается до 37-38 градусов. |
| Изменение веса | При болезнях в поджелудочной железе происходит резкое снижение веса. Это обусловлено отсутствием аппетита. |
| Нарушение стула | В некоторых случаях возникает нарушение стула в виде поноса. Также сильно вздувается брюшная полость. |
| Внешние признаки | У ребенка бледнеет кожный покров. Слизистые оболочки пересыхают. На языке возникает плотный белый налет. На коже появляются обильные высыпания. |
| Эмоциональный фон | Неприятные признаки при нарушениях поджелудочной железы доставляют ребенку существенный дискомфорт. Маленький пациент становится беспокойным и плаксивым. Из-за сильной боли он постоянно ворочается. |
При болях в области поджелудочной ребенок также может столкнуться с явной тошнотой и рвотным рефлексом. Состояние нуждается в срочном обращении к доктору.
Диагностические методы
От правильной диагностики зависит адекватность назначенного лечения. Самодиагностика категорически запрещена. При значительном ухудшении самочувствия требуется вызвать скорую помощь. В первую очередь ребенка направляют на анализ крови.
 Поставить диагноз поможет УЗИ
Поставить диагноз поможет УЗИ
Анализ крови позволяет обнаружить повышенный уровень панкреатических ферментов. Помимо этого исследование показывает изменение количества лейкоцитов. Помимо этого ребенка направляют на УЗИ. Это помогает увидеть четкие признаки воспалительного процесса – поджелудочная железа отекает, увеличивается в размерах.
При первичном осмотре необходима пальпация. Самостоятельно делать это категорически запрещено. Нажатия при наличии патологий болезненны. В момент отвода рук симптом усиливается.
При необходимости в момент диагностики берется участок ткани на биопсию. Болезни поджелудочной железы сильно схожи с язвенными поражениями пищеварительного органа. Именно поэтому до посещения доктора нельзя давать ребенку никаких специфических лекарственных средств.
Методы лечения
Специфическое лечение подбирается исходя из основного диагноза. В первую очередь требуется пересмотреть рацион питания ребенка. Это позволит уменьшить выраженность болезненного ощущения. В первые дни показано лечебное голодание. В это время разрешена только вода без газа для предотвращения выработки панкреатического сока.
 Принимать лекарства можно лишь по назначению врача
Принимать лекарства можно лишь по назначению врача
Ребенку также могут быть назначены анальгетики и лекарственные средства для нормализации выработки панкреатического сока. Любые медикаментозные препараты назначаются врачом исходя из основного диагноза.
При необходимости назначаются антибактериальные препараты. Это возможно при абсцессах и гнойных воспалениях. Антибиотики рекомендуются по назначению доктора. Важно при этом строго соблюдать прописанные дозировки. В ином случае ребенок столкнется с рядом осложнений.
Важность питания
Заболевания поджелудочной оказывают сильное влияние на функционирование пищеварительной системы. Именно по этой причине важно, чтобы ребенок придерживался строгой диеты. Помимо этого измененное питание щадяще действует на желудок и позволяет справиться с болью.
После установления диагноза ребенок должен придерживаться лечебного голодания. Такой режим длится несколько суток. Только после этого можно расширять питание.
Все продукты должны проходить термическую обработку. Для этого еду:
- варят;
- запекают;
- готовят на пару.
 При панкреатите детям категорически нельзя газировку и сладости с химическими красителями
При панкреатите детям категорически нельзя газировку и сладости с химическими красителями
В рационе питания категорически запрещены:
- маринады;
- жирные и жареные продукты;
- копчености;
- кондитерские изделия;
- острые блюда;
- продукты, имеющие в составе красители и усилители вкуса;
- газировки;
- полуфабрикаты.
Первое время можно употреблять только каши, приготовленные на воде, сухари из белого хлеба и некрепкий чай. Рацион расширяется при ремиссии. Через неделю добавляют мясо, рыбу и отварные овощи. Помимо этого ребенок может пить нежирный кефир и ряженку.
Категорически запрещено голодать при соблюдении диеты. Пищу желательно употреблять в одно и то же время.
Посмотрев это видео, вы узнаете об основных симптомах панкреатита у детей:
Возможные осложнения
У детей осложнения при заболеваниях поджелудочной железы – не редкость. На фоне обострений боль может перерасти в формирование ложной кисты. Воспалительный процесс распространяется на все ткани внутреннего органа. В таком случае болезненное ощущение усиливается.
К осложнениям может привести и самостоятельное устранение боли в поджелудочной у маленького пациента. Иногда такой признак не связан с заболеваниями и указывает на длительный прием лекарственных средств.
При формировании осложнений происходит возникновение дополнительных признаков. У ребенка проявляется тошнота и рвота, а также значительно повышаются показатели температуры тела. В таком случае требуется незамедлительный вызов скорой помощи.
Василий Бабкинский
Привет, меня зовут Василий. Вот уже 7 лет помогаю людям с проблемами кишечника, работая в первой частной поликлинике г. Брно. Буду рад ответить на ваши вопросы по поводу статьи в комментариях, другие вопросы можете задавать нашим врачам на этой странице.
Загрузка…
Источник
Панкреатит – заболевание воспалительно-дистрофического характера поджелудочной железы (ПЖ) с ее протоками, нередко вызванное активным воздействием ее собственных ферментов.
Среди деток с заболеваниями органов пищеварения панкреатит встречается с частотой от 5 до 25 %.
Поджелудочная железа – один из органов пищеварительного тракта, является одновременно железой как внешней, так и внутренней секреции.
Внешнесекреторная ее функция состоит в выработке пищеварительного секрета, который по протокам поступает в 12-перстную кишку, где активируется желудочным соком и участвует в переваривании пищи.
Внутрисекреторная функция ПЖ заключается в выработке специальными клетками железы гормона инсулина, без которого невозможно усвоение глюкозы в организме.
Классификация панкреатита
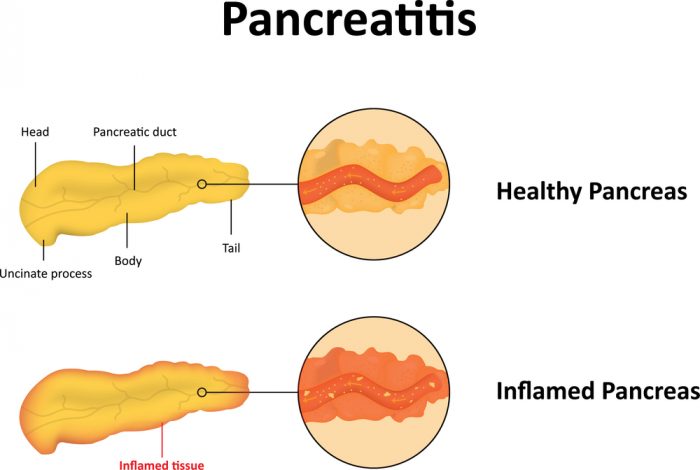
Вверху — здоровая поджелудочная железа, внизу — поджелудочная железа при панкреатите.
У детей выделяют острую и хроническую формы панкреатита. Хронический панкреатит диагностируют, если воспаление длится более 6 месяцев. При остром панкреатите развивается отек и катаральное воспаление ткани железы. При тяжелом его течении образуются кровоизлияния и может развиться некроз (омертвение) ткани железы в каком-либо участке.
По характеру изменений в ткани железы различают панкреатиты:
- острый отечный;
- геморрагический (с кровоизлияниями);
- гнойный;
- жировой панкреонекроз.
Хроническое прогрессирующее течение панкреатита приводит к дегенеративным изменениям: склерозированию, развитию фиброза (соединительной ткани вместо железистой) с последующей атрофией ткани ПЖ и постепенным нарушением ее функций.
В школьном возрасте у детей чаще развивается хронический панкреатит с латентным или рецидивирующим течением. В острой форме панкреатит у детей встречается в редких случаях.
По происхождению панкреатит бывает:
- первичным;
- вторичным или реактивным (при воспалении других органов, чаще всего пищеварительных);
- наследственным с аутосомно-доминантным типом передачи.
Реактивный воспалительный процесс может быть обратимым при проведении правильного лечения основного заболевания, а может трансформироваться в истинный панкреатит.
Если для латентного панкреатита нехарактерны выраженные клинические проявления, то рецидивирующий панкреатит имеет стадии обострения и ремиссии. Обострение хронического процесса так же, как и острый панкреатит, может быть легким, среднетяжелым или тяжелым.
Причины панкреатита
ПЖ является органом, который реагирует на любую патологию в детском организме, будь то инфекция или аллергическая реакция. Факторов и причин для развития панкреатита много. При определенных условиях повреждающим фактором для ткани ПЖ могут явиться ферменты, вырабатываемые самой железой, когда они начинают расщеплять и переваривать собственные ткани, а в кровь поступают токсические вещества, вызывающие интоксикацию.
Основные причины панкреатита у детей:
- Нарушение оттока, застой секрета ПЖ, активация ферментов в самой железе и разрушение ее ткани. Причинами застоя могут стать:
- тупые травмы живота: удар в живот или падение может приводить к повреждению ПЖ;
- пороки развития железы или ее выводных протоков (железа в форме подковы или кольца, перетяжки в протоках и др.);
- воспаление органов ЖКТ (гастродуоденит, энтерит) приводят к застою плохо переваренной пищи и повышению внутрикишечного давления, что затрудняет прохождение секрета ПЖ, вызывает его застой;
- заброс желчи в проток ПЖ и активация ее секрета при патологии желчевыводящих протоков;
- отложение кальцинатов в протоках ПЖ при передозировке витамина D;
- глистная инвазия (аскаридоз), перекрывающая выводной проток железы;
- сдавливание выводного протока железы камнями при желчнокаменной болезни.
- Неправильное питание ребенка:
- наличие в рационе продуктов, оказывающих раздражающее действие и стимулирующих функцию ПЖ (копченостей, консервов, чипсов, фаст-фуда, газированных напитков, острых блюд и др.); увеличенное количество пищеварительного сока может стать причиной острого панкреатита;
- нарушение режима питания: приемы пищи с большими интервалами, переедание;
- лактазная недостаточность (отсутствие или недостаточное количество в организме ребенка фермента для переваривания молочного сахара) может привести к панкреатиту уже в грудничковом возрасте.
- Пищевая аллергия приводит к панкреатиту в любом возрасте ребенка.
- Бактериальное или вирусное поражение ПЖ (при эпидемическом паротите, гриппе, дизентерии, ветряной оспе, сальмонеллезе, сепсисе и др.).
- Аутоиммунный процесс, когда в детском организме вырабатываются антитела к клеткам ткани ПЖ.
- Токсическое действие на ткань ПЖ некоторых лекарственных средств (Аспирина, Фуросемида, Метронидазола, некоторых антибиотиков, кортикостероидных препаратов, сульфаниламидов, цитостатиков, нестероидных противовоспалительных препаратов и др.) может вызвать реактивный панкреатит.
- Отравление тяжелым металлом (ртутью, свинцом и др.).
- Действие алкогольных напитков (у подростков).
- Эндокринная патология (гипотиреоз, или недостаточная функция щитовидной железы, ожирение).
- Злокачественное поражение ПЖ.
У некоторых детей (в 10-20 % случаев) установить причину развившегося панкреатита не удается.
Хронический панкреатит у детей чаще является вторичным или развивается вследствие острого воспалительного процесса в ПЖ.
Хронизации процесса способствуют:
- наследственная предрасположенность (наличие хронического заболевания у родителей);
- нарушение предписанной диеты при лечении или в восстановительном периоде;
- неправильное или несвоевременное лечение;
- наличие у ребенка аллергии, обменных нарушений и эндокринных заболеваний, желчнокаменной болезни.
Симптомы
 Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
Спровоцировать развитие панкреатита могут погрешности в питании — употребление жирной, жареной, копченой пищи.
У детей в раннем возрасте клинические признаки панкреатита слабо выражены. Он протекает обычно в легкой латентной форме. Тяжелая гнойно-некротическая форма развивается в крайне редких случаях.
У детей старшего возраста воспаление ПЖ проявляется болевыми приступами.
Основное проявление острого панкреатита или обострения хронического – сильные боли в верхних отделах живота (в левом подреберье с иррадиацией в правое, в подложечной области). Очень часто беспокоят боли опоясывающего характера. Они могут отдавать в спину, левое плечо. Для облегчения боли ребенок старается принять вынужденное положение – лежа на левом боку, согнувшись, или на животе.
Спровоцировать болевой приступ могут погрешности в питании (употребление жирных, острых, жареных блюд, копченостей и др.).
Боли сопровождают такие симптомы:
- рвота, многократно возникающая, не приносящая облегчения;
- отрыжка;
- вздутие живота;
- задержка стула или понос;
- может быть изжога;
- ощущение тяжести в животе.
Температура у детей, как правило, остается нормальной, но бывает повышение ее не выше 37,5 ºС.
Поступающие в кровь продукты расщепления клеток железы под действием ферментов обуславливают симптомы интоксикации:
- головную боль;
- слабость;
- головокружение;
- отсутствие аппетита;
- бледность кожи (иногда мраморность);
- сухость во рту.
При развитии гнойного процесса и панкреонекроза повышается температура до высоких цифр, ухудшается состояние за счет нарастания интоксикации, развивается парез кишечника, появляются признаки раздражения брюшины.
При хроническом панкреатите кроме болевого синдрома характерным признаком является обильный стул, имеющий жирный блеск. Из-за повышенного содержания жира стул с трудом смывается со стенок унитаза.
При хроническом панкреатите боли могут иметь постоянный, ноющий характер или возникать периодически после физической нагрузки, нарушения в диетпитании или стресса, эмоционального переживания. Продолжительность болевого приступа варьируется от 1 часа до нескольких дней.
При хроническом процессе кроме диспепсических явлений (изжоги, отрыжки, тошноты, снижения аппетита) отмечается чередование запоров и поносов. Характерным является также снижение веса тела, астенический синдром (слабость, быстрая утомляемость, головные боли, эмоциональная лабильность).
К осложнениям панкреатита относятся:
- образование кисты ПЖ (полостного образования в ткани железы, заполненного жидкостью);
- панкреонекроз (омертвение ткани железы);
- перитонит (воспаление серозной оболочки в брюшной полости);
- абсцесс или флегмона (гнойники разного размера) в ткани ПЖ;
- сахарный диабет (хроническое эндокринологическое заболевание, связанное с недостатком инсулина в организме);
- плеврит (воспаление серозной оболочки в грудной полости).
Диагностика
Основой диагностики панкреатита являются клинические проявления, данные лабораторных и аппаратных исследований.
В клиническом анализе крови для панкреатита характерно увеличение содержания лейкоцитов, ускоренная СОЭ.
Биохимический анализ крови выявит повышенную активность ферментов, выделяемых ПЖ (амилазы, трипсина, липазы).
Активность ферментов (диастазы или амилазы) повышается и в анализе мочи.
Внешнесекреторную функцию ПЖ помогает оценить анализ кала (копрограмма, липидограмма): для панкреатита характерны стеаторея (повышенное содержание жира в испражнениях) и креаторея (повышение содержания азота в кале вследствие присутствия непереваренных мышечных и соединительнотканных волокон).
УЗИ выявляет отек, увеличенный объем поджелудочной железы при панкреатите, неоднородность эхо-структуры, наличие уплотнений, участков некроза. С помощью УЗИ выявляется аномалия развития железы или протоков, обнаруживаются камни в желчных протоках, проводится оценка состояния других внутренних органов.
В случае необходимости может проводиться ФГДС (эндоскопический осмотр желудка и 12-перстной кишки) для выявления нарушений оттока желчи и сока ПЖ.
В сложных для диагностики случаях, при осложнениях проводится МРТ и КТ брюшной полости, обзорная рентгенография.
Лечение
 Важнейшую роль в лечении панкреатита играет диета.
Важнейшую роль в лечении панкреатита играет диета.
Лечение детей с острым (или обострением хронического) панкреатитом проводится в условиях стационара. Назначается постельный режим. Лечение может проводиться консервативное и оперативное.
Целью консервативной терапии является:
- обеспечение функционального покоя пораженному органу;
- механическое и химическое щажение органов пищеварительного тракта;
- устранение причины панкреатита;
- купирование симптомов.
Назначается «пищевая пауза», т. е. голод на 1-3 дня. В это время разрешается питье щелочной минеральной теплой воды без газа (Ессентуки №4, Боржоми) маленькими глотками.
Медикаментозное лечение включает:
- Спазмолитики и обезболивающие средства (Но-шпу, Папаверин, Трамал, Баралгин, Анальгин). При очень сильных болях применяют наркотические анальгетики (Промедол). Морфин не используется из-за его способности вызывать спазм сфинктеров выводных протоков ПЖ и желчного пузыря, что затруднит отток панкреатического сока и усилит боли.
- Внутривенно капельно вводятся растворы глюкозы, плазма, солевые растворы, реополиглюкин, а также блокаторы протеолитических ферментов (Контрикал, Трасилол). Растворы обеспечивают питание ребенку и снимают интоксикацию.
- Антисекреторные препараты для снижения выделения панкреатических ферментов (Октреотид, Фамотидин).
- Препараты, улучшающие микроциркуляцию (Пентоксифиллин, Трентал, Дипиридамол).
- Антибиотики при бактериальном и гнойном процессе.
Все препараты вводятся в виде инъекций. Прием лекарств через рот разрешается после устранения болевого синдрома, примерно через неделю от начала заболевания.
При развитии осложнений, при прогрессировании болезни и неэффективности консервативного лечения решается вопрос о хирургическом лечении. При оперативном вмешательстве может проводиться резекция части ПЖ, некрэктомия (удаление некротизированного, то есть омертвевшего участка железы), дренирование абсцесса в тканях железы.
Во время голода проводится отсасывание содержимого из желудка ребенка, чтобы желудочный сок не провоцировал синтез и активацию ферментов ПЖ. Выделение желудочного сока происходит не только при попадании пищи в желудок, но и рефлекторно при одном виде пищи или при запахе ее. Вот поэтому удалять желудочный сок следует постоянно.
После уменьшения болей (примерно с 3-го дня) постепенно вводится питание ребенку (в отварном виде или на пару). На протяжении 2 недель блюда готовят без соли. Принимать пищу ребенок должен 5-6 р. за день маленькими порциями, протертую, теплую (50-60 0С), жидкой или полужидкой консистенции.
Сначала дают жидкую протертую кашу (кроме пшенной), сваренную на разведенном 1:1 молоке. С 6-го дня вводятся слизистые вегетарианские супы, жидкое овощное пюре (из картофеля, кабачков, цветной капусты, моркови). Разрешается кисель и компот из сухофруктов.
Постепенно вводятся:
- белковый омлет (на пару);
- сильно измельченный (дважды пропущенный через мясорубку) фарш из нежирного вареного мяса (говядины, курицы, крольчатины) в виде фрикаделек, кнелей, тефтелек, котлет (на пару);
- рыба нежирных сортов (судак, сазан, треска, окунь и др.);
- овощные запеканки;
- сладкие печеные яблоки.
Через месяц постепенно расширяют меню, блюда не требуют такого измельчения. Разрешаются пудинги, разнообразные кисломолочные продукты, подсушенный пшеничный хлеб, кисели из свежих ягод, некрепкий чай. В кашу можно добавить небольшую порцию (5 г) сливочного масла, в суп или овощное пюре – 1 ст. л. сливок или сметаны либо 1 ч. л. растительного масла.
Соблюдение диеты рекомендуется на протяжении 6 месяцев. Из рациона следует исключить:
- колбасные изделия;
- любые бульоны;
- паштеты;
- рыбные или мясные консервы;
- приправы, маринады;
- соленые и квашеные продукты;
- овощи: редис, шпинат, хрен, щавель, редьку, чеснок и лук, болгарский перец, горох;
- каши из перловой и пшенной крупы;
- жирное мясо (утку, свинину, гуся);
- жирную рыбу (скумбрию, семгу);
- орехи;
- сдобу, пирожные, торты;
- сгущенное молоко;
- шоколад, кофе;
- газированные напитки;
- кислые сорта фруктов и ягод, соки из них.
После начала кормления ребенка назначаются ферментные препараты (Креон, Панзинорм, Мезим-форте, Панкреатин) во время еды трижды в день. Прием препаратов следует продолжить в течение 3 месяцев прерывистыми курсами (принимать 2 недели, перерыв 1 неделя). Отменять прием ферментативных средств нужно с учетом результатов копрограммы, исключающих ферментативную недостаточность ПЖ.
Дети после лечения находятся на диспансерном наблюдении у гастроэнтеролога или педиатра. По назначению врача проводятся противорецидивные курсы. Желательно оздоровление детей в санаториях бальнеологического профиля.
Для ограничения физических нагрузок детям рекомендуются занятия в подготовительной группе на уроках физкультуры.
Прогноз
При легкой форме острого панкреатита прогноз благоприятный. В случае развития гнойного, геморрагического панкреатита или панкреонекроза имеется риск смертельного исхода.
При хроническом панкреатите у детей прогноз будет зависеть от частоты и тяжести обострений, от соблюдения диеты и других рекомендаций врача в период ремиссии.
Профилактика
Профилактические меры включают:
- рациональное питание ребенка в соответствии с возрастом;
- предупреждение заболеваний органов пищеварения;
- строгое соблюдение дозировок при медикаментозном лечении;
- своевременное лечение инфекций и глистных инвазий;
- соблюдение режима питания.
Резюме для родителей
Панкреатит у детей встречается не часто, но при выявлении его требует к себе серьезного отношения и терпеливого лечения, чтобы не допустить развития частых обострений и осложнений болезни.
Важно понимать значимость диетотерапии в лечении панкреатита. Частые рецидивы болезни, спровоцированные нарушениями в диете, промедление с лечением могут стать причиной развития сахарного диабета, который осложнит всю дальнейшую жизнь ребенка.
Врач-педиатр Е. О. Комаровский говорит о проблемах поджелудочной железы у детей:
Источник



