Рефераты по ультразвуковой диагностике поджелудочной железы
Рекомендуемая категория для самостоятельной подготовки:
Реферат*
| Код | 288279 |
| Дата создания | 03 октября 2014 |
| Страниц | 13 |
Мы сможем обработать ваш заказ 05 ноября в 8:00 [мск] Файлы будут доступны для скачивания только после обработки заказа. | |
Описание
Заключение
УЗИ, являясь первым скрининговым способом исследования поджелудочной железы, нередко при характерной ультразвуковой картине дает возможность поставить окончательный диагноз при различных формах хронического панкреатита и эпителиальных опухолях. Для морфологической верификации диагноза под УЗ-контролем можно произвести пункционную биопсию. Но при опухолях небольших размеров, ожирении и наличии газов в кишечнике точная оценка изменений в поджелудочной железе может быть затруднена .
Мы пришли к выводу, что:
во-первых,, диагностическая ценность УЗИ при хроническом панкреатите меньше, чем при остром;
во-вторых, имеющиеся эхографические признаки хронического панкреатита недостаточно специфичны и информативны, диагноз можно устанавливать только при наличии клинической симптоматики, и, …
Содержание
Оглавление
Введение 3
1.Проблема ультразвуковой диагностики заболеваний поджелудочной железы воспалительного генеза 3
2.УЗИ при хроническом панкреатите 3
Заключение 3
Список литератур 3
Введение
Введение
Ультразвуковое исследование (УЗИ) является одним из ведущих методов лучевой диагностики, который позволяет быстро адекватно оценить состояние поджелудочной железы (ПЖ), независимо от тяжести состояния больного. При выработке алгоритма применения диагностических методик большинство отечественных и зарубежных исследователей отдают УЗИ первое место.
Наличие портативных ультразвуковых приборов значительно расширило возможности метода и область его применения. УЗИ может быть выполнено у нетранспортабельного больного, в реанимационной палате, операционной, а новорожденный может быть обследован непосредственно в кувезе. Кроме того, безвредность метода позволяет его использовать для динамического наблюдения, в том числе с короткими (часовыми) временными интервалами. С появлением ультразв уковых сканеров с высокоразрешающими технологиями возникла необходимость дополнительных исследований для разработки эхосемиотики различных заболеваний ПЖ.
Фрагмент работы для ознакомления
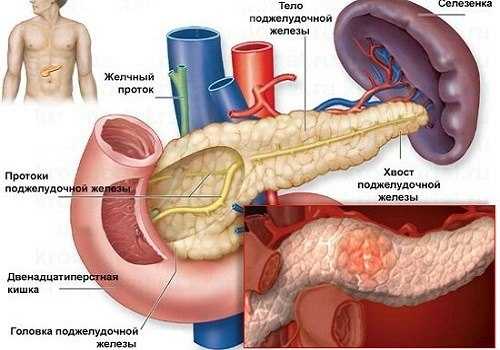
При обострении заболевания и связанной с этим инфильтрацией и отеком паренхимы происходит увеличение всего органа или преимущественно какого-то его отдела, чаще всего головки (рис.1). С другой стороны, развитие атрофических и фиброзных процессов приводит к постепенному уменьшению размеров поджелудочной. Таким образом, для обострения хронического панкреатита характерна тенденция к увеличению, для ремиссии — к уменьшению в поздних стадиях размеров поджелудочной железы. При легком течении хронического панкреатита в начальных его стадиях размеры железы остаются нормальными, и только изредка отмечается их умеренное увеличение .Рис. 1. Эхограмма головки поджелудочной железы при обострении хронического панкреатита.Косое сканирование из правого подреберья. Размеры головки увеличены до 5см (обозначено стрелками). Эхоструктура паренхимы неоднородная за счет гипо- и гиперэхогенных очагов, немногочисленных кальцификатов.Значительное увеличение поджелудочной железы и все случаи изолированного увеличения хвоста железы должны насторожить врача в отношении опухоли или ее сочетания с панкреатитом.Контуры. В начальных стадиях хронического панкреатита контуры остаются четкими и ровными. С течением времени контур деформируется за счет втяжений (участки фиброза в поверхностных отделах) и становится у половины больных неровным, бугристым, иногда «зазубренным». Оценку неровности контура при панкреатите затрудняет тот факт, что у 10-20% здоровых людей [1], особенно молодых, контур поджелудочной железы «шероховатый» из-за дольчатого ее строения и может напоминать зубчатый, «пилообразный» контур, возникающий при хроническом панкреатите.Во многих случаях, напротив, отмечается нечеткость, «размытость» контура из-за близости акустических свойств (эхогенности и звукопроводимости) поджелудочной железы и окружающих тканей. Такая ситуация наблюдается у тучных лиц с хорошо развитой жировой клетчаткой вокруг поджелудочной железы. Нечеткость контуров поджелудочной железы может также наблюдаться у лиц старших возрастных групп вследствие замещения паренхимы жировой и фиброзной тканью, что является возрастной нормой.Эхоструктура поджелудочной железы в ранних стадиях хронического панкреатита может быть однородной. По мере развития заболевания она становится неоднородной, что обнаруживается у половины больных хроническим панкреатитом и является одним из важных его эхографических признаков. Неоднородность структуры паренхимы при этом заболевании обусловлена чередованием гипоэхогенных участков воспалительного отека и инфильтрации, фрагментов нормальной паренхимы средней эхогенности и гиперэхогенных участков фиброза и обызвествления.В фазе ремиссии хронического панкреатита чаще всего наблюдается диффузная неоднородность эхоструктуры органа за счет гиперэхогенных очагов фиброза на фоне нормальной железистой ткани средней эхогенности. В местах обызвествления очагов фиброза образуются кальцификаты, которые (рис.1) выглядят как небольшие (от 0,5мм до 5-7мм) гиперэхогенные очаги, часто с акустической тенью.При обострении хронического панкреатита на эхографическую картину «накладываются» гипоэхогенные зоны воспалительного отека, захватывающие всю железу или располагающиеся локально, что может в определенной степени нивелировать признаки заболевания, связанные с повышением эхогенности.Эхогенность ткани поджелудочной железы при хроническом панкреатите изменяется в различных направлениях и в разной степени в зависимости от фазы заболевания (обострение или ремиссия) и его давности. В начальных стадиях заболевания эхогенность органа может оставаться нормальной. По мере прогрессирования заболевания и замещения паренхимы соединительной и жировой тканью эхогенность поджелудочной железы становится неравномерно повышенной. Оценивая эхогенность, следует помнить, что ее повышение из-за атрофии и фиброза является нормой у лиц старших возрастных групп. Повышение эхогенности, не связанное с панкреатитом, наблюдается также у тучных лиц вследствие жировой инфильтрации поджелудочной железы. Другими словами, повышение эхогенности поджелудочной железы у этих пациентов не может считаться признаком панкреатита, если нет других симптомов заболевания [1,2,3,7]. Отличить повышение эхогенности при панкреатите от возрастных изменений и жировой инфильтрации поджелудочной железы в какой-то мере можно по неравномерности этих изменений при хроническом панкреатите, тогда как у пожилых и тучных лиц эхогенность повышена относительно равномерно.При обострении заболевания эхогенность поджелудочной железы может снижаться из-за ее отека.Таким образом, изменения эхогенности в силу их неспецифичности и разнонаправленности не могут быть отнесены к ведущим признакам хронического панкреатита.Главный панкреатический проток при хроническом панкреатите расширяется у многих больных, поэтому этот признак считается важным в эхографической диагностике заболевания. Расширение протока (3мм и более) может быть равномерным или неравномерным четкообразным и связано с участками фиброза в паренхиме, рубцовыми стриктурами протока или сдавлением выводного отдела протока увеличенной головкой поджелудочной железы при псевдотуморозной форме заболевания. В последнем случае может одновременно наблюдаться расширение общего желчного протока и другие признаки билиарной гипертензии.Расширение панкреатического протока требует дифференциальной диагностики хронического панкреатита и рака поджелудочной железы, особенно в случаях равномерного его расширения в сочетании с дилатацией холедоха.Кальцификаты в паренхиме и конкременты в протоке поджелудочной железы — важный диагностический признак хронического панкреатита, в отличие от острого панкреатита, для которого они нехарактерны.Дополнительными (косвенными) признаками хронического панкреатита при УЗИ является болезненность при пальпации поджелудочной железы под ультразвуковым контролем или надавливании датчиком, а также выявляемые иногда при псевдотуморозном панкреатите симптомы сдавления увеличенной железой окружающих органов и проходящих рядом сосудов.Сдавление холедоха увеличенной головкой поджелудочной железы может приводить к его дилатации выше места компрессии и появлению других эхографических признаков обтурационной желтухи.Признаком хронического панкреатита является обнаружение ретенционных кист и псевдокист.
Список литературы
Список литератур
1. Богер М.М., Мордвов С.А. Ультразвуковая диагностика в гастроэнтерологии. — Новосибирск: Наука, 1988. — С.86-110.
2. Багненко С.Ф. Диагностика и хирургическое лечение хронического билиарного панкреатита// Российско-германский симпозиум «Хирургия поджелудочной железы на рубеже веков»: Тезисы докладов.- Москва, 2000. С.12-13.
3. Клинико-патогенетическая оценка информативности и современные возможности оптимизации ультразвуковой диагностики хронического рецидивирующего панкреатита / Н.Б. Губергриц, Н.Е. Баринова, В.В. Беляев и др. Медицинская визуализация 2002; 1: 48-58.
4. Клиническое руководство по ультразвуковой диагностике (В 5-и томах под ред. В.В. Митькова) I том. — М.: Видар, 1996. — С.140-186.
5. Кунцевич Г.И., Журенкова Т.В., Степанова Ю.А. Значение комплексного ультразвукового исследования в диагностике хронического панкреатита// Российско-германский симпозиум «Хирургия поджелудочной железы на рубеже веков»: Тезисы докладов.- Москва, 2000. С.82-83.
6. Лапкин К.В., Морозова С.В., Иванов В.А. Значение ультразвуковой диагностики в хирургии органов билиопанкреатодуоденальной зоны: международная конференция. Сб. трудов. M 1995; 56-58.
7. Лотов А.Н. Ультразвук в диагностике хирургических заболеваний органов гепатопанкреатодуоденальной зоны. Дис. … канд. мед. наук. М 1991.
8. Медведев В.Е. Ультразвуковая диагностика хронического панкреатита. Вестн рентгенол 1990; 5: 121-122.
9. Окороков А.Н. Диагностика болезней внутренних органов: Т.1. Диагностика болезней органов пищеварения: — М.: Мед. лит., 2000. — 560с.
10. Прокопенко О.П., Буглак Н.П., Крадинов А.И. и др. Эхография в диагностике патологии органов гепатопанкреатодуоде-нальной зоны после холецистэктомии. Шк. справа 1998; 7: 98-101.
11. Портной Л.М., Араблинский А.В. Лучевая диагностика заболеваний поджелудочной железы//Российский журнал гастроэнтерологии, гепатологии, колопроктологии. Ц 1994. — № 4. Ц С.99-105.
12. Руководство по гастроэнтерологии: В трех томах/Под общ. редакцией Ф.И. Комарова и А.Л. Гребенева. Т.3. Болезни поджелудочной железы, кишечника, системные заболевания с нарушением функций пищеварительного тракта/А.Л Гребенев, В.В.Серов и др.: Под ред. Ф.И. Комарова и А.Л. Гребенева. — М.: Медицина, 1996. — С.5-169.
13. Руководство по ультразвуковой диагностике под ред. П.Е.С.Пальмера. ВОЗ, Женева, 2000. А.Н.Хитрова, п
Пожалуйста, внимательно изучайте содержание и фрагменты работы. Деньги за приобретённые готовые работы по причине несоответствия данной работы вашим требованиям или её уникальности не возвращаются.
* Категория работы носит оценочный характер в соответствии с качественными и количественными параметрами предоставляемого материала. Данный материал ни целиком, ни любая из его частей не является готовым научным трудом, выпускной квалификационной работой, научным докладом или иной работой, предусмотренной государственной системой научной аттестации или необходимой для прохождения промежуточной или итоговой аттестации. Данный материал представляет собой субъективный результат обработки, структурирования и форматирования собранной его автором информации и предназначен, прежде всего, для использования в качестве источника для самостоятельной подготовки работы указанной тематики.
Источник
Ôèçè÷åñêèå îñíîâû óëüòðàçâóêîâîé äèàãíîñòèêè. Åå ïðèìåíåíèå â ìåäèöèíå Áèîôèçèêà óëüòðàçâóêà îðãàíîâ ÷åëîâåêà. Âèäû äàò÷èêîâ. Èõ êîíòàêò ñ òåëîì ïàöèåíòà. Ìåòîäèêè ïðîâåäåíèÿ èññëåäîâàíèé. Ðåæèìû ðàáîòû ñêàíåðà. Ïðîáëåìû îáåñïå÷åíèÿ ëó÷åâîé áåçîïàñíîñòè.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ðàçìåùåíî íà https://www.allbest.ru/
Ââåäåíèå
Ñîâðåìåííûå óñïåõè êëèíè÷åñêîé äèàãíîñòèêè âî ìíîãîì îïðåäåëÿþòñÿ ñîâåðøåíñòâîâàíèåì ìåòîäîâ èññëåäîâàíèÿ. Çíà÷èòåëüíûé ñêà÷åê â ýòîì âîïðîñå áûë äîñòèãíóò áëàãîäàðÿ ðàçðàáîòêå è âíåäðåíèþ â ïðàêòèêó ïðèíöèïèàëüíî íîâûõ ñïîñîáîâ ïîëó÷åíèÿ ìåäèöèíñêîãî èçîáðàæåíèÿ, â òîì ÷èñëå óëüòðàçâóêîâîãî ìåòîäà. ×ðåçâû÷àéíî öåííûì ÿâëÿåòñÿ ñïîñîáíîñòü ýõîãðàôèè âèçóàëèçèðîâàòü âíóòðåííþþ ñòðóêòóðó ïàðåíõèìàòîçíûõ îðãàíîâ, ÷òî áûëî íåäîñòóïíî òðàäèöèîííîìó ðåíòãåíîëîãè÷åñêîìó èññëåäîâàíèþ. Áëàãîäàðÿ âûñîêîé èíôîðìàòèâíîñòè è äîñòîâåðíîñòè óëüòðàçâóêîâîãî ìåòîäà äèàãíîñòèêà ìíîãèõ çàáîëåâàíèé è ïîâðåæäåíèé ïîäíÿëàñü íà êà÷åñòâåííî íîâûé óðîâåíü.  íàñòîÿùåå âðåìÿ, íàðÿäó ñ êîìïüþòåðíîé òîìîãðàôèåé è äðóãèìè áîëåå ñîâðåìåííûìè ìåòîäàìè, óëüòðàçâóêîâàÿ äèàãíîñòèêà èñïîëüçóåòñÿ ïîâñåìåñòíî ÿâëÿÿñü îäíèì èç âåäóùèõ äèàãíîñòè÷åñêèõ ìåòîäîâ âî ìíîãèõ ðàçäåëàõ êëèíè÷åñêîé ìåäèöèíû.
 ïîñëåäíèå ãîäû â ñâÿçè ñ î÷åíü øèðîêèì ðàñïðîñòðàíåíèåì óëüòðàçâóêîâîé àïïàðàòóðû, åå äîñòóïíîñòüþ äëÿ ëþáûõ äàæå î÷åíü íåáîëüøèõ ìåäèöèíñêèõ ó÷ðåæäåíèé. Íàçðåâàåò ïîòðåáíîñòü â ñïåöèàëèñòàõ, â ñîâåðøåíñòâå âëàäåþùèõ ìåòîäèêîé è òåõíèêîé óëüòðàçâóêîâîãî èññëåäîâàíèÿ.
1. Ôèçè÷åñêèå îñíîâû óëüòðàçâóêîâîé äèàãíîñòèêè
Óëüòðàçâóêîì íàçûâàþòñÿ çâóêîâûå êîëåáàíèÿ, ëåæàùèå âûøå ïîðîãà âîñïðèÿòèÿ îðãàíà ñëóõà ÷åëîâåêà. Ïüåçîýôôåêò, áëàãîäàðÿ êîòîðîìó ïîëó÷àþò óëüòðàçâóêîâûå êîëåáàíèÿ, áûë îòêðûò â 1881 ãîäó áðàòüÿìè Ï. Êþðè è Æ.-Ï. Êþðè. Ñâîå ïðèìåíåíèå îí íàøåë âî âðåìÿ ïåðâîé ìèðîâîé âîéíû, êîãäà Ê.Â. Øèëîâñêèé è Ï. Ëàíæåâåí ðàçðàáîòàëè ñîíàð, èñïîëüçîâàâøèéñÿ äëÿ íàâèãàöèè ñóäîâ, îïðåäåëåíèÿ ðàññòîÿíèÿ äëÿ öåëè è ïîèñêà ïîäâîäíûõ ëîäîê.  1929 ãîäó Ñ.ß. Ñîêîëîâ ïðèìåíèë óëüòðàçâóê äëÿ íåðàçðóøàþùåãî êîíòðîëÿ â ìåòàëëóðãèè (äåôåêòîñêîïèÿ). Ýòîò êðóïíåéøèé ñîâåòñêèé ôèçèê-àêóñòèê ÿâèëñÿ ðîäîíà÷àëüíèêîì óëüòðàçâóêîâîé èíòðîñêîïèè è àâòîðîì íàèáîëåå ÷àñòî èñïîëüçóåìûõ è ñîâåðøåííî ðàçëè÷íûõ ïî ñâîåé ñóòè ìåòîäîâ ñîâðåìåííîãî çâóêîâèäåíèÿ.
Ïîïûòêè èñïîëüçîâàíèÿ óëüòðàçâóêà â öåëÿõ ìåäèöèíñêîé äèàãíîñòèêè ïðèâåëè ê ïîÿâëåíèþ â 1937 ãîäó îäíîìåðíîé ýõîýíöåôàëîãðàôèè. Îäíàêî ëèøü â íà÷àëå ïÿòèäåñÿòûõ ãîäîâ óäàëîñü ïîëó÷èòü óëüòðàçâóêîâîå èçîáðàæåíèå âíóòðåííèõ îðãàíîâ è òêàíåé ÷åëîâåêà. Ñ ýòîãî ìîìåíòà óëüòðàçâóêîâàÿ äèàãíîñòèêà ñòàëà øèðîêî ïðèìåíÿòüñÿ â ëó÷åâîé äèàãíîñòèêå ìíîãèõ çàáîëåâàíèé è ïîâðåæäåíèé âíóòðåííèõ îðãàíîâ.
2. Áèîôèçèêà óëüòðàçâóêà
Ñ òî÷êè çðåíèÿ ôèçèêè óëüòðàçâóêà òêàíè ÷åëîâå÷åñêîãî òåëà áëèçêè ïî ñâîèì ñâîéñòâàì æèäêîé ñðåäå, ïîýòîìó äàâëåíèå íà íèõ óëüòðàçâóêîâîé âîëíû ìîæåò áûòü îïèñàíî êàê ñèëà, äåéñòâóþùàÿ íà æèäêîñòü.
Èçìåíåíèå äàâëåíèÿ â ñðåäå ìîæåò ïðîèñõîäèòü ïåðïåíäèêóëÿðíî â ïëîñêîñòè âèáðàöèè èñòî÷íèêà óëüòðàçâóêà.  ýòîì ñëó÷àå âîëíó íàçûâàþò ïðîäîëüíîé.  óëüòðàçâóêîâîé äèàãíîñòèêè îñíîâíóþ èíôîðìàöèþ íåñóò ïðåèìóùåñòâåííî ïðîäîëüíûå âîëíû.  òâåðäûõ òåëàõ, íàïðèìåð, â êîñòÿõ èëè ìåòàëëàõ, âîçíèêàþò ïîïåðå÷íûå âîëíû.
Çâóêîâûå âîëíû ÿâëÿþòñÿ ìåõàíè÷åñêèìè ïî ñâîåé ïðèðîäå, òàê êàê â îñíîâå èõ ëåæèò ñìåùåíèå ÷àñòèö óïðóãîé ñðåäû îò òî÷êè ðàâíîâåñèÿ. Èìåííî çà ñ÷åò óïðóãîñòè è ïðîèñõîäèò ïåðåäà÷à çâóêîâîé ýíåðãèè ÷åðåç òêàíü. Óïðóãîñòü — ýòî âîçìîæíîñòü îáúåêòà ïîñëå ñæàòèÿ èëè ðàñòÿæåíèÿ âíîâü ïðèîáðåòàòü ñâîé ðàçìåð è ôîðìó. Ñêîðîñòü ðàñïðîñòðàíåíèÿ óëüòðàçâóêà çàâèñèò ïðåæäå âñåãî îò óïðóãîñòè è îò ïëîòíîñòè òêàíè. ×åì áîëüøå ïëîòíîñòü ìàòåðèàëà, òåì ìåäëåííåå äîëæíû ðàñïðîñòðàíÿòüñÿ â íåì (ïðè îäèíàêîâîé óïðóãîñòè) óëüòðàçâóêîâûå âîëíû. Íî ê ýòîìó ôèçè÷åñêîìó ïàðàìåòðó ñëåäóåò ïîäõîäèòü ñ îñòîðîæíîñòüþ. Ñêîðîñòü çâóêà ïðè ïðîõîæäåíèè åãî ÷åðåç ðàçíûå ñðåäû áèîëîãè÷åñêîãî îðãàíèçìà ìîæåò áûòü ðàçëè÷íîé, â òàáëèöå ïðåäñòàâëåíû ñêîðîñòè ðàñïðîñòðàíåíèÿ óëüòðàçâóêà â ðàçëè÷íûõ ñðåäàõ.
Òàáëèöà 1
Ìàòåðèàë | Ñêîðîñòü çâóêà (ì*ñ-1) |
Ìÿãêèå òêàíè (â ñðåäíåì) | 1540 |
Ãîëîâíîé ìîçã | 1541 |
Æèð | 1450 |
Ïå÷åíü | 1549 |
Ïî÷êà | 1561 |
Ìûøöû | 1585 |
Êîñòè ÷åðåïà | 4080 |
Äëÿ ðàçëè÷íûõ òèïîâ óëüòðàçâóêîâûõ èññëåäîâàíèé ïðèìåíÿþòñÿ ðàçíûå âèäû óëüòðàçâóêîâûõ âîëí. Íàèáîëåå âàæíûìè ïàðàìåòðàìè ÿâëÿþòñÿ ÷àñòîòà èçëó÷åíèÿ, äèàìåòð ïîâåðõíîñòè òðàíäþññåðà è ôîêóñèðîâêà óëüòðàçâóêîâîãî ïó÷êà.  ñèñòåìàõ ìåäèöèíñêîé óëüòðàçâóêîâîé äèàãíîñòèêè îáû÷íî èñïîëüçóþòñÿ ÷àñòîòû 1; 1,6; 2,25; 3,5; 5 è 10 ÌÃö.
 àïïàðàòàõ èìååòñÿ âîçìîæíîñòü ðåãóëèðîâàòü èçëó÷àåìûé è ïðèíèìàåìûå ñèãíàëû, òàê æå èìååòñÿ âîçìîæíîñòü óñèëåíèÿ èçîáðàæåíèÿ ýõîñèãíàëîâ.
3. Ñîñòàâëÿþùèå ñèñòåìû óëüòðàçâóêîâîé äèàãíîñòèêè
Ãåíåðàòîð óëüòðàçâóêîâûõ âîëí
Ãåíåðàòîðîì óëüòðàçâóêîâûõ âîëí ÿâëÿåòñÿ äàò÷èê, êîòîðûé îäíîâðåìåííî èãðàåò ðîëü ïðèåìíèêà îòðàæåííûõ ýõîñèãíàëîâ. Ãåíåðàòîð ðàáîòàåò â èìïóëüñíîì ðåæèìå, ïîñûëàÿ îêîëî 1000 èìïóëüñîâ â ñåêóíäó.  ïðîìåæóòêàõ ìåæäó ãåíåðèðîâàíèåì óëüòðàçâóêîâûõ âîëí ïüåçîäàò÷èê ôèêñèðóåò îòðàæåííûå ñèãíàëû.
Óëüòðàçâóêîâîé äàò÷èê
 êà÷åñòâå äåòåêòîðà èëè òðàíñäþñîðà ïðèìåíÿåòñÿ ñëîæíûé äàò÷èê, ñîñòîÿùèé èç íåñêîëüêèõ ñîòåí ìåëêèõ ïüåçîêðèñòàëëè÷åñêèõ ïðåîáðàçîâàòåëåé, ðàáîòàþùèõ â îäèíàêîâîì ðåæèìå.  äàò÷èê âìîíòèðîâàíà ôîêóñèðóþùàÿ ëèíçà, ÷òî äàåò âîçìîæíîñòü ñîçäàòü ôîêóñ íà îïðåäåëåííîé ãëóáèíå.
4. Âèäû äàò÷èêîâ
Âñå óëüòðàçâóêîâûå äàò÷èêè äåëÿòñÿ íà ìåõàíè÷åñêèå è ýëåêòðîííûå.  ìåõàíè÷åñêèõ ñêàíèðîâàíèå îñóùåñòâëÿåòñÿ çà ñ÷åò äâèæåíèÿ èçëó÷àòåëÿ.  ýëåêòðîííûõ ðàçâåðòêà ïðîèçâîäèòñÿ ýëåêòðîííûì ïóòåì. Íåäîñòàòêàìè ìåõàíè÷åñêèõ äàò÷èêîâ ÿâëÿþòñÿ øóì, âèáðàöèÿ, ïðîèçâîäèìûå ïðè äâèæåíèè èçëó÷àòåëÿ, à òàêæå íèçêîå ðàçðåøåíèå. Ìåõàíè÷åñêèå äàò÷èêè ìîðàëüíî óñòàðåëè è â ñîâðåìåííûõ ñêàíåðàõ íå èñïîëüçóþòñÿ. Èñïîëüçóþòñÿ òðè òèïà óëüòðàçâóêîâîãî ñêàíèðîâàíèÿ: ëèíåéíîå, êîíâåêñíîå è ñåêòîðíîå. Ñîîòâåòñòâåííî äàò÷èêè èëè òðàíñäþñîðû óëüòðàçâóêîâûõ àïïàðàòîâ íàçûâàþòñÿ ëèíåéíûå, êîíâåêñíûå è ñåêòîðíûå. Âûáîð äàò÷èêà äëÿ êàæäîãî èññëåäîâàíèÿ ïðîâîäèòñÿ ñ ó÷åòîì ãëóáèíû è õàðàêòåðà ïîëîæåíèÿ îðãàíà.
1. Ëèíåéíûå äàò÷èêè
Ëèíåéíûå äàò÷èêè èñïîëüçóþò ÷àñòîòó 5-15 Ìãö. Ïðåèìóùåñòâîì ëèíåéíîãî äàò÷èêà ÿâëÿåòñÿ ïîëíîå ñîîòâåòñòâèå èññëåäóåìîãî îðãàíà ïîëîæåíèþ ñàìîãî òðàíñäþñîðà íà ïîâåðõíîñòè òåëà. Íåäîñòàòêîì ëèíåéíûõ äàò÷èêîâ ÿâëÿåòñÿ ñëîæíîñòü îáåñïå÷åíèÿ âî âñåõ ñëó÷àÿõ ðàâíîìåðíîãî ïðèëåãàíèÿ ïîâåðõíîñòè òðàíñäþñîðà ê êîæå ïàöèåíòà, ÷òî ïðèâîäèò ê èñêàæåíèÿì ïîëó÷àåìîãî èçîáðàæåíèÿ ïî êðàÿì. Òàêæå ëèíåéíûå äàò÷èêè çà ñ÷åò áîëüøåé ÷àñòîòû ïîçâîëÿþò ïîëó÷àòü èçîáðàæåíèå èññëåäóåìîé çîíû ñ âûñîêîé ðàçðåøàþùåé ñïîñîáíîñòüþ, îäíàêî ãëóáèíà ñêàíèðîâàíèÿ äîñòàòî÷íî ìàëà. Èñïîëüçóþòñÿ â îñíîâíîì äëÿ èññëåäîâàíèÿ ïîâåðõíîñòíî ðàñïîëîæåííûõ ñòðóêòóð — ùèòîâèäíîé æåëåçû, ìîëî÷íûõ æåëåç, íåáîëüøèõ ñóñòàâîâ è ìûøö, à òàêæå äëÿ èññëåäîâàíèÿ ñîñóäîâ.
2. Êîíâåêñíûå äàò÷èêè
Êîíâåêñíûé äàò÷èê èñïîëüçóåò ÷àñòîòó 1,8-7,5 ÌÃö. Èìååò ìåíüøóþ äëèíó, ïîýòîìó äîáèòüñÿ ðàâíîìåðíîñòè åãî ïðèëåãàíèÿ ê êîæå ïàöèåíòà áîëåå ïðîñòî. Îäíàêî ïðè èñïîëüçîâàíèè êîíâåêñíûõ äàò÷èêîâ ïîëó÷àåìîå èçîáðàæåíèå ïî øèðèíå íà íåñêîëüêî ñàíòèìåòðîâ áîëüøå ðàçìåðîâ ñàìîãî äàò÷èêà. Äëÿ óòî÷íåíèÿ àíàòîìè÷åñêèõ îðèåíòèðîâ âðà÷ îáÿçàí ó÷èòûâàòü ýòî íåñîîòâåòñòâèå. Çà ñ÷åò ìåíüøåé ÷àñòîòû ãëóáèíà ñêàíèðîâàíèÿ äîñòèãàåò 20-25 ñì. Îáû÷íî èñïîëüçóåòñÿ äëÿ èññëåäîâàíèÿ ãëóáîêî ðàñïîëîæåííûõ îðãàíîâ — îðãàíû áðþøíîé ïîëîñòè è çàáðþøèííîãî ïðîñòðàíñòâà, ìî÷åïîëîâîé ñèñòåìû, òàçîáåäðåííûå ñóñòàâû.
3. Ñåêòîðíûå äàò÷èêè
Ñåêòîðíûé äàò÷èê ðàáîòàåò íà ÷àñòîòå 1,5-5 Ìãö. Èìååò åù¸ áîëüøåå íåñîîòâåòñòâèå ìåæäó ðàçìåðàìè òðàíñäþñîðà è ïîëó÷àåìûì èçîáðàæåíèåì, ïîýòîìó èñïîëüçóåòñÿ ïðåèìóùåñòâåííî â òåõ ñëó÷àÿõ, êîãäà íåîáõîäèìî ñ ìàëåíüêîãî ó÷àñòêà òåëà ïîëó÷èòü áîëüøîé îáçîð íà ãëóáèíå. Íàèáîëåå öåëåñîîáðàçíî èñïîëüçîâàíèå ñåêòîðíîãî ñêàíèðîâàíèÿ ïðè èññëåäîâàíèè, íàïðèìåð, ÷åðåç ìåæðåáåðíûå ïðîìåæóòêè. Òèïè÷íûì ïðèìåíåíèåì ñåêòîðíîãî äàò÷èêà ÿâëÿåòñÿ ýõîêàðäèîãðàôèÿ — èññëåäîâàíèå ñåðäöà.
5. Ãåëü äëÿ óëüòðàçâóêîâîé ýìèññèè
Íà ìîìåíò ïðîâåäåíèÿ óëüòðàçâóêîâîãî èññëåäîâàíèÿ, äîëæåí áûòü îáåñïå÷åí ïîëíûé êîíòàêò äàò÷èêîâ àïïàðàòà ñ òåëîì ïàöèåíòà íà ìèêðîóðîâíå. Äëÿ ýòèõ öåëåé ïðèìåíÿþòñÿ ñïåöèàëüíûå ãåëè. Îáû÷íûé ñîñòàâ ãåëÿ: ãëèöåðèí, íàòðèé òåòðàáîðíîêèñëûé, ñîïîëèìåð ñòèðîëà ñ ìàëåèíîâûì àíãèäðèäîì, âîäà î÷èùåííàÿ.
6. Ìåòîäèêè óëüòðàçâóêîâîãî èññëåäîâàíèÿ
Îòðàæåííûå ýõîñèãíàëû ïîñòóïàþò â óñèëèòåëü è ñïåöèàëüíûå ñèñòåìû ðåêîíñòðóêöèè, ïîñëå ÷åãî ïîÿâëÿþòñÿ íà ýêðàíå òåëåâèçèîííîãî ìîíèòîðà â âèäå èçîáðàæåíèÿ ñðåçîâ òåëà, èìåþùèå ðàçëè÷íûå îòòåíêè ÷åðíî-áåëîãî öâåòà. Îïòèìàëüíûì ÿâëÿåòñÿ íàëè÷èå íå ìåíåå 64 ãðàäèåíòîâ öâåòà ÷åðíî-áåëîé øêàëû. Ïðè ïîçèòèâíîé ðåãèñòðàöèè ìàêñèìàëüíàÿ èíòåíñèâíîñòü ýõîñèãíàëîâ ïðîÿâëÿåòñÿ íà ýêðàíå áåëûì öâåòîì, à ìèíèìàëüíàÿ — ÷¸ðíûì. Ïðè íåãàòèâíîé ðåãèñòðàöèè íàáëþäàåòñÿ îáðàòíîå ïîëîæåíèå. Âûáîð ïîçèòèâíîé èëè íåãàòèâíîé ðåãèñòðàöèè íå èìååò çíà÷åíèÿ. Èçîáðàæåíèå, ïîëó÷àåìîå ïðè èññëåäîâàíèè, ìîæåò áûòü ðàçíûì â çàâèñèìîñòè îò ðåæèìîâ ðàáîòû ñêàíåðà.
7. Âûäåëÿþò ñëåäóþùèå ðåæèìû
A-ðåæèì. Ìåòîäèêà äà¸ò èíôîðìàöèþ â âèäå îäíîìåðíîãî èçîáðàæåíèÿ, ãäå ïåðâàÿ êîîðäèíàòà, ýòî àìïëèòóäà îòðàæåííîãî ñèãíàëà îò ãðàíèöû ñðåä ñ ðàçíûì àêóñòè÷åñêèì ñîïðîòèâëåíèåì, à âòîðàÿ ðàññòîÿíèå äî ýòîé ãðàíèöû. Çíàÿ ñêîðîñòü ðàñïðîñòðàíåíèÿ óëüòðàçâóêîâîé âîëíû â òêàíÿõ òåëà ÷åëîâåêà, ìîæíî îïðåäåëèòü ðàññòîÿíèå äî ýòîé çîíû, ðàçäåëèâ ïîïîëàì ïðîèçâåäåíèå âðåìåíè âîçâðàòà èìïóëüñà íà ñêîðîñòü óëüòðàçâóêà.
B-ðåæèì. Ìåòîäèêà äà¸ò èíôîðìàöèþ â âèäå äâóõìåðíûõ ñåðîøêàëüíûõ òîìîãðàôè÷åñêèõ èçîáðàæåíèé àíàòîìè÷åñêèõ ñòðóêòóð â ìàñøòàáå ðåàëüíîãî âðåìåíè, ÷òî ïîçâîëÿåò îöåíèâàòü èõ ìîðôîëîãè÷åñêîå ñîñòîÿíèå.
M-ðåæèì. Ìåòîäèêà äà¸ò èíôîðìàöèþ â âèäå îäíîìåðíîãî èçîáðàæåíèÿ, âòîðàÿ êîîðäèíàòà çàìåíåíà âðåìåííîé. Ïî âåðòèêàëüíîé îñè îòêëàäûâàåòñÿ ðàññòîÿíèå îò äàò÷èêà äî ëîöèðóåìîé ñòðóêòóðû, à ïî ãîðèçîíòàëüíîé — âðåìÿ. Èñïîëüçóåòñÿ ðåæèì â îñíîâíîì äëÿ èññëåäîâàíèÿ ñåðäöà. Äàåò èíôîðìàöèþ î âèäå êðèâûõ, îòðàæàþùèõ àìïëèòóäó è ñêîðîñòü äâèæåíèÿ êàðäèàëüíûõ ñòðóêòóð.
8. Ëó÷åâàÿ áåçîïàñíîñòü óëüòðàçâóêîâîãî èññëåäîâàíèÿ
Óëüòðàçâóê øèðîêî èñïîëüçóåòñÿ â ìåäèöèíå, õîòÿ â îòëè÷èå îò òåõíè÷åñêîé ñôåðû, ãäå ïðèìåíÿåòñÿ íèçêî÷àñòîòíûé óëüòðàçâóê, äëÿ êîòîðîãî èìåþòñÿ íîðìû èçëó÷åíèÿ, â ìåäèöèíå âñå îáñòîèò ãîðàçäî ñëîæíåå. Ñ îäíîé ñòîðîíû, îòñóòñòâóåò âîçìîæíîñòü ïðîâåñòè ïðÿìóþ äîçèìåòðèþ èçëó÷åíèÿ â ðàáî÷åì ïó÷êå, îñîáåííî íà ãëóáèíå; ñ äðóãîé æå, — î÷åíü òðóäíî ó÷åñòü ðàññåÿíèå, ïîãëîùåíèå è îñëàáëåíèå óëüòðàçâóêà áèîëîãè÷åñêèìè òêàíÿìè. Êðîìå òîãî, ïðè ðàáîòå ñ àïïàðàòàìè ðåàëüíîãî ìàñøòàáà âðåìåíè ïðàêòè÷åñêè íåâîçìîæíî ó÷åñòü è ýêñïîçèöèþ, òàê êàê äëèòåëüíîñòü îçâó÷èâàíèÿ, à òàêæå åãî íàïðàâëåíèå è ãëóáèíà âàðüèðóþò â øèðîêèõ ïðåäåëàõ.
Ðàñïðîñòðàíåíèå óëüòðàçâóêà â áèîëîãè÷åñêèõ ñðåäàõ ñîïðîâîæäàåòñÿ ìåõàíè÷åñêèì, òåðìè÷åñêèì, è ôèçèêî-õèìè÷åñêèìè ýôôåêòàìè.  ðåçóëüòàòå ïîãëîùåíèÿ óëüòðàçâóêà òêàíÿìè àêóñòè÷åñêàÿ ýíåðãèÿ ïðåâðàùàåòñÿ â òåïëîâóþ. Äðóãèì âèäîì ìåõàíè÷åñêîãî äåéñòâèÿ ÿâëÿåòñÿ êàâèòàöèÿ, êîòîðàÿ ïðèâîäèò ê ðàçðûâàì â ìåñòå ïðîõîæäåíèÿ óëüòðàçâóêîâîé âîëíû.
Âñå ýòè ÿâëåíèÿ ïðîèñõîäÿò ïðè âîçäåéñòâèè íà áèîëîãè÷åñêèå òêàíè óëüòðàçâóêà âûñîêîé èíòåíñèâíîñòè, è â èçâåñòíûõ óñëîâèÿõ îíè æåëàòåëüíû, íàïðèìåð, â ôèçèîòåðàïåâòè÷åñêîé ïðàêòèêå. Ïðè äèàãíîñòèêå ýòè ýôôåêòû íå âîçíèêàþò â ðåçóëüòàòå èñïîëüçîâàíèÿ óëüòðàçâóêà íåáîëüøîé èíòåíñèâíîñòè — íå áîëåå 50 ìÂò*ñì2. Êîíñòðóêòèâíî ïðèáîðû äëÿ óëüòðàçâóêîâîé ìåäèöèíñêîé äèàãíîñòèêè íàäåæíî çàùèùàþò ïàöèåíòà îò âîçìîæíîãî âðåäíîãî âîçäåéñòâèÿ çâóêîâîé ýíåðãèè. Îäíàêî â ïîñëåäíåå âðåìÿ âñå ÷àùå ïîÿâëÿþòñÿ ðàáîòû î íåáëàãîïðèÿòíîì âîçäåéñòâèè óëüòðàçâóêîâîãî èññëåäîâàíèÿ íà ïàöèåíòà.  ÷àñòíîñòè ýòî îòíîñèòñÿ ê óëüòðàçâóêîâîìó èññëåäîâàíèþ â àêóøåðñòâå. Óæå äîêàçàíî ÷òî óëüòðàçâóê íåáëàãîïðèÿòíî âîçäåéñòâóåò íà õðîìîñîìû, â ÷àñòíîñòè ìîæåò ïðèâîäèòü ê ìóòàöèÿì ïëîäà.  íåêîòîðûõ ñòðàíàõ, íàïðèìåð ßïîíèÿ óëüòðàçâóêîâîå èññëåäîâàíèå áåðåìåííûì ïðîâîäèòñÿ òîëüêî ïîñëå ñåðüåçíîãî îáîñíîâàíèÿ íåîáõîäèìîñòè äàííîãî èññëåäîâàíèÿ. Íåñîìíåííî âîçäåéñòâèå óëüòðàçâóêà íà ñàìîãî âðà÷à, êîòîðûé äëèòåëüíîå âðåìÿ íàõîäèòñÿ ïîä âîçäåéñòâèåì óëüòðàçâóêà. Èìåþòñÿ ñîîáùåíèÿ ÷òî ñî âðåìåíåì ïîðàæàþòñÿ êèñòü ðóêè êîòîðîé âðà÷ äåðæèò äàò÷èê.
9. Ïðèìåíåíèå â ìåäèöèíå
Ýõîýíöåôàëîãðàôèÿ
Ïðè áåðåìåííîñòè ïóòåì ïîâòîðíûõ ÓÇÈ â ðàçíûå ñðîêè ìîæíî ïðîñëåäèòü ôèçèîëîãè÷åñêîå ðàçâèòèå ïëîäà. Ïðè ýõîãðàôèè ìîæíî âûñêàçàòüñÿ î íàëè÷èè áåðåìåííîñòè, íà÷èíàÿ ñ 2,5 — 3 íåäåëü.
 ðàííèå ñðîêè áåðåìåííîñòè íà ýõîãðàììàõ ÷åòêî îòîáðàæàåòñÿ ìàòêà, ñîäåðæàùàÿ îâàëüíîé ôîðìû ïëîäíîå ÿéöî ñ äîñòàòî÷íî óòîëùåííîé ñòåíêîé, âíóòðåííèé äèàìåòð êîòîðîãî 0,5 ñì, à íàðóæíûé äî 1,5 — 1,6 ñì (3-4 íåäåëè), âêëþ÷àÿ ÿðêóþ ïîëîñó âîðñèí÷àòîãî õîðèîíà. Ê 6 íåäåëÿì ïëîäíîå ÿéöî çàíèìàåò ½ ïëîñêîñòè ìàòêè, â íåì âèäíû êîíòóðû àíàòîìè÷åñêèõ ñòðóêòóð ïëîäà. Ñåðäå÷íàÿ äåÿòåëüíîñòü ïëîäà, êðèòåðèé ïðàâèëüíîãî ðàçâèòèÿ áåðåìåííîñòè, âûÿâëÿåòñÿ ñ 5 -6 íåäåëè, à äâèãàòåëüíàÿ àêòèâíîñòü ñ 6 -7 íåäåëè.
Ïðè äàëüíåéøåì ðàçâèòèè íîðìàëüíîé áåðåìåííîñòè èçîáðàæåíèå ïëîäà ñòàíîâèòñÿ áîëåå ÷åòêèì, ê 10 — 11 íåäåëÿì ìîæíî âèçóàëèçèðîâàòü àíàòîìè÷åñêèå ñòðóêòóðû: ÷åðåï, òóëîâèùå. II è III òðèìåñòð èìåþò îñîáîå çíà÷åíèå, òàê êàê â ýòîò ïåðèîä ïðîèñõîäèò ôîðìèðîâàíèå è ðîñò ïëîäà, ïëàöåíòû, íàêîïëåíèå îêîëîïëîäíûõ âîä. Äëÿ îöåíêè íîðìàëüíîãî ðàçâèòèÿ áåðåìåííîñòè è ñðîêà íà÷èíàÿ ñ 6 íåäåëè ìîæíî ïðîèçâîäèòü èçìåðåíèÿ ðàçìåðîâ ïëîäíîãî ÿéöà, à â äàëüíåéøåì ïëîäà è åãî àíàòîìè÷åñêèõ îðãàíîâ. Íàèáîëåå öåííóþ èíôîðìàöèþ î ïðàâèëüíîì ðàçâèòèè ïëîäà è ñðîêàõ áåðåìåííîñòè äàþò èçìåðåíèÿ ðàññòîÿíèÿ îò êðåñòöà äî ãîëîâêè (ÊÒÐ — êðåñòöîâî — òåìåííîé ðàçìåð), à òàêæå â áîëåå ïîçäíèõ ñðîêàõ áåðåìåííîñòè èçìåðåíèÿ áèïàðèåòàëüíîãî ðàçìåðà ãîëîâêè (ÁÏÐ), ñðåäíåãî ðàçìåðà áåäðåííîé êîñòè, ñðåäíåãî ðàçìåðà ãðóäíîé êëåòêè íà óðîâíå ñåðäöà ïëîäà, ðàçìåðû áðþøíîé ïîëîñòè íà óðîâíå ïóïî÷íîé âåíû. Èìåþòñÿ ñïåöèàëüíî ðàçðàáîòàííûå òàáëèöû î çàâèñèìîñòè ðàçìåðîâ ïëîäà è åãî àíàòîìè÷åñêèõ ýëåìåíòîâ îò ñðîêà áåðåìåííîñòè.
Âíåìàòî÷íàÿ áåðåìåííîñòü. Ïðè ýõîãðàôèè — ìàòêà óâåëè÷åíà, ýíäîìåòðèé óòîëùåí, à ïëîäíîå ÿéöî îïðåäåëÿåòñÿ âíå ïîëîñòè ìàòêè. Óòî÷íèòü äàííîå ñîñòîÿíèå ìîæíî ïðè ïîâòîðíîì èññëåäîâàíèè ÷åðåç 4 -5 äíåé, à òàêæå ïî íàëè÷èþ ñåðäöåáèåíèÿ è äâèæåíèÿ ïëîäà âíå ìàòêè.  äèôôåðåíöèàëüíîé äèàãíîñòèêå íàäî èìåòü â âèäó âîçìîæíîñòü àíîìàëèé ðàçâèòèÿ ìàòêè.
Ïóçûðíûé çàíîñ — ñåðüåçíîå îñëîæíåíèå áåðåìåííîñòè. Íà ýõîãðàììàõ îòìå÷àåòñÿ óâåëè÷åííàÿ â ðàçìåðàõ ìàòêà ñ íàëè÷èåì èëè áåç ïëîäíîãî ÿéöà.  ïîëîñòè ìàòêè ïðîñìàòðèâàåòñÿ õàðàêòåðíàÿ äëÿ ïóçûðíîãî çàíîñà ýõîñòðóêòóðà ìåëêîêèñòîçíîãî õàðàêòåðà, íàïîìèíàþùàÿ ãóáêó. Ïðè äèíàìè÷åñêîì èññëåäîâàíèè îòìå÷àåòñÿ åå áûñòðûé ðîñò.
Ìíîãîïëîäíàÿ áåðåìåííîñòü ïðè ÓÇÈ ìîæåò áûòü äèàãíîñöèðîâàíà â ðàçëè÷íûõ ñðîêàõ áåðåìåííîñòè. Íà ýõîãðàììàõ â ïîëîñòè ìàòêè îïðåäåëÿåòñÿ íåñêîëüêî ïëîäíûõ ÿèö, à â áîëåå ïîçäíèõ ñðîêàõ èçîáðàæåíèå íåñêîëüêèõ ïëîäîâ. Ìíîãîïëîäíàÿ áåðåìåííîñòü íåðåäêî ñî÷åòàåòñÿ ñ ðàçëè÷íûìè óðîäñòâàìè ïëîäîâ.
Óðîäñòâà ïëîäà — íåðåäêàÿ ïàòîëîãèÿ áåðåìåííîñòè. Ðàçðàáîòàíû êëàññèôèêàöèè ðàçëè÷íûõ ïîðîêîâ ðàçâèòèÿ îðãàíîâ è ñèñòåì ïëîäà. ÓÇÈ ïîçâîëÿåò äîñòàòî÷íî óâåðåííî äèàãíîñöèðîâàòü òàêèå àíîìàëèè ðàçâèòèÿ, êàê ãèäðîöåôàëèÿ, àíýíöåôàëèÿ, ïðè êîòîðîé îòñóòñòâóåò ýõîãðàôè÷åñêîå îòîáðàæåíèå íîðìàëüíîé ôîðìû ãîëîâêè. Ñðåäè äðóãèõ ïîðîêîâ ðàçâèòèÿ ïëîäà ìîæíî îáíàðóæèòü íàðóøåíèå ïîëîæåíèÿ ñåðäöà, ãðûæè áðþøíîé ïîëîñòè, àñöèò, íàðóøåíèÿ îñòåîãåíåçà, ïîëèêèñòîç è ãèäðîíåôðîç ïî÷åê è ä.ð.
Âàæíóþ ðîëü èìååò ÓÇÈ ïëàöåíòû. Ïðè ýõîãðàôèè ìîæíî îöåíèòü çðåëîñòü, âåëè÷èíó, ðàñïîëîæåíèå ïëàöåíòû, ñëåäèòü çà åå ðàçâèòèåì â ïðîöåññå áåðåìåííîñòè. Ýõîãðàôè÷åñêîå èçîáðàæåíèå ïëàöåíòû ïðåäñòàâëÿåòñÿ êàê óòîëùåííûé ó÷àñòîê ìàòêè ïîâûøåííîé àêóñòè÷åñêîé ïëîòíîñòè ñ äîâîëüíî ÷åòêîé ýõîïîçèòèâíîé ãðàíèöåé íà óðîâíå àìíèîòè÷åñêîé æèäêîñòè. Èíîãäà ïëàöåíòó òðóäíî îòëè÷èòü îò ìèîìåòðèÿ, îñîáåííî åñëè îíà ëåæèò íà çàäíåé ñòåíêè ìàòêè. Îïðåäåëåíèå òî÷íîé ëîêàëèçàöèè ïëàöåíòû, îñîáåííî ïî îòíîøåíèþ ê åå âíóòðåííåìó çåâó ìàòêè, ïîçâîëÿåò âûÿâèòü òàêîå ãðîçíîå îñëîæíåíèå, êàê ïðåäëåæàíèå ïëàöåíòû. Ïðè ýòîì ïëàöåíòà íàõîäèòñÿ â îáëàñòè äíà ìàòêè. Ýõîãðàôè÷åñêè òàêæå ìîæíî âûÿâèòü ïðåæäåâðåìåííîå îòñëîåíèå ïëàöåíòû è äðóãèå åå ïàòîëîãè÷åñêèå ñîñòîÿíèÿ. Âàæíî òàêæå óêàçàòü, ÷òî ïî êëèíè÷åñêèì ïîêàçàíèÿì ÓÇÈ ìîæåò áûòü ïðèìåíåíî â ïåðèîä ðîäîâ è â ïîñëåðîäîâîì ïåðèîäå â öåëÿõ êîíòðîëÿ çà ñîêðàòèòåëüíîé äåÿòåëüíîñòüþ ìàòêè, à òàêæå ïðè îáñëåäîâàíèè íîâîðîæäåííûõ.
Çàêëþ÷åíèå
 íàñòîÿùåå âðåìÿ óëüòðàçâóêîâîé ìåòîä íàøåë øèðîêîå äèàãíîñòè÷åñêîå ïðèìåíåíèå è ñòàë íåîòúåìëåìîé ÷àñòüþ êëèíè÷åñêîãî îáñëåäîâàíèÿ áîëüíûõ. Ïî àáñîëþòíîìó ÷èñëó óëüòðàçâóêîâûå èññëåäîâàíèÿ â ïëîòíóþ ïðèáëèçèëèñü ê ðåíòãåíîëîãè÷åñêèì.
Îäíîâðåìåííî ñóùåñòâåííî ðàñøèðèëèñü è ãðàíèöû èñïîëüçîâàíèÿ ýõîãðàôèè. Âî-ïåðâûõ, îíà ñòàëà ïðèìåíÿòñÿ äëÿ èññëåäîâàíèÿ òåõ îáúåêòîâ, êîòîðûå ðàíåå ñ÷èòàëèñü íåäîñòóïíûìè äëÿ óëüòðàçâóêîâîé îöåíêè (ëåãêèå, æåëóäîê, êèøå÷íèê, ñêåëåò), òàê ÷òî â íàñòîÿùåå âðåìÿ ïðàêòè÷åñêè âñå îðãàíû è àíàòîìè÷åñêèå ñòðóêòóðû ìîãóò áûòü èçó÷åíû ñîíîãðàôè÷åñêè. Âî-âòîðûõ, â ïðàêòèêó âîøëè èíòðàêîðïîðàëüíûå èññëåäîâàíèÿ, îñóùåñòâëÿåìûå ââåäåíèåì ñïåöèàëüíûõ ìèêðîäàò÷èêîâ â ðàçëè÷íûå ïîëîñòè îðãàíèçìà ÷åðåç åñòåñòâåííûå îòâåðñòèÿ, ïóíêöèîííûì ïóòåì â ñîñóäû è ñåðäöå ëèáî ÷åðåç îïåðàöèîííûå ðàíû. Ýòèì áûëî äîñòèãíóòî çíà÷èòåëüíîå ïîâûøåíèå òî÷íîñòè óëüòðàçâóêîâîé äèàãíîñòèêè. Â-òðåòüèõ, ïîÿâèëèñü íîâûå íàïðàâëåíèÿ èñïîëüçîâàíèÿ óëüòðàçâóêîâîãî ìåòîäà. Íàðÿäó ñ îáû÷íûìè ïëàíîâûìè èññëåäîâàíèÿìè, îí øèðîêî ïðèìåíÿåòñÿ äëÿ öåëåé íåîòëîæíîé äèàãíîñòèêè, ìîíèòîðèíãà, ñêðèíèíãà, äëÿ êîíòðîëÿ çà âûïîëíåíèåì äèàãíîñòè÷åñêèõ è ëå÷åáíûõ ïóíêöèé.
áèîôèçèêà óëüòðàçâóê ñêàíåð
Ñïèñîê èñïîëüçóåìîé ëèòåðàòóðû
Óëüòðàçâóêîâàÿ äèàãíîñòèêà â ãèíåêîëîãèè. Äåìèäîâ Â.Í., Çûêèí Á.È. Èçä. Ìåäèöèíà, 1990.
Êëèíè÷åñêàÿ óëüòðàçâóêîâàÿ äèàãíîñòèêà. Ìóõàðëÿìîâ Í.Ì., Áåëåíêîâ Þ.Í., Àòüêîâ Î.Þ. Èçä. Ìåäèöèíà, 1987.
Óëüòðàçâóêîâàÿ äèàãíîñòèêà â àêóøåðñêîé êëèíèêå. Ñòðèæàêîâ À.Ò., Áóíèí À.Ò., Ìåäâåäüåâ Ì.Â. Èçä. Ìåäèöèíà, 1990.
Obstetric Ultrasound — Dr. Joseph S. K. Woo (Hong Kong.)
5. ÓÇ Äèàãíîñòèêà â àêóøåðñòâå è ãèíåêîëîãèè. Âàñèëüåâà Î.Þ. Æóðíàë Ôåëüäøåð è àêóøåðêà ¹6 — 1987
Ðàçìåùåíî íà Allbest.ru
Источник