Рентген при раке поджелудочной железы
КАК ДИАГНОСТИРОВАТЬ РАК ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Поджелудочная железа — очень важный орган, вырабатывающий нужный для пищеварения панкреатический сок, а также принимающий участие в выработке гормонов, в том числе инсулина. Опухолевые заболевания железы встречаются часто. К их особенностям следует отнести то, что ранние симптомы рака поджелудочной железы как таковые отсутствуют. На ранней стадии новообразования панкреато-дуоденальной зоны не проявляются какой-либо симптоматикой, из-за чего поздно диагностируются. Так, пациент длительное время может не подозревать об онкологическом заболевании. Симптомы появляются только при прорастании опухоли в соседние органы, при увеличении ее размеров (например, когда она сдавливает Фатеров сосочек, в который открываются желчные протоки). При таком варианте течения болезни появляется механическая желтуха. Это заставляет пациента идти на диагностическое исследование (КТ, МРТ, УЗИ), при котором и выявляется онкологический процесс. В остальных случаях новообразование может быть случайной находкой при исследованиях, выполненных по каким-то другим причинам. Чаще опухоль обнаруживается случайно при выполнении профилактического УЗИ.
КАК ПРОВЕРИТЬ ПОДЖЕЛУДОЧНУЮ ЖЕЛЕЗУ НА РАК
Сегодня существует несколько методов точной диагностики этой онкологии, как рентгеновских, так и не рентгеновских. В этой статье мы подробно рассмотрим, как выглядит рак поджелудочной на различных снимках, как его найти с помощью каждого из этих методов. Также мы приведем диагностические признаки рака поджелудочной железы, а также рассмотрим клинические примеры, иллюстрирующие это опасное заболевание.
Сегодня учеными доказано, что наиболее информативный способ проверить поджелудочную железу на рак, как можно раньше выявить онкопатологию – это магнитно-резонансная томография (МРТ). Это исследование позволяет хорошо визуализировать опухоль, определить ее структуру и строение, разграничить мягкотканый и кистозный компонент, выявить прорастание в парапанкреатическую клетчатку (то есть клетчатку, окружающую железу, от латинского слова «pancreas»), в соседние органы (в селезенку, в почечные фасции, в двенадцатиперстную кишку, в другие отделы кишечника, в сальник). При этом необходимо учитывать тот факт, что МРТ обязательно нужно выполнять на высокопольном аппарате (с напряженностью поля не <1,5 тесла), ведь только такой аппарат обеспечивает нужное качество диагностических изображений. При необходимости исследование дополняется введением контрастного вещества. Кроме того, следует иметь в виду, что анализ снимков должен проводиться опытным рентгенологом, имеющим хороший опыт в диагностике патологии панкреатодуоденальной зоны. Чтобы избежать диагностической ошибки, можно выполнить повторный анализ снимков МРТ и получить Второе мнение опытного специалиста (об этом внизу статьи).
Также образование в поджелудочной железе можно выявить посредством УЗИ. Это простой и доступный метод, при котором оценивается изменение структуры органа, изменение размеров (утолщение), наличие кистозного (жидкостного) компонента, степень расширения панкреатического протока, признаки прорастания (инвазии) рака в соседние ткани. Недотстатком УЗИ является низкое тканевое разрешение, и в сомнительных случаях назначаются томографические методы — компьютерная томография и МРТ.
Заподозрить объемное образование pancreas можно и при ФГДС (фиброгастродуоденоскопии) – исследовании органов системы пищеварения при помощи гибкого оптоволоконного зонда. При этом врач-эндоскопист может отметить деформацию (стойкую, непреходящую) двенадцатиперстной кишки и заподозрить какой-либо объемный процесс в панкреатодуоденальной зоне. При наличии такого подозрения обязательно назначается компьютерная или магнитно-резонансная томография.
КТ ДИАГНОСТИКА РАКА ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
Наибольшее распространение из рентгеновских методов визуализации панкреатических объемных процессов получила компьютерная томография. Исследование может быть как нативным (без контраста), так и с контрастом. Контрастирование при КТ помогает лучше дифференцировать нормальную и опухолевую ткань, а также четко выявить патологию сосудов, окружающих железу. Кроме того, делать контрастное усиление при КТ обязательно, если врач хочет исключить распространение процесса на печень (метастазы в печени) или окружающие лимфатические узлы.
ПРИЗНАКИ НОВООБРАЗОВАНИЯ (РАКА) ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ, ВЫЯВЛЯЕМЫЕ ПРИ КТ
1) Локальное утолщение (хвост, тело и головка утолщены равномерно). Утолщение также может быть диффузным (затрагивать все отделы) – в этом случае принято говорить о «псевдотуморозном панкреатите», а не о раке. Иногда различить эти два состояния по КТ или МРТ бывает сложно, и нужна консультация опытного лучевого диагноста. При локальном утолщении размер пораженного участка измеряется обычно на аксиальных срезах и оценивается по системе TNM (T – лат., «tumor» — опухоль, N – «nodus» — лимфатический узел, M – «мetastasis» — наличие метастазов в отдаленные органы, чаще всего печень).
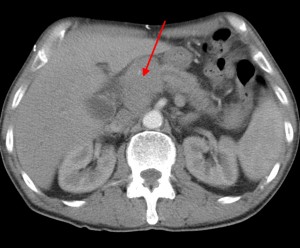
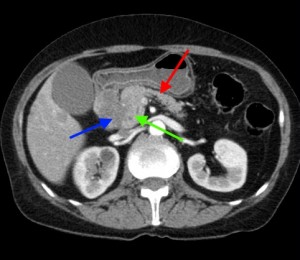
На изображениях: локальное утолщение головки pancreas за счет мягкотканого (солидного) новообразования, практически не накапливающего контраст (красная стрелка). Желтой стрелкой выделен расширенный Вирсунгов проток.
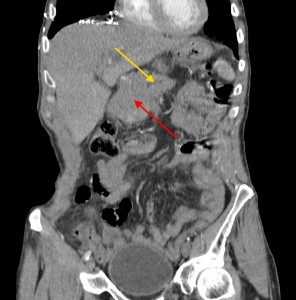
Хвост pancreas резко утолщен (желтая стрелка), структура его нарушена: видны множественные плохо контрастируемые участки (некроза и распада). Кроме того, имеет место асцит (жидкость в полости живота). Красной звездочкой выделен метастаз в паранефральную клетчатку (забрюшинно).
Тот же пациент. При анализе остальных сканов становится ясно, что объемный процесс не ограничивается только хвостом, а распространяется также на тело и головку. Прогноз здесь неблагоприятный, продолжительность жизни при такой распространенности онкопроцесса обычно невелика. На фото в верхнем ряду видно мягкотканое образование с очагом распада в центре, на изображениях в нижнем ряду (слева) – патологически измененные регионарные лимфатические узлы – в воротах печени, а также в клетчатке вблизи аорты и забрюшинно, в клетчатке вблизи ворот левой почки. Красной стрелкой выделен также большой солидно-кистозный участок в печени (метастатической природы). Зелеными стрелками – жидкость в брюшной полости.
2) Наличие образования, имеющего неоднородную структуру, с неровными краями (бугристыми). При компьютерной томографии можно оценить его структуру, определить преобладающий компонент (солидный, мягкотканый; либо жидкостной, кистозный), наличие участков некроза, гнойного расплавления, кальцинатов, кровоизлияний и т. д.
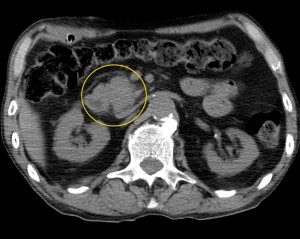
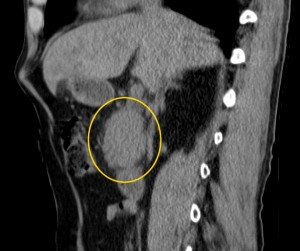
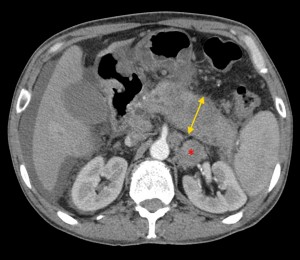
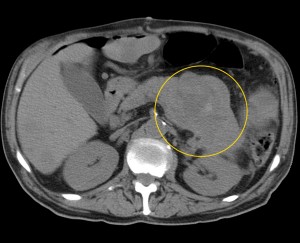
Как выглядит рак поджелудочной железы. Фото (КТ). В желтом круге выявлена патологическая ткань в области головки (с неровными краями, расположенного вблизи стенки двенадцатиперстной кишки).
3) Повышение плотности парапанкреатической клетчатки. «Мутность» клетчатки может свидетельствовать о ее опухолевой инфильтрации или (и) о присоединившейся инфекции, или об аутолизисе (самопереваривании) высвобожденными ферментами (в результате разрушения панкреатической ткани) и развитии панкреатита.
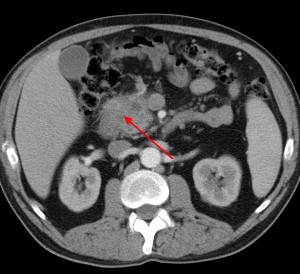
Обратите внимание: вблизи панкреатической головки клетчатка теряет свою обычную структуру, плотность ее выше, края головки смазанные, нечеткие. Все это признаки инфильтрации клетчатки раковыми клетками (контактное метастазирование) либо признаки панкреатита (вторичного).
4) Расширение панкреатического (Вирсунгова) протока выше места поражения. Рак головки вызывает расширение панкреатического протока в области тела и хвоста (в норме он имеет ширину 1-2 мм, при опухолевых поражениях может расширяться до 0,5 см и более).
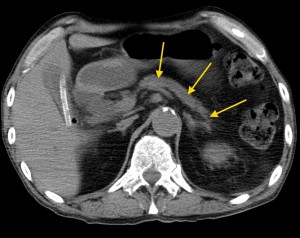
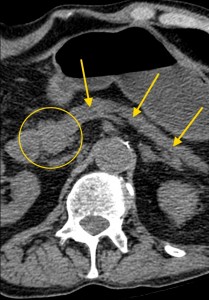
На изображениях: опухоль головки железы (в желтом круге), желтыми стрелками отмечен расширенный панкреатический (Вирсунгов) проток в результате нарушения оттока секрета. Нативная (без контраста) компьютерная томография.
5) Неравномерное накопление контрастированной крови опухолью (оно имеет меньшую плотность в сравнении с неизмененной тканью). Солидный (мягкотканный) компонент накапливает контраст, участки некроза и кистовидной перестройки его не накапливают, т. к. не имеют в своей структуре кровеносных сосудов, и остаются гиподенсными (низкой плотности).
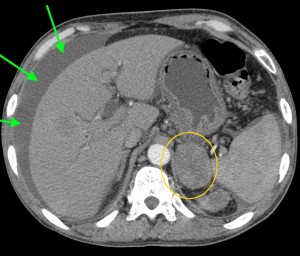
6) Прорастание новообразования в ближайшие органы (в селезенку, в двенадцатиперстную кишку, в верхнюю полую вену, в воротную вену, в селезеночную вену, в hepar, в сальник, в фасцию Героты, отделяющую забрюшинное пространство от брюшной полости) являются крайне неблагоприятными признаками – маркерами неоперабельности новообразования (T4 по TNM).
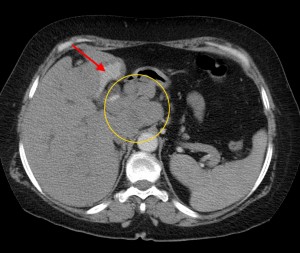
В данном случае при опухоли головки поджелудочной железы операция не показана, т. к. имеет место прорастание кровеносного сосуда и возникновение кровоизлияния в печеночную паренхиму (гематома выделена красной стрелкой), объемное образование – желтым кружком. По классификации TNM рак поджелудочной железы соответствует T4 (опухоль любого размера с прорастанием в окружающие ткани, в т. ч. в сосуды).
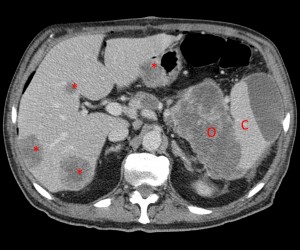
Объемное образование хвоста железы, прорастающее в селезенку (неоперабельное, TNM T4), слева – до контрастирования, справа – после введения контраста. Выявлен крупный кистозный очаг (О) в области хвоста (и также частично в области тела), с преобладающим жидкостным компонентом, с множественными зонами некроза, вплотную прилежащий к селезенке (С), прилежащий также к передней почечной фасции слева. Красными звездочками маркированы метастазы (отдаленные).
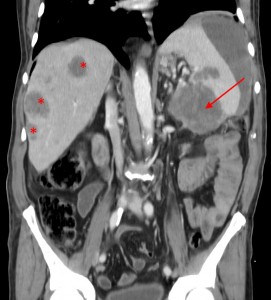
Тот же пациент. КТ-изображения, реформатированные во фронтальной плоскости, позволяют оценить распространенность поражения. Хорошо виден объемный процесс с прорастанием в селезенку, видна также жидкость по краю селезенки. Гиподенсные вторичные очаги в ткани печени.
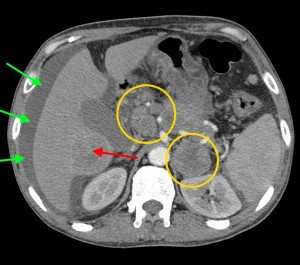
7) Наличие измененных и увеличенных лимфатических узлов в парапанкератической клетчатке, в парааортальной клетчатке, в воротах печени и (или) селезенки говорит о лимфогенном метастазировании новообразования, позволяет выставить N1 по системе TNM (N – лат. «nodus», лимфатический узел). TNM N1 означает поражение регионарных (расположенных вблизи органа) лимфоузлов и является неблагоприятным признаком, однако не исключает оперативное вмешательство.
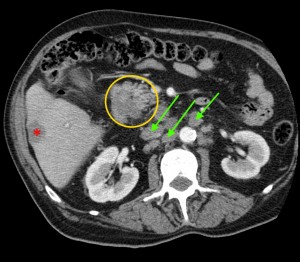
Опухоль головки (в желтом круге) с метастазами в лимфатические узлы вблизи ворот печени, а также в парааортальные лимфоузлы (зеленые стрелки). Показаны изображения КТ с контрастированием (артериально-паренхиматозная фаза контрастирования). По классификации TNM новообразование относится к стадии N1M1 – наличие увеличенных регионарных узлов с патологически измененной структурой и отдаленных вторичных очагов.
8) Наличие метастазов в печень. Новообразование может метастазировать не только лимфогенным путем, но и гематогенным. Орган, который поражается первым – печень, при этом отсев опухолевых клеток происходит по системе воротной вены. Обнаружение метастазов в отдаленные органы при раке поджелудочной железы является неблагоприятным симптомом (по системе TNM выставляется M1 – «выявлены отдаленные метастазы»). Если при опухоли поджелудочной железы нашли отдаленные метастазы, операция не показана. Существуют, однако, современные способы лечения метастазов печени (химиоэмболизация, ультразвуковая аблация и т.п.), проводимые в передовых онкологических стационарах.
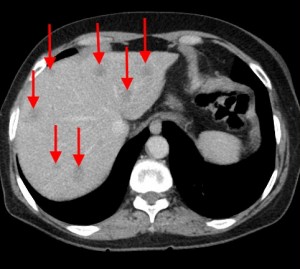
Компьютерная томография с контрастом. Стадия процесса M1 по классификации TNM (с наличием симптомов желтухи — за счет сдавления холедоха — и отдаленных метастазов). Слева красными стрелками выделены множественные гиподенсные (низкой плотности), слабо накапливающие контрастное вещество участки (1-3 см в диаметре), округлой формы, диффузно распределенные по всей площади среза. Справа под синей стрелкой – часть объемного процесса, не накапливающая контраст (которая содержит малое количество артериальных сосудов), под зеленой стрелкой мягкотканая часть образования, а под красной стрелкой – неизмененная часть органа (тело и хвост).
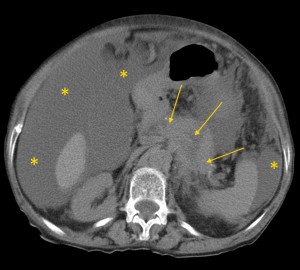
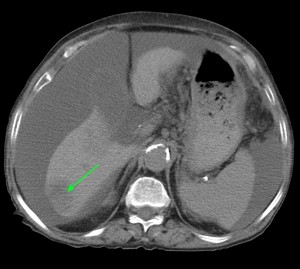
Рак хвоста поджелудочной железы. Симптомы КТ. Желтыми стрелками указано образование, имеющее неоднородную структуру, с множественными гиподенсными участками некроза и распада. Имеет место осложнение — массивный асцит, т.е. скопление жидкости в брюшной полости (жидкость помечена желтыми звездочками). Зеленой стрелкой выделен отдаленный метастаз.
ВТОРОЕ МНЕНИЕ ПРИ РАКЕ
Без сомнения, опухоль поджелудочной железы — опасный диагноз, который в ряде случаев имеет неблагоприятный прогноз. Выживаемость пациента, прогнозы по сроку жизни, успешность того или иного метода лечения, выбор хирургической тактики строго зависят от стадии опухолевого процесса. Поэтому важнейшим условием успешного лечения является не только своевременное выявление онкопатологии, но и точное ее стадирование по шкале TNM. В частности, онкологам очень важно знать, есть ли прорастание образования в окружающие органы и клетчатку, поражение сосудов, метастазирование в лимфатические узлы и печень. Поэтому необходимо не просто пройти современное диагностическое обследование, такое как КТ или МРТ, но и правильно проанализировать снимки, с целью выявления или исключения всех вышеперечисленных признаков.
Чтобы быть уверенным в достоверности диагностики, сегодня можно заказать пересмотр результатов КТ и МРТ у специалистов по лучевой диагностике онкологических заболеваний. Такой экспертный анализ проводится в учреждениях, которые специализируются на онкологической и хирургической патологии. Это позволяет повысить точность диагностики и описать заболевание по современным стандартам. Полученное в результате экспертное заключение является точным ориентиром для лечащих врачей — хирургов-онкологов.
Получить Второе мнение по КТ поджелудочной железы можно в системе Национальной телерадиологической сети (НТРС). В эту службу стекаются сложные и спорные диагностические случаи из всех росиийских регионов. Специалисты московского Института хирургии им. Вишневского и других профильных центров проведут удаленный пересмотр вашего КТ или МРТ. Достаточно загрузить снимки КТ или МРТ с диска на сайте НТРС, и получить в течение суток квалифицированное заключение с подписью врача.
Василий Вишняков, врач-радиолог
Читать подробнее о Втором мнении
Читать подробнее о телемедицине

Кандидат медицинских наук, член Европейского общества радиологов
Источник
Поздняя диагностика – одна из основных причин плохого прогноза при раке поджелудочной железы (РПЖ). У 80-90% больных диагноз устанавливается на стадии, когда опухоль уже не резектабельна: оперативное вмешательство – единственный радикальный метод лечения РПЖ – уже неосуществимо ввиду местного распространения опухоли или бессмысленно из-за наличия отдалённых метастазов.
Промедление с установлением диагноза обусловлено рядом затруднений объективного и субъективного характера:
- отсутствие специфических (свойственных именно данной болезни) симптомов: ранние внешние проявления РПЖ характерны для множества других заболеваний пищеварительной системы вообще и поджелудочной железы в частности;
- трудности выявления опухолей размером менее 2 см методами инструментальной и лабораторной диагностики;
- трудности дифференциальной диагностики РПЖ инструментальными методами с объёмными образованиями иного характера: доброкачественными новообразованиями, метастазами рака других органов, изменениями, возникшими в ткани поджелудочной железы вследствие перенесённого панкреонекроза;
- недостаточная онкологическая насторожённость и осведомлённость о современных методах и алгоритмах диагностики РПЖ врачей многопрофильных медицинских учреждений – терапевтов, гастроэнтерологов, хирургов.
Между тем, уже сегодня существуют методы и алгоритмы, способствующие ранней диагностике рака поджелудочной железы.
Для диагностики рака РПЖ применяются следующие методы (обычно в комплексе):
- стандартное (трансабдоминальное) ультразвуковое исследование (УЗИ);
- многофазная спиральная компьютерная томография (МСКТ) с контрастным усилением;
- магнитно-резонансная томография (МРТ);
- эндоскопическая ретроградная панкреатохолангиография (ЭРПХГ).
- магнитно-резонансная панкреатохолангиография (МРПХГ);
- эндосонография (эндоУЗИ);
- тонкоигольная аспирационная биопсия (ТАБ);
- исследование уровня онкомаркёра CA19-9;
- позитронно-эмиссионная томография (ПЭТ);
- лапароскопия.
Некоторые из перечисленных методов являются обязательными этапами диагностики РПЖ, другие применяются в зависимости от обнаруженных (или не обнаруженных) находок.
Трансабдоминальное УЗИ
Трансабдоминальное УЗИ – это стандартное ультразвуковое исследование, которое предусматривает размещение датчика снаружи – на коже в проекции интересующего органа.
Чаще всего этот метод назначается пациентам с наличием одного из вероятных признаков рака поджелудочной железы — желтухи. В ходе исследования могут выявляться объёмные образования поджелудочной железы, а также расширение жёлчных и панкреатических протоков – возможный признак рака головки поджелудочной железы. Характер выявленных образований при посредстве УЗИ определить затруднительно, это предстоит уточнить с помощью других методов.
Достоинства метода:
- высокая доступность – аппаратура и специалисты имеются практически в каждом лечебном учреждении;
- невысокая стоимость;
- безвредность;
- высокая точность диагностики нарушения проходимости жёлчных путей.
Недостатки:
- качество исследования может значительно снижаться при ожирении у пациента и некоторых патологиях кишечника;
- получить полное изображение поджелудочной железы удаётся только у 25% больных.
- наиболее высокий (по сравнению с другими методами) уровень операторозависимости – зависимости качества исследования от квалификации специалиста.
Вероятность выявления (чувствительность метода) РПЖ колеблется в диапазоне 45-95%. Вероятность достоверности отрицательного результата (специфичность метода) – 90-99%.
МСКТ с контрастным усилением
МСКТ – метод, который следует рассматривать в первую очередь при появлении первых симптомов, подозрительных на развитие рака поджелудочной железы, для ранней диагностики.
Этот метод позволяет получить проекции множества срезов, а также трёхмерное изображение поджелудочной железы и соседних органов. Контрастное вещество, которое вводится в вену в ходе исследования, позволяет визуализировать крупные сосуды.
Достоинства МСКТ:
- достаточно высокая вероятность выявления опухолей размером менее двух сантиметров;
- выявление кистозных опухолей и их дифференциальная диагностика с неопухолевыми и постнекротическими кистами;
- выявление с высокой точностью злокачественных муцинозных опухолей, прогноз при которых значительно благоприятнее, чем при аденокарциноме;
- оценка степени вовлечения в опухолевый процесс крупных сосудов: чревного ствола, общей печеночной артерии, портальной вены, верхних брыжеечных артерий и вен;
- оценка поражения удалённых органов и тканей: лимфатических узлов, печени, лёгких, плевры, брюшины и малого таза.
Таким образом, МСКТ позволяет не только диагностировать опухоль, но и определить целесообразность хирургического лечения. В 90% случаев факт резектабельности опухоли, признанный при МСКТ, подтверждается при операции.
Недостатки:
- низкая доступность – такой аппаратурой обычно оборудованы лишь радиологические отделения специализированных центров;
- относительно высокая стоимость;
- рентгеновское облучение (хотя и в незначительной) дозе.
Чувствительность МСКТ для злокачественных и других опухолей в среднем составляет 85-95%: вероятность обнаружения опухоли менее 1,5 см не превышает 70%, новообразования же бо́льших размеров выявляются со стопроцентной вероятностью. Специфичность метода – до 95%.
МРТ
Этот метод менее информативен при выявлении опухолей поджелудочной железы, нежели МСКТ. Ценность метода – в наивысшей точности обнаружения печёночных метастазов.
ЭРПХГ
Суть ЭРПХГ – введение контрастного вещества в жёлчные и панкреатические протоки с помощью эндоскопа с последующим исследованием рентгенограммы. Метод позволяет диагностировать РПЖ с точностью 90-92%.
Однако, несмотря на высокую точность, применение ЭРПХГ сегодня весьма ограничено, поскольку введение контраста под давлением нередко приводит к осложнениям: острому панкреатиту, холециститу, кровотечениям. Осложнения сами по себе не смертельны, однако вылечить их не всегда удаётся быстро, и к этому моменту время для оперативного вмешательства по поводу РПЖ может быть упущено.
МРПХГ
Метод МРПХГ – несколько менее точная, но безопасная альтернатива ЭРПХГ. «Заменой» контрастного вещества служит электромагнитное поле, что ограждает больного от травматичного и чреватого описанными выше осложнениями вмешательство.
МРПХГ позволяет во многих случаях избежать инвазивной (травматичной) процедуры ЭРПХГ, но не всегда.
ЭндоУЗИ
На сегодняшний день эндоУЗИ является самым точным из всех неоперативных методов диагностики РПЖ.
Суть метода – введение ультразвукового датчика с помощью эндоскопа в полость желудка или луковицу двенадцатиперстной кишки и исследование через стенки этих полых органов поджелудочной железы, крупных сосудов брюшной полости, жёлчевыводящих путей.
ЭндоУЗИ обладает большинством возможностей метода МСКТ и превосходит его по точности диагностики опухолей небольшого размера.
Ещё одно преимущество эндоУЗИ перед МСКТ – возможность немедленной биопсии при случайном обнаружении опухоли в ходе исследования, а также других случаях, когда показана ТАБ.
Однако и такой высокоточный метод имеет ряд недостатков:
- минимальная доступность – поскольку этот метод достаточно новый, применяется незаслуженно редко ввиду недостатка аппаратуры и квалифицированных специалистов;
- операторозависимость выше, чем МСКТ;
- хоть и малая, но инвазивность: в 2% наблюдаются осложнения, метод требует применения анестезии;
- значительное снижение качества исследования при анатомических изменениях верхнего отдела ЖКТ вследствие проведённых ранее оперативных вмешательств;
- невозможность выявления метастазов в брюшине, малом тазу, правой доле печени.
Чувствительность эндоУЗИ достигает 99%, специфичность – 100% (с дополнительной ТАБ под контролем эндоУЗИ).
ТАБ
Тонкоигольная аспирационная биопсия – это отсасывание жидкой субстанции из поражённого участка с помощью иглы для последующего цитологического исследования. Применяется с целью выяснения природы поражения – характера опухоли или воспаления.
Забор материала производится под контролем УЗИ, компьютерной томографии или эндоУЗИ. Такой контроль обеспечивает точное попадание иглы в подозрительную зону, а также предотвращает прокол сосуда.
Показания к тонкоигольной биопсии:
- бессимптомные кистозные опухоли поджелудочной железы, характер которых невозможно оценить другими методами;
- подозрение на аутоиммунный панкреатит;
- подозрение на липоматоз поджелудочной железы;
- подозрение на лимфому поджелудочной железы.
Перечисленные заболевания чаще всего не требуют оперативного лечения, однако некоторые из них требуют специфической терапии.
ТАБ также целесообразна при невозможности по какой-либо причине хирургического лечения РПЖ. В таких случаях для замедления опухолевого процесса проводится химио-, а иногда и лучевая терапия, поэтому для оценки чувствительности к такому лечению необходимо выяснить тип злокачественной опухоли.
Применение ТАБ в диагностике РПЖ ограничено по следующим причинам:
- невозможность качественного забора в случае склерозированной, твёрдой опухоли;
- не слишком высокая точность метода, особенно при малых размерах опухоли;
- вероятность обсеменения брюшины или пункционного канала раковыми клетками.
Если в аспирате, полученном при выполнении ТАБ, не обнаружены опухолевые клетки, это не означает отсутствие опухоли. Если по результатам МСКТ и эндоУЗИ опухоль признана резектабельной, тонкоигольная биопсия чаще всего не требуется.
Онкомаркёр CA19-9
Исследование на онкомаркёр CA19-9 представляет лабораторный анализ крови. СА19-9 является неспецифическим маркёром РПЖ. Это означает, что повышение уровня этого гликопротеина в плазме крови может указывать не только на рак поджелудочной железы.
Это достаточно чувствительный тест для раковых опухолей размером более 2 см, к достоинствам которого относится доступность и невысокая стоимость.
Недостатки метода:
- повышение концентрации СА19-9 в плазме крови только у половины больных с небольшими (менее 2 см) размерами раковой опухоли.
- неприменимость теста у пациентов с четвёртой (AB) группой крови: у этих лиц уровень всегда СА19-9 низкий или нулевой, вне зависимости от наличия злокачественной опухоли;
- ложноположительный (отсутствие раковой опухоли при повышении уровня маркёра) результат в случае следующих состояний:
- нарушение проходимости жёлчных путей, не связанное с РПЖ;
- панкреатит;
- холецистит;
- воспаление толстой кишки;
- цирроз печени;
- склеродермия;
- системная красная волчанка;
- ревматоидный артрит.
Чувствительность метода составляет 79-91%, специфичность – 90-93%.
ПЭТ
Этот томографический метод позволяет оценивать активность обменных процессов в тканях. Известно, что в злокачественных опухолях такая активность значительно повышена по сравнению со здоровыми тканями. Такую особенность используют в позитронно-эмиссионной томографии.
Данный метод практически не распространён, в первую очередь, в связи с высокой стоимостью исследования, поэтому его точность не до конца изучена.
Некоторые специалисты утверждают, что данная методика позволяет:
- обнаруживать метастазы РПЖ, не диагностированные с помощью других методов, у 40% больных с якобы резектабельной опухолью;
- с высокой вероятностью выявлять опухоли размером 2 см.
Этот метод также может применяться для выявления опухолей у больных с выраженными анатомическими изменениями верхнего отдела ЖКТ вследствие перенесённых операций.
Однако другие специалисты отвергают применение этого метода ввиду высокой вероятности ложноположительных результатов у пациентов с воспалительными заболеваниями, гранулёмами, расширением жёлчных путей, не связанным с РПЖ.
Лапароскопия
Лапароскопия является высокоточным оперативным методом диагностики РПЖ. Это малоинвазивная хирургическая операция: все манипуляции проводятся через небольшие разрезы брюшной стенки под контролем лапароскопа, присоединённого к видеокамере. Такая операция позволяет получить точные результаты, избежав более травматичного вмешательства – диагностической лапаротомии, традиционной операции, выполняющейся через достаточно большой разрез.
Цель диагностической лапаротомии – подтверждение данных в пользу резектабельности опухоли, полученных в результате проведения предыдущих исследований неоперативными методами.
В ходе лапаратомии может проводиться:
- биопсия печени – при этом берётся материал для гистологического исследования; точность результатов лапароскопической биопсии значительно выше, чем ТАБ;
- интраоперационное УЗИ;
- биопсия печени;
- биопсия брюшины;
- смывы с брюшины при отсутствии видимых метастазов.
Лапароскопия полезна и для выработки тактики лечения больных с нерезектабельной опухолью.
Углублённое исследование показано следующим категориям пациентов:
- с ранними симптомами РПЖ, длящимися в течение недели и более:
- неопределённой болью в верхней части живота;
- признаками эпигастрального дискомфорта: отрыжкой, вздутием живота, чувством давления, распирания в животе;
- снижением массы тела;
- при выявлении желтухи;
- с неуточнёнными запорами, поносами, тошнотой, рвотой;
- с неуточнённым выраженным похуданием, выраженной слабостью, асцитом, мигрирующим тромбофлебитом;
- с внезапным развитием острого панкреатита или сахарного диабета без предрасполагающих факторов;
- входящим в группы риска:
- страдающим хроническим панкреатитом;
- более шести лет страдающим сахарным диабетом второго типа;
- с отягощённым семейным анамнезом (с наследственной предрасположенностью к панкреатиту и развитию ряда злокачественных опухолей – поджелудочной железы, молочных желёз, яичников, толстой кишки);
- выкуривающим более пачки сигарет в день мужчинам и женщинам старше пятидесяти пяти лет.
Рис. 1. Алгоритм диагностики и лечения РПЖ
Пациентам с неспецифическими симптомами сначала проводятся наиболее распространённые исследования – абдоминальное УЗИ поджелудочной железы, печени, жёлчного пузыря и жёлчевыводящих путей, эндогастродуоденоскопия (ЭГДС), рентген или компьютерная томография с контрастом желудка и двенадцатиперстной кишки. Такое исследование позволяет оценить не только состояние поджелудочной железы, но других органов верхнего отдела ЖКТ, заболевание которых может сопровождаться симптомами, сходными с РПЖ.
Если патологии поджелудочной железы не обнаружено, но при этом выявлено заболевание другого органа, назначается лечение.
Дальнейшее обследование проводится в тех случаях, когда:
- при УЗИ были выявлены признаки опухоли поджелудочной железы;
- была выявлена патология других органов пищеварения, однако лечение не принесло результатов.
Следующим этапом целесообразно назначение МСКТ – с контрастным усилением, по специальному – «панкреатическому» — протоколу. Не следует путать обычное КТ с МСКТ – без проведения многофазного контрастного исследования, соблюдения протокола результаты будут малоинформативными.
Если методом МСКТ образований в поджелудочной железе не обнаружено, назначаются другие исследования – эндосонография с ТАБ, МРТ, МПХГ. В случае внезапных панкреатитов, невозможности дифференцировать опухоль от хронического панкреатита другими методами, а также в некоторых других случаях больному может назначаться РПХГ.
Если остаются какие-то сомнения после проведения МСКТ и эндоУЗИ с ТАБ, эти исследования следует повторить через два-три месяца.
При отрицательных результатах перечисленных выше исследований диагноз РПЖ снимается. Пациентам, входящим в группы риска, рекомендуется ежегодное проведение МСКТ с целью ранней диагностики РПЖ.
Если при МСКТ или последующих перечисленных исследованиях выявлена резектабельная опухоль, перед резекцией поджелудочной железы рекомендуется исследование уровня CA19-9 и обязательно проводится диагностическая лапароскопия. Исключение составляют случаи с размером опухоли менее 2 см и низком уровне онкомаркёра – с такими результатами проведение лапароскопии не обязательно.
В случае признания опухоли нерезектабельной без метастазов или обнаружения отдалённых метастазов по результатам МСКТ для выработки тактики лечения назначаются другие неоперативные методы. С той же целью врач может назначить и лапароскопию.
В зависимости от результатов всех перечисленных исследований проводится лечение:
- резекция поджелудочной железы;
- химиотерапия – самостоятельно или в комбинации с лучевой терапией (иногда такое лечение позволяет добиться резектабельности опухоли в дальнейшем);
- паллиативное лечение, направленное на улучшение качества остатка жизни.
Лучше всего проводить диагностику РПЖ в специализированном учреждении – панкреатологическом или онкологическом центре. Во-первых, в таких учреждениях имеется современное высокотехнологичное диагностическое оборудование, во-вторых, там работают опытные квалифицированные специалисты, способные грамотно провести исследование и подготовить описание. Не стоит забывать, что все перечисленные инструментальные методы исследования в той или иной мере операторозависимы, их результаты во многом зависят от квалификации врача.
Источник