Симптомы аневризмы поджелудочной железы
- На здоровье!
- >
- Темы портала
- >
- Оздоровление
- >
- Заболевания
- >
- Заболевания поджелудочной железы и их симптомы
Воспаление поджелудочной железы называется панкреатитом. Есть две формы панкреатита, которые отличаются по причинам и симптомам заболевания, они требуют различного лечения:
- Острый панкреатит – резкое воспаление поджелудочной железы, чаще всего вызванное алкоголизмом или камнями в желчном пузыре.
- Хронический панкреатит – продолжительное воспаление поджелудочной железы.
Поджелудочная железа является центральным звеном в патофизиологии двух основных типов сахарного диабета. Для сахарного диабета 1 типа характерно повреждение эндокринной поджелудочной железы, что приводит к недостаточному синтезу инсулина и секреции. Сахарный диабет 2 типа, который начинается с устойчивости к инсулину, характеризуется окончательным отказом β-клеток, которые производят инсулин, когда это необходимо.
Экзокринный недостаток – это неспособность правильно переваривать пищу из-за недостатка пищеварительных ферментов, синтезируемых в поджелудочной железе. Данное заболевание характерно для людей страдающих муковисцидозом и синдромом Швахмана. Это заболевание обусловлено возрастающим процессом потери клеток поджелудочной железы, которые синтезируют пищеварительные ферменты. Хронический панкреатит является наиболее распространенной причиной этого заболевания у человека. Потеря пищеварительных ферментов приводит к нарушению пищеварения и малабсорбции питательных веществ.
Кистозный фиброз, также известный как муковисцидоз, является наследственным заболеванием, которое влияет на весь организм, вызывая прогрессирующую инвалидность и раннюю смерть. Данное заболевание поджелудочной железы обусловлено мутацией гена трансмембранного регулятора проводимости. Этот ген помогает выделять пот, пищеварительный сок и слизь. Название муковисцидоз характеризуется как «фиброз» (рубцевание ткани) и формирование кисты в поджелудочной железе, которая вызывает необратимые повреждения и часто приводит к болезненным воспалениям.
Псевдокиста – ограниченное скопление жидкости богатой амилазой и других ферментов поджелудочной железы, крови и некротических тканей, как правило, расположенное в небольшом мешочке (кисте).
Рентгеновская компьютерная томография (КТ) обнаруживает кисты железы, которые порой бывают многочисленны и часто являются доброкачественными. При исследовании 2832 пациентов не имеющих заболевания поджелудочной, у 73 пациентов (2,6%) были кисты поджелудочной железы. Около 85% из этих пациентов имели одну кисту. Киста колебалась в размере от 2 до 38 мм (в среднем 8,9 мм). Прослеживалась сильная корреляция между наличием кист и возрастом. Кисты не были выявлены у больных возрастом менее 40 лет, в то время как у 8,7% пациентов в возрасте от 80 до 89 лет была киста поджелудочной железы.
Кисты также могут присутствовать в связи с внутрипротоковыми муциозными папиллярными новообразованиями.
Дивизиум поджелудочной железы
Дивизиум – это порок, при котором не происходит сращения протоковых систем обеих частей этого органа. Это редкое заболевание, которое поражает только 6% населения земного шара, и лишь 1% из них имеют симптомы, которые требуют хирургического вмешательства.
Кольцевая поджелудочная железа
При данном заболевании поджелудочная железа имеет необычную форму и окружает двенадцатиперстную кишку. Это заболевание возникает в результате эмбриологических пороков развития, при которых зародыши поджелудочной железы подвергаются нехарактерным вращениям и соединениям, которые могут привести к непроходимости тонкой кишки.
- Серьезная кистозная аденома поджелудочной железы
- Твердые псевдопапиллярные новообразования
Синдром Золлингера-Эллисона – заболевание, при котором имеется опухоль островкового аппарата. Неуправляемая секреция приводит к повышению уровня гормонов и повышению секреции соляной кислоты из париетальных клеток желудка. Это может привести к образованию язв и рубцов в желудке и слизистой оболочке кишечника.
Hemosuccus pancreaticus, также известный как pseudohematobilia или Wirsungorrhage – это заболевание, которое является причиной кровоизлияния в желудочно-кишечном тракте. Это связано с тем, что источник кровотечения расположен непосредственно в поджелудочной железе, в её протоке, либо в структурах, прилегающих к ней (например, в селезеночной артерии), при этом кровотечение происходит в проток поджелудочной. У пациентов с данным заболеванием могут развиваться симптомы желудочно-кишечного кровоизлияния, такие как кровь в стуле, темно-бордовый стул или мелена. Пациенты могут страдать от боли в животе. Болезнь Hemosuccus pancreaticus связана с панкреатитом, раком поджелудочной и аневризмами селезеночной артерии.
Для диагностики этого заболевания может быть использована ангиография, при которой в кровеносные сосуды вводится инъекционный раствор для определения места кровотечения. Эмболизация может прекратить кровотечение. Для того чтобы остановить кровотечение может потребоваться дистальная резекция поджелудочной железы.
Аневризмы сосудов, соединяющих чревный ствол и верхнюю брыжеечную артерию, составляют 3,5 % всех аневризм висцеральных артерий. Все наблюдения описаны после 1960 г. Наиболее часто этот тип аневризм встречается у пациентов на шестой декаде жизни и является осложнением острого или хронического панкреатита, как правило, алкогольного генеза, поэтому мужчины страдают
этим заболеванием чаще женщин (соотношение 4:1).
Наиболее частая причина аневризм данной локализации — эрозия псевдокист поджелудочной железы, которая вызывает периартериальное воспаление и некроз стенки сосуда. Аневризмы невоспалительного характера рассматривают как казуистику.
Клиническая картина неосложнен-ных аневризм данной локализации характеризуется преобладанием симптомов панкреатита. Больные, как правило, отмечают боль в эпигаст-рии, иррадиирующую в спину, иногда опоясывающего характера. При пальпации живота в большинстве случаев отмечается болезненность в эпигастрии, очень редко можно определить пульсирующее образование. При аускультации регистрируют систолический шум.
Диагноз аневризмы может быть установлен на основании результатов ультразвукового, дуплексного исследований, компьютерной томографии и ангиографии. Наиболее информативным методом диагностики является ангиография, другие исследования больше помогают в дифференциальной диагностике аневризм с кистозными поражениями поджелудочной железы и определении взаимоотношения аневризмы с окружающими структурами.
Разрыв аневризм наблюдается у 75 % больных. В большинстве случаев разрыв происходит в органы желудочно-кишечного тракта (желудок, двенадцатиперстную кишку) и брюшную полость, значительно реже — в протоки поджелудочной железы. Летальность при разрыве аневризмы желудочно-дуоденальной артерии составляет 50 %, панкреатодуоденальной — около 20 %, поэтому хирургическое вмешательство показано всем пациентам с данной патологией.
Лечение. Операцией выбора является перевязка проксимальной, дис-тальной части артерии и всех ветвей, отходящих от аневризмы. Техничес-
кое выполнение операции значительно сложнее при аневризмах пан-креатодуоденальной и панкреатической артерий, чем при аневризмах желуд очно-дуоденальной артерии, так как в первом случае аневризмы, как правило, локализуются в толще поджелудочной железы. При ложных аневризмах операцией выбора служит перевязка артерии с последующей декомпрессией кисты.
Рентгенэндоваскулярная окклюзия артерии оправдана у больных с тяжелой сопутствующей патологией, так как вызывает только временную остановку кровотечения и используется как вариант подготовки больного к радикальному оперативному лечению.
Athey P.A., Sax S.L., Lamki N., Cadavid G. Sonography in the diagnosis of yhe hepatic artery aneurysms // A.J.R. — 1986. — Vol. 147. -P. 7225.
Ayalon A., Wiesner R.H., Perkins J.D. et al. Splenic artery aneurysms in liver transplant patients // Transplantation. — 1988. — Vol. 45. — P. 386.
Babb R.R. Aneurysm of splenic artery // Arch. Surg. — 1976. — Vol. 111. — P. 924.
Baker J.S., Tisnado J., Cho S.R., Beachley M. С Splancchnic artery aneurysms and pseudoan-eurysms: Transcatheter embolization // Radiology. — 1987. — Vol. 163. — P. 135.
Bassaly I., Schwartz I., Pinchuck A. Aneurysm of the gastroduodenal artery preaenting as common obstruction with jaundice // Amer. J. Gastroenterol. — 1973. — Vol. 59. — P. 435.
Bronsther O., Merhav H., Van Thiel D., Starzl T. Splenic artery aneurysms occurring in liver transplant recipients // Transplantation. — 1991. — Vol. 4. — P. 723.
DeBakey M., Coo ley D. Successful resection of mycotic aneurysm of superior mesenteric artery: Case report and review of the literature // Amer. Surg. — 1953. — Vol. 19. — P. 202.
Eckhauser F., Stanley J., Zelenoc G. et al. Gastroduodenal and pancreaticoduodenal artery aneurysms: A complication of pancreatitis causing spontaneous gastrointestinal hemorrhage // Surgery. — 1980. — Vol. 88. — P. 335.
Erskine J. Hepatic artery aneurysms // Vase. Surg. — 1973. — Vol. 7. — P. 106.
Geelkerken R., van Воске I J., de Ross W., Wer-mans J. Surgical treatment of infestinal artery aneurysms // Europ. J. Vask. Surg. — 1900. — Vol. 4. — P. 563.
Granke L., Hollier L., Bowen J. Pancreaticoduodenal artery aneurysms: Changing patters // South. Med. J. — 1990. — Vol. 83. -P. 918.
Hezler G., Silver Т., Graham L., Stanley J. Celiac artery aneurysms // J. Clin. Ultrasound. — 1981. — Vol. 9. — P. 141.
Jeans P. Hepatic artery aneurysms and biliary surgery: Two case and a literature review. Aust NZ // J. Surg, 58:889. — 1989. — Vol. 58. -P. 889.
Jorgensen B. Visceral artery aneurysms. A review. Dan Med Bull. — 1985. — Vol. 32. — P. 237.
Mandel S., Jaques P., Mauro M., Sanofsky S. Nonoperative management of peri pancreatic arterial aneurysms. A 10-year experince // Ann. Surg. — 1987. — Vol. 205. — P. 126.
Martin K., Motion J., Lee J., Scharp D. Demonstration of a splenic artery pseudoaneurysms by MR imaging // J. Comput. As. Tomogr. —
1985. — Vol. 9. — P. 190.
Okazaki M., Higashihara H., Ono H. Percutaneous embolization of rupture splanchnic artery pseudoaneurysms // Acta Radiol. — 1991. — Vol. 32. — P. 349.
Sellke F., Williams G, Donovan D. Management of intra-abdominal aneurysms associated with periartertis nodosa // J. Vask. Surg. —
1986. — Vol. 4. — P. 294.
Stanley J. Abdominal visceral aneurysms/ In Haimovici H (ed) // Vascular Emergencies. — New York: Appleton-Centruury-Crofts, 1981. — P. 387-396.
Stanley J., Gewertz В., Bove E. et al. Arterial fi-brodysplasia. Histopathologic character and curent etiologic concepts // Arch. Surg. — 1975. -Vol. 110. — P. 561.
Trevisani M., Ricci M., Michaels R., Meyer K. Multiple mesenteric aneurysms complicating subacute bacterial endocarditis // Arch. Surg. —
1987. — Vol. 122. — P. 923.
Varekamp A., Minder W., VanNoort G, Was-senaar H. Rupture of a submucosal gastric aneurysm, a rare cause of gastric hemorrhage // Neth. J. Surg. — 1983. — Vol. 35. — P. 100.
Werner K., Tarasoutchi F., Lunardi W. Mycotic aneurysm of the celiac trunk and superior mesenteric in a case of infective endocarditis // J. Cardiovasc. Surg. — 1991. — Vol. 32. -P. 380.
В.Е. Загайнов, к.м.н., главный специалист по хирургии 1 ; зав. кафедрой хирургии ФОИС 2 ;
Г.Г. Горохов, зав. 2-м хирургическим отделением клинической больницы № 1 1 ;
Д.М. Кучин, врач-хирург 2-го хирургического отделения клинической больницы № 1 1 ;
А.А. Серегин, зав. рентгенхирургическим отделением клинической больницы № 1 1 ;
А.И. Зайцев, врач рентгенхирургического отделения клинической больницы № 1 1
1 Приволжский окружной медицинский центр ФМБА России, Н. Новгород;
2 Нижегородская государственная медицинская академия, Н. Новгород.
Представлен случай комплексного лечения цистоартериальной фистулы поджелудочной железы. На первом этапе была выполнена эмболизация аневризматически измененной селезеночной артерии (аневризма сообщалась с полостью кисты поджелудочной железы), а на втором в связи с сохранением болевого синдрома выполнена цистоеюностомия.
Ключевые слова: аневризма селезеночной артерии, киста поджелудочной железы, цистоартериальная фистула поджелудочной железы.
Для контактов: Загайнов Владимир Евгеньевич, тел. раб. 8(831)437-08-93; тел. моб. +7 951-906-65-43; e-mail: [email protected]
Число больных хроническим панкреатитом, нуждающихся в хирургическом лечении, постоянно увеличивается. Наибольший темп роста заболеваемости отмечается в развитых европейских странах — 70 на 100 000 населения [1]. По последним данным, аналогичные показатели наблюдаются и в России [2]. На рост заболеваемости хроническим панкреатитом влияют нездоровый образ жизни (курение, алкоголизм), экологические изменения окружающей среды, увеличение частоты травматических повреждений поджелудочной железы. Согласно концепции единства воспалительно-дегенеративного процесса в поджелудочной железе при панкреатите, доброкачественные кистозные образования могут присутствовать на любой стадии заболевания [3].
Достаточно редко встречается такая патология, как кровоизлияние в кисту поджелудочной железы из аневризматически расширенной селезеночной артерии. В большинстве случаев это протекает бессимптомно и дает о себе знать лишь при разрыве аневризмы. Разрывы селезеночной артерии описываются у 9,6% больных [4]. В зарубежной литературе приведены случаи так называемого haemosuccus pancreaticus — редкой причины тяжелых желудочно-кишечных кровотечений, возникающих в результате разрыва аневризмы селезеночной артерии в проток поджелудочной железы. Причиной разрыва чаще всего является обострение хронического панкреатита [5, 6]. Описываемая патология нередко приводит к летальным исходам в связи с трудностью диагностики и задержкой проведения оперативного лечения. При определении тактики лечения этой сложной категории больных необходим индивидуальный подход, что позволяет в большинстве случаев избежать многоэтапности хирургического лечения, избавить пациентов от последующих рецидивов и осложнений.
Приводим клиническое наблюдение.
Больная А. 24 лет поступила в хирургическое отделение ПОМЦ ФМБА РФ с жалобами на постоянные боли в эпигастрии и околопупочной области. Из анамнеза известно, что впервые боли появились 6 мес назад. На консультации в поликлинике по месту жительства был поставлен диагноз «гастрит». Назначенное лечение было неэффективным. Интенсивность болей нарастала, появились тошнота, рвота. Больная в экстренном порядке была доставлена в хирургическое отделение городской больницы, где ей проводилось лечение по поводу обострения хронического панкреатита с незначительным положительным эффектом.
Выполнена КТ брюшной полости: поджелудочная железа значительно расширена; ее переднезадние размеры увеличены до 4 см; в проекции всех отделов визуализируются округлой формы структуры различной величины жидкостной плотности, с толщиной стенок от 1 до 3—4 см; в проекции головки железы — участок жидкостной плотности с толстыми стенками размером 4,5х6,0 см. Остальные органы брюшной полости — без патологии.
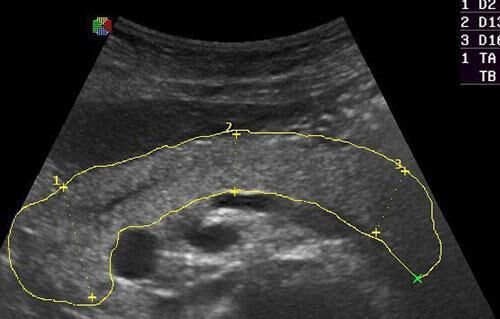
Для дальнейшего лечения больная направлена в ПОМЦ ФМБА РФ. По данным УЗИ, в области головки поджелудочной железы — неоднородное эхопозитивное образование размером 6,1х6,3 см с небольшим жидкостным компонентом (спавшаяся киста), стенки утолщены неравномерно. В проекции тела железы — несколько жидкостных включений до 1,5 см в диаметре, в области хвоста — до 4,5 см. В проекции хвоста определяется округлое жидкостное включение размером 4,5х5,5 см, при доплерографии в нем выявлен турбулентный кровоток; к правой стенке образования прилежит селезеночная артерия, из которой обнаружен кровоток в полость железы со скоростью 196 мм/с. На основании этого больной выставлен диагноз «хронический панкреатит, кисты поджелудочной железы, аневризма селезеночной артерии, цистоартериальная фистула».
Для определения тактики лечения было решено выполнить артериографию селезеночной артерии. Установлено: средняя треть селезеночной артерии на протяжении 5 см резко сужена за счет сдавления кистой поджелудочной железы (рис. 1, а). Контрастируется киста тела поджелудочной железы диаметром 6,5 см, на верхнем ее полюсе расположен аневризматический мешок размерами 3,5х4,0 см (рис. 1, б).
Выполнена эмболизация селезеночной артерии тремя спиралями длиной 2 см, диаметром 0,4 см (рис. 1, в). При контрольной артериографии кровоток по селезеночной артерии отсутствовал (рис. 1, г).
На 2-е сутки после операции по данным контрольного УЗИ брюшной полости кровоток по селезеночной артерии не определялся.
По данным КТ брюшной полости в теле поджелудочной железы определена киста размерами 80х51 мм, в нижних отделах кисты — депо контраста размерами 40х26 мм (рис. 2).
Несмотря на проведенное оперативное лечение, болевой синдром сохранялся. На 8-е сутки после эмболизации селезеночной артерии выполнена операция. После срединной лапаротомии при ревизии органов брюшной полости в области тела хвоста поджелудочной железы обнаружена напряженная киста размером 8х5 см, в хвосте — киста до 3 см в диаметре. Другой патологии органов брюшной полости не выявлено. Киста вскрыта, опорожнена; ее содержимое составляли сгустки старой крови. Полость кисты сообщается с вирсунговым протоком. Визуализировать селезеночную артерию не представлялось возможным ввиду выраженного спаечного процесса. Пальпируется расширенный вирсунгов проток. Поджелудочная железа над ним продольно рассечена на протяжении 5 см. Сформирован панкреатоеюноанастомоз на выключенной по Ру петле. Выполнен гемостаз. Установлен дренаж в малый таз и к зоне анастомоза. Время операции составило 225 мин, кровопотеря — 200 мл.
В послеоперационном периоде проводили антибактериальную инфузионную терапию. Дренажи удалены на 5-е сутки. При контрольном УЗИ: селезенка увеличена до размеров 13,0х5,7 см, в верхнем полюсе — неоднородная зона размером 6,7х7,5 см, кровотока и жидкостных включений в этой зоне не определяется. При повторном УЗИ через 5 сут: размеры ишемизированной зоны уменьшились до 4,5 см в диаметре. Швы сняты на 10-е сутки.
Выписана в удовлетворительном состоянии на 14-е сутки после последней операции на фоне нормальных лабораторных показателей. Осмотрена через 6 мес, жалоб не предъявляла.
Выбор тактики лечения основывался на необходимости купирования постоянного болевого синдрома, что явилось основным показанием к выполнению второй операции. При данной патологии возможно несколько подходов к лечению. Первый — только эндоваскулярное вмешательство, которое может быть выполнено двумя способами: проксимальной эмболизацией селезеночной артерии или постановкой баллон-расширяемого стентграфта [4]. Этот способ лечения применяется при аневризмах селезеночной артерии в совокупности с небольшими кистами поджелудочной железы, которые не имеют связи с главным панкреатическим протоком. Второй подход — это радикальное оперативное лечение, которое представляет собой дистальную резекцию поджелудочной железы, с сохранением селезенки или без таковой. Этот способ применяется при кистозных опухолях поджелудочной железы или при истинных и ложных кистах поджелудочной железы больших размеров. Но данный метод является достаточно травматичным.
В нашем случае мы использовали эмболизацию селезеночной артерии с целью «закрытия» аневризмы, чтобы во время второй операции не получить кровотечения из полости кисты. В дальнейшем выполнили продольную панкреатоеюностомию, которая была необходима в связи с болевым синдромом, большими размерами кисты поджелудочной железы, сообщающейся с вирсунговым протоком.
В подобных клинических ситуациях лечение необходимо проводить в условиях специализированного стационара и тактика лечения должна выбираться индивидуально.
Источник
Получить разрыв или ушиб поджелудочной железы самостоятельно достаточно тяжело, что обусловлено расположением органа. Она находится в забрюшинной плоскости и фактически защищена. Поэтому в 80-85% травма происходит по причине огнестрельного или холодного проникающего ранения. Поэтому точная диагностика, причина и лечебная терапия особенно важны при таком виде повреждения. Стоит знать вероятность получения ушиба поджелудочной железы, симптомы, лечение, а также возможные риски при не обращении к врачу.
Причины разрыва поджелудочной железы чаще всего заключаются в ходе получения ранения из огнестрельного или холодного оружия, а также в случае получения сильных побоев, сдавливания брюшной полости, удара в область живота и поясницы, в ходе проведения операции. Другие причины разрыва мало возможны.
Травмы в области поджелудочной железы можно классифицировать на несколько категорий:
- Открытые. К открытым травмам относятся: огнестрельные, колющие, режущие, от удара в спину, вследствие автомобильной аварии и т. д. Получить другим путем разрыв поджелудочной железы трудно, так как спереди она защищена органами в брюшинной области и мышцами пресса, а сзади спинной и поясничной мышцами, поддерживаемая позвоночником. То есть открытая рана характеризуется повреждением кожных покровов, тканей и возможно близ расположенных органов.
- Закрытые. Вид травм не предусматривает повреждения кожного покрова, в то время как внутренние повреждения могут быть очень опасными. Такие травмы чаще всего вызваны тупыми ударами в корпус или вследствие воздействия радиационных лучей. Разрыв поджелудочной в этом случае бывает спровоцирован осколком сломанного ребра, позвоночника или подвздошной кости. Вторым фактором разрыва становятся воспалительные процессы в виду наличия вирусной инфекции, эмболы и язвы двенадцатиперстной кишки или желудка. Но в таком случае состояние ухудшаться будет медленно по нарастающей, а повреждение органа наступит внезапно.
- Операционные. Наступают вследствие проведения операции на органах ЖКТ (например, удаление язв, сфинктеротомия и прочие). При этом случайно надрезается или прокалывается капсула поджелудочной железы. Заметить сразу ошибку достаточно тяжело, обычно она ярко проявляется в пост операционный период, когда резко начинает развиваться некроз тканей поджелудочной или же острый панкреатический синдром. Если вовремя не обратить на это внимание, риск летального исхода очень высок.
Закрытые травмы в свою очередь подразделяются на:
- травма без повреждения целостности поджелудочной железы;
- не полный разрыв органа или его оболочки;
- полный разрыв.
Важно. Закрытым травмам чаще всего характерны повреждения в головку и тело железы, но на практике обычно страдает именно хвост поджелудочной железы.
Признаки повреждения схожи с симптомами при панкреатите. А именно: ноющие или острые боли в области живота, чувство тошноты и рвоты, а также резкое повышение температуры. Но в целом степень проявления и сами симптомы во многом зависят от характера повреждений, наличия сопутствующих инфекций, воспалительных процессов и других заболеваний.
Тем не менее, существуют ряд симптомов, которые указывают на серьезные повреждения органа и, несомненно, обратят внимание на состояние человека. Такими симптомами являются:
- Болевой шок.
- Внутреннее кровотечение с явным потемнением кожного покрова в этой области (от багрового до синего).
- Жгучая боль в подвздошной области с отдачей в поясницу.
- Резкая острая боль сразу после получения травмы, которая достаточно быстро стихает, но вскоре за ней появляется еще более сильная боль.
- Развитие перитонита и скопление в капсуле железы крови или геморрагического выпота.
- Бледность кожи.
- Понижение артериального давления.
- Болезненность при пальпации.
- Слабый пульс.
- Мышцы живота практически не участвуют во время дыхания.
- Повышается температура тела.
При наличии внутреннего кровотечения наблюдается тахикардия и гипотония. Очень часто, если человек получил травму в состоянии алкогольного опьянения, то симптомы проявляются позже и в меньшей степени. Но с течением времени резко осложняются, что влечет за собой серьезные последствия вплоть до летального исхода.
Важно. Это обусловлено изменением состава крови алкоголем и притуплением многих чувств.
Сложность и опасность последствий зависит от серьезности травмы, а также от времени, которое прошло после нее. К основным последствиям относят:
- Разрыв органа (полный или частичный).
- Сотрясение железы.
- Сквозной или подкапсулярный разрыв паренхимы.
- Тромбоз вены (селезеночной, брыжеечной или воротной).
- Отек.
- Кровоизлияние, гематома органа. Кровоизлияние может быть в забрюшинную клетчатку и соседние ткани.
- Некроз тканей органа.
- Попадание панкреатического сока в брюшную полость и ткани.
- Острый воспалительный процесс.
- Наступление болевого шока.
- Перитонит и панкреонекроз.
Это наиболее частые последствия разрыва поджелудочной железы. Но наиболее опасные – это некроз и панкреатит, так как именно они часто приводят к смерти без вовремя оказанной профессиональной медицинской помощи.
Диагностика травмы в поджелудочной железе осложняется наличием алкогольного опьянения пациента или травмой головы. При этом симптоматика бывает не ярко выражена, а при не проведении операции через 2-3 суток разрыва органа чаще всего наступает смерть. Основными методами диагностика повреждения органа являются:
- Сдача мочи на показатель активности амилазы.
- Сдача крови на уровень сахара, лейкоцитов, эритроцитов и уровень гемоглобина.
- Лапароскопия. Помогает определить тип, опасность травмы и необходимость операции.
Кстати во время лапароскопии врач видит наличие внутреннего кровотечения, повреждение соседних органов и тканей, а также присутствие гнойного воспаления и некроза тканей. На основе всех полученных данных определяется необходимость лечения и ее метод.
Рентген при диагностике поджелудочной железы практически не эффективен, а также очень часто не может быть задействован ввиду тяжелого состояния больного.
Лечение травмы в поджелудочной железе проводится только хирургическим путем методом лапаротомии. Такая методика способствует предотвратить большие кровопотери, а также возможные неприятные последствия, такие как киста. Наряду с этим обязательно проводят медикаментозную терапию по устранению болевого шока.
При незначительной травматизации органа обходятся обкалыванием места травмы обезболивающим, после чего накладывают несколько швов в месте повреждения органа и устанавливают дренажную трубку в капсуле железы. В случае же большого разрыва железы требуется серьезная операция по сшиванию краев в месте разрыва. Стоит отметить, что такая операция проводится только при помощи необходимого современного оборудования и требует высокой квалификации врача.
Важно. Если же произошел отрыв части поджелудочной железы, тогда целесообразным будет проведение резекции органа с удалением поврежденной части.
После проведения операции необходимо соблюдать все предписания врача, чтобы восстановление было быстрым и без осложнений. В первые 2-3 суток пациенту противопоказано питье и прием пищи. Далее назначается специальная диета по снятию лишней нагрузки с органов ЖКТ. Через 3 дня питание подают через рот с постепенным повышением углеводов. Белки должны быть в питание в минимальном количестве, а вот жиры исключены полностью. Весь период реабилитации включает комплексные мероприятия, в которые входят:
- ввод белковых препаратов;
- плазмы крови и ее заменителей;
- ввод глюкозы 10%;
- инсулин и калий;
- антибиотики широкого спектра вводятся не только внутривенно, но и в брюшину через установленный дренаж.
Немаловажным аспектом реабилитации считается и переливание крови, особенно если было внутреннее кровотечение. В случае проведения тампонады, на 7-10 день необходимо произвести удаление тампонов. Далее пациент проходит частое регулярное обследование, чтобы исключить образование кист и непроходимости различной этиологии.
Хоть поджелудочная железа и расположена так, что защищена достаточно хорошо, но получить серьезную травму можно. Поэтому при малейших повреждениях и плохом самочувствии стоит немедленно обратиться в больницу. Часто несколько часов играют главную роль в здоровье и жизни человека.
Разрыв поджелудочной железы, причины которого кроются в травмах, приводит к опасным для жизни последствиям. Целостность органа нарушается, открывается внутрибрюшное кровотечение. Развивается инфекционный процесс, вследствие которого начинается перитонит. Причины разрыва делятся на 3 группы: хирургические, закрытые и открытые. В зависимости от вида травмы подбирается соответствующий курс лечения. Зная, какие причины приводят к повреждению органа, проблем со здоровьем можно избежать.
Операционные повреждения случаются редко. Это объясняется расположением и строением железистого органа. Он находится в забрюшинном пространстве и защищен позвоночником. Хирургическое лечение органов ЖКТ иногда приводит к разрывам или надрывам поджелудочной. Неосторожное движение хирурга и возникновение осложнений во время проведения операции могут стать причиной нарушения целостности поджелудочной. Положительный исход зависит от опыта и знаний врача.
Разрывы и надрывы являются следствием таких вмешательств, как:
- резекция желудка;
- иссечение раковой опухоли;
- вырезание кисты;
- реконструктивная операция при раке поперечной ободочной кишки;
- биопсия поджелудочной железы;
- хирургическое лечение рака желудка.
Хирург не всегда виноват в повреждении целостности органа. Поджелудочная железа крайне чувствительна. Она остро реагирует на любые изменения в организме. Оперативное лечение патологий ЖКТ провоцирует воспалительный процесс и развитие инфекции.
Осложнения после хирургического вмешательства часто становятся причиной разрывов, надрывов или ушибов поджелудочной.
Иногда постоперационный диагноз осложняется хроническим панкреатитом. Если после операции человек не придерживается лечебной диеты, железа перегружается и воспаляется. При панкреатите, появившемся вследствие хирургического вмешательства, орган может разорваться или надорваться. Чтобы этого не произошло, необходимо придерживаться режима питания, рекомендованного врачом. В противном случае железа не справится с возложенной на нее нагрузкой и начнет увеличиваться.
Тупой удар в живот, сдавливание брюшины вследствие аварии или несчастного случая иногда являются причинами повреждения поджелудочной. Чаще всего травмируется тело железы. Внутрибрюшное давление резко повышается, из-за чего орган плотно прижимается к позвоночнику. В особо тяжелых случаях вследствие закрытых травм повреждаются крупные сосуды и развивается внутрибрюшное кровотечение.
Закрытые увечья — это следствия сильного удара тупым предметом. Повреждение железы или ее разрыв могут произойти во время драки. Радиационное излучение также провоцирует закрытые травмы органа. Если речь идет об аварии или несчастном случае, то увечья наносятся обломками ребер, костей или позвоночника. При этом затрагиваются тело или хвост поджелудочной. Последствиями закрытой травмы могут стать кисты или фистулы. Новообразования постепенно увеличиваются и провоцируют разрыв тканей органа.
К закрытым увечьям относятся инфекции, проникающие через сосудистое русло. Железистая ткань поражается изнутри. Патологический процесс развивается долго, симптомы нарастают постепенно. Дегенеративно-дистрофические изменения нарушают функционирование органа.
Отсутствие своевременного лечения приводит к тому, что железа или ее отдельные части могут лопнуть.
Иногда причинами разрыва становятся проникающие язвы желудочкового тела или двенадцатиперстной кишки. В редких случаях повреждение железистой ткани происходит на фоне закупорки артерии. Сформировавшийся тромб отрывается и блокирует поступление крови к поджелудочной. Орган испытывает кислородное голодание. Ферменты и гормоны не могут выйти из железы. Нагрузка на ткани увеличивается, и поджелудочная разрывается.
Целостность железы редко нарушается из-за увечий открытого типа. Разрыв или надрыв — это последствия огнестрельного ранения, удара в поясницу или в брюшину колющим или режущим предметом. Поджелудочную сложно повредить таким способом, так как она защищена позвоночником, ребрами и верхними мышцами живота и спины. Однако в редких случаях орган травмируется. Следствием открытых повреждений может стать полный или частичный разрыв.
Увечья открытого типа провоцируют, как правило, нарушение целостности паренхимы в глубоких слоях. Иногда из-за колотых и режущих ран повреждаются капсулы поджелудочной железы. Происходит поверхностный разрыв тканей. Огнестрельное ранение влечет за собой не только нарушение целостности органа, но и повреждение протока. Это становится причиной формирования тромба и закупорки артерии.
Открытые травмы поджелудочной железы человек получает при сотрясении и сдавливании тела. Такое случается во время автомобильных аварий, природных катастроф, падений с высоты на острые предметы, несчастных случаев на производстве и в повседневной жизни. При ударе в брюшину или поясницу колющим или режущим предметом, а также при огнестрельном ранении вероятность разрыва поджелудочной составляет всего лишь 4%. Поэтому повреждение органа с нарушением целостности тканей на фоне открытых ран происходит редко.
Аневризма висцеральной артерии – редкая патология с высокой вероятностью разрыва. Наиболее часто встречаются аневризмы селезеночной артерии (60%), затем печеночной (20%), брыжеечной (5,9%) и чревного ствола (4%). Ниже представлены клинический случай кровотечения аневризмы нижней панкреатодуоденальной артерии и обсуждение ее лечения.
Через два дня после однополюсной артропластики коленного сустава у 42-летнего мужчины возникли острая боль в животе с иррадиацией в спину и тошнота. Состояние резко ухудшалось, появилась тахикардия, понизилось артериальное давление, вздулся живот. Анализ крови показал низкий гемоглобин – 7 г/дл. После внутривенного введения физиологического раствора и гемотрансфузии с целью восстановления гемодинамики было проведено томографическое обследование, которое выявило массивное кровотечение и аневризму, образовавшуюся в районе панкреатодуоденальной артерии (рис. 1). Анамнез пациента не отягощен.
Посредством чрескожной катетеризации правой общей бедренной артерии была выполнена мезентерикография для последующего проведения спиральной эмболизации. На снимке (рис. 2) видны необычное положение гастродуоденальной артерии и параллельно идущая нижняя панкреатодуоденальная артерия, а также выход контраста из аневризмы тонкого дуоденального сосуда около верхней брыжеечной артерии. Питающий сосуд был селективно эмболизирован от верхней брыжеечной артерии и чревного ствола, и кровотечение таким образом было остановлено (рис. 3, 4).
Пациент пробыл в отделении интенсивной терапии еще пять суток из-за развившихся до начала операции кардиореспираторных нарушений в результате массивного внутрибрыжеечного кровотечения с понижением гемоглобина до 4 г/дл, корректированного гемотрансфузиями, и повышенного внутрибрюшного давления, постепенно вернувшегося к норме. Пациент выписан на седьмые сутки после операции.
Аневризмы панкреатодуоденальной артерии относятся к очень редким синдромам и составляют около 1-2% всех висцеральных аневризм. Они могут развиваться и при отсутствии любых факторов риска (как произошло в данном случае), в 30% случаев возникают как осложнения острого или хронического панкреатита [1], в 10% случаев – у больных с хроническим панкреатитом [2]. Ферменты, выделенные панкреатической псевдокистой, часто вовлекают в патологический процесс селезеночную (45%), гастродуоденальную (17%) и панкреатодуоденальную (11%) артерии [3]. Эластаза может разрушить стенку артерии, что приводит к формированию аневризмы [4]. Если аневризма развилась не на фоне панкреатита, она бессимптомная. Некоторые аневризмы обнаруживаются случайно во время компьютерной томографии или артериографии. Если аневризма заканчивается острым забрюшинным или интраперитонеальным кровотечением, как было в нашем примере, показатели летальности достигают 20% случаев.
Аневризмы висцеральных артерий лечат хирургическим путем либо менее инвазивным эндоваскулярным методом – транскатетерной спиральной эмболизацией (как было в данном случае), либо совмещением этих методов [5]. Известны случаи лечения инъекцией тромбина [6, 7], когда вследствие извилистости сосудов невозможно провести эмболизацию. Также применяют инъекцию этиленвинилового спирта [8]. Очень редко аневризмы тромбируются самостоятельно [9]. Из-за сложной сосудистой структуры поджелудочной железы при оперативном лечении выбирают ее резекцию. Спиральная эмболизация – менее инвазивная процедура, поэтому является более подходящей и должна быть выбором номер один в лечении аневризм висцеральных сосудов. Однако следует учитывать, что неудачи в некоторых случаях составляют 15%, при разрыве аневризмы эта величина возрастет.
Источник