Статьи по раку поджелудочной железы
Краткие сведения о поджелудочной железе
Поджелудочная железа представляет собой непарный многодольчатый орган массой около 60-70 г, розовато-белого цвета, в котором условно выделяют головку, тело и хвост. Железа окутана капсулой из соединительной ткани, от которой внутрь отходят перегородки, делящие ее на дольки. Дольки состоят из железистой ткани и системы выводных протоков. Железистая ткань представлена секреторными клетками, вырабатывающими панкреатический сок, и инкреторными, которые образуют отдельные скопления (островки Лангерганса) и продуцируют гормоны инсулин, липокаин и др.
Заболеваемость
Рак поджелудочной железы чаще встречается в развитых странах, в которых на его долю приходится около 3% от общего числа злокачественных опухолей. Больших различий в уровне заболеваемости между отдельными странами не установлено, что говорит об отсутствии регионарных особенностей внешней среды, которые оказывали бы существенное влияние на возникновение опухоли. Наиболее высокий уровень заболеваемости отмечен в некоторых штатах США, Канаде. Израиле, Японии, однако он не более чем в 1,5-2 раза превышает заболеваемость в большинстве европейских стран.
Способствующие факторы
Курение повышает риск заболевания. На вскрытии у курильщиков находят гиперпластические изменения в протоках поджелудочной железы. Возможно, что с курением связана более высокая заболеваемость раком поджелудочной железы мужчин.
Характер питания. Повышенную частоту рака поджелудочной железы в развитых странах связывают с особенностями питания. Имеются указания, что частота опухоли возрастает с увеличением потребления жиров и уменьшается под влиянием диеты, богатой фруктами и овощами, содержащими ретиноиды и витамины.
Диабет. У больных диабетом обнаруживают гиперплазию эпителия протоков поджелудочной железы у лиц. Риск заболеть раком поджелудочной железы у лиц, страдающих диабетом, увеличивается в два раза, тем не менее, вопрос о роли диабета в возникновении опухоли остается открытым. Возможно, что оба заболевания имею одинаковые способствующие факторы, в частности питания и метаболизма.
Хронический панкреатит обнаруживают у многих больных раком поджелудочной железы. Предполагают, что сужение протоков и застой секрета могут способствовать продол-жительному воздействию канцерогенов на эпителий протоков.
Болезни желчевыводящих путей. Обнаружена прямая корреляция между частотой холестериновых камней желчного пузыря и раком головки поджелудочной.
Клиническая картина
Симптомы рака поджелудочной железы являются следствием трех клинических феноменов, обусловленных растущей опухолью: обтурации, компрессии и интоксикации.
Феномен компрессии проявляется болевыми ощущениями в результате прорастания или сдавления опухолью поджелудочной железы нервных стволов.
Феномен обтурации возникает, если растущая опухоль обтурирует общий желчный проток, двенадцатиперстную кишку, панкреатический проток, сдавливает селезеночную ве-ну. Обтурация общего желчного протока ведет к появлению желчной гипертензии, с которой связано возникновение механической желтухи, кожного зуда, увеличение печени и желчного пузыря, появления обесцвеченного кала и темной окраски мочи. Желчная гипертензия является тяжелым патологическим состоянием, определяющим дальнейшую судьбу больного. Она приводит к нарушениям функции печени, сердечнососудистой и нервной систем, обмена веществ, вызывает брадикардию, головную боль, апатию, повышенную раздражитель-ность. Исходом длительной и интенсивной желтухи является печеночная и печеночно-почечная недостаточность, холемические кровотечения. Прорастание опухолью двенадцатиперстной кишки приводит к непроходимости. на-поминающей по клинике стеноз привратника.
Феномен интоксикации проявляется похуданием, снижением аппетита и общей слабостью. Эти симптомы часто наблюдаются при раке поджелудочной железы, поскольку обусловлены не только влиянием самой опухоли, но и нарушением кишечного пищеварения.
Характерными симптомами в клинической картине рака поджелудочной железы являются: боль, желтуха, кожный зуд, потеря массы тела, снижение аппетита, лихорадка.
Боль — самый частый симптом, наблюдается у 70-85% больных. Почти у половины из них она появляется за несколько недель до желтухи и независимо от расположения опухоли является первым признаком заболевания. Распространенное в прошлом представление, что для рака головки поджелудочной железы характерна безболевая желтуха, является ошибочным. Боль чаще всего возникает в результате прорастания или сдавления опухолью нервных стволов, реже она бывает вызвана закупоркой желчного или вирсунгова протока или перитонеальными явлениями из-за обострения сопутствующего панктератита.
Локализация боли зависит от расположения опухоли. При раке головки боль ощущается в правом подреберье или надчревной области, рак тела и хвоста характеризуется болью в левом подреберье и надчревной области, но может проявляться боевыми ощущениями и в правой подреберной области. Диффузному поражению свойственна разлитая боль в верхней половине живота. У некоторых больных боль остается локализованной в одном месте. У других — иррадиирует в позвоночник или в межлопаточную область, реже — в правую лопатку. При опухо-лях, закупоривающих вирсунгов проток и сопровождающихся панкреатитом, возникает приступообразная опоясывающаяся боль.
Интенсивность боли у разных больных неодинакова. Некоторые больные описывают ее как чувство давления, распирания или тупую постоянную ноющую боль, другие жалуются на острую боль в правом подреберье или надчревной области. Иногда на фоне тупых постоянных болевых ощущений возникают приступы острой боли, которые продолжаются от нескольких минут до нескольких часов. Отмечено, что боль чаще появляется или усиливается в вечернее или ночное время, в положении больного на спине. После обильной и особенно жирной пищи, а также после приема алкоголя. Боль сильнее при раке тела железы, особенно при прорастании или сдавлении опухолью солнечного сплетения. При этом она становится чрезвычайно сильной, нестерпимой, может приобретать опоясывающий характер. Больные принимают вынужденное положение, наклоняют вперед позвоночник. Опираясь на спинку стула или перегибаясь через прижатую к животу подушку. Эта поза в виде «крючка» довольно характерна для больных запущенным раком поджелудочной железы.
Желтуха — наиболее яркий симптом рака головки поджелудочной железы. Встречается у 70-80% больных. Обусловлена прорастанием опухолью желчного протока и застоем желчи в желчевыводящей системе. Изредка возникает при раке тела и хвоста, в таких случаях вызвана сдавлением общего желчного протока метастазами в лимфатические узлы. Первым симптомом заболевания желтуха бывает редко, чаще ей предшествуют болевые ощущения или потеря массы тела. Желтуха носит механический характер. Развивается постепенно. Интенсивность ее неуклонно нарастает. В зависимости от продолжительности закупорки меняется оттенок желтушного окрашивания кожи. Вначале кожа имеет ярко-желтый цвет с красноватым оттенком, обусловленным накапливающимся билирубином. В дальнейшем по мере окисления билирубина желтуха приобретает зеленоватый оттенок.
Желтуха сопровождается изменением цвета мочи и кала. Каловые массы обесцвечиваются. Моча приобретает коричневую окраску, по цвету напоминающую пиво. Иногда изменения мочи и кала возникаю до появления желтухи
Кожный зуд обусловлен раздражением кожных рецепторов желчными кислотами. При желтухе на почве рака поджелудочной железы зуд встречается у большинства заболевших. Обычно он возникает после появления желтухи, чаще при высоком содержании билирубина в крови, но иногда больные отмечают зуд кожных покровов еще в дожелтушном периоде. Кожный зуд значительно ухудшает самочувствие больных, не дает им покоя, вызывает бессонницу и повышенную раздражительность, часто приводит к многочисленным расчесам, следы которых видны на коже. Потеря массы тела является одним из наиболее важных симптомов. Она обусловлена интоксикацией за счет развивающейся опухоли и нарушением кишечного пищеварения в результате закупорки желчных и панкреатических протоков. Похудание наблюдается у большинства больных, иногда бывает первым симптомом заболевания, предшествуя появлению боли и желтухи. Снижение аппетита встречается более чем у половины больных. Нередко возникает отвращение к жирной или мясной пище. Похудание и снижение аппетита сочетается с нарастающей слабостью, утомляемостью, иногда — тошнотой и рвотой. Иногда наблюдается чувство тяжести после еды, изжога, часто нарушается функция кишечника, появляется метеоризм, запоры, изредка — поносы. Стул обильный, серо-глинистого цвета с неприятным зловонным запахом, содержит большого количества жира.
Клиника рака головки поджелудочной железы
В течении заболевания различают дожелтушный и желтушный периоды. Дожелтушный период продолжается около полугода. В это время больные могут предъявлять жалобы на чувство тяжести в правом подреберье, похудание, тошноту, нарушение стула, слабость, повышенную утомляемость, кожный зуд. Желтушный период наступает после прорастания или сдавления опухолью общего желчного протока. Он характеризуется стойкой и интенсивной механической желтухой, кожным зудом, появлением обесцвеченного кала и темно-коричневой мочи, увеличением размеров печени и желчного пузыря, вызванные застоем желчи. Чем ближе к протоку располагается опухоль, тем раньше возникает желтуха и тем больше возможность радикального лечения. Наряду с желтухой больных беспокоит боль в подреберье или надчревной области, нарастают похудание, слабость, исчезает аппетит. При прорастании двенадцатиперстной кишки или сдавлении ее опухолью появляется чувство переполнение желудка, рвота съеденной пищей. Возникает и прогрессирует печеночная недостаточность.
Клиника рака тела и хвоста поджелудочной железы
Желтуха нехарактерна, возникает лишь при распространении опухоли на головку железы или при сдавлении желчных протоков метастазами. Клиническую картину определяют два симптома: сильная постоянная или приступообразная боль в надчревной области и быстрое прогрессирующее похудание. Пальпация надчревной области болезненна, но опухоль удается прощупать редко.
При наличии желтухи необходимый минимум обследования включает клинический и биохимический анализы крови, исследование мочи и кала на желчные пигменты, ультразвуковое исследование органов брюшной полости, эндоскопическое исследование желудка и двенадцатиперстной кишки. В случае обоснованного подозрения на наличие опухоли поджелудочной железы целесообразна компьютерная томография органов верхнего этажа брюшной полости.
Лечение
Лечение рака поджелудочной железы чрезвычайно сложная задача. Единственным способом радикального лечения является оперативное вмешательство.
При раке тела и хвоста поджелудочной железы выполняется ее резекция с удалением селезенки.
При раке головки поджелудочной железы выполняют гастропанкреатодуоденальную резекцию. Операция заключается в пересечении поджелудочной железы в области перешей-ка, двенадцатиперстной кишки — в области ее перехода в тощую, желудка — в антральном отделе и общего желчного протока — в дистальной части и удалении резецированной зоны одним блоком с последующим восстановлением непрерывности пищеварительной трубки. Большому числу больных из-за запущенности процесса или тяжести общего состояния выполнение радикального вмешательства невозможно. Лечебная помощь таким больным на-правлена на ликвидацию желтухи. Эффективность лучевой и лекарственной терапии при раке поджелудочной железы крайне низка.
Автор: Костюк Игорь Петрович
Источник
Определение болезни. Причины заболевания
Рак поджелудочной железы — это злокачественная опухоль, развивающаяся из измененных клеток поджелудочной железы.
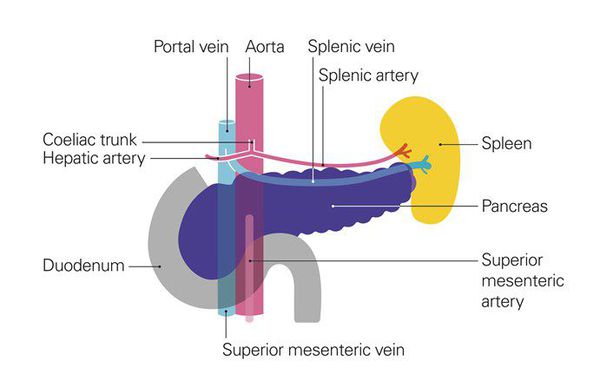
Рак поджелудочной железы находится на шестом месте среди остальных злокачественных образований по частоте возникновения.[1] С 1987 г. уровень заболеваемости раком поджелудочной железы в нашей стране вырос на 30%, заболеваемость среди женщин составляет 7,6, среди мужчин — 9,5 на 100 тыс. чел.[2] Специалисты отмечают, что распространенность заболевания во всём мире будет расти.[3] Согласно прогнозам, число больных раком поджелудочной железы в 2020 году по сравнению с показателями последних двадацати лет будет выше на 32% в развитых странах, а в развивающихся — на 83%, достигнув 168453 и 162401 случаев соответственно.[4] В 75% случаев заболевание поражает головку поджелудочной железы.
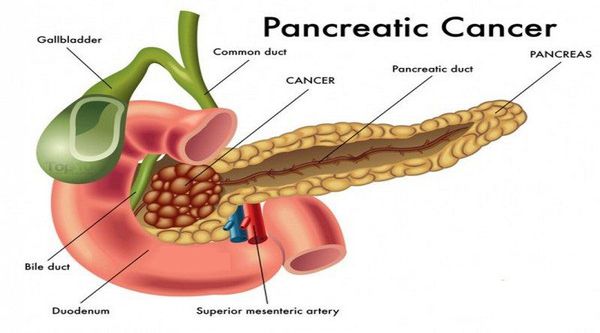
Основными факторами риска развития рака поджелудочной железы считается:
- табакокурение (у 1-2% курильщиков развивается рак поджелудочной железы);
- сахарный диабет (риск развития заболевания у диабетиков выше на 60%);
- хронический панкреатит (рак поджелудочной железы развивается в 20 раз чаще);
- возраст (риск развития рака поджелудочной железы увеличивается с возрастом. Более 80% случаев заболевания развивается в возрасте от 60 до 80 лет);
- расовая принадлежность (исследования в США показали, что рак поджелудочной железы чаще встречается у афроамериканцев, чем у белых. Возможно, это частично объясняется социально-экономическими причинами и курением сигарет);
- пол (заболевание чаще встречается у мужчин, чем у женщин);
- ожирение (значительно увеличивает риск развития рака поджелудочной железы: 8% случаев связано именно с ним);
- диета (диеты с обилием мяса, высоким содержанием холестерина, жареной пищи способны увеличить риск развития заболевания);
- генетика (ряд унаследованных онкологических синдромов увеличивает риск развития заболевания, например, рак молочной железы, семейный атипичный синдром множественной меланомы, наследственный синдром колоректального рака).
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы рака поджелудочной железы
Зачастую на начальных стадиях заболевание протекает бессимптомно, и заподозрить его наличие позволяют субъективные ощущения:
- тяжесть или дискомфорт в верхних отделах живота;
- появление признаков сахарного диабета (жажда, повышение уровня сахара в крови и т. д.);
- частый, жидкий стул.
При прогрессировании заболевания могут появиться другие симптомы:
- боли в верхних отделах живота с иррадиацией в спину;
- желтушность кожных покровов и белков глаз (обусловленная нарушенным оттоком желчи из печени в кишечник);
- тошнота и рвота (в результате сдавливания опухолью двенадцатиперстной кишки);
- потеря массы тела.
Однако все эти симптомы неспецифические, и при их появлении необходимо проведение комплекса диагностических процедур.[5]
Классификация и стадии развития рака поджелудочной железы
В зависимости от локализации опухоли:
- головка поджелудочной железы;
- перешеек поджелудочной железы;
- тело поджелудочной железы;
- хвост поджелудочной железы;
- тотальное поражение поджелудочной железы.
В зависимости от гистологической формы заболевания (определяется по результатам гистологического исследования опухоли):
- протоковая аденокарцинома (встречается в 80-90% случаев);
- нейроэндокринные опухоли (инсулинома, гастринома, глюкагонома и т.д.);
- кистозные злокачественные опухоли (муцинозная, серозная);
- другие редкие гистологические формы.
В зависимости от стадии заболевания:
I стадия. Опухоль небольшая, не выходящая за пределы поджелудочной железы. Метастазы отсутствуют.
II стадия. Распространение опухоли за пределы органа, но без вовлечения в процесс крупных артериальных сосудов. Имеются метастазы в лимфоузлы, метастазов в другие органы нет.
III стадия. Прорастание опухоли в крупные артериальные сосуды при отсутствии метастазов в другие органы.
IV стадия. Имеются метастазы в другие органы.[6]
Осложнения рака поджелудочной железы
Если образование располагается в теле или хвосте поджелудочной железы, то развитие осложнений зачастую происходит при 4-ой стадии заболевания, и связаны они прежде всего с раковой интоксикацией.
При расположении опухоли в головке поджелудочной железы могут развиться следующие осложнения:
- Механическая желтуха
Проявления: пожелтение белков глаз, кожных покровов, потемнение мочи, кал становится светлым. Первым признаком развивающейся механической желтухи может быть кожный зуд. Развитие этого осложнения связано с прорастанием опухоли в протоки, обеспечивающие доставку желчи из печени в двенадцатитиперстную кишку. Чаще всего, прежде чем приступить к радикальному оперативному лечению, необходимо купировать признаки желтухи (наиболее приемлемой методикой является миниинвазивное дренирование желчных протоков под ультразвуковым сканированием).
- Дуоденальная непроходимость
Проявления: тошнота, рвота, чувство тяжести и переполнения желудка. Развивается это осложнение в связи с тем, что опухоль из головки поджелудочной железы распространяется в двенадцатитиперстную кишку, в результате чего перекрывается просвет кишки, и пища не может выйти из желудка в нижележащие отделы тонкой кишки.
- Кишечное кровотечение
Проявляется рвотой темного цвета («кофейная гуща») или появлением кала черного цвета. Это связанно с распадом опухоли, и, как следствие, возникновением кровотечения.
Диагностика рака поджелудочной железы
Основные инструментальные методы диагностики:
- УЗИ органов брюшной полости (в том числе эндоскопическое)
- рентгеновская компьютерная томография (РКТ)
- МРТ
- эзофагогастродуоденоскопия (ЭГДС).
Современные ультразвуковые аппараты позволяют уточнить локализацию опухоли, ее размеры и взаимоотношение с крупными сосудами брюшной полости. Однако более точное расположение опухоли, наличие отдаленных метастазов, вовлечение в опухолевый процесс сосудов брюшной полости позволяет оценить компьютерная томография органов брюшной полости с внутривенным контрастированием. Вместо компьютерной томогафии возможно проведение магнитно-резонансной томографии, но обязательным условием является применение внутривенного контрастирования.
Существуют более дорогие диагностические методики, например, позитронно-эмиссионная томография, но выполнение ее как первого метода исследования нецелесообразно в связи с высокой стоимостью.
При необходимости врач может рекомендовать выполнение пункционной биопсии опухоли. Это может быть необходимо для определения гистологического типа опухоли и подбора индивидуального лечения.
Практическое значение имеют определения онкологических маркеров сыворотки крови: СА 19.9, РЭА, повышение которых может косвенно говорить о наличии раковой опухоли у пациента. К сожалению, эти анализы не специфичны, и показатели могут быть повышены и при других заболеваниях (рак толстой кишки, желудка и др).
Лечение рака поджелудочной железы
Лечение рака поджелудочной железы предполагает применение хирургических и химиотерапевтических методов. Тактика лечения зависит от гистологической формы заболевания и ее стадии.
При аденокарциноме поджелудочной железы радикальное оперативное лечение (полное удаление опухоли) возможной только при I и II стадиях, затем выполняют курсы химиотерапии. При III стадии заболевания сначала проводят химиотерапию, а затем при наличии положительной динамики выполняют радикальное оперативное лечение. При IV стадии проводят только курсы химиотерапии, а оперативное лечение направленно на устранение осложнений заболевания.
При нейроэндокринных опухолях поджелудочной железы выполнять оперативное лечение возможно при любой стадии заболевания, с дальнейшим проведением курсов химиотерапии. Объем операции при данных опухолях определяется индивидуально и зависит от распространенности заболевания и опыта операционной бригады.
При других гистологических формах рака поджелудочной железы тактика идентична тактике лечения при аденокарциноме.
От локализации злокачественного образования в поджелудочной железе зависит объем оперативного лечения:
- Если опухоль локализуется в головке поджелудочной железы, то выполняют гастропанкреатодуоденальную резекцию, во время которой удаляют головку поджелудочной железы, 12-ти перстную кишку, часть желудка, проксимальный отдел тонкого кишечника, желчный пузырь, желчные протоки. Впоследствии выполняют соустья между оставшейся частью поджелудочной железы и пищеварительным трактом, желчными протоками и кишечником, желудком и кишечником.
- При локализации опухоли в теле поджелудочной железы выполняют дистальную резекцию поджелудочной железы или изолированную резекцию тела поджелудочной железы, с формированием соустья между хвостом поджелудочной железы и желудочно-кишечным трактом.
- Если злокачественное образование располагается в хвосте поджелудочной железы, выполняют удаление хвоста железы с удалением или сохранением селезенки.
- При тотальном поражении поджелудочной железы единственным возможным оперативным вмешательством является полное удаление железы. В последнее время в связи с наличием хорошей заместительной терапии (инсулинотерапия и коррекция ферментативной недостаточности) данная операция в некоторых случаях целесообразна.
Все операции на поджелудочной железе связаны с большим количеством осложнений. Единственным фактором, который достоверно может снизить частоту осложнений, является опыт хирурга, выполняющего это оперативное лечение. Было доказано, что при выполнении более 20 гастропанкреатодуоденальных резекций в год частота летальных исходов составляет менее 2%, если же выполняется 5-15 таких операций, летальность составляет 15-20%.
Таким образом, единственным радикальным методом лечения рака поджелудочной железы является оперативное лечение с последующими курсами химиотерапии.[7]
Прогноз. Профилактика
Прогноз при раке головки поджелудочной железы зависит от гистологической формы заболевания:
- При аденокарциноме поджелудочной железы после радикального оперативного лечения и проведения курсов системной химиотерапии более 5 лет живут 20-40% пациентов. К сожалению, эта самая частая и самая агрессивная опухоль поджелудочной железы, склонная к частым рецидивам и раннему метастазированию.
- При нейроэндокринных опухолях прогнозы гораздо лучше, даже при IV стадии заболевания. До 60-70% пациентов живут более 5 лет даже при отсутствии радикального оперативного лечения. Многие такие опухоли растут очень медленно, и на фоне правильно подобранного лечения может наступить полное выздоровление.[8]
Профилактикой заболевания является ведение здорового образа жизни: отказ от табакокурения как фактора риска, исключение алкоголя, который является основным фактором возникновения хронического панкреатита. Ведение активного образа жизни и правильное питание снижают риск развития сахарного диабета и тем самым — риск возникновения рака поджелудочной железы.
Источник



