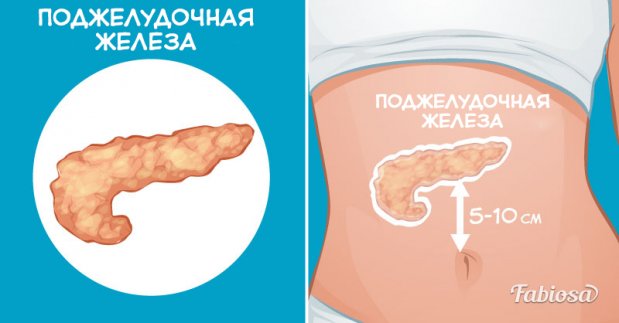
Трансплантация поджелудочной железы техника операции
Техника трансплантации поджелудочной железы. Методики
История клинической трансплантации поджелудочной железы развивалась на фоне постоянного совершенствования техники оперативного вмешательства.
Первая попытка лечения СД трансплантационными методами была выполнена задолго до того, как De Mayer в 1909 г. дал название теоретически обоснованной эндокринной субстанции поджелудочной железы — инсулин, a F.G. Banting и С.Н. Best в 1921 г. выделили ее и таким образом открыли новую эпоху в лечении диабета. В декабре 1983 г., через 3 года после того, как J. von Mering и О. Minkowski экспериментально показали, что панкреатэктомия приводит к развитию сахарного диабета у собак, P. Williams в Бристоле пересадил 3 фрагмента овечьей поджелудочной железы в подкожную клетчатку 15-летнему пациенту, спустя 5 месяцев от клинической манифестации заболевания. Больной умер через 3 суток на фоне прогрессирующего кетоацидоза. Тем не менее этот эксперимент послужил мощным толчком к пониманию патогенеза заболевания и роли поджелудочной железы в углеводном обмене.
Впервые инсулинонезависимость при СД 1-го типа была достигнута 17 декабря 1966 г., когда W. Kelly и R. Lillehei одномоментно пересадили фрагмент поджелудочной железы с лигированным панкреатическим протоком и донорскую почку 28-летней пациентке, страдающей сахарным диабетом и уремией в состоянии диабетического кетоацидоза. Сегмент поджелудочной железы (тело и хвост) был трансплантирован экстраперитонеально, в левую подвздошную ямку. Инсулинонезависимость сохранялась в течение 6-ти суток послеоперационного периода. В дальнейшем у больной сформировалась панкреатическая фистула, нарастали явления панкреатита трансплантата, присоединилась раневая инфекция, и 14 февраля 1967 г. трансплантат поджелудочной железы (ТПЖ) был удален. Через 13 суток больная погибла от тромбоэмболии легочной артерии.
Вторую пересадку поджелудочной железы осуществила та же бригада хирургов. 31 декабря 1966 г. они выполнили аллогенную трансплантацию панкреатодуоденального комплекса (АТПДК) и почки 32-летнему пациенту, с наложением анастомоза между дистальной частью донорской duodenum и начальным отделом тощей кишки реципиента. В послеоперационном периоде дважды развивалась реакция отторжения трансплантата. Через 4,5 месяца на фоне септического состояния пациент скончался. К этому моменту инсулинотерапия проводилась в первоначальном объеме.
К началу 1973 г. R. Lillehei выполнил уже 13 АТПДК: у четырех пациентов была наложена наружная дуоденостома ТПЖ; у следующих 8-ми — Roux-en-Y дуоденоеюнальный анастомоз. Последней была выполнена пересадка целой поджелудочной железы, в которой для анастомоза с мочевым пузырем реципиента была использована только площадка Фатерова сосочка. Из 13 трансплантатов только один функционировал более года.
В 1978 г. J. Dubernard предложил оригинальную методику сегментарной трансплантации поджелудочной железы с окклюзией панкреатических протоков синтетическим отвердевающим полимером неопреном. По этой методике 3—10 мл неопрена инъецировались непосредственно в выводящие протоки сегмента поджелудочной железы, с последующим лигированием протоков для предотвращения экстравазации. Артериальное кровоснабжение хвоста и тела поджелудочной железы осуществлялось по селезеночной артерии, а венозный отток — через селезеночную вену, анастомозированным с наружными подвздошными сосудами реципиента.
Преимущество методики в том, что операция, по существу, сводится к наложению сосудистых анастомозов.
Окклюзия протоковой системы поджелудочной железы производится в ходе ее изъятия у донора, либо непосредственно перед наложением сосудистых анастомозов, либо через 10—14 дней после операции. В последнем случае в просвет главного панкреатического протока вводился полиэтиленовый катетер для наружного отведения экзокринного секрета и промывания протоковой системы железы с целью снижения явлений послеоперационного панкреатита.
Главный же недостаток трансплантации поджелудочной железы с окклюзией протоков — невозможность контроля уровня амилазы в экзогенном секрете. Между тем именно этот показатель зачастую служит главным маркером реакции отторжения поджелудочной железы.
Кроме того, введение неопрена вызывает прогрессирующий фиброз трансплантата и увеличивает частоту реакций отторжения.
В результате эндокринная функция большинства трансплантатов утрачивалась в среднем через 1 год после успешной пересадки, поэтому с появлением новых способов интерес к данной методике снизился. Тем не менее в некоторых европейских трансплантационных центрах метод по-прежнему используется.
Еще в 1971 г. M.L. Gliedman предложил оригинальную методику трансплантации сегмента поджелудочной железы с выведением экзокринного секрета в мочеточник (после предварительной нефрэктомии) у пациентов, находящихся в терминальной стадии диабетической нефропатии. К 1973 г. Gliedman сообщил о результатах четырех подобных трансплантаций сегментов поджелудочной железы.
На основе принципа отведения панкреатического сока в мочевы водящие пути (bladder drainage — BD) в дальнейшем было разработано множество способов трансплантации поджелудочной железы. В 1983 г. Н. Sollinger предложил отводить секрет в мочевой пузырь не посредством дуктоуретероанастомоза с нативным мочеточником реципиента, а с помощью панкреатикоцистостомии.
Но полное признание и повсеместное распространение пересадка поджелудочной железы по типу BD получила только с 1987 г., когда D.D. Nghiem и R.J. Сопу предложили использовать для анастомоза с мочевым пузырем нисходящую часть 12-перстной кишки донора с сохраненным дуоденальным сосочком и неповрежденным Вирсунговым протоком.
В настоящее время за редким исключением трансплантация поджелудочной железы по типу BD выполняется следующим образом: после МОЗ на отдельном столе проводится разделение блока печень — поджелудочная железа и/или проводится предоперационная подготовка изолированного трансплантата поджелудочной железы.
Селезенку отделяют, а селезеночные сосуды надежно перевязывают лигатурами, клипируют или прошивают степлером. Длина нисходящего участка 12-перстной кишки с головкой поджелудочной железы и большим дуоденальным сосочком рекомендуется в пределах 6—10 см; после орошения просвета кишки раствором антисептиков и противогрибковых препаратов обе культи кишки прошиваются степлером и погружаются кишечным швом по Lembert.
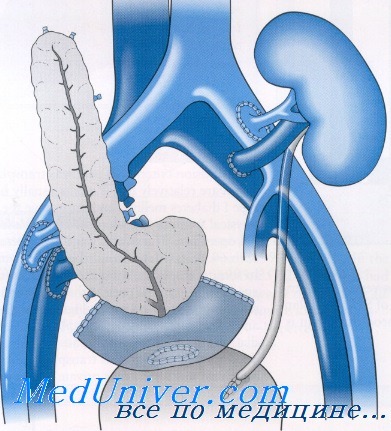
Селезеночную и верхнюю брыжеечную артерии трансплантата анастомозируют с общими подвздошными артериями V-образного сосудистого трансплантата, полученного от того же донора.
Используют бифуркацию аорты, общих подвздошных или бедренных артерий. При короткой портальной вене ее удлиняют по типу «конец-в-конец» при помощи трансплантата полой или общей подвздошной вен. Избыточный жир тщательно удаляется, избегая значимого контакта с паренхимой железы, а адвентициальные сосуды перевязываются. В течение всей подготовки поджелудочная железа тщательно сохраняется в охлажденном консервирующем растворе UW или Custodiol.
Производят срединную лапаротомию: этот доступ снижает риск раневой инфекции в послеоперационном периоде и позволяет выполнить одновременную пересадку поджелудочной железы и почки из одного разреза. Нередко используется и параректальный доступ.
Трансплантат поджелудочной железы помещают в правую подвздошную область головкой вниз. В левую подвздошную ямку помещают почечный трансплантат. Оба органа располагают интраперитонеально. Накладывают анастомозы между сосудами панкреатодуоденального комплекса и общими или наружными подвздошными сосудами реципиента. Двухрядным швом, вручную или степлером накладывается дуоденоцистостома длиной 3—4 см по типу «бок-в-бок». После наложения анастомозов трансплантат окутывают большим сальником и помещают в правый латеральный канал брюшной полости.
Трансплантация почки производится стандартно.
Лапаротомная рана ушивается послойно наглухо без дренирования брюшной полости. При необходимости дренирования дренажная трубка располагается непосредственно у сосудистых анастомозов и выводится наружу через контрапертуру.
Некоторые хирурги предпочитают экстраперитонеальную трансплантацию поджелудочной железы в одну из подвздошных ямок; оперативный доступ в этом случае будет аналогичен доступу, используемому для пересадки почки.
АТПЖ по типу BD обладает рядом неоспоримых преимуществ. Выведение экзокринного секрета в мочевой пузырь позволяет отслеживать уровень вырабатываемой трансплантатом амилазы и наличие воспалительных клеток с помощью анализа мочи и выявлять реакцию отторжения на ранних сроках. Отсутствие контакта с кишечным содержимым позволяет уменьшить опасность инфицирования протоков трансплантата поджелудочной железы, а мочевой катетер помогает контролировать состояние дуоденоцистоанастомоза.
Выживаемость трансплантата поджелудочной железы после изолированной пересадки по этому способу и по настоящее время существенно выше в сравнении с остальными. Однако наряду с достоинствами эта методика имеет и существенные недостатки: высокая частота инфекции мочевыводящих путей, гематурия, камнеобразование, мочевые затеки, панкреатит трансплантата поджелудочной железы, цистит, а также метаболический ацидоз и дегидратация за счет хронической потери жидкости и бикарбонатов с панкреатическим секретом. Поэтому с 1998 г. в мировой практике чаще используют отведение экзокринного секрета трансплантата поджелудочной железы в просвет кишечника реципиента.
Задача создания естественного, наиболее физиологичного дренирования панкреатического сока во внутрикишечное пространство стояла перед хирургами с самого начала освоения проблемы пересадки поджелудочной железы.
Трансплантации ПДК с наложением дуоденоеюноанастомоза были пионерскими операциями пересадки поджелудочной железы. Даже при сегментарных трансплантациях предпринимались попытки наложения инвагинационно-го панкреатикоеюноанастомоза. Однако частые осложнения в виде некрозов 12-перстной кишки и формирования фистул, связанные с ишемическим повреждением, скомпрометировали этот принцип. С совершенствованием методов консервации органов и прогрессом в области иммуносупрессии, приведшим к снижению риска ишемического или иммунологического повреждения двенадцатиперстной кишки, с начала 1990-х гг. интерес к возможности интестинального дренирования внешнего секрета трансплантированной поджелудочной железы (enteric drainage — ED) возродился.
На сегодняшний день пересадка поджелудочной железы по типу ED служит операцией выбора при SKPT и РАК.
По данным международного регистра, выживаемость пациентов после SKPT и РАК по типу ED значительно выше, чем по BD-методике, при том, что выживаемость трансплантатов различается незначительно. От 10 до 28% больных, ранее оперированных по BD-методике, в последующем подвергаются релапаротомии и реконструктивной операции по ED-типу в связи с развитием урологических осложнений.
Принципиальная техника оперативного вмешательства заключается в следующем. Выполняется срединная лапаротомия. Подготовка трансплантата поджелудочной железы аналогична операции по BD-методике, однако в этом случае к удлиняющей пластике портальной вены приходится прибегать существенно реже. Трансплантат поджелудочной железы располагается так, что хвост железы ориентирован в каудальном направлении, а головка направлена вверх, в сторону петли тощей кишки. Портальная вена анастомозируется с наружной или общей подвздошной веной реципиента вблизи нижней полой вены по типу «конец-в-бок». Общий аортоподвздошный V-образный черенок трансплантата поджелудочной железы анастомозируют с правой общей подвздошной артерией реципиента. Сначала удаляют венозные зажимы, кровотечение останавливается лигированием сосудов шелком 3—0 или 4—0. После остановки венозного кровотечения восстанавливают артериальный кровоток. Кровотечение устраняется аналогично.
После наложения сосудистых анастомозов и реваскуляризации трансплантата формируется кишечный дренаж. Для этого мобилизуют сегмент тощей кишки и отжимают его на расстоянии 40—80 см от дуоденоеюнального перехода. Рана промывается раствором антибиотика и отграничивается. Между оставшейся частью 12-перстной кишки трансплантата поджелудочной железы и мобилизованной петлей тощей кишки вручную двухрядным швом по Lambert или степлером накладывается дуоденоеюноанастомоз длиной 3—4 см по типу «бок-в-бок».
После пересадки поджелудочной железы в левый латеральный канал брюшной полости по стандартной методике трансплантируют донорскую почку.
Операционную рану закрывают послойно наглухо, при необходимости дренируют брюшную полость через отдельный прокол.
ED-вариант трансплантации поджелудочной железы имеет несколько модификаций. Некоторые хирурги использует для кишечного дренирования трансплантата Roux-петлю, сформированную из тощей или даже подвздошной кишки, при этом головка поджелудочной железы может быть направлена краниально, каудально или латерально. При анализе результатов как достоверных преимуществ, так и недостатков использования Roux-en-V петли не выявлено.
Межкишечный анастомоз может быть наложен также по типу «конец-в-конец» и «конец-в-бок».
Для наложения сосудистых анастомозов некоторые хирурги используют наружные подвздошные сосуды, а также аорту и нижнюю полую вену; в редких случаях накладывают разнонаправленные сосудистые анастомозы.
Заслуживает внимания способ дренирования Вирсунгова протока ПВХ-катетером, последовательно выведенным наружу через дуоденоеюноанастомоз и сформированную энтеростому. Метод позволяет контролировать функцию трансплантата по составу и динамике выделения панкреатического сока, на ранних сроках диагностировать реакцию отторжения, проводить профилактику ишемического панкреатита. Однако в связи с высоким риском инфекционных осложнений на фоне иммуносупрессивной терапии модификация не получила широкого распространения.
Некоторые хирурги рекомендуют накладывать анастомоз между веной трансплантата и верхней брыжеечной веной по типу «конец-в-бок», т.е. осуществлять венозный отток в систему воротной вены реципиента, что теоретически более физиологично.
Обоснованием этого считают отмеченные в ряде исследований случаи гиперинсулинемии за счет попадания секретируемого трансплантатом инсулина непосредственно в системный кровоток, минуя печеночный этап регуляции углеводного обмена. Однако практически незначительные преимущества портального дренирования связаны с немалыми техническими трудностями, и большинство хирургов выбирает системное отведение крови от ПДК, тем более что факт послеоперационной гиперинсулинемии в этом случае признают далеко не все исследователи.
Недостатки АТПДК с отведением панкреатического сока в просвет кишечника: во-первых, высокий риск хирургических послеоперационных осложнений (кишечная непроходимость и несостоятельность межкишечного анастомоза); во-вторых, невозможность использовать показатели внешней секреции железы в качестве маркера воспалительных или иммунологических осложнений.
Таким образом, в настоящее время используются три основных метода трансплантации поджелудочной железы. При выполнении АТПДК одновременно или после пересадки почки предпочтительнее использовать различные варианты интестинального дренирования экзокринного секрета трансплантата. АТПЖ с отведением панкреатического сока в мочевыводящие пути преимущественно используется при изолированных пересадках поджелудочной железы в случаях гиперлабильного диабета и предуремической диабетической нефро-патии. Сегментарная АТПЖ с окклюзией панкреатических протоков может быть рекомендована одновременно с пересадкой почки ослабленным больным, а также при длительных сроках консервации или значительном ишемическом повреждении трансплантата поджелудочной железы.
— Вернуться в оглавление раздела «Хирургия»
Оглавление темы «Хирургическая патология поджелудочной железы»:
- Инструментальная диагностика острого панкреатита у пожилых. Методика
- Консервативное лечение острого панкреатита. Принципы
- Хирургическое лечение острого панкреатита. Принципы
- Хирургические вмешательства у больных инфицированным панкреонекрозом в пожилом возрасте. Особенности
- Результаты лечения инфицированного панкреонекроза. Исходы
- Трансплантация поджелудочной железы. Показания
- Требования к трансплантату поджелудочной железы. Подготовка доноров
- Техника изъятия поджелудочно-дуоденального комплекса. Принципы
- Селекция реципиентов поджелудочной железы. Принципы
- Техника трансплантации поджелудочной железы. Методики
Источник
Пересадка поджелудочной железы, то есть, ее трансплантация, подразумевает вживление донорской железы человеку, у которого диагностированы крайне сложные проблемы с данным органом, не излечивающиеся другими медицинскими методами.
Когда и при каких обстоятельствах показана данная операция, как она осуществляется, а также о последствиях такой операции, будет рассказано ниже.
Возможна ли пересадка данного органа?
В первую очередь, пациент, решившийся на такое хирургическое вмешательство должен быть готов к любому исходу. Подобная медицинская процедура – труднейшее мероприятие даже для опытного хирурга из-за того, что железа расположена в крайне неудобном месте, а также по ряду других причин.
Пересадка поджелудочной железы при панкреатите часто сопровождается открытием кровотечения, кроме этого, хирург ограничен временными рамками, чтобы удачно выполнить ее пересадку, нужно это сделать за 30 минут, в противном случае орган может не прижиться, что влечет за собой смерть пациента.
Как известно, железа выполняет в организме человека две важные функции. Первая – выработка пищевых ферментов, без которых невозможно переваривание поступающей пищи, вторая – производство инсулина. Именно он контролирует уровень глюкозы либо сахара в кровяной жидкости и регулирует их передвижение по кровотоку в клетки всего организма.
При развитии СД первого типа наблюдается дефицит инсулинового вещества, или он вообще не вырабатывается железой. В результате этого неуправляемая глюкоза значительно увеличивается в своем объеме и провоцирует следующие аномалии:
- Полную потерю зрения.
- Инсульт.
- Повреждение нерва.
- Сердечные болезни.
- Повреждение почек.
- Отсечение конечности.
Чтобы избежать таких патологических крайностей, диабетику нужно все время проверять показатель инсулина, и каждый день делать инсулиновые впрыскивания.
Трансплантация поджелудочной железы позволяет таким больным вернуться к сравнительно нормальной жизни, а также избавляет от обязательных инсулиновых инъекций и постоянного контроля уровня сахара в крови. Правда, человеку придется всю оставшуюся жизнь принимать медикаменты, действие которых направлено на предупреждение отторжения донорской ПЖ. Увы, такие препараты существенно подавляют иммунитет человека.
Однако пересадка поджелудочной железы при сахарном диабете связана с высокой опасностью, поэтому ее назначают исключительно тем больным СД, у которых начинают отказывать почки. В этой ситуации появляется шанс спасти человеку жизнь, поэтому риск, сопряженный с такой операции вполне оправдан.
Основные показания
Пересадка ПЖ показана, когда сахарный диабет серьезно нарушил рабочих функции почек (при такой клинике делается двойная трансплантация – железы и почек).
В большинстве эпизодах, ее применяют при диабете первого и второго типа, если он сопровождается следующими усугублениями:
- Гиперлабильный СД (резкие скачки суточной дозы глюкозы).
- Угроза развития полной слепоты (ретинопатия).
- Нейропатия.
- Нефропатия.
- Ферментативный и гормонный дефицит.
- Тяжелые сосудистые аномалии.
Также трансплантация железы может быть показана и при вторичном СД, который сопровождают следующие болезни:
- Панкреатит, переходящий в панкреонекроз.
- Развитие раковой опухоли в органе.
- Гемохроматоз.
- Индивидуальная непереносимость инсулина вследствие развития синдрома Кушинга, а также гестационного диабета и акромегалии.
Еще крайне редко делают пересадку железы, если наблюдается:
- Значительное повреждение тканей органа злокачественными и доброкачественными образованиями.
- Распространение некроза на обширную область железы.
- Воспаление с присутствием гноя в брюшной полости с поражением железы, при котором невозможны другие методы лечения.
Основные ограничения
В отношении противопоказаний к данному хирургическому вмешательству, то, к сожалению, их намного больше, чем показаний, среди них можно назвать:
- Сложности с поиском подходящей донорской железы.
- Высокая чувствительность ПЖ к дефициту кислорода.
- Общее состояние здоровья пациента, насколько его организм способен перенести такую операцию.
- Туберкулез.
- СПИД.
- Наличие раковой опухоли.
- Серьезные сердечные патологии.
- Психиатрические отклонения.
- Проблемы с легкими и печенью.
- Употребление наркотиков.
- Злоупотребление алкоголем и курением.
Технология выполнения оперативного вмешательства и ее последовательность
Донорский материал для дальнейшей пересадки «забирают» у клинически здоровых людей в возрасте от 3-5 до 50-55 лет, не страдающих сахарным диабетом, атеросклерозом чревного ствола, не имеющих травм и воспалительных процессов как в самой ПЖ, так и брюшной полости.
Специалисты извлекают донорский орган или его отдельную часть вместе с 12-перстной кишкой и печенью. В некоторых случаях благоприятный прогноз достигается только при одновременной пересадке железы и почки. При этом организм пациента должен быть полностью совместим с трансплантатами, иначе хирургическое вмешательство будет напрасным и донорские ткани, постепенно отторгаясь, не приживутся в новом теле.
Подготовленный материал консервируется в специальном медицинском растворе, а затем помещается в защитный контейнер, где хранится не более 25-30 часов исключительно при низких температурах.
Анализы и диагностика
Прежде чем делать пациенту пересадку железы, ему назначается обстоятельное обследование, по результатам которых хирург и другие специалисты оценивают состояние его здоровья:
- Развернутый тест крови.
- Обстоятельный анализ мочи.
- УЗИ.
- Компьютерная томография.
- ПЭТ (позитронно-эмиссионная томография).
- Компьютерная энтнроколонография.
- Обследование сердца и сосудов (организм человека должен быть готов перенести столь серьезную операцию).
Помимо этого, используются и другие исследования, а также необходима консультация у гастроэнтеролога, психиатра, эндокринолога, стоматолога и других узкоспециализированных врачей.
Суть процедуры
Техника операции по трансплантации поджелудочной железы осуществляется в строго установленном порядке:
- Сначала больному вводят анестезирующее средство, это значит, что оперируемый под действием наркоза будет спать.
- Далее хирург в нужном месте брюшной области выполняет разрез и располагает новую (донорскую) железу вместе с частицей тонкой кишки по соседству с родной поджелудочной железой реципиента.
- Затем трансплантируемый орган соединяют с сосудами кровяной системы и кишечником. При другой ситуации, когда выполняется еще и одновременная пересадка почки, то ее также располагают рядом с нефункционирующей почкой, а далее соединяют с необходимыми кровяными сосудами.
Родная железа остается в организме больного, так как она все также важна для системы пищеварения, хотя уже и не производит инсулиновый гормон. В отношении неработающей почки, то если она не провоцирует каких-то аномальных явлений, то тоже остается на своем месте.
Как правило, операция длится около 3 часов (при пересадке одной железы), но, если трансплантируется еще и почка, то операция будет намного продолжительней.
При этом пересаживание органа может иметь несколько вариантов выполнения:
- Пересадка только части (сегмента) железы, например, тело или хвост.
- Полная пересадка органа (обычно при преуремической картине).
- Пересадка все ПЖ с некоторой частью тканей 12-типерстной кишки.
- Поочередная трансплантация: сначала – почка, затем – поджелудочная железа.
- Синхронная (симультанная) пересадка обоих органов.
Современная медицина чаще всего практикует последний способ – симультанный. Он наиболее результативен и намного легче переносится пациентам, так как при этом методе выполняется только одно хирургическое вмешательство.
Восстановительный период
После проведения трансплантации пациент должен находиться несколько дней в реанимации до момента полной стабилизации. На протяжении 3-4 недель состояние больного будет контролироваться врачами. Регулярный осмотр специалистами, сдача необходимых анализов, медицинское наблюдение за самочувствием пациента поможет предупредить развитие осложнений.
При этом подбираются специальные препараты, которые способны подавить работу вашей иммунной системы с целью предотвращения отторжения органа, и рассчитывается их дозировка. Дело в том, что прооперированный организм начинает расценивать донорскую железу как чужеродный объект, не дает ему нормально функционировать и постепенно отвергает. Лекарства предотвращают подобную реакцию, но их прием ведется на протяжении всей жизни человека.
Если все хорошо, то не менее чем через 1,5-2 месяца человек возвращается к нормальной жизни, то есть, может заниматься трудовой деятельностью и определенными физическими нагрузками.
Преимущества и риски трансплантации

Пересадка поджелудочной железы позволяет прооперированному человеку избавиться от проявлений болезни, так как новый орган будет поставлять в организм важный для него инсулин. Это значит, что потребность в инсулинотерапии и постоянном контролировании уровня глюкозы отпадает. Кроме этого, функционирующая новая железа позволяет предупредить серьезные осложнения, о которых упоминалось выше в связи с присутствием диабета.
Отмечается, что качество и длительность жизни пациентов, прошедших через успешную трансплантацию, увеличивается в несколько раз. Через один-два года донорская железа продолжает функционировать примерно у 87% людей, через пять лет – у 72%.
В отношении факторов риска, то, к сожалению, они присутствуют в достаточном количестве. В первую очередь, это вопрос наркоза. Дело в том, что анестетик может спровоцировать проблемы с дыханием либо аллергические реакции. Также не стоит сбрасывать со счетов вероятность возникновения сильного кровотечения, инсульта, сердечного приступа и появления инфекций.
Помимо того, существуют и специфические осложнения:
- Присутствие тромбов в нижних конечностях.
- Наличие тромбов в кровяных сосудах донорской железы.
- Панкреатит.
- Невосприятие (отторжение) организмом пациента донорского органа.
- Недостаточность донорской железы.
Как уже писалось выше, трансплантация показана при присутствии СД первого типа, сопровождающийся некорректной работой почек. Если с почкой все нормально, то операция может быть назначена в тех случаях, когда диабет вызывает тяжкие осложнения, либо другие лечебные мероприятия не дали ожидаемого эффекта.
Если спустя несколько лет пересаженный орган прекратит свою работу, врачи назначают курс инсулиновой терапии, либо ставят вопрос о повторной трансплантации.
Заключение
На сегодняшний день медицина значительно продвинулась в трансплантологии, однако пересадка железы все также продолжает быть сложной и трудной. Ее проведение практически несравнимо с аналогичным хирургическим вмешательством в отношении почек и печени.
Сегодня специалисты работают над разработкой искусственной ПЖ, которая позволит избежать всех вышеописанных осложнений, а ее функционирование будет стабильно. В случае создания такой железы многие пациенты с панкреатитом и диабетом смогут вернуться к полноценной жизни.
Загрузка…
Источник