Верификация опухоли поджелудочной железы
Постановка
диагноза рака поджелудочной железы без
использования современных методов
диагностики (ультразвуковая томография,
компьютерная томография, магнито-резонансная
томография, ангиография) невозможна.Первые
клинические симптомы возникают достаточно
поздно и, зачастую, при далеко зашедшем
опухолевом процессе.
Поджелудочная
железа анатомически делится на головку,
тело и хвост. При локализации опухоли
в головке поджелудочной железы первым
симптомом заболевания, как правило,
является стойкая механическая желтуха,
причина которой — распространение
опухоли на желчные протоки. Это грозное
состояние, которое требует немедленных
лечебных мероприятий для его купирования.
Раньше единственным способом для
разгрузки желчных протоков являлась
полостная операция с созданием обходного
соустья между желчными протоками и
кишечником. В настоящее время, с развитием
новой высокотехнологичной специальности
— рентгено-эндохирургии — предпочтение
отдается методикам, позволяющим
произвести отток желчи из печени без
открытых полостных вмешательств.
При
обследовании пациента с объемным
образованием в поджелудочной железе
врач должен решить многочисленные
диагностические задачи. Значительные
диагностические трудности возникают
при определении характера поражения
поджелудочной железы. Даже в
специализированных центрах, обладающих
всеми современными диагностическими
возможностями, не всегда удается сделать
однозначный вывод о характере поражения
поджелудочной железы. Наиболее сложно
отличить рак поджелудочной железы от
псевдоопухолевого панкреатита.
Инструментальные
методы обследования, используемые для
диагностики рака органов панкреатодуоденальной
зоны (ПДЗ), в т. ч. и опухолей поджелудочной
железы, подразделяют на неинвазивные
и инвазивные. К первым относятся
рентгенологическое исследование желудка
и двенадцатиперстной кишки (дуоденография),
ультразвуковая вычислительная томография
(УЗТ), рентгеновская компьютерная
томография (КТ), сцинтиграфия поджелудочной
железы (СцГ), к инвазивным — эндоскопическая
ретроградная холангиопанкреатография
(ЭРХПГ), селективная артериография (АГ),
чреспеченочная портография (ЧПГ),
чрескожная чреспеченочная холангиография
(ЧЧПХ) и лапароскопия (ЛС). В последние
годы большое внимание уделяется
чрескожной прицельной биопсии (аспирации)
поджелудочной железы под контролем УЗТ
или КТ (ЧПБ). Использование столь обширного
арсенала инструментальных методов
обследования указывает на отсутствие
единого информативного метода и
свидетельствует о чрезвычайной сложности
дифференциальной диагностики опухолей
этой локализации. Каждый из этих методов
имеет свою разрешающую способность и
диагностическую значимость, однако
только их сочетание позволяет решить
вопросы топической и уточняющей
диагностики, дооперационной морфологической
верификации опухолевого процесса и тем
самым выработать адекватную тактику
лечения больных раком органов ПДЗ.
Рентгенологическое
исследованиежелудка и двенадцатиперстной
кишки (дуоденография) остается наиболее
доступным методом обследования больных
при подозрении на опухоль поджелудочной
железы, однако традиционное его
использование имеет сравнительно низкую
разрешающую способность (точность
метода не превышает 26%) и позволяет
выявлять лишь опухоли больших размеров.
Разрешающая способность метода повысилась
при сочетании дуоденографии с гипотонией
и использовании чресзондовой дуоденографии.
При
поражении головки поджелудочной железы
косвенные признаки могут проявляться
в виде деформации антрального отдела
желудка за счет вдавления опухолью его
задней стенки или большой кривизны,
деформации и щелевидного сужения
различной степени выраженности медиальной
стенки луковицы, горизонтального и
вертикального отделов двенадцатиперстной
кишки. При локализации опухоли в теле
поджелудочной железы можно видеть
вдавление задней стенки или большой
кривизны тела желудка, а при опухоли
хвоста поджелудочной железы – вдавление
свода желудка.
При прорастании
опухолью головки поджелудочной железы
стенки двенадцатиперстной кишки на
фоне вдавления определяется участок
характерной опухолевой инфильтрации
в виде неподвижности слизистой, изменения
ее цвета и структуры поверхности, которая
становится тусклой, мелкобугристой,
легко кровоточит и фрагментируется при
проведении биопсии. Нередко на фоне
инфильтрации выявляется изъязвление
с плотным неровным дном, покрытым
некротическим налетом. Решающим этапом
диагностики является прицельная биопсия
и взятие мазков-отпечатков с биоптатов
для гистологической и цитологической
верификации диагноза.
При
раке тела и хвоста участок прорастания
может выявляться на фоне вдавления
стенки или без явного его проявления.
Визуально прорастание определяется
либо в виде изъязвления с плотным
неровным дном и инфильтрированными
краями, либо в виде уплощенных экзофитных
разрастаний, либо в виде сочетания
экзофитных компонентов с язвенным
дефектом.
Рентгенологическая
семиотика рака поджелудочной железы
Рентгенологические признаки рака
поджелудочной железы могут проявляться
в виде изменений в различных отделах
главного или боковых панкреатических
протоков или в паренхиме железы в
зависимости от локализации опухоли в
головке, теле или хвосте поджелудочной
железы, а также сдавления или прорастания
общего желчного протока при локализации
опухоли в головке железы. Можно выделить
ряд основных рентгенологических
признаков рака поджелудочной
железы:
•обструкция главного
панкреатического протока,
•ограниченный
стеноз главного панкреатического
протока,
•протяженное
сужение главного панкреатического
протока,
•изменение ветвей
главного панкреатического
протока,
•очаговые изменения
в паренхиме поджелудочной железы.
При раке головки поджелудочной
железы, который в подавляющем большинстве
случаев сопровождается механической
желтухой, патогномоничным рентгенолоическим
признаком является сужение просвета
внепеченочных желчных протоков различной
степени выраженности вплоть до полного
блока за счет сдавления или прорастания
их опухолью. Наиболее часто поражается
общий желчный проток, однако при
значительном распространении опухоли
изменения могут локализоваться и на
уровне общего печеночного протока. В
ряде случаев при опухоли, исходящей из
краевых отделов головки поджелудочной
железы, основные изменения на
панкреатохолангиограммах выявляются
в желчных протоках при минимальном
поражении протока поджелудочной
железы.
При обструктивном
типе на панкреатограммах выявляется
полный блок главного панкреатического
протока на различном расстоянии от
устья в зависимости от локализации
опухоли. Характерной для опухолевого
поражения является конусовидная,
скошенная или булавовидно расширенная
культя, а также нитевидное сужение
культи протока (симптом «крысиного
хвоста»).
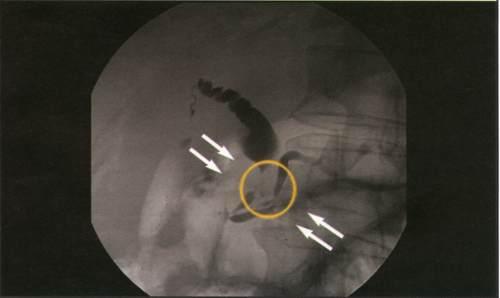
Панкреатохолангиограмма.
Рак головки поджелудочной железы.
Стенозирующий тип.
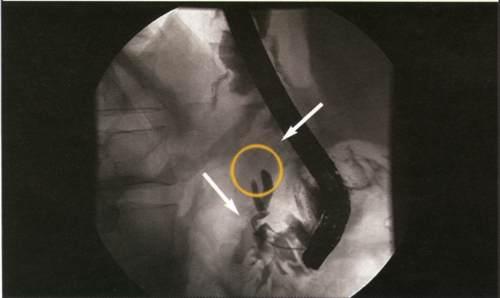
Панкреатохолангиограмма.
Рак головки поджелудочной железы.
Обструктивный тип. Полный блок главного
панкреатического и общего желчного
протоков.
Сцинтиграфия
(СцГ)
с использованием методики двухиндикаторного
исследования с 75Sе-метионином с 198Au
позволяет получить изображение нормальной
поджелудочной железы в 53—97% случаев.
Диагностика опухоли поджелудочной
железы основана на выявлении очаговых
дефектов накопления индикатора или
значительном снижении радиоактивности
в зоне опухоли. Возможности метода
ограничены отсутствием критериев
различия между СцГ картиной опухоли и
хронического панкреатита или кисты ПЖ,
в связи с чем в 30% случаев диагноз РПЖ
является ложноположительным.
Диагностическая точность метода
составляет 64%, причем разрешающая
способность самых современных аппаратов
— опухоли 3 и более см в диаметре.
Ангиосцинтиграфия, в связи с анатомическими
особенностями кровоснабжения железы,
не улучшает результаты метода. Несмотря
на малую чувствительность СцГ при
опухолях ПЖ, высокая ее специфичность
может быть использована в качестве
скрининга, т. к. неизмененная
сцинтиграфическая картина поджелудочной
железы с высокой степенью надежности
свидетельствует об отсутствии в ней
патологических изменений.
Ультразвуковая
вычислительная томография (УЗТ)
является приоритетным методом в
диагностике заболеваний поджелудочной
железы, печени, желчных протоков и
желчного пузыря. Нормальную поджелудочную
железу можно визуализировать с помощью
УЗТ в 80% наблюдений. Метод может быть
использован для скрининига РПЖ и
определения группы повышенного риска
развития рака органов ПДЗ. Чувствительность
УЗТ при РПЖ составляет 83—93%, специфичность
— 81—99%, точность около 84%. УЗТ позволяет
выявлять опухоли поджелудочной железы
размерами 2-3 см. К основным ультразвуковым
признакам опухоли ПЖ относятся наличие
объемного образования с неровными,
бугристыми контурами и пониженной
эхогенностью. Косвенными признаками
могут служить увеличение и деформация
железы, признаки механической желтухи
(расширение внутрипеченочных и
внепеченочных желчных протоков, желчного
пузыря), а также расширение протока
поджелудочной железы. В настоящее время
предложен метод, эндоскопической УЗТ
(ЭУЗТ) поджелудочной железы. Перспективным
направлением в диагностике РПЖ является
также интраоперационная УЗТ.
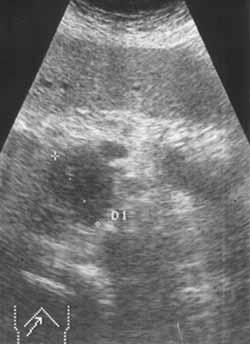
Рак
головки поджелудочной железы. В головке
определяется бугристое образование
сниженной эхогенности. Вирсунгов проток
расширен до 7 мм.
Компьютерная
рентгеновская томография (КТ)
нашла применение в дифференциальной
диагностике опухолей органов ПДЗ.
Преимуществом метода является его
неинвазивность и возможность визуализации
органов. К прямым признакам опухолевого
поражения ПЖ относятся увеличение
размеров, нечеткость контуров и деформация
пораженного участка железы, негомогенность
его структуры и инфильтрация
перипанкреатической клетчатки, сосудов,
стенки двенадцатиперстной кишки.
Косвенными признаками служат расширение
желчных протоков, увеличение желчного
пузыря, наличие асцита, метастазов в
печени и забрюшинных лимфатических
узлах. При опухолях менее 3 см КТ
малоинформативна, что обусловлено
отсутствием различий в относительной
плотности опухолевой ткани и паренхимы
ПЖ. Информативность метода достигает
82—100% при РПЖ III—IV ст. В отличие от
солидных опухолей, цистаденомы и кисты
поджелудочной железы хорошо визуализируются
с помощью КТ.
Магнитно-резонансная
томография
(МРТ)
является методикой с высокой разрешающей
способностью при опухолях поджелудочной
железы. При анализе результатов этого
исследования опытный специалист может
сделать вывод не только о распространенности
опухолевого процесса и связи его с
магистральными сосудами, но и предположить
гистологическую структуру новообразования.
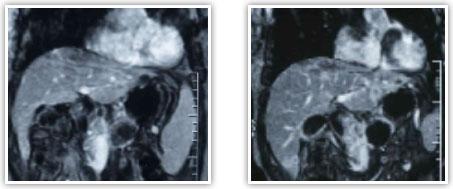
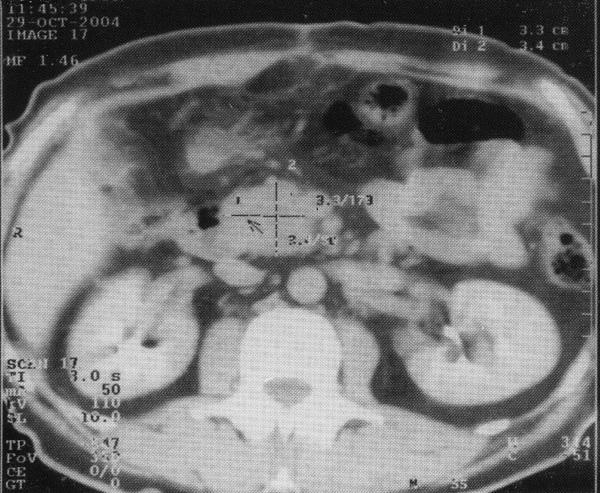
МРТ
в Т1 с контрастированием гадолинием 48
летнего пациента с раком поджелудочной
железы до и после лечения.
При
выявлении новообразований поджелудочной
железы используется также
позитронно-эмисионная
томография
К рисунку ПЭР:
Применение позитронной эмиссионной
томографии при раке поджедлудочной
железы. Множественные очаги гиперфиксации
18F-ФДГ у пациента с аденокарциномой
головки поджелудочной железы и метастазами
опухоли (фронтальные срезы).
Слева.
Срез на уровне головки поджелудочной
железы. Стрелками отмечены опухоль
головки ПЖ (нижний очаг) и два метастаза
в печени.
Справа.
Срез на уровне почки. Стрелками отмечены
три метастаза в печени и метастаз в
надключичный лимфатический узел.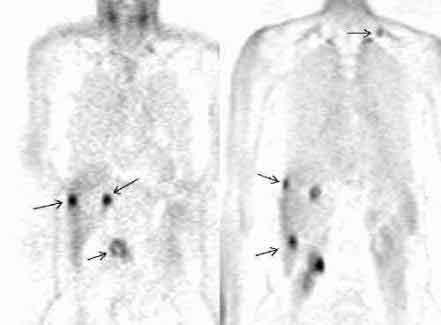
Заключение
Морфологическая
верификация диагноза рака ПЖ представляет
большие трудности. Поэтому при
диагностировании опухоли поджелудочной
железы часто недостаточно применения
одного метода лучевой диагностики.
Только комплексное обследование с
использованием всего современного
диагностического арсенала, включая
определение опухолевых маркеров СА-19-9
и РЭА, может позволить установить
правильный диагноз.
Список
использованной литературы
1.
Блохин Н.Н., Итин А.Б., Клименков А.А. Рак
поджелудочной железы и внепеченочных
желчных путей. — М.: Медицина, 1982.
2.
Габуния Р.И., Колесникова Е.К.. Компьютерная
томография в клинической диагностике.
— М. Медицина, 1995.
3.Гарин
А.М., Базин И.С. Злокачественные опухоли
пищеварительной системы. М., 2003; 171–236.
4.
Сафиуллин Р.Р. Роль комплексной лучевой
диагностики при новообразованиях
поджелудочной железы / Р.Р.Сафиуллин //
Тез. докл. научно-практ. конференции
молодых ученых. – Казань, 2004. – С. 85-86.
5.
Тодуа Ф.И., Федоров В.Д.,.Кузин М.И.
Компьютерная томография органов брюшной
полости. — М. Медицина, 1991.
Соседние файлы в предмете Лучевая диагностика
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Главная
/
Архивы
/
Том 11 № 1 (2012): Новообразование
/
- Новое в клинической практике
Г. В. Бондарь
ККЛПУ «Донецкий областной противоопухолевый центр», г. Донецк, Украина
Р. В. Ищенко
ККЛПУ «Донецкий областной противоопухолевый центр», г. Донецк, Украина
А. В. Сидюк
ККЛПУ «Донецкий областной противоопухолевый центр», г. Донецк, Украина
Н. Н. Пивоваров
ККЛПУ «Донецкий областной противоопухолевый центр», г. Донецк, Украина
Аннотация
Реферат: Золотым стандартом при лечении любых опухолей, во всём мире, является верификация диагноза. В большинстве случаев одним из первых симптомов рака головки поджелудочной железы является механическая желтуха, вследствие сдавления интрапанкреатической части холедоха, что требует проведение дренирующей операции с целью нормализации билирубинемии. Для верификации диагноза у таких больных были использованы методики интраоперационной щипковой и щёточной биопсии, что позволило повысить процент верифицированных диагнозов и одновременно избежать осложнений, которые возможны при использовании других методик интраоперационной биопсии опухолей головки поджелудочной железы.
Литература
1. Capella C., Heitz P.U., Hofler H. et al. Revised Classification of Neuroendocrine tumors of the lung, pancreas and gut. Digestion 1994; 55: Suppl 3: 11—23.
2. Федоров В.Д., Данилов М.В. Руководство по хирургии поджелудочной железы. — М.: Медицина,2005.
3. Патологоанатомическая диагностика опухолей человека Руководство в 2 томах / Под ред. Н.А. Краевского. — М. Медицина, 1993. — Том 2-й. — С.114-136.
4. Хирургические болезни / Под ред.М.И. Кузина. — М.: Медицина, 1995
5. Lo C.Y., van Heerden J.A., Thompson G.B. et al. Islet Cell Carcinoma of the Pancreas. Wld J Surg 1996; 20: 878—884.
6. Шалимов А.А. Хирургическое лечение больных раком поджелудочной железы и панкреатодуоденальной зоны // Анн. хирургической гепатологии. — 1996. — Т.1. — С.62-68.
7. Патютко Ю.И., Котельников А.Г. Рак поджелудочной железы: диагностика и хирургическое лечение на современном этапе // Анн. хирургической гепатологии. — 1998. — Т 3. — № 1. — С.96-111
8. Интраоперационное ультразвуковое исследование и трепанобиопсия поджелудочной железы в дифференциальной диагностике хронического панкреатита и рака поджелудочной железы
Шиленок А.В., Щастный А.Т., Бычкова О.В., Гирса С.В., Соболевская Е.А. Новости хирургии, 16 (2008), 1 (весна), 25-33.
9. Патент №60870, МПК А61В 17/00, Бюл. N12, 2011г. Бондарь Г.В.,
Форматы библиографических ссылок
Раздел
Новое в клинической практике
Наиболее читаемые статьи этого автора (авторов)
Особенность: этот модуль требует, что бы был включен хотя бы один модуль статистики/отчетов. Если ваши модули статистики возвращают больше одной метрики, то пожалуйста также выберите главную метрику на странице настроек сайта администратором и/или на страницах настройки управляющего журналом.
Источник
Опухоли и злокачественные образования поджелудочной железы получили широкое распространение в мире. Ежегодно регистрируется до 200 тыс. впервые выявленных злокачественных новообразований поджелудочной железы. Такая распространённость обращает на себя внимание хирургов и врачей онкологов всего мира.

Виды опухолей
Морфологически рак в поджелудочной железе развивается из эпителиальной, кроветворной и лимфоидной ткани. У 95% больных опухоль развивается из эпителиальной ткани. Она может быть представлена аденокарциномой, аденомой и цистаденомой. Аденома и цистаденома – это доброкачественные опухоли. Их отличает долгое развитие и прогрессирование, отсутствие симптомов и благоприятный прогноз течения.
В данной статье будут рассмотрены злокачественные новообразования (рак) поджелудочной железы. Код по МКБ-10 – С.25.
Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Читать далее
Злокачественные новообразования из железистой ткани
Железистая ткань – это разновидность эпителиальных тканей. Поэтому рак, развившийся из железистых клеток, относится к разделу эпителиальных опухолей. А само злокачественное разрастание носит название «аденокарцинома». Это самый часто выявляемый вид новообразований – до 95% всех злокачественных опухолей. В поджелудочной железе аденокарцинома может развиться:
- Из эпителия выводных протоков.
- Из клеток ацинусов (собственно железистые клетки).
Помимо этого из железистой ткани развиваются такие злокачественные опухоли: цистаденокарцинома, ацинарноклеточный и плоскоклеточный рак. Они выявляются лишь у 5% всех больных.
Классификация стадий развития аденокарциномы
В Российской Федерации принята международная постадийная классификация рака поджелудочной железы, основанная на классификации по TMN:
- 1 стадия – Опухолевый узел находится в пределах органа, не превышает в размере 2 см. Нет метастазов в регионарные лимфатические узлы. Нет отдалённых метастазов в органы. Симптомов на этой стадии не наблюдается. Прогноз благоприятный.
- 2 стадия – опухоль прорастает двенадцатиперстную кишку, желчный проток и окружающую клетчатку. Нет метастазов в регионарные лимфатические узлы. Нет отдалённых метастазов в органы. Больного начинают беспокоить ранние симптомы. Прогноз благоприятный.
- 3 стадия — опухоль прорастает двенадцатиперстную кишку, желчный проток и окружающую клетчатку. Имеется единичный метастаз в один регионарный лимфоузел. Нет отдалённых метастазов в органы. Наблюдаются ранние симптомы, прогноз сомнительный.
- 4А стадия – подразумевает прорастание опухоли в окружающие ткани и органы с нарушением их функции. Могут быть единичные или множественные метастазы в регионарные лимфоузлы. Отдалённых метастазов в органы нет. Беспокоят выраженные симптомы, прогноз сомнительный.
- 4В стадия – ставится всем пациентам, у которых имеются очаги отдалённого метастазирования в органы и ткани. Беспокоят выраженные симптомы. Прогноз неблагоприятный.
Локализация опухоли в поджелудочной железе
Анатомически злокачественный процесс поджелудочной железы локализуется:
- В головке – наиболее частая патология (до 70% случаев).
- В теле и хвосте органа – на втором месте по распространённости (до 24%).
- В крючковидном отростке – самая редкая патология (до 6% случаев).
Причины развития аденокарциномы
Патогенетически значимого этиологического фактора до сих пор не выявлено, как и механизм трансформации здоровых клеток в раковые. Имеются гипотетические предположения, отнесённые к разряду предрасполагающих факторов, которые способствуют развитию злокачественных клеток.
Предрасполагающие факторы, действие которых в настоящее время доказано в ходе научных экспериментов:
- Курение. Доказано, что химические соединения, содержащиеся в табаке, оказывают канцерогенное влияние не только на лёгкие, но и поджелудочную железу. Риск развития опухоли у курильщиков в 2-3 раза выше, чем у некурящих людей.
- Ожирение и избыточный вес – ухудшают течение и прогноз.
- Многолетняя работа на промышленных предприятиях, связанных с химической промышленностью.
- Наличие в анамнезе длительно текущего хронического панкреатита в сочетании с сахарным диабетом 1 типа. Симптомы данных заболеваний долгое время маскируют симптомы рака. Кроме того, панкреатит ухудшает прогноз.
- Отягощённая наследственность – наличие злокачественных образований у ближайших родственников. Доказано, что отягощённая наследственность ухудшает прогноз.

Ранние симптомы и признаки
Как и при любой опухоли, специфических симптомов и проявлений рака поджелудочной железы не существует. Это представляет проблему в плане ранней диагностики. На первых стадиях развития рак можно заподозрить лишь в ходе обычного медицинского осмотра по ряду неспецифических симптомов. Без подтверждения лабораторными и инструментальными методами обследования диагноз существовать не может.
Первые симптомы рака поджелудочной железы:
- Боль с преимущественной локализацией вверху живота в эпигастрии.
- Симптом потери массы тела вплоть до полного истощения.
- Диспепсические симптомы: потеря аппетита, понос, тошнота, рвота.
- Желтушное окрашивание склер, слизистых оболочек и кожи.
- Пальпируемый увеличенный желчный пузырь.
- Асцит.
- Пальпируемое объёмное образование в области проекции поджелудочной железы.
- Частое мочеиспускание.
Даже при сочетании нескольких симптомов нельзя говорить с полной уверенностью о наличии злокачественного процесса. Они не специфичны и присутствуют и при других патологиях. При их наличии врач в праве назначить пациенту дополнительные инструментальные методы обследования, для раннего выявления опухоли и верификации диагноза.

Клинические проявления рака поджелудочной железы на поздних стадиях
Самостоятельно за медицинской помощью больные обращаются уже на поздних стадиях, когда начинают беспокоить симптомы. Как правило, это боли в животе неопределённого характера.
Важно! Место наиболее сильных болевых ощущений помогает в топической дифференциальной диагностике. При раке головки поджелудочной железы боли локализуются в подложечной или в правой подрёберной области. При раке тела и хвоста железы – опоясывают верх живота либо локализуются эпигастрии и в левом подреберье с иррадиацией в поясницу и спину.
Помимо болей симптомами и проявлениями рака поджелудочной железы на поздних стадиях могут быть:
- Немотивированная кахексия.
- Шафрановое окрашивание склер, слизистых оболочек и кожи. Желтушное окрашивание обусловлено сдавлением желчевыводящих протоков и, как следствие, нарушением оттока желчи. Излишний билирубин циркулирует в крови, придавая желтый оттенок.
- Рвота пищей, съеденной накануне; желудочно-кишечное кровотечение; вздутие живота, отрыжка тухлым. Эти симптомы наблюдаются только при поздних стадиях рака, когда опухоль начинает прорастать желудок и двенадцатиперстную кишку, мешая эвакуации пищи.
- Множественный тромбоз поверхностных и глубоких вен.
- Спленомегалия, асцит.

Лабораторная диагностика и выявление онкомаркеров
На ранних этапах развития подтвердить рак может лишь один лабораторный анализ: анализ крови на наличие опухолевых маркёров. Для поджелудочной железы это – канцероэмбиональный (СЕА) и карбоангидратный (СА-19-9-антигены).
На поздних этапах помимо этого анализа проводят:
- Общеклинический анализ крови, где обнаруживается снижение гемоглобина и эритроцитов, увеличение скорости оседания эритроцитов.
- Биохимический анализ – нарушение белкового состава крови, увеличение щелочной фосфатазы и гаммаглютамилтранспептидазы.
- Общий анализ мочи – увеличение глюкозы, появление диастазы (панкреатической амилазы).

Инструментальные методы диагностики рака
Ультразвуковые методы
Проводятся в первую очередь всем больным с подозрением на рак. Они считаются наиболее информативными и доступны практически в каждой поликлинике.
- Ультразвуковое обследование органов брюшной полости. Проводится через кожу передней брюшной стенки. Прямой признак опухоли – наличие одиночного объёмного образования или неоднородной полости с чёткой линией между данным образованием и нормальной паренхимой. Головка и тело железы визуализируются наилучшим образом, поэтому опухоли данной локализации на ранних стадиях диагностируются легче, чем опухоли хвоста. С помощью УЗИ можно обнаружить новообразование от 1-2 см. Метод УЗИ позволяет оценить распространённость ракового процесса и наличие метастазов в органы брюшной полости. О прорастании рака говорят в том случае, когда имеется прорастание злокачественных клеток в прилежащие кровеносные сосуды и лимфатические узлы.
- Дуплексное сканирование сосудов поджелудочной железы. Проводится в режиме реального времени с одновременным контрастированием. Позволяет оценить кровоток и степень васкуляризации опухолевидного образования и паренхимы, взаимоотношение структур органа относительно друг друга. Данное исследование проводят пациентам, у которых на УЗИ были обнаружены признаки прорастания раковых клеток в кровеносные сосуды и аорту.
- Эндоскопическое ультразвуковое исследование. Разновидность обычного чрескожного УЗИ, только здесь используется дополнительный эндоскопический датчик. Этот датчик заводят через пищевод и желудок в просвет двенадцатиперстной кишки, откуда и поступают сигналы. Метод хорош тем, что позволяет диагностировать опухоли диаметром от 5 мм, которые при обычном УЗИ обнаружить не удаётся. Кроме того, врач оценивает состояние прилежащих органов и сосудов на предмет метастазирования.

Компьютерная томография в спиральном режиме
Это «золотой стандарт диагностики». Исследование наиболее эффективно при внутривенном контрастном усилении рисунка. При этом раковое образование избирательно накапливает в себе контраст, что позволяет оценить размеры, локализацию и распространённость патологии. С помощью КТ оценивают состояние регионарных лимфатических узлов, протоковую систему, кровеносные сосуды и прилегающие органы. КТ – высокочувствительный метод. Метастазы при их наличии обнаруживаются в 99% случаев.
Магниторезонансная томография
Используется в качестве альтернативы КТ. Однако МРТ имеет недостаток – сложно дифференцировать злокачественное новообразование от воспалительного очага. Зачастую МРТ проводят для лучшей визуализации протоков.

Чрескожная аспирационная биопсия под контролем ультразвукового датчика
Инвазивный метод диагностики, позволяющий забрать материал из поражённого участка для гистологического исследования. Метод важен для определения морфологии новообразования и окончательного решения о его доброкачественности или злокачественности. По итогам биопсии решается вопрос о целесообразности химиолучевой терапии.
Лапароскопия
Инвазивный метод последнего поколения, позволяющий онкологам в режиме реального времени своими глазами оценить состояние поджелудочной железы, её протоков и прилегающих органов. Заключение о наличии рака даётся тут же в операционной. Если он имеется, оценивается распространённость, локализация и метастазирование.
Принципы и направления лечения
Направления лечебного воздействия на опухолевый процесс:
- Хирургическое (радикальное и паллиативное).
- Лучевая или химиотерапия.
- Комбинированное.
- Симптоматическое.
Вид лечения выбирается индивидуально. Учитывается возраст пациента, наличие у него сопутствующей соматической патологии, морфология рака и его распространённость. Также оценивают симптомы предполагаемых осложнений и локализацию. Однако ни один из этих критериев не является абсолютным показанием к резекции. Показания и противопоказания к операции и тактика лечения подбирается индивидуально врачом.
Хирургическое лечение
Операция по радикальному удалению поджелудочной железы проводится строго по показаниям.
Абсолютные противопоказания к радикальной операции:
- Метастатические отсевы в печень и брюшину.
- Метастатические отсевы в лимфатические узлы, которые не доступны удалению.
- Прорастание венозных сосудов метастазами на всю толщу стенки с его деформацией.
- Вовлечение в раковый процесс крупных ветвей аорты (чревный ствол, верхняя брыжеечная и печёночная артерии).
- Тяжёлая сопутствующая соматическая патология.
Оперативное лечение предполагает проведение одного из трёх видов операции: панкреатодуоденальная резекция, тотальная панкреатдуоденэктомия или иссечение дистальных отделов железы.
В ходе панкреатодуоденальной резекции иссекается головка и крючковидный отросток с частью желудка, общего желчного протока и двенадцатиперстной кишкой.
Иссечение дистальных отделов подразумевает под собой удаление одной из частей железы (головки, тела, хвоста, отростка) с частью желчного протока, двенадцатиперстной кишкой и желудка.
При тотальной панкреатдуоденэктомии поджелудочную железу резецируют полностью со всеми прилегающими лимфатическими узлами, клетчаткой, сосудами, связками. Данная операция проводится крайне редко, так как в исходе у пациента наблюдается абсолютная ферментная и гормональная недостаточность.
Что касаемо паллиативного оперативного вмешательство, то оно проводится большинству пациентов. В паллиативной операции особенно нуждаются пациенты с симптомами механической желтухой, кишечной непроходимостью и нарушениями эвакуации пищи. В данном случае предпочтение отдают привычной лапаротомии, в ходе которой восстанавливают проходимость желчевыводящих протоков или желудочно-кишечного тракта путём наложения стомы. Так же хирург оценивает состояние органа, степень поражения и распространённость ракового процесса.
Хирургическое лечение особенно показано на поздних стадиях рака. Прогноз выживаемости увеличивается в 5-7 раз. Средний прогноз выживаемости после операции – до 2 лет.

Лучевая терапия
Проводится перед или после операции либо с целью облегчения болей. Показана радиотерапия и для лечения опухолей на ранних стадиях, когда имеются небольшие участки поражения. Терапия проводится курсами по 5 недель фиксированными дозами облучения. В ходе лечения могут наблюдаться тошнота, рвота, слабость, однако после завершения курса побочные эффекты проходят самостоятельно. Лучевая терапия улучшает прогноз заболевания, избавляет от мучительных болевых симптомов.
Химиотерапия
Лечение проводится специальными химиотерапевтическими препаратами, которые способные убить раковые клетки либо замедлить их рост. Сейчас предпочтительнее использовать комбинации нескольких лекарственных препаратов для более быстрого достижения эффекта. Химиотерапия проводится курсами. В ходе лечения пациент ощущает позывы на тошноту и рвоту, облысение, изъязвление слизистых оболочек. По завершению курса данные побочные эффекты проходят. Химиотерапия также улучшает прогноз заболевания и выживаемости.
Симптоматическое лечение проводится пациентам с неоперабельной опухолью, когда ни один из вышеперечисленных методов не способен полностью устранить рак. Это улучшает качество жизни, устраняет симптомы, улучшает прогноз заболевания в целом.
Прогнозы: сколько можно прожить
Показатели выживаемости колеблются в широких пределах и зависят от стадии заболевания, поэтому точный прогноз не может дать даже лечащий доктор. В среднем прогнозы по сроку жизни при раке поджелудочной железы следующие:
- После радикального хирургического лечения средняя выживаемость в среднем составляет от 1 до 2,5 лет. Около 20% пациентов живут более 5 лет.
- После паллиативной операции, химиотерапии и лучевой терапии, при отказе пациента от операции прогноз жизни составляет до 1 года. В среднем 6-8 месяцев.
Полезное видео: Как выявить рак поджелудочной железы
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Читать далее
Источник


